Щит при болях в спине

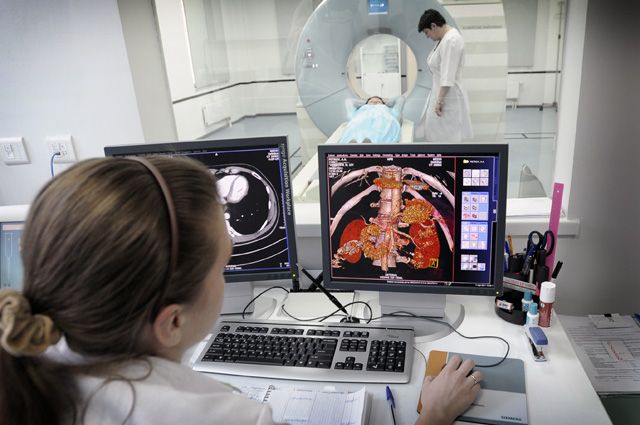
Сначала осмотр, потом МРТ
Большинство болей в спине не требуют дополнительной диагностики в виде компьютерной томографии, рентгена и МРТ. Если боль возникла впервые, имеет умеренную интенсивность, то при грамотном подходе лечится без дополнительного исследования. Достаточно осмотра врача и опроса пациента. В случае подозрения на травму, которая возникла после падения, какого-то агрессивного воздействия и т. д., чаще всего применяется рентгенография, при возможности — компьютерная томография.
Многие уверены, что с болями в спине нужно идти на консультацию к врачу-специалисту уже со снимком МРТ. Однако есть исследования, говорящие о том, что чрезмерная диагностика проблем с позвоночником может затягивать лечение либо вести его в неправильное русло. Например, часть анатомических изменений позвоночника — протрузии, грыжи — могут протекать бессимптомно и никак не беспокоить человека. Однако увидев на МРТ такие изменения, врач начинает их лечить. При этом причиной боли может быть что-то другое. Получается, что врач лечит картинку МРТ, а не пациента и его боль. Поэтому более разумный подход — сделать так, чтобы врач решил, нужно это обследование или нет, и выдал соответствующее направление.
Если же есть подозрения, что боли в спине вызваны именно межпозвонковой грыжей, дегенеративными изменениями позвоночника (остеохондрозом, говоря народным языком), МРТ необходимо. Это метод, который позволяет увидеть позвоночник и окружающие его мягкие ткани в реалистичном виде. При этом картинка МРТ зависит от мощности аппарата, которая определяется силой магнитного поля, измеряемого в Тесла (Тл). При болях в спине рекомендуется выполнение МРТ на высокопольном томографе мощностью не менее 1,5 Тесла. Качественное МРТ увеличивает шансы на то, что врач ничего не пропустит. Так что если имеется выбор, в какой именно клинике делать МРТ, есть смысл предварительно выяснить, каковы возможности предлагаемого диагностического оборудования.

Если не было травмы
Иногда боли в спине вызывают инфекции — спондилиты и спондилодисциты. Это воспаление позвонков и межпозвонковых дисков. Прежде чем назначать пациенту антибактериальную терапию, нужно обязательно подтвердить диагноз на МРТ.
В редких случаях, когда есть подозрения на онкологические проблемы, применяется исследование, которое называется сцинтиграфия — поиск метастазов опухоли в позвоночнике.
Пациентам с остеопорозом может назначаться денситометрия — метод измерения минеральной плотности костей.
Не оправдано при болях в спине выполнение ультразвукового исследования. Позвоночник — достаточно сложная структура, которая включается в себя и кости, и связки, и мягкие ткани, увидеть в ней какие-то патологии с помощью УЗИ практически невозможно: скажем, один специалист может увидеть грыжу, другой нет.
Когда проблема не в спине
Стоит помнить, что боль в спине нередко может быть проявлением заболеваний совсем других органов. Например, как боль в пояснице может ощущаться почечная колика. Нередки случаи, когда пациенты с приема невролога направляются на экстренную консультацию уролога или иногда даже в операционную. Хотя у человека просто болела спина. Однако после исследований выясняется, что у него проблема с мочевыводящей системой.
Боль в спине, которая отражается в область лопатки или грудины, может быть спутана с острым коронарным синдромом или острым инфарктом миокарда. При таком характере болей надо сначала выполнить ЭКГ, чтобы исключить инфаркт. И только после исключения приступать к лечению непосредственно болей в спине. Это ещё один аргумент за то, что не надо сразу бежать на МРТ, как только заболела спина.
Есть и другие патологии, с которыми нужно дифференцировать проблемы с позвоночником. В любом случае не стоит заниматься самолечением. Боль в спине бывает разная. И различной должна быть диагностика. Для пациента 80 лет это одно исследование и схемы лечения, для молодого человека 20 лет — совершенно другое. В любом случае диагностика — это вотчина врача, а не пациента.
КАК СДЕЛАТЬ УДОБНУЮ ПОСТЕЛЬ ПРИ БОЛЯХ В СПИНЕ
Для того чтобы хорошо себя чувствовать днем, человек должен хорошо отдыхать ночью, вам нужна удобная постель. Не слишком жесткая и не слишком мягкая. На жесткой постели отдохнут только плечи и бедра. Слишком мягкая постель не дает телу хорошей опоры и постепенно приводит к болям в спине.
Как сделать для себя удобную постель? Можно на ровное, жесткое основание, например деревянный щит, положить мягкий тюфячный матрас. Чем больше весит человек, тем плотнее должен быть матрас. Подушка должна быть маленькой. Некоторые используют только валик под шею. Если вы привыкли спать на боку, то выбирайте достаточно жесткую подушку, если спите на спине – средней жесткости, а если на животе – мягкую, чтобы снимать напряжение мышц шеи.
Если удобнее всего спать на животе, но это вызывает болезненные ощущения в пояснице, подложите под живот подушку для обеспечения выпрямления изгиба в поясничной области и уменьшения боли. Большинству людей с болями в спине удобнее всего спать на боку.
Если вы часто читаете в постели, то при этом устраивайтесь полусидя, чтобы не сгибать сильно шею и не нагружать шейные позвонки. Если долго находитесь в постели, чаще меняйте положение тела.
Похожие главы из других книг:
Лечебная физкультура при болях в спине Лечение и профилактика болей в спине невозможна без выполнения пациентом специальных физических упражнений, которые назначаются после исследования состояния мышц, связок, фасций и суставов. При обследовании больных дорсалгиями
Доврачебная помощь при острых болях в спине Не стойте на ногах! При возникновении приступа острой боли в спине необходим покой и постельный режим, который может длиться от двух дней, но не более одной недели, в зависимости от причины и интенсивности болевого синдрома.
Лечебная физкультура при болях в спине Лечение и профилактика болей в спине невозможна без выполнения пациентом специальных физических упражнений, которые назначаются после исследования состояния мышц, связок, фасций и суставов. При обследовании больных дорсалгиями
Массаж льдом при болях в спине Упоминания об использовании природного холода в виде льда и охлажденных жидкостей для обезболивания и купирования отеков при закрытых травмах, ожогах, головных болях находили еще в древних папирусах.Криотерапия (КТ) со времен Гиппократа и
Лечебные движения при болях в спине Упражнения, которые предлагаются ниже, помогут избавиться от болей в спине, возникающих при различных заболеваниях.Врач П. Н. Крамсков для избавления от болей при пояснично-крестцовом радикулите предлагает выполнять движение,
Лечебные движения при болях в спине Упражнения, которые предлагаются ниже, помогут избавиться от болей в спине, возникающих при различных заболеваниях.Врач П. Н. Крамсков для избавления от болей при пояснично-крестцовом радикулите предлагает выполнять движение,
Нужен корсет при болях в спине? Хочу напомнить историю развития остеохондроза с грыжами межпозвонковых дисков. Многие страдающие от болей в спине в первое время не придают серьезного значения их появлению. Человек склонен придумывать в оправдание самые разнообразные
Компресс с имбирем при болях в спине Ингредиенты: 2 чайные ложки порошка имбиря, 0,5 чайной ложки перца чили, 1 чайная ложка куркумы, 2 капли кунжутного или горчичного масла.Способ приготовления и применения• Соединить все ингредиенты, добавить немного горячей воды и
ОБСЛЕДОВАНИЯ И АНАЛИЗЫ ПРИ БОЛЯХ В СПИНЕ Поскольку различные заболевания могут вызывать боль в спине, тщательное изучение истории болезни будет частью обследования, ваш врач задаст вам множество вопросов, касающихся начала боли (Поднимали ли вы тяжелые предметы и
АППЛИКАТОР КУЗНЕЦОВА ПРИ БОЛЯХ В СПИНЕ Аппликатор (или иппликатор, от латинского applico – прижимаю, прикладываю) – это прибор индивидуального пользования, предназначенный для снятия болей в мышцах, суставах, позвоночнике, для нормализации работы сердечно-сосудистой,
УЛЬТРАФИОЛЕТОВОЕ ОБЛУЧЕНИЕ ПРИ БОЛЯХ В СПИНЕ Ультрафиолетовые (УФ) лучи – это часть оптического диапазона электромагнитных волн с длиной волны от 400 до 180 нм. Они проникают на глубину 0,1 – 1 мм, вызывают покраснение и пигментацию кожи, снижение ее чувствительности,
ПЕРЦОВЫЙ ПЛАСТЫРЬ ПРИ БОЛЯХ В СПИНЕ При болях в спине успешно применяется перцовый пластырь. Обезболивающий эффект дает пластырная масса, содержащая экстракт перца стручкового, экстракт белладонны густой, настойку арники, каучук натуральный, канифоль сосновую,
ПЧЕЛИНЫЙ ЯД ПРИ БОЛЯХ В СПИНЕ Для лечения болей в суставах и позвоночнике широко применяются пчелиный и змеиный яды, оказывающие болеутоляющее и противовоспалительное действие. Их лечебный эффект связан в основном с рефлекторными реакциями, возникающими в связи с
ЗМЕИНЫЙ ЯД ПРИ БОЛЯХ В СПИНЕ Змеиный яд, выделяющийся при укусе ядовитой змеей, может быть смертельно опасен. От него ежегодно на земном шаре погибают тысячи человек. В то же время змеиным ядом можно лечить многие болезни. Известно, что малое количество яда кобры обладает
Упражнения при болях в спине: полезный шок При затянувшейся боли в спине доктор Бубновский рекомендует своим больным помыть полы, почистить картошку, нарезать салат. Физическое движение плюс психологическое наступление на боль дают хороший лечебный эффект.Вот
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны тел смежных позвонков. Поражение межпозвонкового диска развивается вследствие его повторных травм (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) и возрастных дегенеративных изменений. Студенистое ядро, центральная часть диска, высыхает и частично утрачивает амортизирующую функцию. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. В настоящее время созданы препараты, оказывающие структурно-модифицирующее действие на хрящевую ткань (старое название — хондропротекторы). Типичным представителем группы является препарат хондро, назначаемый курсом по 4 месяца (эффект сохраняется 2 месяца после отмены). В пораженном позвоночном сегменте возникает относительная нестабильность позвоночника, развиваются остеофиты тел позвонков (спондилез), повреждаются связки и межпозвонковые суставы (спондилоартроз). Грыжи межпозвонковых дисков наиболее часто наблюдаются в нижних поясничных дисках, реже — в нижних шейных и верхних поясничных, крайне редко — в грудных. Грыжи диска в тело позвонка (грыжи Шморля) клинически не значимы, грыжи диска в заднем и заднебоковом направлении могут вызвать сдавление спинно-мозгового корешка (радикулопатию), спинного мозга (миелопатию на шейном уровне) или их сосудов.
Кроме компрессионных синдромов возможны рефлекторные (мышечно-тонические), которые обусловлены импульсацией из рецепторов в ответ на изменения в дисках, связках и суставах позвоночника — болезненный мышечный спазм. Рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем этот фактор становиться причиной возникновения боли. В отличие от компрессионных синдромов остеохондроза позвоночника, которые встречаются относительно редко, болевые мышечные спазмы возникают в течение жизни практически у каждого второго человека.
Классический пример болезненного мышечного спазма представляет люмбаго (поясничный прострел), который характеризуется резкой, простреливающей болью в пояснице, развивающейся, как правило, при физической нагрузке (подъем тяжести и др.) или неловком движении. Больной нередко застывает в неудобном положении, попытка движения приводит к усилению боли. При обследовании выявляют напряжение мышц спины, обычно сколиоз, уплощение поясничного лордоза или кифоз.
Люмбалгия — боль в спине — и люмбоишиалгия — боль в спине и по задней поверхности ноги — развиваются чаще после физической нагрузки, неловкого движения или переохлаждения, реже — без каких-либо причин. Боли носят ноющий характер, усиливаются при движениях в позвоночнике, определенных позах, ходьбе. Для люмбоишиалгии характерна боль в ягодице, в задненаружных отделах ноги, не достигающая пальцев. При обследовании выявляют болезненность, напряжение мышц спины и задней группы мышц ноги, ограничение подвижности позвоночника, часто сколиоз, симптомы натяжения (Ласега, Вассермана и др.).
На шейном уровне могут возникать рефлекторные мышечно-тонические синдромы: цервикалгия и цервикобрахиалгия, которые чаще развиваются после физической нагрузки или неловкого движения шеи. Цервикалгия — боль в шейной области, которая нередко распространяется на затылок (цервикокраниалгия). Цервикобрахиалгия — боль в шейной области, распространяющаяся на руку. Характерно усиление болей при движениях в шее или, наоборот, при длительном статическом положении (в кино, после сна на плотной высокой подушке и др.). При обследовании выявляют напряжение шейных мышц, часто наблюдается ограничение движений в шейном отделе, болезненность при пальпации остистых отростков и межпозвонковых суставов на стороне боли.
При компрессии нервного корешка (радикулопатии) кроме болезненного мышечного спазма и ограничений подвижности в позвоночнике и конечностях выявляются чувствительные, рефлекторные и (или) двигательные нарушения в зоне пораженного корешка. На поясничном уровне чаще поражаются пятый поясничный (L5) и первый крестцовый (S1) корешки, реже — четвертый поясничный корешок и очень редко — верхние поясничные корешки. Радикулопатии нижних шейных корешков встречаются значительно реже.
Болезненный мышечный спазм возникает и при другой довольно распространенной причине болей в спине и конечностях — миофасциальных болях, вызванных формированием так называемых триггерных зон в мышцах и (или) связанных с ними фасциях. Миофасциальные боли проявляются напряжением мышц и наличием в них триггерных точек, выявление которых осуществляется путем мануального исследования мышц. Активная триггерная точка — постоянный источник боли, усиливающийся при ее пальпации в мышце; латентная триггерная точка вызывает боль только при ее пальпации. Для каждой мышцы существует самостоятельный миофасциальный синдром с характерной локализацией боли при раздражении триггерной зоны, распространяющийся за пределы проекции мышцы на кожную поверхность. Очаговые неврологические нарушения отсутствуют, за исключением тех случаев, когда напряженные мышцы сдавливают нервный ствол.
Важно помнить, что боли в спине могут быть единственным симптомом при опухоли спинного мозга, сирингомиелии и других заболеваниях спинного мозга. Боли возникают при деструкции позвонков и поражении нервных корешков вследствие инфекционных процессов (туберкулезный спондилит, спинальный эпидуральный абсцесс), новообразованиях (первичные и метастатические опухоли позвоночника, миеломная болезнь), дисметаболических нарушениях (остеопороз, гиперпаратиреоз, болезнь Педжета). Боль в спине может быть следствием перелома позвоночника, его врожденных или приобретенных деформаций (сколиоза и др.), стеноза позвоночного канала, спондилолистеза, анкилозирующего спондилоартрита.
Она возможна при различных соматических заболеваниях (сердца, желудка, поджелудочной железы, почек, органов малого таза и др.) по механизму отраженных болей.
Диагноз рефлекторных и компрессионных осложнений остеохондроза основывается на клинических данных и требует исключения других возможных причин болей в спине. Рентгенографию позвоночника используют, в основном, для исключения врожденных аномалий и деформаций, воспалительных заболеваний (спондилитов), первичных и метастатических опухолей. Рентгеновская КТ или МРТ позволяет выявить грыжу диска, определить ее размеры и локализацию, а также обнаружить стеноз позвоночного канала, опухоль спинного мозга.
Диагноз миофасциальных болей основывается на клинических данных (выявление болезненного мышечного напряжения одной или нескольких мышц) и требует исключения других возможных причин боли; дифференциальный диагноз с рефлекторными синдромами (мышечно-тоническими синдромами) вследствие остеохондроза позвоночника часто вызывает сложности; возможно сочетание этих заболеваний.
Лечение рефлекторных синдромов и радикулопатий вследствие остеохондроза основывается в остром периоде на обеспечении покоя — больному рекомендуется избегать резких наклонов и болезненных поз. Предписаны постельный режим в течение нескольких дней до стихания резких болей, жесткая постель (щит под матрац), прием миорелаксантов центрального действия, при необходимости — также дополнительно анальгетиков, нестероидных противовоспалительных средств. Для облегчения передвижения в этот период следует надеть шейный или поясничный корсет (фиксирующий пояс). Можно использовать физиотерапевтические анальгезирующие процедуры, втирание обезболивающих мазей, компрессы с 30–50-процентным раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады. При ослаблении болей рекомендуют постепенное увеличение двигательной активности и упражнения на укрепление мышц.
При хроническом течении рефлекторных синдромов и радикулопатий могут быть эффективны мануальная терапия, рефлексотерапия, физиотерапевтическое лечение, санаторно-курортное лечение. Хирургическое лечение (удаление грыжи диска) необходимо в тех редких случаях, когда возникает сдавление спинного мозга или корешков конского хвоста. Хирургическое лечение также показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, и при длительном (более трех-четырех месяцев) отсутствии эффекта от консервативного лечения и наличии большой грыжи диска. Для профилактики обострений остеохондроза рекомендуют избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
При миофасциальных болях необходимо, чтобы мышца находилась в покое в течение нескольких дней. В качестве лечения можно назначать упражнения на растяжение мышц (постизометрическая релаксация), физиотерапию, рефлексотерапию или местное введение анестетиков в триггерные зоны, компрессы с димексидом и анестетиками.
Для лечения болезненного мышечного спазма миорелаксанты используются внутрь или парентерально. Снижая рефлекторное мышечное напряжение, миорелаксанты уменьшают боль, улучшают двигательные функции и облегчают проведение лечебной физкультуры. Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают до тех пор, пока сохраняется болевой синдром; как правило, курс лечения составляет несколько недель. В ходе целого ряда исследований удалось доказать, что при болезненном мышечном спазме добавление к стандартной терапии (нестероидные противовоспалительные средства, анальгетики, физиотерапия, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника.
В качестве миорелаксантов применяются мидокалм, баклофен и сирдалуд. Миорелаксанты обычно не комбинируют друг с другом. Для снятия болезненных мышечных спазмов можно также использовать диазепам (седуксен, реланиум) в индивидульно подобранной дозе.
Баклофен оказывает миорелаксирующее действие преимущественно на спинальном уровне. Препарат близок по структуре к γ -аминомасляной кислоте (ГАМК); он связывается с пресинаптическими ГАМК-рецепторами, приводя к уменьшению выделения эксцицаторных аминокислот (глутамата, аспратата) и подавлению моно- и полисинаптической активности на спинальном уровне, что и вызывает снижение мышечного тонуса; баклофен также оказывает умеренное центральное анальгезирующее действие. Он хорошо всасывается из желудочно-кишечного тракта, максимальная концентрация в крови достигается через 2-3 ч после приема. Начальная доза составляет 15 мг в сутки (в три приема), затем дозу увеличивают на 5 мг каждый день до получения желаемого эффекта, препарат принимают во время еды. Обычные дозы для лечения болезненного мышечного спазма 20—30 мг. Максимальная доза баклофена для взрослых составляет 60—75 мг в сутки. Побочные эффекты чаще проявляются сонливостью, головокружением. Иногда возникают тошнота, запор, диарея, артериальная гипотония; требуется осторожность при лечении больных пожилого возраста.
Сирдалуд (тизанидин) — агонист α-2 адренергических рецепторов. Препарат снижает мышечный тонус вследствие подавления полисинаптических рефлексов на уровне спинного мозга, что может быть вызвано угнетением высвобождения возбуждающих аминокислот и активацией глицина, снижающего возбудимость интернейронов спинного мозга; сирдалуд обладает также умеренным центральным анальгезирующим действием. При приеме внутрь максимальная концентрация сирдалуда в крови достигается через час, прием пищи не влияет на его фармакокинетику. Начальная доза препарата составляет 6 мг в сутки в три приема, средняя терапевтическая доза — 12—24 мг в сутки, максимальная доза — 36 мг в сутки. В качестве побочных эффектов отмечаются сонливость, головокружение, незначительное снижение артериального давления; требуется осторожность при приеме препарата больными пожилого возраста.
Мидокалм (толперизон) в течение длительного времени широко используется при лечении рефлекторных и компрессионных осложнений дегенеративно-дистрофических изменений позвоночника (остеохондроз, спондилез, спондилоартроз) и миофасциальных болей [3]. Мидокалм оказывает преимущественно центральное миорелаксирующее действие. Снижение мышечного тонуса при приеме препарата связывается с угнетающим влиянием на каудальную часть ретикулярной фармации и подавлением спинно-мозговой рефлекторной активности. Препарат обладает умеренным центральным анальгезирующим действием и легким сосудорасширяющим влиянием. Прием мидокалма начинают с 150 мг в сутки три раза в день, постепенно увеличивая дозу до получения эффекта, у взрослых обычно до 300—450 мг в сутки. Для быстрого эффекта препарат вводится внутримышечно по 1 мл (100 мг) два раза в сутки или внутривенно по 1 мл один раз в сутки.
Эффективность и безопасность применения мидокалма при болезненном мышечном спазме доказана в ходе двойного слепого плацебо-контролируемого исследования [4]. В восьми исследовательских центрах 110 больных в возрасте от 20 до 75 лет методом рандомизации получали мидокалм в дозе 300 мг в сутки или плацебо в сочетании с физиотерапией и реабилитацией в течение 21 дня. В качестве объективного критерия эффективности лечения рассматривают болевой порог давления, измеряемый с помощью специального прибора (Pressure Tolerance Meter) в 16 симметричных точек туловища и конечностей. Кроме того, пациенты субъективно оценивали свое состояние по интенсивности боли, ощущению напряжения мышц и подвижности позвоночника; врач также оценивал напряжение мышц и подвижность позвоночника. Перед началом лечения и после его окончания проводилось развернутое клиническое и лабораторное обследование, включая ЭКГ, измерение артериального давления, биохимический анализ крови по 16 показателям.
Согласно результатам исследований, применение мидокалма достоверно снижает болезненный мышечный спазм, измеряемый объективно инструментальным методом. Различие между группами лечения и плацебо, которое отмечалось уже на четвертый день, постепенно увеличивалось и становилось статистически достоверным на 10-й и 21-й дни лечения, которые были выбраны в качестве конечных точек для доказательного сравнения. Анализ субъективной оценке результатов лечения, данной врачами и пациентами после его окончания (через 21 день), показал, что в группе больных, получавших мидокалм, достоверно чаще результаты лечения оценивались как очень хорошие, тогда как в группе плацебо эффект существенно чаще отсутствовал. Согласно субъективной оценке результатов лечения, данной больными после его окончания (через 21 день), каких-либо значимых различий, касающихся переносимости мидокалма и плацебо, выявлено не было. У подавляющего большинства больных отмечалась хорошая переносимость мидокалма. Результаты ЭКГ, биохимические и гематологические показатели в группе пациентов, принимавших как мидокалм, так и плацебо, также не различались.
Важно отметить, что более половины (62%) пациентов, включенных в исследование, получали другие виды терапии до начала исследования, и у большинства из них (68%) при этом не отмечалось улучшения. Это свидетельствует об эффективности мидокалма в лечении болезненного мышечного спазма, резистентного к другим видам терапии.
Введение мидокалма парентерально позволяет быстро снять боль и уменьшить мышечное напряжение. При вертеброгенном мышечно-тоническом синдроме внутримышечное введение 100 мг мидокалма ослабляет боль уже через 1,5 ч, а лечение мидокалмом в течение недели по 200 мг/сут в/м, а затем на протяжении двух недель по 450 мг/сут перорально имеет достоверное преимущество над стандартной терапией; при этом терапия мидокалмом не только позволяет уменьшить боль, но и снимает тревожность, повышает умственную работоспособность [1].
При болезненном мышечном спазме достоинствами мидокалма помимо эффективного миорелаксирующего и обезболивающиего эффекта являются отсутствие побочных эффектов и хорошее взаимодействие с нестероидными противовоспалительными средствами, что во многих случаях позволяет уменьшить дозу последних и вследствие этого ослабить или даже полностью устранить их побочные эффекты, не снижая эффективности лечения.
Важным преимуществом мидокалма перед другими миорелаксантами является отсутствие седативного эффекта и мышечной слабости при его приеме. Это преимущество доказано в ходе двойного слепого плацебо-контролируемого исследования [5]. В исследовании вошли 72 здоровых добровольца в возрасте от 19 до 27 лет (средний возраст — 21,7 лет). Исследование проводилось в течение восьми дней, все это время добровольцы методом рандомизации получали 150 или 450 мг мидокалма в сутки в три приема либо плацебо — также в три приема. Нейропсихологические исследования осуществляются утром в первый и последний (восьмой) дни исследования до и после приема мидокалма через 1,5, 4 и 6 ч либо плацебо. Результаты исследования не показали каких-либо существенных различий в скорости сенсомоторных реакций и быстроте выполнения различных психологических тестов через 1,5, 4 и 6 ч после приема мидокалма в дозе 50 или 150 мг либо плацебо. Аналогичные исследования, проведенные на восьмой день с начала приема мидокалма, также не показали существенных различий в сравнении с группой плацебо. Это свидетельствует о хорошей переносимости мидокалма и возможности назначения его в тех случаях, когда по роду деятельности пациенту требуется сохранить быстроту реакций и способность концентрировать внимание, в том числе при вождении автомобиля.
Таким образом, болезненный мышечный спазм представляет собой одну из наиболее распространенных причин болей в спине (вследствие рефлекторных синдромов остеохондроза или миофасциальных болей). В таких случаях рекомендуется применение миорелаксантов в комбинации с различными лекарственными средствами, физиотерапией и лечебной гимнастикой. В последние годы доказана эффективность и безопасность миорелаксанта мидокалма, который не вызывает седативного эффекта и выпускается в форме для парентерального введения с целью быстрого купирования болевого синдрома.
- Авакян Г. Н., Чуканова Е. И., Никонов А. А. Применение мидокалма при купировании вертеброгенных болевых синдромов // Журн. неврол. и психиат. 2000. № 5. С. 26-31.
- Парфенов В. А., Яхно Н. Н. Неврология в общемедицинской практике. - М., 2001.
- Парфенов В. А. Мидокалм в неврологической практике // Лечение нервных болезней. 2002. № 2. С. 10-12.
- Pratzel H. G., Alken R. G., Ramm S. Efficacy and tolerance of repeated doses of tolperisone hydrochloride in the treatment of painful reflex muscle spasm: results of a prospective placebo-controlled double-blind trial // Pain. 1996. Vol. 67.- P. 417-425.
- Dulin J., Kovacs L., Ramm S. et al. Evaluation of sedative effects of single and repeated doses of 50 mg and 150 mg tolperisone hydrochloride. Results of a prospective, randomized, double-blind, placebo-controlled trial // Pharmacopsychiat. 1998. Vol. 31. P. 137-142.
В. А. Парфенов, доктор медицинских наук, профессор ММА им. И. М. Сеченова
Т. Т. Батышева, кандидат медицинских наук Поликлиника восстановительного лечения №7 Москвы

- 1 Болезни опорно-двигательного аппарата
- 1.1 Остеохондроз поясничного отдела позвоночника
- 1.2 Грыжа межпозвоночного диска
- 1.3 Анкилозирующий спондилартрит
- 1.4 Другие заболевания ОДА, вызывающие боли в пояснице
- 2 Что провоцирует боль в пояснице у женщин
- 3 Прочие заболевания
- 3.1 Мочекаменная болезнь
- 3.2 Аппендицит
- 3.3 Нижнедолевая пневмония
- 3.4 Заболевания органов пищеварения
- 4 Что делать, если болит поясница
- 5 Какими лекарствами можно снять боль в пояснице
- 6 Гели и мази для поясницы
- 7 Компрессы при болях в поясничном отделе
- 8 Народные средства для снятия боли в пояснице

Поясничная область – довольно обширная: позвоночник, мышцы, связки, почки. И все они могут болеть. Помимо этого, поясница нередко болит при патологии других органов. Прежде чем пробовать снять боль в пояснице в домашних условиях, необходимо определиться, чем именно она вызвана.

Болезни опорно-двигательного аппарата
Как таковое, это нарушение питания дисков и их дистрофическая деформация. Симптомы остеохондроза:
- Боли в пояснице с распространением на органы, расположенные в малом тазу.
- Боли в ногах.
- Расстройство координации движения.
- Онемение промежности и ног.
- Хруст при движении.
- Утрата гибкости, неприятные ощущения при сидении.
В тяжелой стадии поясничного остеохондроза возможны расстройства мочеиспускания и дефекации.
По сравнению с другими отделами, грыжа поясничного – самое частое заболевание. Может возникнуть из-за чрезмерной физической нагрузки или малоподвижного образа жизни и слабой физической нагрузки.
Небольшие выпячивания дисков называются протрузией и пролапсом. Грыжей называется выпячивание свыше 6 мм с разрывом фиброзного кольца. Характеризуется:
- Длительными болями в пояснице, в позвоночнике.
- Болью в ноге – чаще по задней поверхности от стопы до бедра.
- Снижением чувствительности в стопе и области паха вплоть до полной ее потери.
- Местной болью в стопе и голени.
Часто больной не может лежать из-за болей и невозможности найти себе удобного положения.

Второе название – болезнь Бехтерева. Вначале воспаляются межпозвоночные суставы, затем процесс переходит на костную ткань. В результате подвижность позвоночника практически утрачивается.
Симптомы – боль и скованность в поясничном отделе. Также – воспаление суставов, миокардит с формированием порока сердца, множественные поражения тканей глаза (увеит, иридоциклит).
Искривление позвоночника – сколиоз.
Коксартроз – артроз тазобедренного сустава. Протекает с болями в поясничной области и в самом суставе. Отмечается хруст при движении и ограничение подвижности.

Что провоцирует боль в пояснице у женщин
Болезни репродуктивных органов:
- миома,
- фиброматоз,
- эндометриоз,
- аднексит,
- сальпинго-оофорит.
Боли отмечаются в нижней части живота и пояснице. Как правило, сопровождаются нарушением менструальной функции.
Менструальные боли. Могут возникать за несколько дней до начала. Локализация – низ живота и поясница. Вначале – ноющие, тянущие.
Боли при овуляции. Возникают в середине цикла при местном перитоните – выходе яйцеклетки в брюшную полость.
Беременность. При большом сроке или крупном плоде боли в пояснице появляются всегда. Боль — неострая, с желанием выгнуть спину.
Ношение туфель на слишком высоких каблуках. При этом смещается ось тела, нарушается осанка, и поясничный отдел позвоночника несет повышенную нагрузку, отсюда – боли.

Большая грудь. Здесь также происходит смещение оси.
Избыточный вес – повышенное давление на позвоночный столб.
Климакс. Происходят изменения в яичниках с затуханием их функции, что часто сопровождается болями в поясничной области и внизу живота.
Прочие заболевания
В образовании мочекаменной болезни участвуют несколько причин: особенности строения паренхимы почек, влияние внешних факторов – еды и воды, эндокринные заболевания (нарушение выработки кальция паращитовидными железами), длительное лечение глюкокортикоидами, тетрациклином, сульфаниламидами.
Боли при отхождении камня проявляются почечной коликой – сильным приступом боли, возникающим из-за спазма или закупорки мочеточника камнем. Боль иррадиирует а паховую область и низ живота.
Появляется учащенное, часто болезненное мочеиспускание, в моче появляется кровь. Возможна тошнота, часто – рвота. Больной не может найти себе подходящего положения для облегчения состояния, мечется.
Воспаление отростка может проявляться болями в поясничной области, а не в животе. Помимо этого, возникает подъем температуры, тошнота, рвота, жидкий стул.
Характерные симптомы – больно лежать на левом боку. Если нажать на правую подвздошную область и резко отпустить, возникает острая боль в месте отростка.

Боли могут возникать при вовлечении в процесс плевры. Сопровождаются подъемом температуры, кашлем, общим недомоганием.
Колит. Протекает с ноющими болями в поясничной области. Сопровождается нарушением функции кишечника и, как правило, запорами. При кишечной непроходимости боль – острая, спастическая – кишечная колика.
Панкреатит. Боль возникает в области поджелудочной железы и затем переходит на спину, иногда – на поясничную область. Боль носит острый характер, сопровождается подъемом температуры, тошнотой и рвотой.
Онкология внутренних органов.
Гнойные заболевания кожи поясничной области – фурункул, карбункул.
Что делать, если болит поясница
При появлении боли попытаться установить ее причину и собрать анамнез с учетом возраста больного. У молодых возможна острая патология, тогда как в пожилом и старческом возрасте чаще боли обусловлены обменными процессами с развитием дистрофических изменений.

Какими лекарствами можно снять боль в пояснице
При явной причине боли дать любые аналгетики ненаркотического ряда. При болезнях костей и суставов хорошее действие оказывают производные пиразолона:
- Реопирин,
- Бутадион,
- Анальгин.
Бутадион действует гораздо сильнее салицилатов. Принимают препараты после приема пищи.
При поясничных болях разной этиологии значительный эффект отмечается и от приема производных уксусной кислоты:
- Кетанова,
- Индометацина,
- Триптофана.

Они помогают снять боль в пояснице, уменьшают утреннюю скованность и имеющиеся отеки в случае присоединения воспаления (артрит). А также обладают антиагрегантным действием. По силе оказываемого действия Кетанов похож на наркотический аналгетик – Морфин.
Производные пропионовой кислоты – Вольтарен, Бруфен, Ибупрофен и Кетопрофен – также широко применяются при заболеваниях опорно-двигательного аппарата. Все препараты – малотоксичны, хорошо всасываются из желудочно-кишечного тракта и обладают хорошей широтой действия. Хороший эффект отмечается и от суппозиториев с этими лекарственными средствами.
Широкое применение получили препараты салициловой кислоты:
- Метилсалицилат,
- Аспирин,
- Салицилат натрия.
Помимо обезболивающего эффекта, снижают вязкость крови (хорошо назначать при наличии сопутствующего варикозного расширения вен и сердечно-сосудистой патологии для профилактики тромбоза).
Аспирин входит в состав комбинированных Седалгина и Цитрамона – как вариант, для купирования боли.

Противопоказаниями к приему препаратов этой группы являются гастрит, язвенная болезнь, заболевания крови с пониженной свертываемостью, беременность, бронхиальная астма и индивидуальная непереносимость препарата.
Вышеуказанные лекарства подойдут и для купирования болей при травмах, миозите, и любых других.
При почечной, кишечной колике и приступе холецистита вместе с аналгетиком обязательно дать спазмолитик для снятия спазма: Но-шпу, Дротаверин, Папаверин. Если больной в состоянии, то при почечной колике посадить в горячую ванну.
При менструальных болях хорошее действие оказывают препараты пропионовой кислоты – Вольтарен, Ибупрофен. А также Индометацин и Кетанов в сочетании со спазмолитиками.
Причем начинать терапию следует не в день начала месячных, а за пару дней до начала, принимая спазмолитики. Это подготовит матку, и менструация пройдет гораздо безболезненнее. А применение этих обезболивающих в суппозиториях усилит анальгезирующий эффект.
Гели и мази для поясницы
Хороший эффект оказывает применение различных мазей и растирок: Меновазина, вьетнамского бальзама Звездочка, мазей на основе змеиного яда – Випросал, Випратокс. Вольтарен-гель и Лиотон-гель оказывают также и противоотечное действие.
При болях в суставах действенным является применение Терафлекс Хондрокрем Форте и Амелотекс-геля. Оба оказывают аналгезирующий и противовоспалительный эффект из-за главного действующего вещества – мелоксикама – нестероидного противовоспалительного, к тому же обладающего минимальными побочными явлениями. Помимо этого, препараты стимулирует восстановление хрящевой ткани сустава.

Найз. Хорошо переносимый аналгетик с редкими побочными эффектами.
ДИП Рилиф. В нем два основных компонента: ибупрофен с противовоспалительным и аналгезирующим действием, левоментол – с охлаждающим.
Компрессы при болях в поясничном отделе
Действенный эффект отмечается от компрессов на область суставов. Для этого используют как аптечные средства – Медицинскую желчь, Димексид, Бишофит, так и самостоятельно приготовленные.
Эти препараты легко проникают в ткани, помогают снять боль в пояснице, обладают противовоспалительным действием и активизируют обменные процессы в суставе.
На основе этих лекарств можно приготовить хорошие жидкости для компрессов. При сильных болях смешать Димексид с новокаином в пропорции 3 к 5, тщательно размешать. Перед использованием провести тест (нанести на небольшой участок) во избежание осложнений.
В медицинскую желчь можно добавить любое вещество, оказывающее лечебное действие: мед, нашатырь, жгучий перец.

Народные средства для снятия боли в пояснице
Хорошо помогает снять боль в пояснице измельченный корень хрена с добавлением небольшого количества воды. Полученную кашицу доводят до кипения и снимают с огня. Можно добавить к хрену редьку в равных частях. Такой компресс можно оставить на ночь.
При болях в суставах с отеком полезно делать солевой компресс: наилучшая концентрация для таких компрессов – 10 %. В данном случае следует использовать только высоко гигроскопичные ткани. Применять ни бумагу, ни полиэтилен категорически нельзя!
Читайте также:


