Радикулит при сахарном диабете
Ишиас представляет собой заболевание, которое проявляется болью в седалищном нерве. Доктора отмечают, что наиболее опасна болезнь тогда, когда у пациента наблюдается сопутствующий сахарный диабет. В такой ситуации болевые ощущения гораздо сильнее и острее, поэтому при подозрениях на ишиас важно не заниматься самолечением и незамедлительно обратиться к доктору.

Что представляет собой?
Ишиас, называемый иначе пояснично-крестцовый радикулит — болезнь, для которой характерно проявление дискомфорта, ощущаемого по всей протяженности седалищного нерва. Болевые ощущения преимущественно возникают из-за сдавливания корешков спинного мозга, которые расположены в районе поясничного отдела позвоночника. Заболевание редко наблюдается у людей, возраст которых меньше 30-ти лет. Преимущественно все больные, страдающие ишиасом на фоне диабета — люди преклонного возраста.
Факторы, провоцирующие патологию?
Одной из причин, которая провоцирует возникновение ишиаса, является отравление организма. Учитывая то, что при сахарном диабете в организме образуются токсические компоненты, которые поражают нервную систему и, в частности, нервы, ишиас часто возникает на фоне этого заболевания. Токсические вещества затрагивают седалищные нервы, в процессе чего люди начинают жаловаться на постоянные болевые ощущения в области поясницы.
Симптомы ишиаса при диабете
Одним из главных симптомов, беспокоящим при ишиасе, являются болевые ощущения. Как отмечают пациенты, болевые ощущения острые, пронзающие, которые можно сравнить с ударом ножом. Прочувствовать можно не только в поясничной области, отдают они в ягодицы, заднюю поверхность бедра, голень. В исключительных ситуациях боль проходит по всей конечности и затрагивает даже пальцы. Преимущественно болевые ощущения имеют постоянный характер. Интенсивность зависит от степени течения заболевания и индивидуальных особенностей организма. Некоторые пациенты могут вести обычную жизнедеятельность, при этом практически не жалуясь на спазмы. Другие же не могут принять нормально положение стоя из-за сильных болей. Зачастую спазмы наблюдаются только с одной стороны спины, в левой или правой ее части. Гораздо реже болевые ощущения беспокоят по всей пояснице с 2-х сторон.

При данной патологии изредка может наблюдаться затруднения в движении.
Другая симптоматика возникает редко и наблюдается в виде таких проявлений:
- нарушение чувствительности кожных покровов;
- изменение положения тела при ходьбе и сидении;
- затрудненное движение;
- атрофия мышц;
- сбои в рефлексах;
- изменение оттенка кожных покровов;
- ломкость ногтевой пластины на ногах;
- повышенное отделение пота.
Диагностические процедуры
Чтобы выявить ишиас, проводятся следующие обследования:
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография.
Необходимая терапия
Доктора рекомендуют прибегать к помощи массажа для избавления от ишиаса как и в острой его форме, так и при его стихании. Делают массаж не только в области поясницы, также затрагивают ягодицы, бедра, стопы. Важно отметить, что если болезнь находится в острой стадии, допустимо использовать только легкие прикосновения и поглаживания, поскольку хлопки и сильное разминание кожных покровов спровоцируют сильные болевые ощущения и ухудшение положения. Когда же болевые ощущения отступают, а также становятся менее заметны и прочее симптомы, можно переходить к более резким движениям при массаже и даже подключать баночный вид.

Специалисты считают, что эфирные масла благотворно влияют на лечение ишиаса.
Медицинские работники советуют использовать специальные эфирные масла для массажа, по их мнению, они улучшают результат. В процессе массажа можно использовать и мази, которые улучшат эффект. Длительность процедуры не должна быть менее 30-ти минут или превышать час. Продолжительность же курса в среднем составляет около 10 сеансов.
С помощью массажа удается улучшить кровообращение к нервам, нормализовать тонус мышц, снять воспалительный процесс и отечности. Массаж помогает активизировать производство в кожных покровах компонентов, которые способствуют уменьшению болевых ощущений.
- Электрофорез. Наиболее эффективным методом физиотерапии называют электрофорез. С помощью него в кожу вводятся специальные медикаменты благодаря постоянному току. В среднем длительность процедуры составляет около 15-ти минут. Преимущественно доктора назначают не менее 10-ти сеансов электрофореза. Важно отметить, что процедура имеет противопоказания. Не назначают пациентам, которые имеют травмы кожных покровов в поясничной области, аллергические реакции на кожных покровах и опухоли.
- Лазеротерапия. Суть процедуры заключается в том, что лазерные волны проникают в ткани на глубину, которая заложена аппаратом и отдают клеткам кванты энергии. С помощью манипуляций удается снять воспалительный процесс, убрать отечности, урегулировать кровообращение в сосудах и улучшить обменный процесс. Таких процедур требуется больше, чем электрофореза и зачастую больным нужно пройти не менее 15-ти сеансов.
- Магнитотерапия. С помощью манипуляций удается воздействовать на органы и изменить в них движение заряженных частиц. Магнитотерапия позволяет снять отеки, унять воспалительные процессы, снизить болевые ощущения и урегулировать кровообращение. У процедуры существует немало противопоказаний, основными из которых являются стойкое повышение артериального давления, эпилепсия, болезни органов кроветворения.
К лечебной физической культуре прибегают только после того, как заболевание перейдет в стадию ремиссии. В острой же фазе пациенту запрещены физические упражнения и нужно соблюдать постельный режим. Важно блюсти горизонтальное положение на спине, а нижние конечности приподнять вверх, подложив под спину подушки. Когда же болевые ощущения отступят, доктора назначают такие гимнастические упражнения:
Остеопатия для лечения ишиаса на фоне сахарного диабета начала применяться не так давно. Суть ее заключается в том, что на кожные покровы воздействуют плавными движениями и нажатиями. С помощью этого удается снять болевые ощущения и унять воспалительные процессы. Нужно сказать, что у процедуры практически нет противопоказаний. Невзирая на это, если у пациента наблюдается сахарный диабет и развивается ишиас, важно не принимать самостоятельного решения об использовании остеопатии, а обратиться к лечащему доктору, который посоветует наиболее полезный и безопасный способ борьбы с заболеванием. Кроме того, с помощью процедуры нельзя справиться с факторами, которые поспособствовали развитию ишиаса, особенно, с сахарным диабетом. Остеопатия позволяет только унять симптоматические проявления патологии.
Радикулит – это обобщенный медицинский термин, применяемый в неврологии и обозначающий совокупность симптомов, связанных с зажатиями либо воспалительными процессами спинномозговых корешков.
Стоит помнить, что радикулит никогда не проявляется автономно. Заболевание носит хронический характер.
Лечение же данной проблемы должно быть комплексным — именно это поможет быстро добиться положительных результатов.
Симптомы, помимо типической резкой боли, могут включать следующие проявления:
- слабость мышц;
- покалывание;
- онемение.

Практически всегда узловой причиной формирования болезни служит застарелый остеохондроз.
Этот показатель составляет 95% от общего числа всех случаев.
Оставшиеся 5% возникновения приступа спровоцированы следующими болезнями:

Это один из наиболее частых факторов, вызывающих развитие болезни.
В процессе формирования остеохондроза и происходящих при этом дегенеративно-дистрофических процессов, затрагивающих межпозвонковые диски, достаточно часто появляются протрузии, представляющие собой локальные выпячивания диска. Впоследствии на этом месте образуется межпозвонковая грыжа.
Она способна сдавливать, а также и вызывать раздражение находящихся в непосредственной близости нервных корешков.

Именно это и становится основанием для формирования симптоматики, присущей радикулиту.
Раздражение корешка нерва провоцируют также и остеофиты, представляющие аномальное разрастание костей позвоночного столба.
Стеноз позвоночника – это сужение непосредственно самого спинномозгового канала либо фораминальных каналов.
Стеноз, носящий фораминальный характер, проявляется в поясничном отделе позвоночного столба.

При этом нервные корешки испытывают следующие типы воздействия:
- компрессия;
- раздражение.
Возможно формирование хронического болевого синдрома.
Компрессия нерва может в значительной степени нарушать проводимость нервных волокон, а это в свою очередь приводит к таким проявлениям болезни, как:
- нарушение чувствительности;
- слабости мышц, ощущаемой в конечностях.
Провокаторами развития болезни могут стать:
- стрессовая ситуация;
- нарушения работы организма, касающиеся обмена веществ;
- развитие инфекции;
- переохлаждение;
- поднятие чрезмерно большого веса.
Больные, страдающие от радикулита, могут встречаться со всевозможными симптомами.
Признаки заболевания достаточно многообразны, поэтому условно их объединяют в следующие группы:
- Болевые ощущения. Боль при приступе заболевания может быть достаточно разнообразной.Различают острую, тупую, периодическую, постоянную, локальную, с иррадиацией в конечность. Боль всегда служит признаком того, что корешки нерва подвергаются повреждающему действию.
- Нарушение чувствительности. Компрессия провоцирует нарушение прохождения нервных импульсов. Именно поэтому больной испытывает такие неприятные чувства как онемение, различные покалывания, чувство жжения.
- Мышечная слабость. При имеющейся компрессии корешка импульсы не передаются в полном объеме, поэтому мышца не может полноценно работать. Если этот процесс длится достаточно долгое время, то вполне возможно наступление атрофии мышцы либо вялый парез.

В зависимости от места расположения воспаления выделяют:
- Шейный радикулит. Для такого типа радикулита свойственна острая боль, распространяющаяся на район шеи и затылка. Болевые ощущения существенно увеличиваются при резких движениях. Дополнительно присутствует также и боль в плече, опускающаяся ниже. Дополнительно могут наблюдаться мышечная слабость, а также ослабление сжатия кисти руки.
- Грудной радикулит. Болезнь, относящаяся к данному типу, вызывает защемление корешков нервных окончаний, расположенных в грудном отделе позвоночного столба. Боли в этом случае охватывают межреберные нервы. Особенно сильно они проявляются во время движения или глубокого вдоха. Грудной радикулит наблюдается несколько реже, чем шейный либо поясничный вид заболевания.
- Поясничный радикулит. Это самый распространенный вид недуга. Симптоматика подобна другим типам заболевания: боль, носящая разный характер; нарушения чувствительности; слабость мышц.
Область позвоночного столба, подвергшаяся поражению, соответствует области иннервации.
В зависимости от этого болевые ощущения могут распространяться на следующие области:
- верхние конечности;
- плечевая и лопаточная зона;
- поясничная;
- ягодичная;
- задняя поверхность бедра;
- его передняя часть;
- голени.
Существует довольно много способов быстро избавиться от приступа радикулита.
Использование нестероидных противовоспалительных препаратов
Лекарственные средства, принадлежащие к данной группе препаратов, отлично снимают болевой синдром.
Лекарства не просто обезболивают, но и, обладая противовоспалительным эффектом, устраняют очаг воспаления.
Они могут назначаться в виде:
- таблеток;
- мазей;
- инъекций.
Последний вариант наиболее предпочтителен, так как лекарство доставляется именно к месту воспаления.

Многие препараты оказывают великолепный терапевтический эффект уже после нескольких введений.
Пациентам с данным заболеванием назначаются следующие препараты:
- Вольтарен;
- Диклофенак;
- Кетонал;
- Наклофен.
Некоторые лекарственные средства запрещены для использования беременным женщинам, детям, а также больным, имеющим в анамнезе язву желудка.

Мышечные релаксанты
В состав инъекций достаточно часто включаются мышечные миорелаксанты.
Эти уколы способствуют снятию мышечного спазма и устранению болевых ощущений.
Данная группа препаратов способствует расслаблению скелетной мускулатуры, а в лекарственном тандеме с нестероидной группой лекарственных средств оказывает практически мгновенный эффект.
Список данных препаратов включает следующие названия:
- Тизанидин;
- Баклофен.
Иногда эти лекарственные средства замещают уколами Мидокалма.

Это средство используется в тех ситуациях, когда болевой синдром невозможно снять классическими средствами.
Инъекции в таких случаях могут быть следующих типов:
- однокомпонентные блокады, когда применяется одно лекарственное средство;
- сложные, когда инъекция включает само лекарство, витамин В12 и ацетат гидрокортизона.
Такие процедуры позволяют мгновенно снять боль от приступа радикулита.

Многие лекарственные препараты находятся в свободном доступе и могут быть приобретены в аптеке. Но адекватное лечение может назначить лишь квалифицированный врач.

Диабет 1 типа протекает практически незаметно.
А СД 2 типа вызывает осложнения аутоиммунного характера.
Пациенты с данной эндокринной патологией часто сталкиваются с болевыми ощущениями.
Для купирования симптомов боли возникает необходимость применения обезболивающих препаратов, но не каждый знает, какие разрешается употреблять и в какой дозировке.
Возможность применения обезболивающих средств
Обезболивающие средства при сахарном диабете нет нужды принимать. Само заболевание не сопровождается болезненными проявлениями, требующими их назначения.
Однако иммунная система при сахарном диабете атакует синовиальную жидкость суставов. Врачи обнаружили повышенные маркеры воспаления, к которым относят Интерлейкин 1 и С-реактивный белок.

Диабет прочно связан с заболеваниями суставов и даже влияет на появление болезненности во время менструации.
Воспалительные процессы в суставных соединениях в молодом возрасте практически не проявляются, от таких патологий страдают пожилые и взрослые люди, особенно с диагнозом СД более 15 лет. На их развитие влияет ожирение, малоподвижность.
Конечно, суставные заболевания и болезненные менструации не вызываются СД, но сопровождают друг друга.
Более подробно о том, можно ли применять при сахарном диабете обезболивающие медикаменты, сможет рассказать лечащий врач. Использование препаратов, купирующих боль, разрешается. Прежде важно пройти диагностику инструментальную (УЗИ, рентген, МРТ, КТ и прочие виды при необходимости) и лабораторную (кровь, исследование синовиальной жидкости).
Это важно для определения типа заболевания, насколько далеко зашел воспалительный процесс, и на какой стадии находится заболевание. От этого зависит выбор лекарственного средства.

Обезболивающие средства назначают пациентам при ревматизме, артрите, невралгии, подагре, миалгии, стреляющих болях в поясничном/шейном/грудном отделе, болезни Бехтерева и болезненном течении критических дней у женщин.
Данную группу препаратов также назначают при сердечно-сосудистых заболеваниям, в их число входит инсульт и инфаркт, развитие которых возможно при сахарном диабете. СД провоцирует развитие сердечных патологий.
Обезболивающие назначают при заболеваниях ЖКТ и в других ситуациях (операции, ушибы, головная боль или зубная, диагностические процедуры, травмы или ушибы, желчнокаменная болезнь, патологии почек и печени). В такую ситуацию может попасть каждый, их невозможно избежать.
Противопоказания
Обезболивающие препараты имеют ряд противопоказаний. НПВС препараты запрещено принимать при язвенных болезнях ЖКТ, гастритах, хронических или острых заболеваниях печени.
Некоторые медикаментозные средства данной группы противопоказано назначать беременным, в период лактации, при склонности больного к повышению артериального давления. Прием определенного лекарства может быть запрещенным детям до 6 или до 18 лет.
Поэтому перед покупкой следует обратиться к врачу. Доктор назначит лучшее лекарство для купирования болевого синдрома, учитывая локализацию, диагноз, возраст и наличие противопоказаний.
Спазмолитики назначают при болезненных менструациях, для расслабления мышечной ткани и при наличии спастической боли.
Лекарства данной группы противопоказано принимать в таких случаях:
- гипертериоз,
- миастения,
- мегаколон,
- гиперчувствительность к действующему или дополнительному компоненту,
- болезнь Дауна.
Спазмолитические средства с осторожностью следует пить беременным женщинам и в период лактации. Детям данные препараты прописывают, но принимать строго под наблюдением доктора.
Разрешенные обезболивающие при диабете
Существует огромное разнообразие медикаментов, разрешенных применять при СД.
Важно знать, какие обезболивающие препараты можно пить при сахарном диабете. Тип препарата зависит от вида боли, интенсивности, локализации и от обнаруженной патологии.
Лекарства представлены в двух группах: таблетки и инъекции. Чтобы медикамент подействовал важно выяснить факторы, по причине которых появилась потребность в применении обезболивающих средств.
Диклофенак при сахарном диабете 2 типа принимать разрешается. Лекарство угнетает синтез простагландинов. Назначают препарат преимущественно при заболеваниях суставов. Продается в форме таблеток, инъекций и геля.
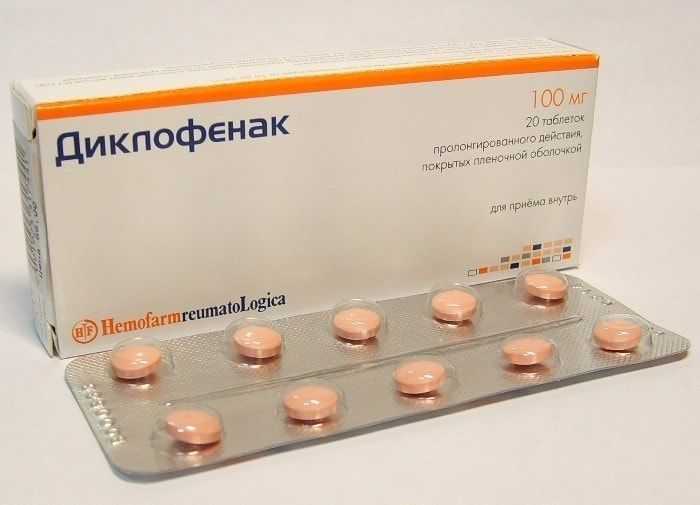
Преимущества — быстро купирует боль, улучшает подвижность суставов, действует до 6 часов. Недостатки — вызывает повреждение слизистой ЖКТ, раздражительность, бессонницу.
Лечение начинается с самой маленькой дозировки, чтобы контролировать симптомы. При ухудшении признаков дозу повышают. Взрослым и подросткам назначают по 25–50 мг дважды в сутки. Когда оптимальный терапевтический результат будет достигнут, дозировку можно уменьшить.
Препарат назначают пациентам при менструальных болях, успешно используется для лечения суставов.
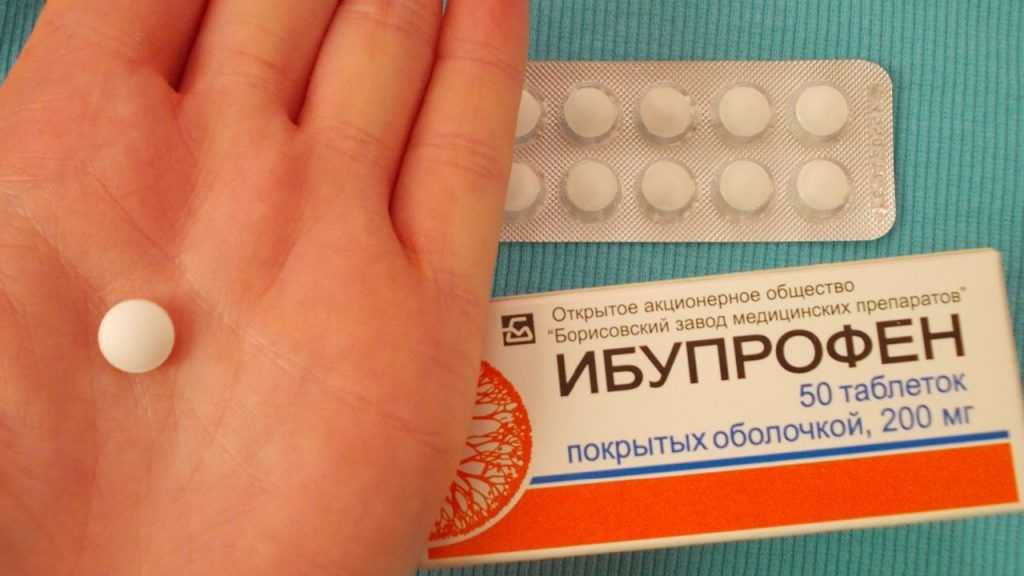
Преимущества: имеет противовоспалительное действие, разрешается давать детям, безопасней Анальгина и Аспирина для ЖКТ.
Недостатки: длительное применение чревато повреждением почек, использовать постоянно нельзя, рекомендуется эпизодическое употребление.
Способ применения Ибупрофена при диабете 2 типа: взрослым по 1–2 таблетки каждые 4–6 часов, не более 6 пилюль в сутки. Детям 6–11 лет по 1 таблетке каждые 6 часов, не более 3 пилюль в день.
Дешевое и самое востребованное средство при головных болях, мигрени, зубной боли, миалгии или дисменореи. Анальгин незаменимый помощник при СД.

Преимущества препарата — оказание противовоспалительного эффекта, быстрое купирование болевого синдрома. Недостатки — короткое действие, много побочных эффектов, нельзя принимать детям в старшем возрасте.
Применять по 250–500 г трижды в сутки. Детям лекарство вводят только внутримышечно. Препарат в виде инъекции должен быть комнатной температуры
Спазмолитическое средство назначают при менструальных болях, при спазмах желудка и кишечника, стенокардии. Оно никак не влияет на усвоение глюкозы, не повышает и не понижает сахар в крови.
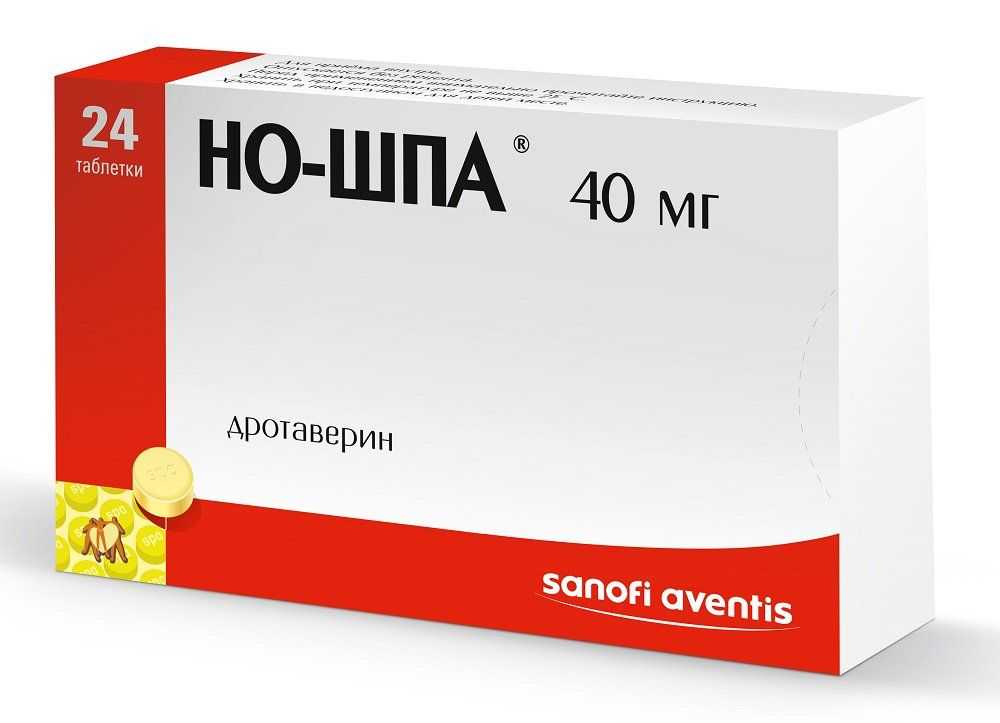
Преимущества — устраняет спазмы, быстро снимает боль, разрешается применять детям 6–12 лет. Недостатки — стоит дорого, не всегда помогает справиться с болезненностью, в последнее время жалобы на бездействие препарата увеличились.
Продается препарат в таблетках и ампулах. Инъекции более эффективны, быстрее начинают действовать.
Длительность лечения определяется индивидуально. Способ применения взрослым: по 1–2 пилюли дважды в сутки. Максимальная дозировка за 24 часа не должна превышать 240 мг.
Побочные эффекты
Данные проявления всегда указываются в инструкции к применению. Каждая группа обезболивающих препаратов имеет побочные эффекты, большинство которых схожи.
НПВС лекарства характеризуются гастритоподобными изменения. Это значит, Диклофенак и Ибупрофен нарушают баланс между факторами защиты и агрессии в пользу последних. Длительное применение данных обезболивающих приводит к развитию язв и эрозий.

Среди побочных эффектов проявляется тошнота, диспепсия, диарея и желудочно-кишечное кровотечение. НПВС оказывают влияние на сердечно-сосудистую систему, риск развития осложнений минимальный.
Спазмолитики провоцируют головную боль, сухость во рту, запор или диарею, покраснение кожи и проблемы со зрением.
Оба вида обезболивающих препаратов, используемых для лечения других патологий при сахарном диабете, способны вызвать аллергические реакции, проявляющиеся высыпаниями, крапивницей, зудом и жжением. Некоторые НПВС приводят к развитию анфилактического шока.
Спазмолитики и НПВС оказывают разный эффект на организм больного. Самостоятельное применение препаратов противопоказано. Перед использованием следует проконсультироваться с доктором.
Острый радикулит – воспалительное заболевание нервных корешков спинного мозга, проявляющееся сильной болью, мышечной слабостью и иногда потерей чувствительности. Является одним из распространенных заболеваний поясничной области, наблюдается в основном у людей в возрасте старше 40 лет.
Причины возникновения
Множество причин вызывают развитие радикулита. Наиболее распространенные из них следующие:
- Грыжевое выпячивание межпозвоночных дисков (объемное образование, которое физически сдавливает отдельные корешки, вызывая симптомы, в первую очередь, боль).
- Остеохондроз позвоночника (при разрушении дисков между позвонками снижается их высота, как следствие, уменьшаются в размерах отверстия выхода корешков и они сдавливаются).
- Травмы позвоночника (деформации тел, рубцы вызывают сдавление).
- Опухоли (объемные образования, вызывающее сдавление).
- Воспалительные процессы (отечность тканей, возникающая при различных бактериальных и вирусных инфекциях).
- Различные ревматические заболевания (ревматоидный артрит, спондилоартрит, болезнь Бехтерева).
- Нарушения питания позвоночника, вследствие поражения сосудов (при сахарном диабете, васкулитах).
Виды радикулита
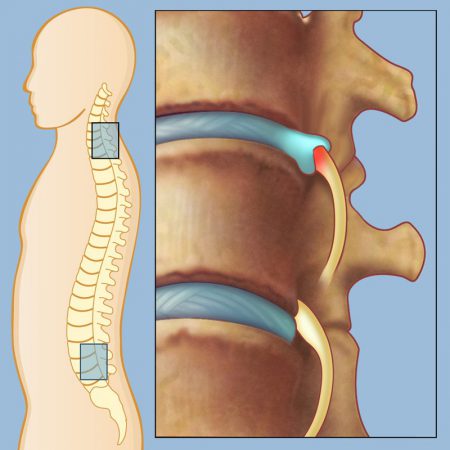
Поясничный (люмбальный) отдел позвоночника является наиболее распространенной локализацией для радикулита. Но помимо него выделяют и другие:
- Шейный (или цервикальный). Процесс на уровне первых 4 шейных сегментов спинного мозга.
- Шейно-плечевой. При поражении с 4 по 6 шейных сегментов спинного мозга.
- Шейно-грудной. Процесс затрагивает сегменты с 6 шейного до 1 грудного.
- Грудной (торакальный) – на уровне грудных сегментов.
Точную локализацию при заболевании можно установить на основании клинических проявлений и данных осмотра врачом.
Клинические проявления острого приступа радикулита

Для заболевания типичны основные симптомы, при появлении которых необходимо оказать первую помощь, а затем срочно обратиться к врачу. Приступ может быть спровоцирован переохлаждением, перегреванием, травмой, резким поворотом туловища или резким наклоном тела с последующим поднятием тяжестей. Острый приступ радикулита характеризуется:
Вышеперечисленные симптомы можно встретить при всех типах радикулита. Люмбальный вид отличается локализацией боли в поясничном отделе и иррадиацией (отдает в ягодицы, бедра, в паховую область). Чаще всего больному приходится принимать вынужденную позу, например, полусогнуться, повернуться вбок. Иногда из-за сильной боли пациент не может разогнуться без посторонней помощи, испытывает боль при кашле, чихании.
Для воспалительного заболевания корешков спинного мозга наряду с возникновением боли типично появление повышенной температуры, но не более 37–37,2 градусов. Если температура поднялась выше допустимых значений, необходимо срочно идти к специалисту, поскольку это может свидетельствовать о присоединении инфекции.
Также под маской радикулита могут скрываться серьезные почечные патологии (пиелонефрит, гломерулонефрит, мочекаменная болезнь), которые также проявляются сильными болями в поясничной области и лихорадкой. Помимо того, возможно заподозрить и другие заболевания, локализующиеся в области позвоночника, которые характеризуются подъемом температуры (ревматические болезни, туберкулез позвоночника, опухоли, остеомиелит).
Первая помощь при приступе поясничного радикулита

Важно при развитии симптомов острого радикулита вызвать врача. Самостоятельно не осуществлять резких движений, чтобы не усилить чувство боли, позвать кого-либо близкого на помощь. Правильный при приступе делать следующее:
- Зафиксировать поясницу при помощи бандажного пояса, ткани, простыни или любых других средств, находящихся в данный момент под рукой.
- Уложить больного на твердую поверхность (например, жесткую кровать). При этом быть придельно аккуратным. Необходимо поддерживать больного, позволить опереться на вас рукой. Укладывать правильно на кровать на спину, под нижние конечности подложить подушку или валик. В течение приступа важно соблюдать постельный режим.
- Необходимо снять болевой приступ. Если есть навык постановки внутримышечных инъекций, необходимо ввести препараты группы НПВС (нестероидных противовоспалительных препаратов). Примеры препаратов: ибупрофен (Нурофен), диклофенак (Вольтарен), нимесулид (Найз, Нимесил, Нимулид), мелоксикам (Мовалис), индометацин. Если нет навыка постановки инъекций, нужно дать препараты в таблетированной форме, в соответствии с инструкцией по применению.
- Возможно использование пластыря с противовоспалительным компонентом в составе, например, пластыря Вольтарен, содержащего диклофенак, или Нанопласта (в составе магнитный порошок). Он обеспечивает постепенное введение препарата в течение суток. Этот способ обезболивания подойдет людям с неярко выраженными симптомами заболевания.
- Обязательно успокоить больного. При необходимости можно использовать препараты валерианы или пустырника, в настойках или таблетках.
- Нанести на область, где ощущается боль, противовоспалительные мази или гели: содержащие диклофенак (Вольтарен Эмульгель 1 и 2%), ибупрофен (Нурофен гель, Долгит), производные кетопрофена (Фастумгель, Быструмгель, Кетонал), нимесулид (Найз гель). Рекомендуется использовать мази с разогревающим эффектом, так как обезболивание наступает благодаря улучшению кровообращения, снятию отека и раздражающему действию компонентов. Например, можно использовать: Финалгон, Капсикам. Также гели с комбинированным действием: Долобене или Фитобене и другие.
- Препараты витаминов группы B (Нейромультивит, Мильгамма композитум, Нейродикловит: витамины группы B (B1, B2, B6, B12) в комплексе с диклофенаком).
Очень осторожно следует применять методику расслабляющего массажа.
Помощь в лечебном учреждении

Важно помнить, что с проблемой радикулита обязательно необходимо обратиться к специалисту, вызвав его на дом или обратившись в поликлинику по месту жительства. Какой врач лечит радикулит? Как правило, в поликлинике по данной проблеме консультирует врач невропатолог. Если установлены этиологические факторы развития заболевания, то исходя из них, проблемой радикулита могут заниматься врачи-ревматологи, онкологи, аллергологи, гематологи, травматологи, хирурги. Также специалисты рефлексотерапии, мануальной терапии, физиотерапевты.
Врач подробно узнает жалобы, динамику развития симптомов, проводит осмотр. При осмотре врачом могут быть выявлены: усиление коленных рефлексов, усиление боли в люмбальной области при подъеме вытянутой ноги вверх в положении лежа на спине (симптом натяжения). Также назначает дополнительные методы диагностики: рентгенографию поясничного отдела позвоночника, КТ (компьютерную томографию) и МРТ (магнитно-резонансную томографию). Обобщая данные, врач устанавливает окончательный диагноз заболевания.
Первая помощь при приступе поясничного радикулита со стороны врача дополняется проведением блокад с использованием анестетиков: лидокаина, новокаина, прокаина и прочих. Этот метод требует определенных навыков и квалификации. Анестетик вводится в ткани в определенные точки пораженной области и на определенную глубину, необходимую для выключения нервных окончаний. Процедура имеет непродолжительный эффект, но значительно облегчает состояние пациента. По необходимости может быть проведено несколько процедур. Назначаются процедуры физиотерапии, иглоукалывания и лечебная физкультура.
После купирования симптомов больной может быть выписан, получает рекомендации по лечению, наблюдается у лечащего врача 1 раз в 6 месяцев. Возможно и внеплановое посещение при каждом новом случае обострения.
Профилактика радикулита

Необходимо соблюдать ряд правил, позволяющих предотвратить появление или обострение радикулита. Важные из них:
- Рационально дозировать труд и отдых.
- Не переохлаждаться и не перегреваться.
- Правильно поднимать тяжести (сгибая ноги в коленных и тазобедренных суставах, с выпрямленной спиной).
- Использовать для сна и отдыха удобную кровать с ортопедическим матрасом и подушкой.
- Контролировать массу тела.
- Заниматься физической нагрузкой.
- Должна быть своевременная диагностика и лечение заболеваний, которые могут способствовать развитию радикулита.
Важно обнаружить симптомы на ранних стадиях заболевания, вовремя обратиться к врачу, стараться как можно меньше заниматься самолечением.
Читайте также:


