Протрузия дисков позвоночника поясничного отдела лечение лазером
Постоянное развитие технологий в медицине коснулось и оперативного вмешательства при грыжах межпозвонковых дисков. Основные приоритеты развития — это малоинвазивность и быстрота возвращения пациента к активной жизни. Постепенно отходят в прошлое дискэктомия открытым доступом, травматичные операции, связанные с удалением дужек позвонков, например, ламинэктомия. Им на смену пришло следующее поколение операций: микродискэктомия, которая проводится с помощью операционного микроскопа с минимальным разрезом.
Но есть и методы оперативного лечения, которые позволяют обойтись вообще без разрезов. Это эндоскопическая дискэктомия, микроэндоскопическое вмешательство, а также лечение грыжи позвоночника лазером. О чём идёт речь? В чём состоит смысл этого метода, каковы его преимущества и недостатки? Кому он показан и противопоказан, как готовиться к процедуре, и как проводится лечение грыжи диска лазером?
Суть методики
Нужно помнить, что лазеротерапия с целью воздействия на грыжу на самом деле является частью малоинвазивной хирургии. И те, кто думают, что, применяя этот вид лечения, можно вообще обойтись без операции, неправы. Как можно говорить о консервативном способе лечения, когда межпозвонковая грыжа или ее фрагменты превращаются в пар, и этот пар под высоким давлением выводится наружу?
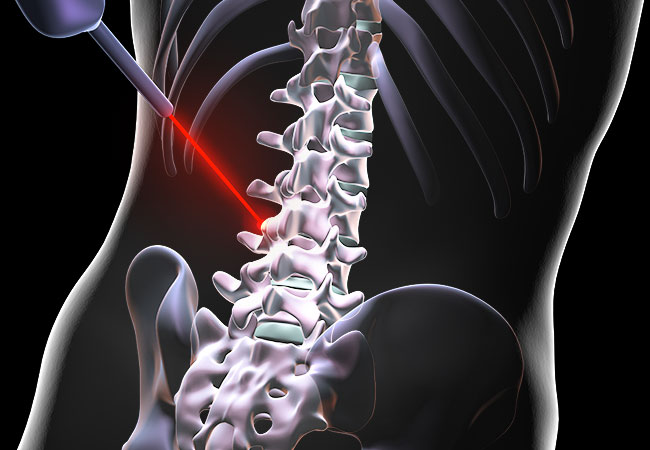
Выпаривание грыжи — настоящее оперативное вмешательство. Но лазерные способы деструкции грыж дисков или изменения их структуры не требуют основных атрибутов обычных операций, и протекают без разрезов, без кровопотери и боли, и поэтому не требуют введения эндотрахеального или внутривенного наркоза. Вполне достаточно местного обезболивания.
Далее будет рассмотрено лечение межпозвонковой грыжи с помощью лазерного излучения подробно. Но вначале следует выяснить, какие у этого метода есть преимущества и недостатки.
Видео процедуры
Достоинства лазерного воздействия
Следующие показатели и аргументы делают лазерные методы влияния на патологически измененный диск одними из лучших в наше время:
Однако у этих методов существуют и определенные недостатки.
Недостатки
Прежде всего, отсутствует большой объём научных данных, который позволяет уверенно говорить об отдаленном периоде, поскольку методика применяется сравнительно недавно. Никто не знает, как повлияет лазерное лечение на структуру диска у пациента через 30, 40, и более лет. Также:
-
этот вид лечения не является радикальным. Так, если говорить о протезировании диска, который с большим успехом проводят в странах Западной Европы, например в Чехии, Германии, то можно считать, что человек получает практически новый диск и возврат к свободе движений. После лазерных манипуляций у него остаётся старый диск, и зачастую с измененной структурой;
Показания к лазерным методам лечения
В различных статьях, посвящённых лечению осложнений компрессионно-ишемических проявлений остеохондроза, то есть протрузий и грыж, можно прочитать, что показанием к оперативному вмешательству являются:
- устойчивые боли, которые не купируются лекарственными препаратами;
- прогрессирование нарушений чувствительности с расширением зон;
- прогрессирующая слабость в мышцах, их гипотрофия, то есть развитие пареза, например, слабость в стопе, хлопающая или свисающая стопа, необходимость поднимать высоко ногу. В более мягком варианте — это снижение сухожильных рефлексов, ахиллова и коленного, если речь идёт о грыжах пояснично-крестцового отдела позвоночника.
- грыжа старше 6, максимум 7 месяцев, уже застаревшая, и количество воды в ней уже недостаточное для вапоризации и деструкции с помощью лазера;
- размер её не должен превышать 6 мм.
На практике нейрохирурги в России сталкиваются, как правило, с запущенными ситуации и чаще всего – с застарелыми и множественными, обызвествленными грыжами. В таком случае будут показаны традиционные виды лечения, и из малоинвазивных оперативных вмешательств следует рассматривать микродискэктомию и эндоскопическое удаление грыжи.
Противопоказания
Существует ряд состояний, когда лазерное излучение может принести больше вреда, чем пользы. Противопоказаны лазерные методики лечения грыж дисков в том случае, если:
- в этом сегменте существует аномалия костной структуры позвонков, например, наличие двусторонних грыж Шморля;
- при значительном сужении, или стенозе спинномозгового канала в месте предполагаемого вмешательства;
- по данным рентгеновского исследования, МРТ в межпозвонковом диске есть признаки дисцита, то есть воспаления, а в окружающей костной ткани позвонков имеются признаки спондилита.
Наконец, не используется лазерная технология в случае секвестрированной грыжи. Крайне нежелательно использовать лазерные методы, как уже говорилось выше, при больших размерах грыж, превышающих 6 мм. Конечно, никто не запрещает пациенту настаивать на этом методе лечения, но есть риск неполного удаления грыжи, и особенно в том случае, если пациент старше 50 лет, и у него есть разрывы в фиброзном кольце, то есть имеется высокий риск появления повторных протрузий и грыж в этом сегменте.
Безусловное противопоказание к лечению грыж лазером — это смещение позвонков и их выраженная нестабильность, опухоль в данном сегменте, даже доброкачественная гемангиома. С полным перечнем противопоказаний пациент знакомится на первичном приеме нейрохирурга, когда подбирается вид оперативного лечения. Как следует готовиться к лазерному лечению?
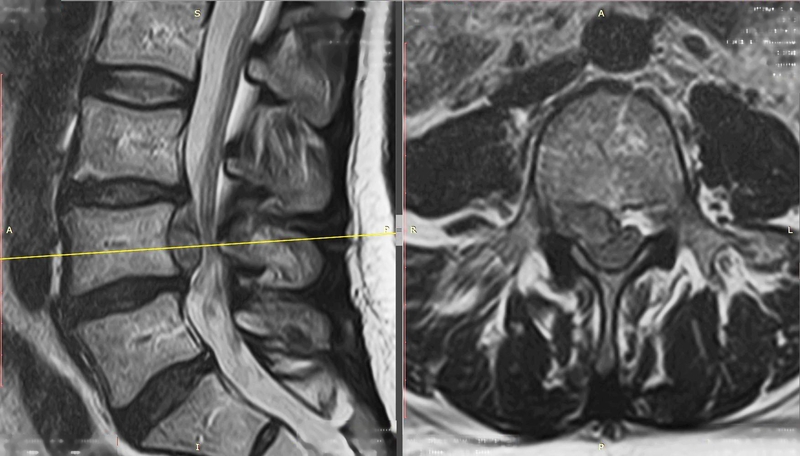
Секвестрированная грыжа на мрт.
Подготовка к процедуре
Прежде всего, стоимость одного койко-дня в странах с высоким уровнем развития медицины довольно высокая, и поэтому все анализы и исследования пациент выполняет амбулаторно. К ним относится выполнение компьютерной и магнитно-резонансной томографии с нужным разрешением, ЭКГ, общий анализ крови и мочи, исследование глюкозы крови, необходимые анализы на ВИЧ и сифилис.
Если нужно, то при наличии сопутствующих хронических заболеваний может потребоваться и разрешение соответствующих специалистов. Затем терапевт, выдает заключение о возможности проведения вмешательства на межпозвонковых дисках (в плане отсутствия противопоказаний).
Пациент приходит в клинику с соответствующим нейрохирургическим отделением, причём за час-полтора до оперативного вмешательства. Затем предстоит приём лечащего нейрохирурга, а также анестезиолога, несмотря на отсутствие общего наркоза. Накануне поступления в клинику пациенту нужно не есть и не пить с вечера, это оправданная мера предупреждения. Даже при отсутствии общего обезболивания может быть непредсказуемая реакция на местный анестетик, например, тошнота или даже рвота.
Затем пациент переодевается в стерильное белье и доставляется в операционный зал. Примерно через час, после окончания лазерного вмешательства он транспортируется в палату наблюдения, где и находится в течение 24 часов. Вставать и ходить можно уже в конце первого дня, то есть в день операции. Как правило, на следующий день пациент выписывается домой.
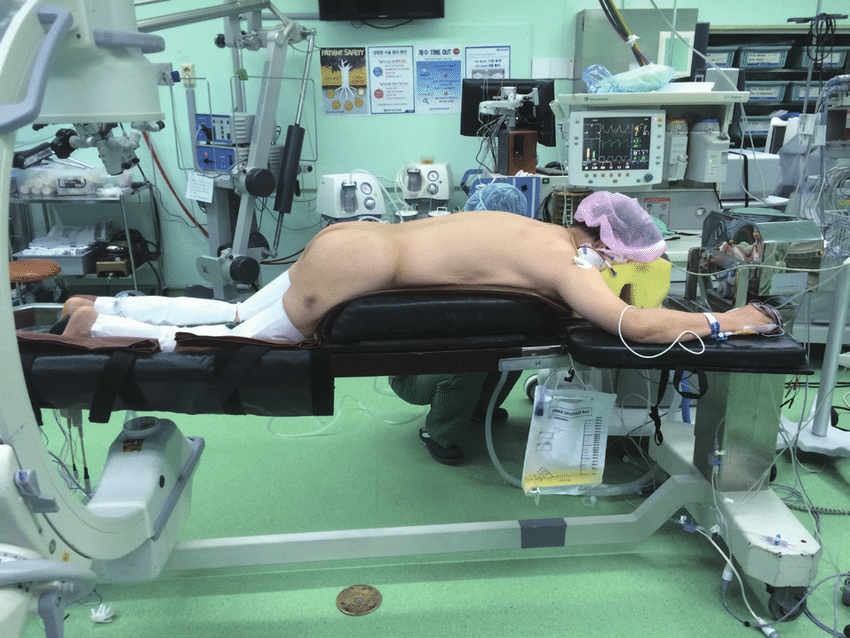
Положение пациента на операционном столе.
Подробности вмешательства
В настоящее время во всех странах с развитой медициной, например, США, Израиле, Германии, Чехии существуют три основных способа лазерного лечения грыж межпозвоночных дисков. Это:
- лазерная вапоризация, при которой испаряется часть диска, представляющая собой грыжу, или анатомический дефект.
При проведении лазерной вапоризации обезболивают кожу, подкожную клетчатку, поверхностные мышцы и связки позвоночника в необходимом сегменте. Затем производится прокол мягких тканей, и полую полужесткую, иглу, закрытую мандреном и способную изгибаться, проводят через межпозвонковое отверстие к необходимому диску.
После того, как под оптическим контролем достигнуто необходимое место, по ней проводят тонкий лазерный светодиод, на конце которого находится мощный инфракрасный лазер, излучающий определённое количество энергии. В этой же трубке есть и свободный канал, по которому должны обратно отводиться возникающее пары после закипания воды, входящей в хрящи диска. Проводя аналогию с огнестрельным оружием — это канал для отвода пороховых газов. Он нужен, чтобы не повышалось давление в зоне работы высокоэнергетического лазера.
В итоге размеры грыжи уменьшаются, внутридисковое давление тоже снижается, и зачастую прямо на операционном столе пациент говорит о полном исчезновении болевого синдрома.
Говоря простым языком, вапоризация — это высушивание грыжи мощным лазером, и уменьшение ее объема, при этом давление и уровень боли уменьшается.
- Второе вид малоинвазивной лазерной хирургии — лазерная реконструкция.
При этом не создаётся такого высокого энергетического излучения, и грыжа не испаряется, а только лишь изменяет структуру диска. Лазер умеренно нагревает хрящевую ткань примерно до 70 градусов по Цельсию.
Реконструкция — это лечебная попытка восстановить диск под действием лазерного излучения низкой мощности. Поэтому в том случае, если грыжа большая, или обызвествилась, или уже произошел разрыв фиброзного кольца, то этот метод будет бесполезен.
Послеоперационный период
Несмотря на то, что пациента на следующий день выписывают, он должен придерживаться как можно тщательно рекомендаций нейрохирурга, невролога, специалиста по лечебной физкультуре, врача-терапевта. Основные рекомендации сводятся к следующему:
- в течение 10 дней, при отсутствии противопоказаний, необходимо профилактировать воспалительный процесс в зоне лазерного воздействия.
Для этого применяются препараты из группы НПВС, из группы желательно селективных ингибиторов циклооксигеназы 2 типа. Обычно это (по МНН) кетопрофен, мелоксикам, нимесулид. Но во время приема следует помнить о противопоказаниях, при наличии обострения эрозивного гастрита и язвенной болезни желудка и двенадцатиперстной кишки, поскольку эти средства увеличивают риск эрозии и кровотечения;
- в течение месяца после операции запрещаются полностью любые физиопроцедуры, проводятся только лишь рассасывающие методики, например, магнитотерапия;
- физические упражнения можно применять только через месяц-полтора, следует также отказаться от посещения бассейна, как минимум в течение 4 недель после оперативного вмешательства;
- запрещаются интенсивные нагрузки на оперированный отдел позвоночника, такие как перенос тяжелых вещей, ремонт автомобиля, работа в саду;
- обычные нагрузки в виде работы по дому возможны, но при этом очень желательно в течение месяца после операции носить полужесткий корсет (при операциях на грыжах грудного и поясничного отдела). Его роль — не ограничивать обычный объем движений, но препятствовать случайным резким и быстрым наклонам и поворотам, которые могут ухудшать процесс восстановления тканей после лазерного вмешательства.
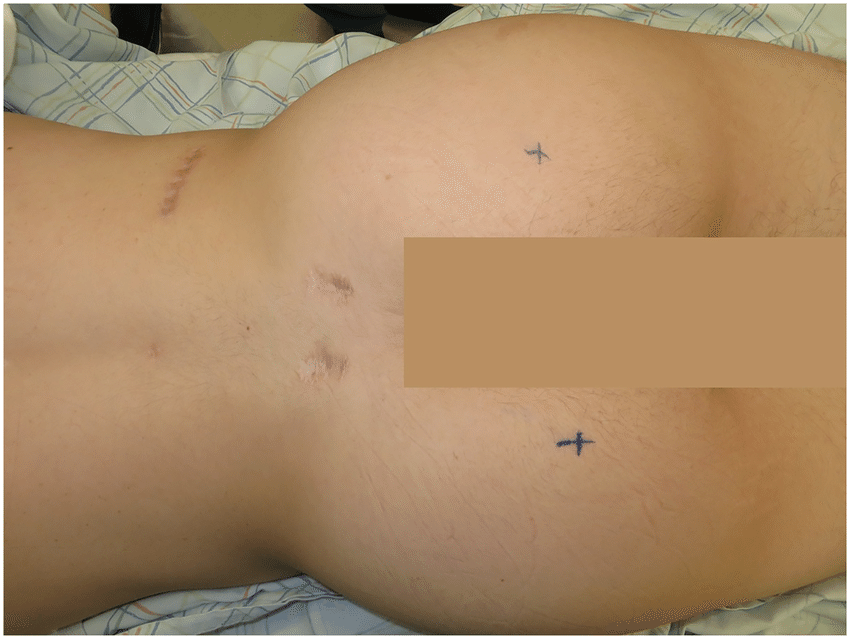
Шрамы после операции на спине.
Как показывает клиническая практика, именно несоблюдение этих правил, ощущение себя полностью здоровым и приводит к тому, что пациенту требуется повторное оперативное вмешательство на оперированном сегменте.
Плановый визит к нейрохирургу, к неврологу, обычно назначается через 2 месяца, так же, как и последующие визуализирующие обследования. Это связано с тем, что около 8 недель после операции проходит процесс организации фиброзного кольца, а внутри диска нормализуется физиологическое давление. Что касается рекомендации по соблюдению правил здорового образа жизни, то они очень просты. Это нормализация массы тела, укрепление мышц спины и брюшного пресса, то есть занятия лечебной гимнастикой и плаванием, регулярное прохождение курсов физиотерапевтических процедур и массажа.
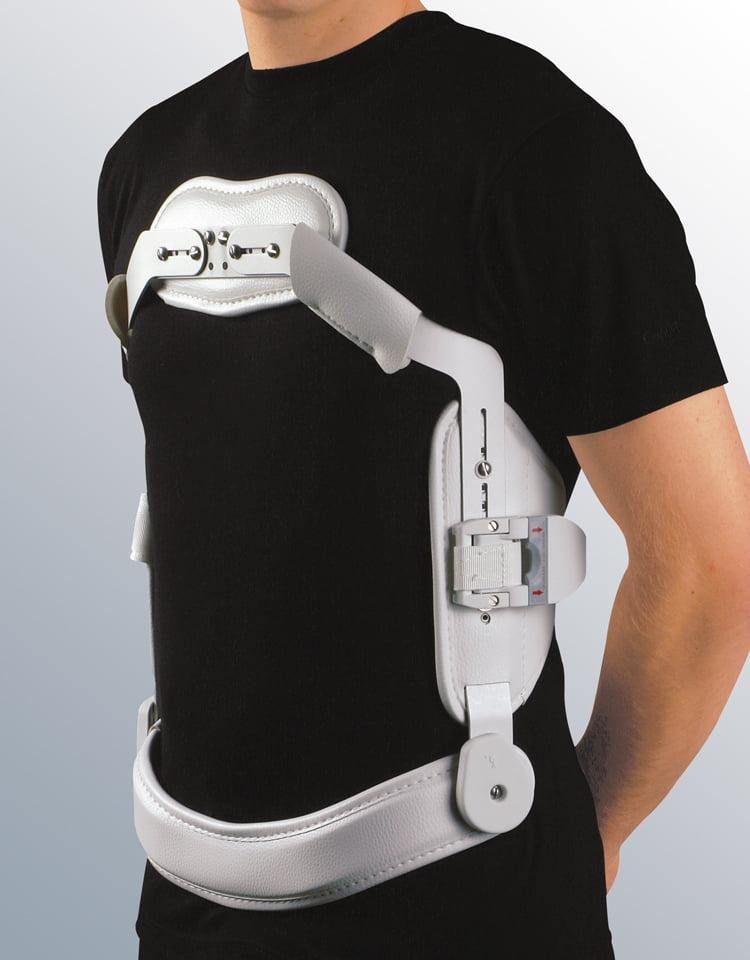
Корсет для спины.
В том случае, если пациент хочет дополнительно поберечься, то ношение полужесткого корсета или воротника Шанца в случае грыж шейного отдела будет показано при планировании значительных нагрузок, например во время мытья окон, или хозяйственных работ. Эти несложные устройства предохранят спину или шею от чрезмерных движений, которые могут быть угрожающими по развитию вторичных, рецидивирующих протрузий и грыж.
Стоимость проведения лазерного лечения
Какова же стоимость этой современной операции на позвоночнике? Конечно, в ценообразовании играют роль множество факторов. На них влияет квалификация и опыт врача, сложность случая и наличие дополнительных факторов риска, необходимость использования тех или иных импортных приборов, а также количество дней, проведенных на стационарном лечении.
Гораздо выше цены в столицах, Москве и Санкт-Петербурге, но можно сказать, что чрезкожная вапоризация пораженного межпозвонкового диска, в среднем составляет от 150 до 250 тысяч рублей, в зависимости от сложности случая и выбранной клиники.
В заключение следует немного сказать об отзывах пациентов. Читать отзывы других пациентов перед тем, как лечь на операцию, даже такую малоинвазивную — весьма пагубная практика. Каждый человек представляет собой отдельный и уникальный клинический случай, и любой отрицательный отзыв никогда не будет сопровождаться рассказом о том, как пациент нарушал предписание врача. Может быть, он и не осознавал, что он в раннем послеоперационном периоде ведёт себя не так как нужно. В результате отзыв получится отрицательным, хотя лечение было проведено правильно, и по показаниям.
С другой стороны, положительные отзывы могут побудить пациента выбрать именно эту клинику и этого врача, но его личная ситуация будет изначально отличаться от тех пациентов, у которых не возникло риска рецидива. Поэтому на основе отзывов делать выводы можно только в том случае, когда всем предлагается совершенно одинаковый товар, и этот метод вряд ли будет полезен в медицине.
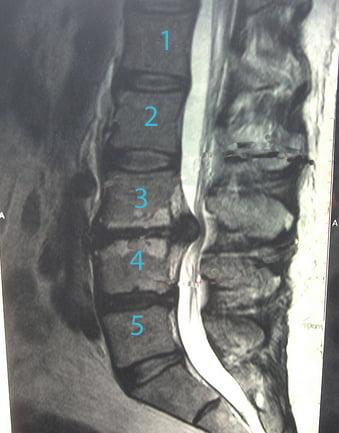
Поясничный отдел позвоночника ежедневно испытывает серьезные нагрузки, поэтому дегенеративно-дистрофические изменения межпозвоночных дисков чаще всего обнаруживаются именно в нем. Их следствием становится остеохондроз, затем протрузия и в конечном итоге межпозвонковая грыжа, что всегда сопровождается болями в пояснице и неврологическими нарушениями. Эти патологии поясничного отдела позвоночника требуют грамотного и своевременного лечения. В противном случае они могут привести к тяжелым, а иногда и необратимым изменениям, вплоть до инвалидизации.

Что такое протрузия поясничного отдела позвоночника
Поясничный отдел позвоночника образован 5 позвонками, между которыми располагаются хрящи, называемые межпозвоночными дисками. Они отвечают за смягчение ударов тел позвонков при ходьбе и физических нагрузках, а также обеспечивают возможность совершать наклоны, повороты корпусом и другие движения.
Поясничные межпозвоночные диски являются самыми крупными во всем позвоночнике.
Межпозвонковые диски не имеют собственных кровеносных сосудов, а их питание обеспечивается по методу диффузии. Во время ходьбы они сдавливаются телами позвонков и истираются, в результате чего из них выжимается суставная жидкость. Она немедленно обогащается питательными веществами из кровеносных сосудов позвонков и при снятии нагрузки обратно всасывается в диск, обеспечивая быструю регенерацию поврежденных слоев.
В норме процессы разрушения и восстановления диска находятся в балансе. Но под влиянием возрастных изменений, повышенных физических нагрузок, продолжительного сидения или других факторов он нарушается, что приводит к превалированию процессов истирания межпозвонковых дисков над их регенерацией. Результатом становится развитие дегенеративно-дистрофических процессов в этом хрящевом образовании.

Если на этом этапе патология не будет диагностирована, она прогрессирует и приводит к нарушению диффузного питания межпозвонкового диска. Постепенно он теряет воду и способность к регенерации. Следствием этого становится снижение эластичности и прочности волокон, образующих фиброзное кольцо.
Каждый межпозвоночный диск имеет внутреннее желеобразное содержимое – пульпозное ядро и наружную волокнистую оболочку – фиброзное кольцо.
Поскольку давление позвонков на диски не исчезает, сжимание пульпозного ядра приводит к тому, что оно давит на волокна фиброзного кольца. Это приводит к возникновению в них микроскопических разрывов. Но поскольку наружная оболочка диска образована переплетающимися в 3-х направлениях волокнами, она достаточно долго может сохранять целостность. Но с увеличением количества микроразрывов ее стойкость прогрессивно снижается и рано или поздно в наиболее уязвимом месте в ее толще образуется полость. Она немедленно заполняется пульпозным ядром, что приводит к деформации формы диска – он выпячивается наружу в месте разрыва. В таких случаях диагностируют протрузию межпозвоночного диска.
90% всех протрузий обнаруживается в поясничном отделе позвоночника.

При протрузии фиброзное кольцо еще сохраняет свою целостность, так как оно достаточно толстое и разрушается постепенно. Но если и на этом этапе не принять соответствующих мер, под действием нагрузок слой за слоем волокон фиброзного кольца будет разрушаться и в конечном итоге оно разорвется, а пульпозное ядро получит выход наружу, что называют межпозвоночной грыжей. Конечной стадией развития заболевания является секвестрация, т. е. отделение части пульпозного ядра, что дает возможность образовавшемуся фрагменту перемещаться в полости позвоночного канала, сдавливая и травмируя находящиеся тут нервные корешки и спинной мозг, что чревато тяжелыми, а порой и необратимыми осложнениями.
Чаще всего протрузии диагностируются в дисках L3—L4, L4—L5.

Виды протрузии и стадии ее развития
Поясничная протрузия проходит 3 стадии развития:
- Легкая – деформация диска едва заметна, ее размеры не превышают 1 мм. Поэтому на этой стадии диагностировать наличие протрузии удается не всегда даже с помощью современного оборудования.
- Умеренная – размеры выпячивания находятся в пределах 1—3 мм. Это позволяет обнаружить патологию и начать лечение.
- Тяжелая – величина протрузии составляет 3—6 мм. Она отчетливо видна на снимках, прорыва фиброзного кольца еще не произошло, но уже существует высокий риск перехода протрузии в истинную грыжу.
Но размер протрузии дисков поясничного отдела является не единственным диагностическим критерием, по которому оценивают ее опасность и разрабатывают тактику лечения. Большую роль в этом играет положение выпячивания.
Межпозвоночные диски условно делят на 2 половины: переднюю и заднюю. Первая примыкает к мягким тканям брюшной полости за позвоночником. Вторая же участвует вместе с телами позвонков в формировании позвоночного канала, который с другой стороны закрыт дугами позвонков с их отростками. В этом канале проходит спинной мозг, а через естественные отверстия между суставами позвонков проходят отходящие от него нервные корешки. Поэтому наибольшую опасность представляют именно задние (дорзальные) протрузии, поскольку они могут механически ущемлять спинномозговые корешки, а при больших размерах и сам спинной мозг, провоцируя тяжелейшие неврологические нарушения.
Кроме того, в поясничном отделе позвоночника спинной мозг заканчивается, переходя в крупное нервное сплетение, называемое конским хвостом. Он начинается примерно на уровне 2 межпозвоночного поясничного диска и ответственен за иннервацию органов малого таза, ног. Поэтому ущемление его нервов приводит к соответствующим нарушениям.
Передние или вентральные протрузии и даже грыже не расцениваются в качестве серьезной угрозы.

Все задние протрузии также делятся на виды в зависимости от их положения в позвоночном канале. Различают:
- медианные – расположены посредине диска, что создает предпосылки для ущемления как проходящих слева спинномозговых корешков, так и находящихся справа;
- латеральные – смещены от центральной части диска влево или вправо, что обуславливает возможность сдавления ими соответствующих нервных корешков;
- фораминальные – формируются в области очень узких естественных отверстий позвонков, в которых и проходят спинномозговые корешки, что приводит к возникновению неврологического дефицита на самых ранних стадиях развития протрузии поясничного отдела позвоночника;
- циркулярная – фиброзное кольцо истончается по всей площади, что может приводить к двусторонним нарушениям.
Причины развития протрузии
Протрузия дисков поясничного отдела является прямым следствием прогрессирования остеохондроза. Предпосылками для развития заболевания являются:
- травмы спины разного рода;
- повышенные физические нагрузки, подъем тяжестей, занятия определенными видами спорта;
- малоподвижный, сидячий образ жизни;
- нарушения обменных процессов;
- несбалансированное питание;
- искривления позвоночного столба (сколиоз, лордоз);
- генетическая предрасположенность;
- ожирение.
Заболевание можно назвать платой человечества за прямохождение. Поэтому оно наиболее характерно для людей среднего и пожилого возраста. Тем не менее очень важно своевременно диагностировать его и принять меры для профилактики перехода протрузии в межпозвоночную грыжу.
Симптомы протрузии поясничного отдела позвоночника
Чаще всего признаки протрузии проявляются, когда ее размеры уже превышают 3 мм. Основным и первым признаком возникновения патологии является боль. Изначально она ноющая, появляется после продолжительного сидения, ходьбы, тряской езды или физической работы. Но со временем боль начинает носить более острый характер, могут становиться жгучими и сохраняться дольше. Впоследствии, если протрузия уже оказывает давление на нерв, боль может отдавать в ягодицы, ноги, промежность.
Усиление болей возникает при смене положения тела, физических нагрузках или длительном сохранении одного положения тела.
Нередко при протрузии межпозвоночных дисков поясничного отдела страдает биомеханика позвоночника. Человек теряет способность совершать движения с прежней амплитудой, несознательно щадит поясницу и старается избегать напряжений.

Симптомы протрузии поясничного отдела позвоночника напрямую зависят от того, какой диск поражен. Это обусловлено сегментарной иннервацией спинного мозга. Поэтому каждая пара его спинномозговых нервов отвечает за передачу сигналов к определенным органам. Таким образом, признаками патологического выпячивания межпозвоночных дисков поясничного отдела позвоночника могут выступать:
Поскольку у разных людей спинномозговые корешки проходят на различном расстоянии от межпозвоночных дисков, у одних симптомы протрузии могут проявляться, когда ее размеры составляют всего пару миллиметров, а у других даже крупные выпячивания не приводят к существенным изменениям в самочувствии.
Диагностика
При возникновении признаков протрузии или просто болей в области поясницы необходимо обратиться к неврологу или вертебрологу. Врач изначально опросит пациента, выяснит характер имеющихся жалоб, особенности образа жизни и труда, наличие сопутствующих заболеваний. После этого проводится осмотр пациента. В ходе него специалист пальпирует позвонки поясничного отдела, определяет, присутствует ли повышенный мышечный тонус, а также проводит неврологические тесты. Это позволяет уже на этапе осмотра выяснить, есть ли неврологический дефицит и какой из спинномозговых корешков или нервов конского хвоста ущемлен.
При подозрении на наличие протрузии назначается один из инструментальных методов диагностики:
- рентген;
- КТ;
- МРТ.

Наиболее полную информацию о состоянии межпозвоночных дисков предоставляет магнитно-резонансная томография (МРТ). Этот безболезненный, безопасный метод позволяет получить наиболее точные данные о состоянии межпозвоночных дисков, определить размер протрузии и ее положение, а также выяснить присутствует ли компрессия спинного мозга и его корешков.
Лечение протрузии поясничного отдела позвоночника
Если размеры патологического выпячивания диска не критичны, и оно не представляет серьезной угрозы для пациента, лечение проводится консервативным путем. Больному обязательно назначается комплекс мер, направленных на ликвидацию болевого синдрома и воспаления, улучшение кровообращения, нормализацию обменных процессов и мышечного тонуса, а также восстановление межпозвонкового диска.
Поэтому компонентами консервативной терапии являются:
- медикаментозное лечение;
- мануальная терапия;
- физиотерапия;
- ЛФК.

Больным настоятельно рекомендуется пересмотреть свой образ жизни и питания. При уже сформировавшейся в поясничном отделе протрузии показано отказаться от подъема тяжелых предметов, но и сидячий труд не будет способствовать выздоровлению. Работникам офисов, водителям, швеям и т. д. необходимо каждый час вставать с рабочего места и делать легкую разминку. Также будут полезны занятия в бассейне.
Непременно следует пересмотреть собственное питание. При наличии избыточного веса следует принять меры по его снижению, так как он увеличивает нагрузку на диски поясницы. Питание должно обеспечивать достаточное поступление в организм необходимых минералов, витаминов и других соединений. Особое внимание следует обратить на рыбу, кисломолочные продукты, овощи, зелень, орехи, телятину и мясо птицы.
Если избежать повышенных нагрузок на поясничный отдел позвоночника невозможно, стоит задуматься о необходимости использования ортопедического корсета.
При протрузиях медикаментозная терапия направлена на улучшение состояния больного, уменьшение воспалительного процесса и создание благоприятных условий для восстановления диска и нормализации передачи нервных импульсов. В этих целях пациентам назначаются:
- НПВС – лекарственные средства, выпускаемые в форме таблеток, растворов для инъекций, мазей, гелей, кремов, которые обладают обезболивающими и противовоспалительными свойствами;
- кортикостероиды – препараты с мощным противовоспалительным действием, использующиеся чаще всего в форме растворов для инъекций;
- миорелаксанты – лекарственные средства, позволяющие устранить рефлекторный спазм мышц, который провоцирует увеличение выраженности болей;
- витамины группы В – повышают качество проведения нервных импульсов;
- хондропротекторы – способствуют увеличению скорости регенерации хрящевой ткани, но их эффективность при протрузии не доказана.

Все лекарственные средства подбираются строго индивидуально для каждого пациента с учетом сопутствующих заболеваний и характера проявлений протрузии поясничного отдела.
Мануальной терапии придается большое значение в лечении протрузии поясничного отдела позвоночника. С помощью применения различных методов ручного воздействия удается восстановить нормальное положение позвонков и увеличить расстояние между ними, что создает оптимальные условия для регенерации межпозвоночных дисков.
Опытный мануальный терапевт, в особенности владеющий методикой Гриценко, может устранить давление протрузии на спинномозговые корешки, что приводит к решению проблемы нарушений чувствительности и подвижности ног, а также дисфункции тазовых органов. Специальные приемы позволяют устранить повышенный тонус и спазм мышц поясницы, что быстро приводит к уменьшению, а затем и ликвидации болевого синдрома.

Благодаря курсу сеансов мануальной терапии удается за короткое время существенно улучшить самочувствие больного и создать наилучшие условия для протекания процессов регенерации в диске.
Физиотерапевтические процедуры призваны повысить эффективность проводимого лечения, уменьшить выраженность болей и воспалительного процесса. В зависимости от особенностей состояния пациентам могут назначаться курсы:
- тракционной терапии;
- электрофореза;
- лазеротерапии;
- магнитотерапии;
- ударно-волновой терапии.
Положительное влияние на самочувствие оказывает отдых на бальнеологических курортах. Поэтому в рамках профилактики обострения больным рекомендуется ежегодно выезжать в специализированные санатории и проходить курс профилактических процедур.
Программа лечебной физкультуры для каждого больного разрабатывается строго индивидуально с учетом размера, положения протрузии поясничного отдела позвоночника, уровня физической подготовки и наличия сопутствующих заболеваний. Изначально занятия проводятся под контролем специалиста, пока пациент не освоит правильную методику выполнения упражнений. В дальнейшем ему разрешается заниматься дома самостоятельно, но ни в коем случае не совершать резких движений.
Занятия ЛФК должны проводиться ежедневно. Они способствуют нормализации мышечного тонуса и укреплению мышц поясницы, что создаст адекватную поддержку позвоночнику.
Таким образом, поясничные протрузии являются довольно распространенным явлением. Но чтобы они не смогли привести к плачевным последствиям, следует обращаться за медицинской помощью при появлении первых симптомов заболевания. В таких случаях прогноз наиболее благоприятный, и удается полностью остановить прогрессирование выпячивания межпозвоночного диска.
Читайте также:


