Профилактика обострений поясничного отдела
Профилактика остеохондроза – актуальный вопрос для большинства современных людей ввиду чрезвычайно широкого распространения этой патологии.
Остеохондроз позвоночника – это дегенеративно-дистрофическое хроническое заболевание, которое связано с постепенным разрушением межпозвоночного диска и сдавлением окружающих структур. Поскольку заболевание относится к полиэтиологическим, т. е. имеет множество причин возникновения, специфической его профилактики нет, однако есть меры, способные снизить риск его возникновения, а если болезнь развилась – замедлить ее прогрессирование.
Особенности заболевания, влияющие на направленность профилактических мероприятий
Некоторые общие особенности:
- Возникает в любом отделе позвоночного столба (шейный, грудной, поясничный, крестцовый).
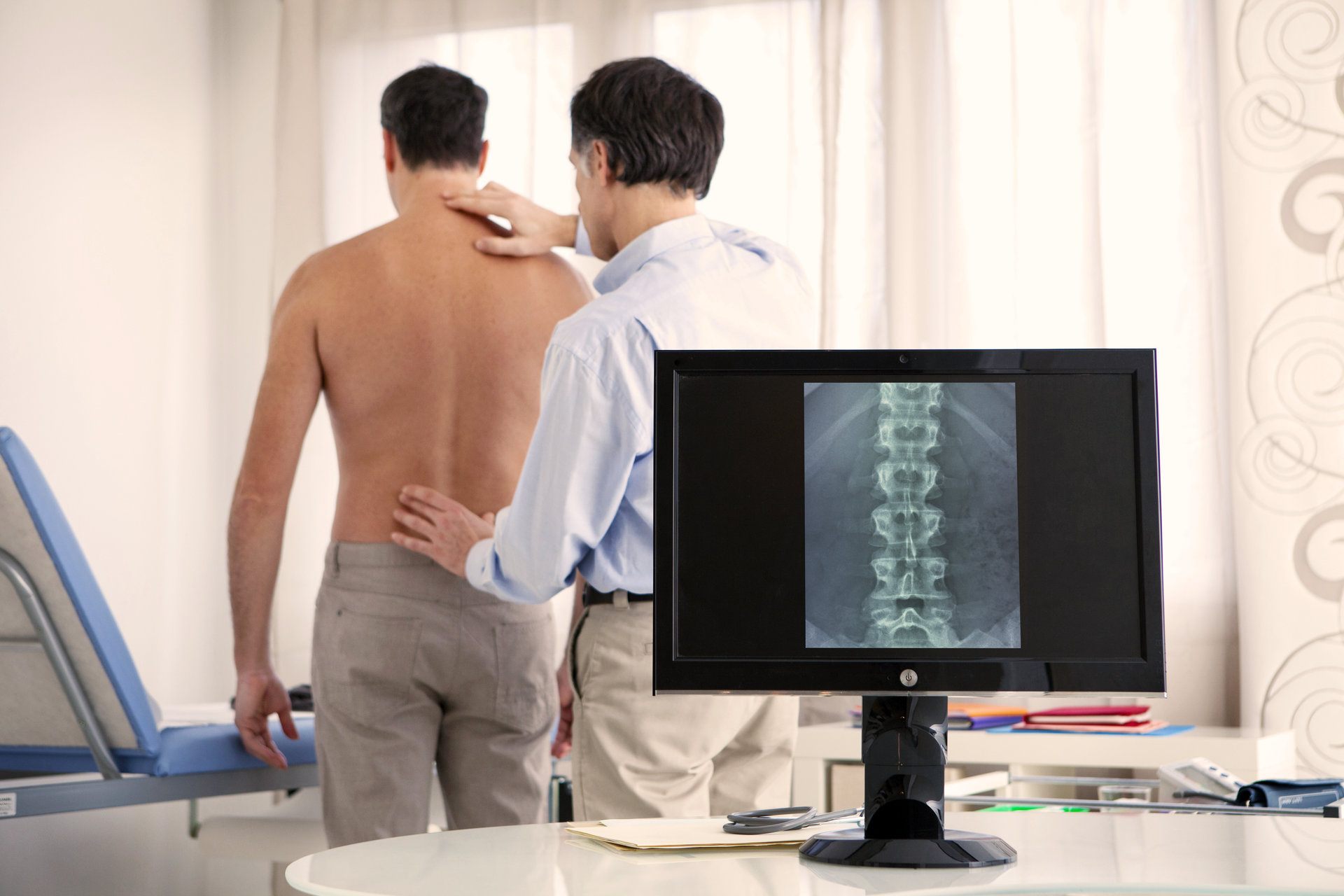
- Характерный и главный симптом заболевания – боль в спине. На начальных этапах носит неспецифический и не интенсивный характер (по этой причине малый процент населения обращается за помощью на начальной стадии хондроза).
- В момент обращения человек уже имеет выраженные дистрофические изменения элементов диска, хрящевой поверхности позвонков. Возможны клинические проявления сдавления сосудисто-нервных структур.
- К группе риска относятся лица старше 40-50 лет, поскольку развитие остеохондроза в этом периоде имеет прямую взаимосвязь с естественными дистрофическими изменениями костной ткани и возникает значительно чаще.
Принципы профилактики
Все мероприятия по предотвращению возникновения болезни связаны с общеукрепляющими общими рекомендациями (правила здорового образа жизни).
Профилактика остеохондроза может осуществляться на трех уровнях:
- Комплекс мероприятий, направленный на недопущение возникновения болезни. Подходит для людей имеющих предпосылки к развитию остеохондроза, но без явных признаков самой болезни.
- Мероприятия по уменьшению длительности и сглаживанию клинических проявлений патологии. Подходит для лиц перенесших один или несколько курсов консервативного медикаментозного лечения после установления остеохондроза.
- Мероприятия в послеоперационном периоде. В данном случае процесс реабилитации плавно переходит в профилактические рекомендации для дальнейшей жизнедеятельности.
Профилактика осуществляется на амбулаторном этапе и включает ряд мероприятий:
- ЛФК;
- массаж;
- санаторно-курортное лечение.
Помимо этого, некоторое время с профилактической целью показано ношение корсета или бандажа для снижения нагрузки (не внесены в общий список, поскольку назначается строго индивидуально и не более чем в 20 % случаев).
Физические упражнения
ЛФК входит как в общую схему лечения остеохондроза, так и в профилактику заболевания. Общие рекомендации для выполнения упражнений:
- Показана предварительная консультация со специалистом. В отсутствие диагностированного остеохондроза допустимо выполнять упражнения самостоятельно.
- Необходима регулярная физическая нагрузка для поддержания мышц в тонусе, недопустимо выполнение упражнений в периодическом режиме, т. е. от случая к случаю.
- Выполнять упражнения следует без боли или других неприятных ощущений. Необходимо тщательно следить за состоянием тела и при их возникновении снизить степень напряжения.
- Адаптация к нагрузкам должна проходить медленно (не стараться за одно занятие достичь 100% результата).
- Обязательное соблюдение дыхательной гимнастики при выполнении упражнений (на вдохе выполнение необходимого действия, а на выдохе возвращение в первоначальное положение).
- Выполнять комплекс только после предварительной разминки.
На данный момент существует множество обучающих видео с четкой последовательной инструкцией, учитывающий тяжесть заболевания. Некоторые примеры специфических упражнений для различных уровней поражения приведены в таблице (упражнения подобраны с учетом подтвержденного диагноза).
При выполнении упражнений, направленных на данную анатомическую область, требуется наибольшая осторожность, поскольку отдел является наиболее уязвимым.
1. Совершать сгибательные/разгибательные движения головой в количестве не менее 5 для каждой стороны.
2. Совершать максимальные наклоны головы вправо/влево. Каждое упражнение выполняется не менее 5 раз.
3. Осуществлять поворот головы в левую и в правую сторону с фиксацией в каждом положении 10 сек. Количество упражнений 5-7.
4. Совершать круговые движения головой по 7 раз в каждую сторону.
5. Опускать подбородок к шее как можно ниже с возвращением в первоначальное состояние порядка 5 раз.
6. В положении лежа на животе совершать прогиб в грудном и шейном отделе с отведением головы назад. Фиксация в таком положении 10 сек. Количество выполнений 5-8.
7. При надавливании ладонью на лоб пытаться сгибать шейный отдел позвоночника, оказывая некоторое сопротивление (напрягая мышцы спины на данном уровне позвоночного столба). Количество подходов 5-7.
Чаще выполняется в положении сидя. Варианты упражнений:
1. В положении сидя совершать максимальное сгибание и разгибание позвоночника в грудном отделе с фиксацией в каждом положении 5-15 сек. Делать не менее 5 раз.
2. В положении лежа на животе совершать максимальный прогиб в грудном отделе с фиксацией в этом положении на 10 сек. Количество выполнений 5-7.
3. В положении сидя совершать наклон корпуса вперед с последующим прогибом назад. Количество упражнений 5-8.
4. В положении сидя на полу при помощи гимнастической палки, заведенной за ступни, совершать максимальное вытяжение туловища кпереди.
Важным моментом является отсутствие болезненности в грудном отделе.
Выполнять можно в любом положении (лежа, стоя, сидя):
1. В положении стоя совершать поочередные сгибательные движения нижними конечностями (согнуть ногу в коленном суставе, далее поднять ее до угла 90 градусов, выпрямить и вернуть в первоначальное положение). Количество выполнений – 5 раз.
3. В положении лежа совершать махи выпрямленными ногами порядка 5-7 раз.
4. В положении стоя совершать поочередные махи нижними конечностями (5-7 раз каждой).
5. В положении сидя совершать наклоны корпуса вправо/влево и вперед/назад с фиксацией в каждом положении на 10 сек. Количество наклонов 5 в каждую сторону.
6. В положении стоя совершать круговые движения тазом в правую и левую сторону порядка 5-7 раз.
В каждом отдельном случае допустимо менять количество выполнений.
К специфическим методам профилактики на рабочем месте относится выполнение мини-упражнений каждые 2-3 часа. Приблизительный перечень (допустимо дополнить):
- наклоны вперед/назад, вправо/влево;
- поднимание плеч вверх/вниз;
- круговые вращения плечевыми суставами;
- вращение головой вправо/влево и вперед/назад.
Выполняется в положении сидя и не занимает более 10 минут.
Упражнения допускается делать при помощи специальных гимнастических приспособлений (гимнастические палки, гири).
Массаж
Массаж вынесен в отдельную категорию, поскольку в профилактических целях имеет выраженную укрепляющую функцию, а также позволяет поддерживать мышечный тонус на должном уровне. Выполнение возможно как в домашнем режиме, так и на базе лечебного учреждения. Техники:
- классический массаж – связан с типичными элементами в виде растирания, разминания, скручивания;
- точечный массаж – связан с воздействием исключительно на проекции нервных сплетений на кожу;
- сегментарно-рефлекторный массаж – связан с воздействием только на определенную зону;
- лимфодренажный массаж – связан с усилением лимфоотока и восстановлением метаболических процессов;
- лечебный массаж – зачастую связан с использованием лекарственных масел, кремов, гелей;
- самомассаж.
Массаж бывает трех различных видов в зависимости от техники выполнения: ручной, аппаратный или комбинированный.
В отсутствие патологии допустимо подбирать длительность и вид терапии самостоятельно, но в случае наличия остеохондроза, в том числе в анамнезе, требуется предварительная консультация лечащего врача.
Не допускается выполнение массажа в острой фазе болезни и при выраженном болевом синдроме.
Санаторно-курортное лечение
Программа санаторно-курортного лечения несколько различается в разных учреждениях, но в основе, как правило, лежат различные методы физиотерапии, грязелечение, мануальная терапия и лечебные ванны. Помимо этого показано соблюдение сбалансированной диеты.
В санаториях профильного типа (для лиц, проходящих лечение в отношении заболеваний костно-мышечной системы и опорно-двигательного аппарата) общеукрепляющие процедуры могут быть дополнены курсом классической медикаментозной терапии.
Памятка
Профилактические мероприятия при остеохондрозе носят неспецифический характер, памятка включает следующие общие положения:
- Соблюдать правила здорового образа жизни. Сюда входят два основных момента: правильное питание [достаточное количество микро и макроэлементов; достаточный водный режим; правильное соотношение белков, жиров и углеводов (1:1:4); преобладание растительной пищи] и умеренные физические нагрузки. Обязательный контроль веса.
- Правильно подбирать обувь для сохранения амортизирующей функции позвоночного столба. Не рекомендуется к ношению обувь на высоком каблуке, а также обувь без каблука или с низкой подошвой. Оптимальным является уровень подошвы от 4 до 6 см.
- Делать перерывы в течение рабочего дня на 5-10 минут с выполнением легкого гимнастического комплекса упражнений для расслабления мышц. К этому же пункту допустимо отнести правильный выбор стульев и их положения относительно рабочего стола.
- При подъеме тяжелых вещей разгибать позвоночник за счет мышц ног. Не рекомендуется носить тяжелые вещи перед собой и поднимать их рывком.
- Для сна выбирать матрасы средней или высокой жесткости, поскольку они обеспечивают максимальную поддержку тела в физиологическом положении без излишних прогибов. Подушка должна иметь небольшие размеры и не вызывать сгибание шейного отдела позвоночника под большим углом.
- Выполнять на протяжении курса лечения все необходимые упражнения или под контролем специалиста, или самостоятельно после консультации с врачом. Не использовать дополнительные гимнастические приспособления и не изменять заданные упражнения.
- Избегать переохлаждения и перегревания во избежание возникновения миозита, который лишь усилит болевой синдром при остеохондрозе.
- Отказаться от вредных привычек (алкоголь, курение).
- При наличии сопутствующих заболеваний своевременно их диагностировать и лечить.
Представленный перечень рекомендаций оптимально выполнять в стадии ремиссии для ее максимального продления и предотвращения возникновения рецидивов. Обязателен контроль один раз в год у лечащего врача (невролог, травматолог, нейрохирург в зависимости от тяжести процесса).
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Прострел… еще прострел…, постоянная тяжесть и невозможность разогнуться. Когда подступает боль и не осталось сил ее терпеть, стоит задуматься о причине. Проблемы в поясничном отделе позвоночника это основная предпосылка развития целого ряда заболеваний.
Содержание
В этой статье мы расскажем:
- Почему развивается остеохондроз и как с ним бороться;
- Как устранить боли и избежать травмирующих операций;
- Зачем и как правильно использовать ресурсы позвоночника.
Уделите 7 минут своего времени и дочитайте до конца.
Причины
Факторов, которые провоцируют поясничный остеохондроз, много, рассмотрим самые распространенные.
ВНИМАНИЕ! Максимальное напряжение пояснично-крестцовый отдел испытывает во время сидения.
Если при этом туловище наклоняется вперед, как, например, при сидячей работе, напряжение становится еще сильнее. Так как современный человек часто большую часть времени проводит сидя, болезнь стала очень распространена.
Часто патологии подвержены офисные и научные работники, а также студенты и учащиеся.
Еще одна проблема современности состоит в отсутствии достаточного количества движения. Доступный общественный и личный транспорт, малоподвижная работа – все это приводит к неправильной нагрузке на поясничный отдел позвоночника.
Помимо этого, недостаточно укрепляются мышцы, которые поддерживают позвоночный столб. Сидячее положение дает повышенную нагрузку на пояснично-крестцовый отдел позвоночника. Это деформирует хрящевую ткань и становится причиной поясничного остеохондроза.
При интенсивной и физически тяжелой работе, нагрузка на позвоночник становится чрезмерной. Такому же эффекту способствуют длительные занятия спортом.
Особенно сильно страдает поясничный отдел позвоночник у профессиональных спортсменов и танцоров. Слишком высокая нагрузка на позвоночник приводит к истиранию межпозвоночных дисков. Травмы во время занятий способствуют формированию грыж дисков.
Среди любителей держать себя в тонусе, группой риска являются люди, практикующие бег.
Идеальная осанка встречается редко и сидячий образ жизни не способствует ее формированию. Из-за этого нагрузка неверно распределяется по позвоночнику, страдают хрящевые диски.
Шейный отдел позвоночника также страдает из-за неправильной осанки. Наиболее выраженным нарушение осанки становится с возрастом. Пожилые люди находятся в группе риска.
Существует немало болезней, в том числе и генетических, которые делают спину уязвимой.
Наследственная предрасположенность может вызывать повышенную хрупкость хрящей.

Остеохондроз пояснично-крестцового отдела позвоночника помимо этого может стать следствием травм спины.
Среди инфекционных заболеваний, чаще всего, позвоночному столбу вредят туберкулез и остеомиелит.
Уплощенный свод стопы ведет к нарушению амортизации поясничного отдела. Нагрузку, которую не может взять на себя стопа, компенсируют межпозвоночные диски.
Это ведет к их ускоренному изнашиванию и последующему остеохондрозу.
Какими бы ни были причины лишнего веса, они приводит к повышенной нагрузке на позвоночник.
Согласно статистике, люди с избыточным весом страдают остеохондрозом чаще других.
Все процессы в организме взаимосвязаны. Нарушение в одной системе влечет за собой множество других патологий. Риску развития остеохондроза подвержены люди с заболеваниями эндокринной и сердечно-сосудистых систем. Некоторые хронические воспалительные заболевания, с течением времени, начинают поражать хрящи и кости.
Здоровый образ жизни – лучшая профилактика любых хронических заболеваний.
Современный человек зачастую не только ведет сидячий образ жизни, но и неправильно питается.
Вредные привычки дополнительно ослабляют организм. Высокий уровень стресса современной жизни – еще один фактор уязвимости организма. Результатом является увеличение риска развития поясничного остеохондроза.
Признаки и симптомы
Основной признак остеохондроза – выраженные поясничные боли.
Пациенты с этим заболеванием часто отмечают повышенную утомляемость и головные боли.
Сильная боль не дает нормально высыпаться в удобном положении, что способствует переутомлению.
Нередко пациенты жалуются на неприятные ощущения и боли в почках. Остеохондроз может сопровождаться нарушением вывода мочи.
Важно! Ослабление мышечного корсета приводит к смещению внутренних органов области малого таза.
Частым спутником остеохондроза пояснично-крестцового отдела у женщин оказываются опущение матки и смещение яичников.
У мужчин может наблюдаться снижение потенции и ухудшение эрекции.
Чтобы диагностировать болезнь, врачи обращаются к инструментальным исследованиям и диагностическим критериям.
Основные группы симптомов следующие:
При остеохондрозе позвонки становятся нестабильными относительно друг друга. Диски между ними истончаются. Результатом этого становится сдавливание корешков спинного мозга во время нагрузки. Поясничная боль при этом является очень острой и может отдавать в бедро, ягодицы, голень и стопу.
Характерным является изменение положения тела при хождении.
При приступах боли человек ходит, отклоняясь в противоположную от ущемленного корешка сторону.
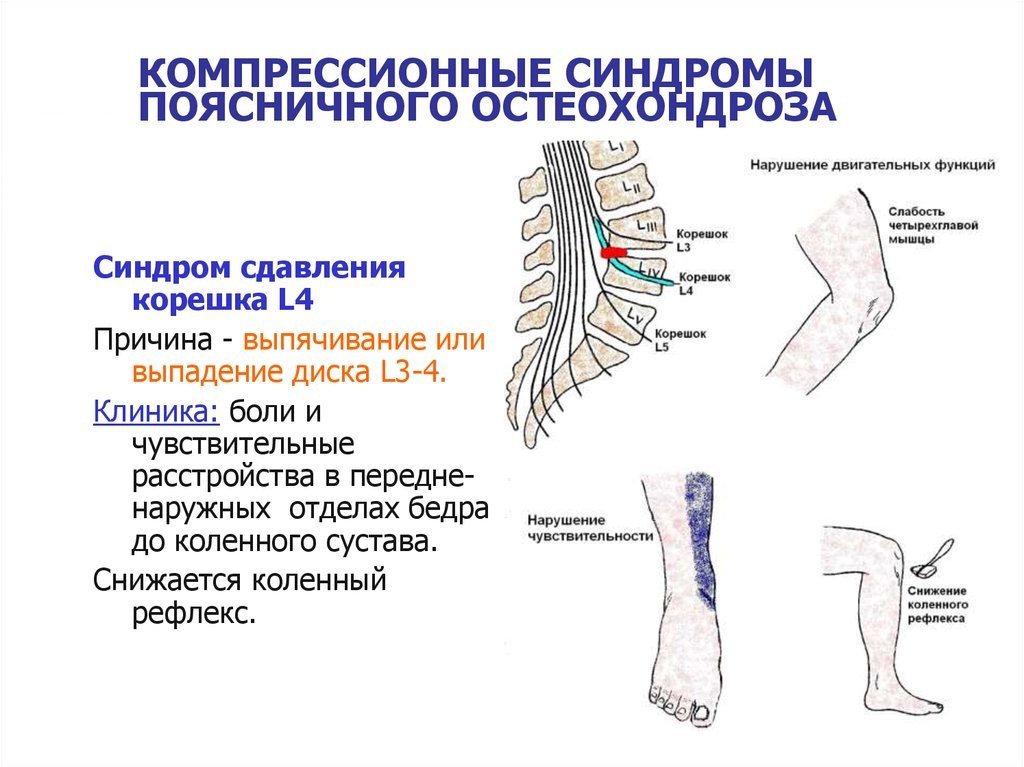
Боль может быть настолько выраженной, что влечет за собой испарину и следующий за ней озноб. При длительном сдавливании корешков нарушается чувствительность конечностей. Мышцы и кожа могут неметь. Онемение часто сопровождается ощущением покалывания.
Боль и нарушение кровоснабжения приводят к деформации осевого скелета. Это ведет за собой нарушение осанки, которое по принципу порочного круга усугубляет течение болезни.
Мышцы, которые поддерживают позвоночник, ослабляются еще сильнее. Далее в патологический процесс постепенно вовлекаются все отделы костно-мышечной системы организма.

Боль – это первый признак развития заболевания.
Без лечения интенсивность и частота болевых ощущений нарастает.
На начальной стадии остеохондроза, боль возникает во время физической нагрузки и строго в пояснице. Нередко поясничная боль бывает слабой, но при этом постоянной.
Помните! Чем дольше длится болезнь – тем сильнее болевые ощущения.
При тяжелой форме, боль может возникать даже при той небольшой нагрузке, которую дает кашель.
Подробнее узнать о диагностике болезни вы сможете из этого видео:
Стадии и степени заболевания
Поясничный остеохондроз – болезнь, которая не проходит сама и без лечения медленно прогрессирует. При этом заболевании различают четыре стадии течения.
Соответственно называют и степени остеохондроза.
Фиброзный поясничный межпозвонковый диск травмируется, в нем появляются трещины.
Деформирующие изменения на этой стадии незначительны. Часто отмечаются жалобы на боли не только в пояснице, но и в сердце. Боль возникает на фоне резких движений и сильной нагрузке.
Поясничный хрящ на это стадии разрушен уже сильнее.
Расстояние между позвонками становится меньше, это приводит к защемлению корешков.
Позвонки смещаются относительно друг друга, это приводит к возникновению боли.
Неприятные ощущения в области спины носят выраженный характер. Боль принимает формы приступов, которые сопровождаются потоотделением и последующим ознобом.
Происходит разрыв поясничного межпозвоночного диска, формируется грыжа.
Сильно сдавливаются сосуды и нервные окончания. Позвоночник заметно деформируется, что приводит к нарушению расположения и работы внутренних органов.
Это наиболее тяжелая стадия остеохондроза пояснично-крестцового отдела позвоночника.
Движения затруднены из-за сильной и необратимой деформации позвоночного столба.
При этом боли могут приобретать незначительный характер, но такое улучшение является мнимым.
Эта стадия болезни приводит к постоянной инвалидности.
Возможные осложнения
Смещение органов малого таза приводит к нарушениям мочеиспускания и проблемам с репродуктивными органами. Для женщин это, в частности, чревато обострением болезни во время беременности.
На фоне сдавливания сосудов и нарушения кровотока может развиться компрессионно-васкулярная ишемия.
При ней симптомы значительно усиливаются при любом движении.
Часто встречается протрузия межпозвоночных дисков – их выбухание за пределы позвонка. Такое состояние в дальнейшем приводит к формированию межпозвоночных грыж.

Еще один спутник остеохондроза – спондилоартроз и спондилез. При этих осложнениях, на позвонках появляются костные разрастания, при которых эффективно только оперативное лечение.
Больные пояснично-крестцовым остеохондрозом нередко страдают от парезов стоп.
Нарушение иннервации приводит к потере чувствительности и подвижности в области стопы.
Лечение
Без надлежащего и своевременного лечения, поясничный остеохондроз будет прогрессировать. Это в конечном счете может привести к тяжелой форме инвалидности.
Поэтому, очень важно, вовремя начать консервативное лечение заболевания.

Массаж при остеохондрозе
Массаж пояснично-крестцового отдела выполняется только в отсутствие сильных болей и обострения болезни. Этот метод позволяет улучшить кровообращение в области поясницы и разгрузить позвоночник. Выполнять его может только подготовленный специалист и строго при отсутствии противопоказаний.
Курс массажа не может быть меньше, чем семь процедур – только в этом случае будет эффект. Важно помнить, что массаж – одна из составляющих лечения, а не полная его замена.
Лечебная гимнастика
ЛФК показывает высокую эффективность в лечении болезни и восстановлении организма.
Это один из самых распространенных методов физиотерапии. При нагрузках следует учитывать уровень физической подготовки человека.

Лечебная физкультура на начальных стадиях всегда содержит только малые и щадящие нагрузки. При усилении болей, во время перехода к более сложным упражнениям, нагрузку снижают. ЛФК требует внимательного отношения к положению тела во время комплекса упражнений.
Для снижения нагрузки на спину под голени лежащего пациента подкладывают специальный валик.
При невыраженных болях, тренировки начинают с ежедневной легкой зарядки:
- Медленное напряжение и расслабление мышц пресса;
- Сгибание и разгибание пальцев рук и ног;
- Медленные подъемы рук, вытянутых вдоль тела;
- Сгибание и разгибание ног в коленях при опоре стопы на твердую поверхность в положении лежа;
- Дыхательная гимнастика.
Даже настолько несложная гимнастика выполняется строго после консультации и инструктажа со специалистом. Если лечащий врач считает возможным переход к более серьезным нагрузкам, могут выполняться следующие упражнения:
- Сгибание и разгибание ног в области голеностопа, из лежачего положения;
- Из положения лежа, скользящим движением, подтягивают пятку к ягодице;
- Медленные подъемы таза при согнутых в коленях ногах;
- Наклоны вперед из положения стоя или лежа; при этом надо стараться коснуться грудью ног.
Такую гимнастику нельзя проводить во время обострений.
Посмотреть, как выглядит лечебная физкультура, Вы можете в этом видео:
ЛФК помогает восстановить функции позвоночника и укрепить поддерживающие его группы мышц. Это снижает риск развития осложнений и улучшает подвижность.
Массажер для спины
Массажеры для спины сочетают в себе преимущества лечебной физкультуры и массажа.
Важной их особенностью является возможность самостоятельного применения даже в домашних условиях. Такой метод лечения болезни дает возможность расслабить и простимулировать мышцы.
Массажеры улучшают кровоснабжение поясницы и способствуют снятию воспаления.
Деревянные массажеры зарекомендовали себя как одно из лучших средств для самомассажа.
Это экономичное, экологичное и эффективное средство борьбы с остеохондрозом пояснично-крестцового отдела позвоночника. Гладкие или акупунктурные валики обеспечивают улучшение кровообращения и одновременно благотворно воздействуют на нервные окончания.
Результатом его использование является:
- Восстановление позвоночника;
- Уменьшение дегенеративных изменений тканей;
- Улучшение его гибкости;
- Нормализация кровообращения в пораженных болезнью участках поясницы;
- Улучшение обмена веществ;
- Активизация полезных обменных процессов во всем организме;
- Уменьшение и снятие болевых синдромов поясничного остеохондроза.
Народные средства
Некоторые люди предпочитают для лечения поясничного отдела позвоночника использовать народные средства. Такой подход можно применять только в сочетании с методами классической медицины.
Использование натуральных трав и масел может привести к облегчению боли в пояснице.
Применяют наружные методы лечения: компрессы, растирания и ванночки. Для общей терапии используют настои и отвары трав, полезных для костно-мышечной системы.
Важно помнить: народное лечение не должно применяться в качестве основной меры терапии.
Оно не ведет к полному избавлению от заболевания и способно только уменьшить симптомы.
Медикаментозное лечение
Таблетки, мази и уколы – один из основных методов терапии остеохондроза.
Препараты обладают следующими действиями:
- Снижение болевых ощущений;
- Уменьшение воспаления;
- Снятие спазма мышечной ткани;
- Восстановление хрящевой ткани.
Особенно часто, во время обострений, используются противовоспалительные средства.
Помните! Применение любых препаратов может осуществляться строго по рекомендации врача.
Без должных показаний лечение может навредить и вместо выздоровления привести к осложнениям.
Профилактика поясничного остеохондроза
Чем искать, как лечить болезнь, лучше ее предотвратить.
Самое важное в профилактике остеохондроза – поддержание правильной нагрузки на позвоночник. Для этого важно как можно дольше находиться в физиологически полезных положениях.

Лишний вес, еще один фактор риска, при нем необходимо придерживаться диеты. Необходимо беречь позвоночник от травм: не заниматься тяжелыми и травмирующими видами спорта, при тяжелой работе – соблюдать технику безопасности.
Любые воспалительные заболевания должны вовремя и окончательно пролечиваться у специалистов. Важно следить за весом и осанкой, при малоподвижном образе жизни – корректировать гиподинамию физическими упражнениями.
Людям с наследственной склонностью к заболеваниям опорно-двигательной системы, необходимо регулярно обследоваться у врача.
Хороший эффект дают занятия плаванием и регулярное массирование спины.
Берут ли в армию
Это делает человека полностью непригодным к службе в армии даже в условиях военных действий.

С пожеланиями здоровья!
Ваша команда Древмасс
Для кого предназначена эта статья: для пациентов с межпозвонковыми грыжами — дефектами хрящевых дисков, или для здоровых пациентов? Можно ли принимать к действию все положения, представленные в статье, людям с наличием простого остеохондроза, у которых пока нет протрузий и грыж?
Этот материал создан для людей, всех возрастов, с патологией опорно-двигательного аппарата, или без нее. Первичная профилактика грыжи позвоночника, или, правильнее сказать, межпозвонковых дисков важна для молодых людей, у которых ещё здоровая спина, а также для людей среднего возраста, которые начинают уже ощущать возрастные изменения, связанные с небольшим ограничением подвижности и периодическим возникновением мышечных болей в спине.
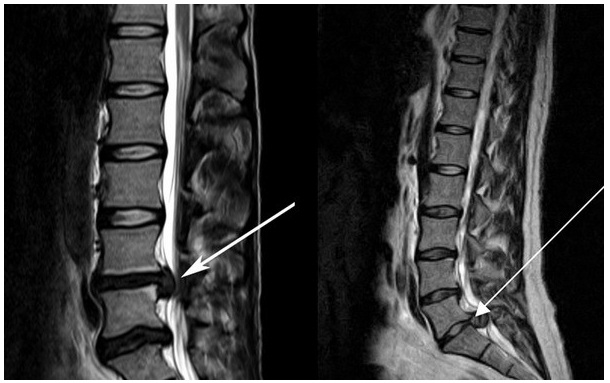
Соблюдение правил первичной профилактики позволят остановиться на незначительно выраженных проявлениях возрастного остеохондроза, которые не будут затрагивать межпозвонковые диски, и тем самым, избежать развития протрузий и грыж. Вторичная профилактика связана с ликвидацией обострений, прогрессирования заболевания, максимальным улучшением качества жизни.
Радикальное лечение межпозвоночной грыжи возможно только при выполнении оперативного вмешательства — удаления. Но даже в том случае, если операция не была проведена, а у пациента средствами консервативного лечения улучшилось состояние, то соблюдение описанных в статье принципов позволят максимально отдалить следующие обострение, или предупредить появление межпозвонковых грыж в других отделах позвоночного столба.
Однако, наибольшую важность эти простые советы будут иметь для людей из групп риска, у которых быстрее, чем у обычных людей среднего возраста, появляются протрузии или грыжи. Кто входит в эту группу риска? Вот эти состояния и заболевания:
- наличие деформаций позвоночного столба, например, сколиоза;
- наличие плоскостопия;
- избыточная масса тела;
- системная патология соединительной ткани;
- малоподвижный, сидячий, образ жизни и работы;
- наличие в анамнезе межпозвонковых протрузий или грыж;
- синдром хронической боли в спине, или боли в нижней части спины.
Мы не будем останавливаться подробно на причинах, особенностях этой боли при грыжах, они описаны в других материалах на этом сайте. Скажем только лишь, что обычно присутствует два связанных друг с другом компонента болей в спине:
- первый из них — это острая, стреляющая боль, напоминающая удар электрического тока, с иррадиацией в руку, если речь идет о шейном отделе позвоночника, и в ногу, при поясничных поражениях.
Эта боль связана с реакцией на воспаление спинномозговых корешков, прижатых грыжей, или их расположением в значительно сузившемся межпозвонковом отверстии. Обычно причиной такого сужения являются остеофиты, натяжение глубоких связок позвоночника. Такая боль приводит к ограничению позы, усиливается при любом сотрясении. Это смех, плач, чихание и кашель, даже натуживание в туалете. Такая острая боль при обострении протрузии и грыжи обычно длится несколько дней, затем уступает место вторичной, связанной с хроническим мышечным спазмом.
- хронический спазм глубоких мышц спины возникает при раздражении мышц этим воспалительным очагом.
Мышцы умеют реагировать на раздражение только лишь одним известным способом: это избыточное, стойкое сокращение, приводящее к ишемии. Такой спазм приводит к усилению боли, мышечному отеку. Эта боль носит стойкий, низкоинтенсивный, ноющий, хронический характер. С ней свыкаются, превозмогают ее, в отличие от прострелов. Мышечный спазм не видно на МРТ и КТ, в отличие от деструкции хряща.
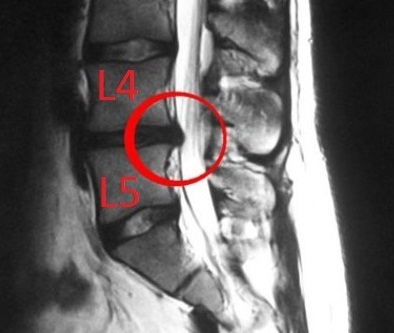
Поэтому соблюдение принципов профилактики при грыжах позволит в любом случае улучшить качество жизни, подвижность в спине, уменьшить выраженность болевого синдрома, получить возможность избегать сезонных обострений, связанных с подъемом тяжести, другими факторами риска. Подробно о таких красных флажках, или о том, что категорически запрещено делать при грыжах и остеохондрозе, будет сказано в самом конце статьи.
А сейчас расскажем о влиянии спортивных нагрузок, о том, как нужно модифицировать свой спортивный образ жизни, если уже имеется протрузия или грыжа, или есть предпосылки к развитию этого состояния.
Спорт и грыжа
Первый вопрос, который больше всего беспокоит людей, ведущих активный образ жизни, — какие виды спорта вызывают наибольший риск прогрессирования грыжевого выпячивания, с какими спортивными нагрузками и их видами нужно распрощаться.
В первую очередь, речь идет обо всех командных видах спорта, особенно с неконтролируемой нагрузкой в прыжках. Это волейбол, баскетбол, футбол с его прыжками, ударами головой. Это более экзотические виды спорта, так как регби, американский футбол. Это хоккей, в хоккее резкие вращательные нагрузки оказывают серьезное влияние на межпозвонковые хрящи, не говоря уже о контактной борьбе — жестком хоккее.

Конечно, первым делом страдают коленные суставы, когда в процессе разворота хоккеист на большой скорости тормозит коньками, а верхняя часть туловища по инерции еще продолжает это вращательное движение. Это может вызвать образование протрузии или грыжи, несмотря на горизонтальное распределение нагрузки на позвоночный столб, ведь она имеет скручивающий характер. В коленных суставах развивается гонартроз.
По аналогии с этим, противопоказаны подтягивания с отягощением на турнике, различные скручивания в висе. Запрещена тяжёлая атлетика, особенно статистические подъёмы штанги, гирь из положения стоя. Пациентам с протрузией и грыжей запрещаются контактные единоборства, в том числе – восточные, где есть прыжки, вольная, классическая, или греко-римская борьба.

Безусловно, при наличии протрузий и грыж, или прогрессирующего остеохондроза не рекомендуется заниматься горными лыжами, сноубордом. Слалом, фристайл, прыжки с трамплина – рискованные виды спорта. Какие же виды спорта показаны и полезны?
При наличии остеохондроза желательно проделывать спокойный вис на турнике, продев кисти рук в ременные петли. Это позволяет уменьшить напряжение в мышцах предплечья, хорошо вытянуть спину. При этом категорически запрещается пользоваться таким упражнением без предварительной консультации с врачом, и тем более с отягощением внизу.
Полезны после прогревания, разминки пилатес и йога, фитнес, за исключением беговой дорожки. После хорошей растяжки, желательно вместо беговой дорожки пользоваться эллипсоидными тренажёрами. Старайтесь избегать любых упражнений в положении стоя.
Очень полезной будет непродолжительная нордическая (шведская, скандинавская) ходьба с палками. При этом тренируются многие мышцы тела, спина распрямляется, появляется анатомически правильное положение позвонков, но выполнять движения, подбирать палки нужно правильно.
Очень полезен велосипедный спорт, за исключением даунхилла, то есть скоростного спуска вниз, фрирайда и велотриала. Показаны спокойные велопрогулки, при этом желательно использовать в качестве велосипеда маунтинбайк, то есть горный, а не дорожный велосипед. Он отличается от дорожного тем, что велосипедист имеет низкую посадку, а позвоночник расположен по диагонали так, что нагрузка практически равномерно распределена между седлом и руками (рулем). Это позволяет безопасно преодолевать небольшие ямки на дороге, ликвидировать нагрузку на крупные суставы – бедренные и коленные.

Многие удивятся, но хорошим видом спорта при остеохондрозе поясничного отдела позвоночника и заболеваниях опорно-двигательного аппарата будет бильярд, особенно длительные партии, например, в большую русскую пирамиду. Человек может во время одной партии несколько километров ходить вокруг стола, принимать разнообразные позы для верного удара, облокачиваться на стол, или даже класть на него бедро, что разгружает отдельные группы мышц. При этом зеленое сукно успокаивает, хорошая, спокойная игра может нормализовать артериальное давление, она улучшает глазомер, развивает хладнокровие. Однако категорически необходимо избегать сопутствующих бильярду вредных привычек: это употребление крепкого алкоголя, например виски, курение сигар.
Любая тренировка не должна сопровождаться болью. При возникновении любой боли необходимо срочно заканчивать тренировку и проконсультироваться с врачом.
Питание при риске развития грыжи
Второй миф — это якобы обязательное употребление вместе с пищей хондропротекторов, как пищевых добавок, содержащих глюкозамин, хондроитинсульфат. Применение хондропротекторов ничего не даёт для лечения грыж, поскольку разрушенный диск восстановиться не может, это не порезанный палец. Их прием с профилактической целью также не имеет никаких преимуществ перед природным питанием, например перед мясными и рыбными заливными блюдами, холодцами, желе. В результате то же самое заливное выйдет гораздо дешевле, вкуснее. В желудке и двенадцатиперстной кишке пища расщепляется на те же самые аминокислотные и гликопротеиновые остатки, как и пищевые добавки — хондропротекторы. Разницы между этими веществами нет. Хрящи синтезируют необходимые им гликозаминогликаны сами, преимуществ у дорогой Инолтры или Артры перед вкусным холодцом нет.
Общие принципы здорового питания
Дополнительно необходимо соблюдать те принципы здорового питания, которые будут сохранять нормальную массу тела. Ведь избыточный вес — один из самых главных факторов появления протрузий и грыж. Это:
- употребление большого количества чистой воды;
- ограничение быстрых углеводов, акцент на медленные, с низким гликемическим индексом;
- применение клетчатки, которая обладает сорбирующими свойствами без питательной ценности;
- использование легкоусвояемых продуктов, содержащих кальций, фосфор. Это морепродукты, рыба, молоко, сыр, кисломолочные продукты, бобовые.
- включение в пищу источников магния, марганца, быстроусвояемых белов;
- для улучшения трофики нервных корешков желательны источники витаминов группы B, это цельнозерновой хлеб, крупы, отруби;
- аскорбиновая кислота, витамин P важны для капилляров. Да, капилляров нет в хрящах, но хорошо развитая капиллярная сеть глубоких мышц спины позволяет быстро разрешить возникший вторичный спазм, а в идеале — профилактировать его возникновение;
- нормальная концентрация в крови таких микроэлементов, как магний, кальций, а источником того же самого хондроитинсульфата является красная рыба: лосось и сёмга;
- ῳ-3 ненасыщеные жирные кислоты.
Желательно избегать рафинированных продуктов, консервов, колбас, сосисок, острых приправ, сладкой газировки, фастфуда, алкоголя.

Пища здорового человека по своему кислотно-основному резерву должна быть слабощелочной, а неправильное питание постоянно сдвигает pH крови в кислую сторону. Избыток мясных продуктов приводит к повышению концентрации пуринов и мочевой кислоты в плазме крови, что вызывает отложение кристаллов уратов в суставах, в том числе в мелких суставах позвонков.
Поддержание осанки
Что такое осанка? Это способность держать правильно своё тело, особенно стоя. Правильная осанка — залог нормального распределения нагрузок на осевой скелет. Человек с нормальной осанкой никогда не станет совершать неправильных сознательных движений, и не будет поднимать мешок с картошкой на одно плечо. Он предпочтет взять в руки два ведра, и при этом не выпрямлять наклоненное туловище, а разгибать согнутые ноги в коленях, держа спину прямо, чтобы нагрузка с самого начала было равномерной.
Каковы признаки здоровой осанки, к чему нужно стремиться? Это:
- поднятая голова до вертикального положения,
- несколько приподнятый подбородок,
- углы между надплечьями и боковой поверхностью шеи симметричны для правого и левого надплечья;
- плечи не перекошены, расположены ровно, немножко опущены и разведены в стороны. Зачастую сутулость часто возникает от того, что человек инстинктивно вжимает голову в плечи, особенно в состоянии депрессии;
- правильно втянутый и симметричный живот;
- лопатки отведены на равное расстояние позвоночника, нижние углы лопаток должны быть на одном уровне.
С нарушением осадки осанки легко справится, если избавиться от лишнего веса, не носить обувь на высоком каблуке, которое ухудшает состояние пациента с патологией хрящевых дисков. Необходимо делать утреннюю гимнастику без отягощений, очень хорошо помогают сохранить осанку пешие прогулки по типу норвежской ходьбы, а также плавание, особенно различными стилями на спине.
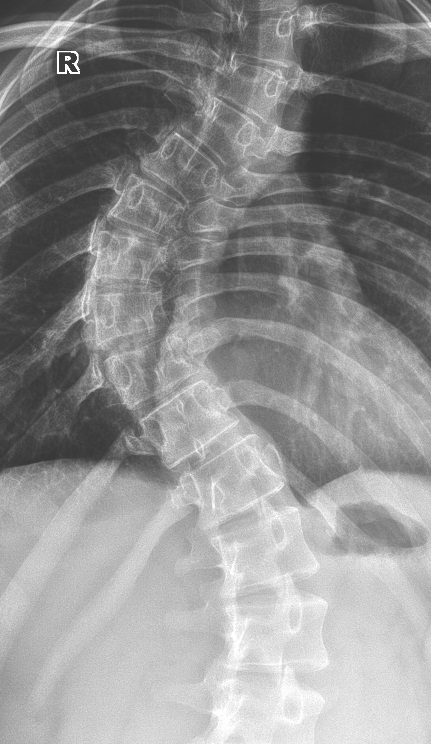
Сколиоз на рентгене.
Самое главное — это заложить основы правильной осанки до полного развития скелета, то есть до 18-летнего возраста. Это позволит избежать сутулости. Кроме ежедневной зарядки, необходимо спать на жесткой и ровной постели, пользоваться ортопедической подушкой. После физической нагрузки рекомендовано проводить некоторое время лёжа, и регулярно проходить сеансы общего оздоровительного массажа.
Профилактика плоскостопия
Известно, что пружинящий свод стопы, состоящий из 26 костей, является самой первой физиологической пружиной, которая не позволяет ударным нагрузкам доходить до основания черепа. Кроме свода стопы, выше расположены физиологические изгибы позвоночника — лордозы и кифозы, эластичные межпозвонковые диски.
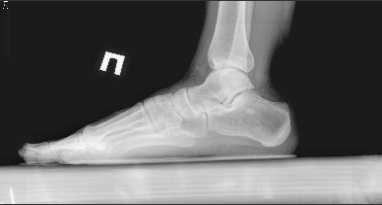
Но такие редкие наследственные синдромы ни в какое сравнение не идут с вторичным плоскостопием, которое вызвано гиподинамией — малоподвижным и сидячим образом жизни. Довольно часто плоскостопие у взрослых возникает от ношения неправильной обуви.
У плоскостопия существуют объективные и субъективные признаки. Если у вас есть протрузии и грыжи, то встаньте влажными стопами на резиновый коврик и посмотрите на их отпечатки. Если на отпечатке стопы нет значительной медиальной, срединной выемки, то это свидетельствует о плоскостопии. Субъективными признаками будут:
- отёк стоп в конце дня;
- быстрая усталость ног от ходьбы;
- внезапная необходимость приобрести обуви большего размера.
Современным способом диагностики плоскостопия считается консультация врача-подолога, или ортопеда и проведение компьютерной педобарографии.
Для профилактики и лечения плоскостопия необходимо:
- отказаться от обуви на высоком каблуке;
- спасает плавание, которое, снимая нагрузку на ноги, дает работу мышцам;
- массаж стоп, ходьба босиком, особенно летом по неровной почве и по траве;
- специальная гимнастика, с применением надувных мячей с шипами, которые необходимо поднимать и перемещать стопами.
Но главным способом уменьшения вредного влияния плоскостопия на межпозвонковые диски считается применение индивидуальных полноконтактных ортопедических стелек. Это дорогие стельки, поскольку они изготавливаются каждому человеку в соответствии с именно его анатомией. Для этого нужен скульптурный трёхмерный отпечаток стопы, который вначале изготавливается из формовочной пены, а затем — и из специальных полимеров. При изготовлении таких слепков они могут различаться для правой и левой ноги, и врач-ортопед учитывает массу человека, его рост, и уровень физической активности.
Профилактический массаж
Лечебно-профилактический, классический массаж — это очень хороший способ ликвидировать хроническую боль в спине, повысить готовность крупных мышц спины к внезапной нагрузке. У здорового человека, а также у пациента с грыжей в состоянии устойчивой ремиссии, лечебно-профилактический классический массаж спины, например, поясницы, должен проводиться 3-4 раза в год, в каждом курсе по 10 сеансов. Идеально будет проводить курс массажа в каждое время года. Зимой массаж нужен, поскольку двигательная активность ограничена, и люди носят теплую одежду, высок риск падения на льду и растяжения мышц спины и конечностей. Массаж поможет мышцам сохранить физиологическую способность к сокращению и пластике.
Весной и осенью обострения грыжи возникают вследствие мышечного компонента, простейшим триггером будет служить переохлаждение поясницы. Наконец, летом грыжи обостряются в период интенсивной работы, например, на приусадебном участке.
Запрещается проводить массаж при наличии острой боли в спине, общих противопоказаниях. Продолжительность массажа, а также применение во время него и после него специальных согревающих или охлаждающих мазей, кремов или гелей позволяет усилить его лечебный эффект.
- избыточная масса тела;
- неправильное поднятие тяжести, например, на плечо и перемещение груза с наклоненным позвоночным столбом. Это приводит к очень сильному давлению на один край межпозвонкового диска;
- постоянное ношение корсетов, приводящее к гипотрофии мышц спины;
- длительное обезвоживание и хрупкость хрящей, особенно у пожилых;
- длительный период неподвижности;
- попытка безграмотно вправить грыжу самостоятельно. Межпозвонковые грыжи вправить невозможно, помочь может только лишь операция.
Наконец, следует напомнить, что даже у человека с распространённым остеохондрозом правильно организованная двигательная активность поможет лучше, чем старательная попытка избежать движения. Если человек имеет сидячую работу, то время, проведённое с низкой активностью, необходимо компенсировать правильной повышенной нагрузкой, например, норвежской ходьбой и посещением бассейна. Регулярное соблюдение этих простых, недорогих и эффективных мер приведёт к значительному повышению качества жизни пациента с синдромом боли в спине, наличием протрузии или грыжи, и к повышению объема движений.
Читайте также:


