Преднизолон при остеохондрозе позвоночника

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Неврологические осложнения остеохондроза позвоночника - важная медико-социальная и экономическая проблема. Большое количество пациентов трудоспособного возраста вынуждены ежегодно тратить немало времени и средств на купирование и профилактику осложнений данного заболевания. В связи с этим понятна актуальность проблемы выбора рационального лечения остеохондроза. Как известно, это лечение является комплексным и включает как назначение лекарственных препаратов (фармакотерапия), так и использование методов немедикаментозной терапии, а также оперативное лечение. Остановимся более подробно на возможностях фармакотерапии. Основными ее направлениями являются воздействие на болевой синдром, мышечно-тонический компонент, улучшение микроциркуляции и трофики тканей.
При возникновении острого болевого синдрома в течение нескольких дней больной должен сохранять постельный режим, чтобы уменьшить объем и выраженность движений в пораженной области. Больной должен занимать удобное расслабленное положение на спине. Часто больные самостоятельно выбирают позу со слегка поднятой спиной и немного согнутыми коленями. Главное требование, чтобы больной лежал на твердой поверхности в удобной для него позе. Холод или легкое сухое тепло могут облегчить боль, тогда как глубокое или сильное прогревание чаще ее усиливает. При постепенном расширении режима больным рекомендуют временное ограничение физической активности и избегание длительного нахождения в нефизиологичной позе, резких движений в позвоночнике (разгибания, вращения, наклоны), поднятия тяжестей. При наличии признаков нестабильности позвоночно-двигательного сегмента и тенденции к рецидивированию болей целесообразно ношение корсета в течение нескольких дней. Однако следует помнить, что длительное ношение корсета может приводить к ослаблению мышц. После полного купирования боли и устранения дискомфорта необходимо начинать специальные занятия ЛФК с научением больного правильным движениям без увеличения нагрузки на позвоночник, укрепления мышц спины и шеи. Как правило, позитивное влияние оказывают курс (7-10 процедур) квалифицированно проведенного массажа, плавание в теплой воде.
Важным компонентом лечения является назначение анальгезирующих препаратов, которые необходимо принимать курсом (по часам), не дожидаясь усиления боли. Чаще всего используют анальгин, парацетамол, седалгин. В первые дни при острейшем болевом синдроме используют смеси, содержащие, наряду с аналгетиками, дегидратирующие (противоотечные), противовоспалительные, миорелаксирующие, седативные средства. Анальгин (1-2 мл 50% раствора) и анальгетики других групп - баралгин (5-10 мл), новокаин (от 20 до 100 мл 0,5% раствора) часто сочетают с назначением гидрокортизона (20-40 мг), лазикса (20-40 мг), эуфиллина (10 мл 2,4% раствора), транквилизаторов (реланиум 1-2 мл), витамина В12(до 2000 мкг на одно введение). Капельное введение этих смесей (в различных совместимых сочетаниях) можно проводить 2 раза в сутки. Применение новокаина возможно в различном разведении и его производные: тримекаин (0,5-0,25%), совкаин (0,5-10%); лидокаин (0,5; 1; 2%)
Примерные составы смесей:
- Раствор анальгина 50% - 1,0 Но-шпа - 2 г Лазикс - 40 мг Раствор новокаина 0,25% - 100,0 Физ. раствор - 150,0 - в/в капельно
- Баралгин - 5,0 Реланиум - 2,0 Дексазон - 4 мг Новокаин - 0,25% - 50,0 Глюкоза - 5% - 200,0 - в/в капельно
- Анальгин 50% - 2,0 В12 - 1000 мкг Но-шпа - 2% - 2,0 Реопирин - 5,0 - в/м
Дегидратирующий (противоотечный) лечебный комплекс показан главным образом при выраженном корешковом синдроме. Наиболее часто в данной ситуации используют салуретики быстрого действия или дексазон. Единого мнения по поводу эффективности данных препаратов нет.
При приеме per os существует непосредственный повреждающий эффект диклофенака на клетки слизистой желудка с повреждением митохондрий и разобщением окислительного фосфорилирования. Поэтому при наличии признаков поражения желудка и 12-перстной кишки отдается предпочтение свечевым формам диклофенака, таким, например, как суппозитории дикловит (выпускаются по 50 мг). Показано, что продолжительность действия суппозиториев дикловит больше продолжительности действия таблетированных форм. Это позволяет сократить число приемов препарата в день, что имеет немаловажное значение, особенно для пожилых больных. Суппозитории дикловит применяются обычно 2 раза в день (монотерапия) или в комбинированной терапии: в течение дня больной получает инъекции или таблетки, а на ночь - суппозитории, что создает лучший терапевтический эффект благодаря более равномерному и длительному поддержанию концентрации препарата в крови. Для наружного применения выпускается 1% дикловит-гель.
Курс лечения препаратами группы НПВС определяется врачом в зависимости от тяжести заболевания, но обычно не превышает 7-14 дней.
Также используются селективные ингибиторы циклооксигеназы 2-го типа (ЦОГ 2): найз (нимесулид); целекоксиб (целебрекс); мелоксикам (мовалис). Рекомендуется использовать адекватные дозы НПВС коротким курсом (не более 5-7 дней). В ряде случаев (если больному противопоказано пероральное использование этих препаратов в случае геморрагического синдрома, язвенной болезни ЖКТ) показаны внутримышечные инъекции НПВС. Также эти препараты можно использовать в виде мазей (например, фастум-гель) или в виде ректальных свечей (например, кетопрофен). Следует еще раз подчеркнуть, что при парентеральном или ректальном применении НПВС диспепсические явления возникают реже, чем при приеме таблетированных форм, однако, по данным большинства исследователей, риск развития язв и эрозий снижается незначительно. При необходимости проведения короткого курса НПВС лицам с высоким риском эрозивно - язвенных поражений желудка и 12-перстной кишки (пожилого возраста, имеющих в анамнезе язвенную болезнь, страдающих заболеваниями сердечно-сосудистой системы, принимающих кортикостероиды и антикоагулянты) целесообразно для защиты ЖКТ комбинировать НПВС с блокаторами Н2-гистаминовых рецепторов (ранитидин 150-300 мг/сут., фамотидин 40 мг/сут.), ингибиторами протонного насоса (омепразол 20 мг/сут., лансопразол 30 мг/сут. и др.) или синтетическим аналогом простагландинов мизопростол (100-200 мг 3-4 р. д.). Появление диспепсии или эрозивно-язвенных осложнений требует срочной отмены НПВС и выбора для лечения комбинации других препаратов с анальгезирующим, противовоспалительным и улучшающим микроциркуляции действием.
Селективные ингибиторы ЦОГ 2-го типа, например, мовалис, целекоксиб, реже приводят к побочным действиям со стороны ЖКТ, чем традиционны НПВС. Целекоксиб доказал свою эффективность при остеоартритах и анкилозирующем спондилите. В то же время, при вертеброгенных болевых синдромах его эффективность достоверно не установлена. По мнению ряда исследователей, препарат может служить средством выбора при плохой переносимости традиционных НПВС, наличии в анамнезе язвенной болезни желудка и 12-перстной кишки, а также при необходимости длительного применения НПВС.
Уменьшению выраженности болей могут способствовать местнораздражающие и отвлекающие средства (наружное применение мазей, содержащих НПВС (например, упоминавшиеся выше дикловит-гель, вольтарен-эмульгель и др.), лидокаинового крема, бетаникомилона, финалгона, никофлекса, эс-пола, эфкамона, тигровой мази, змеиных и пчелиных ядов, анузола, бантина, местное использование перцового пластыря) и местные рефлексотерапевтические и физиотерапевтические воздействия.
Воздействие на мышечно-тонический (мышечно-тонический) компонент боли включает постизометрическую релаксацию, массаж и лечебную гимнастику, включающую упражнения на укрепление мышечного корсета или растяжение спазмированных мышц. Позитивное влияние оказывают блокады триггерных и болезненных точек несколькими мл раствора местного анестетика и/или кортикостероида. Используют также орошения болезненной зоны хлорэтилом с последующим растяжением мышц. При затяжной миофасциальной боли, обусловленной вторичными мышечно-тоническими реакциями, назначают миорелаксанты, например сирдалуд (тизанидин). Сирдалуд - миорелаксант центрального действия. Стимулируя пресинаптические а2-адренорецепторы, он подавляет выделение возбуждающих аминокислот из промежуточных нейронов спинного мозга, что приводит к угнетению полисинаптической передачи возбуждения в спинном мозге, осуществляющей регуляцию тонуса скелетной мускулатуры. Сирдалуд эффективен в отношении острых болезненных мышечных спазмов и хронических спазмов спинального и церебрального происхождения. Выпускается в таблетках по 2 и 4 мг. Для купирования болезненного мышечного спазма сирдалуд назначают внутрь по 2-4 мг 3 раза в день, в тяжелых случаях - дополнительно на ночь 2-4 мг. С осторожностью препарат назначают пациентам с почечной и печеночной недостаточностью. Во время лечения следует воздерживаться от работы, требующей быстрых психомоторных реакций. Из других препаратов этой группы используют баклофен 30-75 мг/сут., диазепам 10-40 мг/сут., тет-разепам (миоластан) 50-150 мг/сут. или комбинации миорелаксантов с анальгетиками (миалгин). Длительность такого лечения составляет около 2 нед.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Улучшение микроциркуляции и метаболизма, симптоматическое лечение остеохондроза позвоночника
В комплекс медикаментозной терапии входят препараты, улучшающие микроциркуляцию. Среди них целесообразно назначение пентоксифиллина (трентал) по 400 мг 2-3 раза в сутки внутрь или 100-300 мг в/в капельно на 200 мл изотонического раствора натрия хлорида, 10% раствора курантила (дипиридамол) 75 мг в/в кап.
Для улучшения периферического кровообращения используют сосудорасширяющие препараты: компламин, или теоникол (по 150-300 мг 3 раза в день), никотиновую кислоту от 1 до 6 мл внутримышечно, а также препараты, стимулирующие венозный отток - эскузан, троксевазин, гливенол.
В целях улучшения трофики тканей спинного мозга, мышечно-связочного аппарата используют 20% раствор актовегина по 2-5 мл внутримышечно 14 дней; танакан 40 мг 3 раза в день.
Общеукрепляющее действие оказывают витаминные препараты. Эти вещества относятся к группе неспецифических иммунопротекторов и могут являться дополнительными средствами патогенетической и симптоматической терапии. Многие из них обладают антиоксидантными свойствами, уменьшающими различные патологические проявления при развитии воспалительных и болевых реакций. Эта группа лекарственных средств особенно необходима в восстановительный период после купирования острого периода радикулопатии. Так, препараты витаминов А, Е, В2, Р, С способствуют укреплению сосудистой стенки капилляров, особенно при их пониженной резистентности. Препараты витаминов В6, В12, РР нормализуют проведение нервного импульса по периферическим нервным волокнам и через нервно-мышечный синапс, способствуют снижению чувства боли, уменьшению отека. Аскорбиновая кислота в высоких дозах вызывает стимуляцию эндогенного глюкокортикостероидогенеза с последующим проявлением противоболевой и противовоспалительной активности, свойственной глюкокортикостероидам.
Вне обострения болевого синдрома для улучшения метаболизма суставных хрящей широко можно применять так называемые хондропротекторы, как правило, представляющие собой экстракты хрящей (румалон 1-2 мл в/м ч/д, артепарон 1 мл в/м 2 раза в неделю), препараты хондроитин-сулъфата <артрон 1-2 мл в/м; структум 750 мг 2 раза в сутки 3 нед., далее 500 мг 2 раза в сутки, хондроксид, мазь 2-3 раза в сутки), алфлутоп 1 мл в/м, глюкозамин (дона) 1,5 г внутрь. Данные препараты оказывают стимулирующее действие на регенерацию хрящевой ткани, уменьшают сопутствующее воспаление и ослабляют боль в пораженных суставах и позвоночнике. В частности, хондроксид, действующим началом которого является хондроитинсульфат, относится к замещающе-восстановительным средствам, идентичным мукополисахаридам и гликозаминам. Благодаря этому он оказывает стимулирующее действие на регенерацию суставного хряща. Второй компонент мази - диметилсульфоксид - оказывает выраженное обезболивающее и противовоспалительное действие, способствует более глубокому проникновению хондроитинсульфата в ткани. Хондроксид рекомендуется для наружного применения путем нанесения 2-3 раза в день на кожу над очагом поражения и втирания в течение 2-3 мин до полного впитывания. Более эффективно применение хондроксида при остеохондрозе путем ультрафонофореза. Длительность терапии хондропротекторами индивидуальна.
Достаточно часто применяются и другие биогенные стимуляторы: экстракт алоэ жидкий для инъекций; солкосерил; стекловидное тело; ФиБС; глутаминовая кислота.
Важной проблемой при остеохондрозе шейного отдела позвоночника является лечение головокружения, встречающегося достаточно часто, особенно у лиц старшей возрастной группы. Вертеброгенное головокружение беспокоит пациентов не столько в период обострений (здесь на первый план выходят вышеперечисленные болевые синдромы), сколько в период относительных ремиссий, влияя на общий уровень жизненной активности, эмоциональный фон и трудоспособность. Травматизация остеофитами позвоночной артерии, сопровождающаяся развитием изменений ее интимы и возможностью формирования сосудистого спазма, создает предпосылки для ухудшения кровообращения в вертебрально-базилярном бассейне. У пациентов старшего возраста, учитывая наличие атеросклеротических изменений в сосудах, это приводит к возникновению и прогрессированию вертебрально-базилярной недостаточности, проявляющейся в первую очередь кохлеовестибулярными нарушениями (системное или несистемное головокружение, паракузии, меньероподобный синдром). При лечении головокружения можно использовать препараты разных групп, тем или иным способом уменьшающие возбудимость центральных и периферических отделов вестибулярного анализатора. Среди них - синтетический аналог гистамина бетасерк (бетагистин). Данный препарат действует на гистаминовые H2 и Н3 рецепторы внутреннего уха и вестибулярных ядер ЦНС, улучшает микроциркуляцию и проницаемость капилляров внутреннего уха, увеличивает кровоток в основной артерии, нормализует давление эндолимфы в лабиринте и улитке. Препарат эффективен при пероральном применении по 8 мг 3 раза в день; курс лечения - 1-3 мес. Однако необходимо помнить об осторожном его использовании пациентами, имеющими в анамнезе язвенную болезнь, феохромоцитому, бронхиальную астму. Возможно также рекомендовать к применению вазоактивные средства [циннаризин (стугерон), винпоцетин (кавинтон)], улучшающие микроциркуляцию [пентоксифиллин (трентал)], комбинированные сосудисто-метаболические средства (танакан, пикамилон, вазобрал), антигистаминные средства (тавегил, супрастин), биостимуляторы.
При выраженном корешковом синдроме сроки лечения значительно увеличиваются (до 6-8 нед. по сравнению с 2-3 нед. при неосложненной люмбалгии). Лечение целесообразно проводить в условиях стационара. Принципы лечения остаются теми же - постельный режим в течение как минимум 10-14 дней, применение анальгетиков, в частности НПВС. При выраженном болевом синдроме, не купирующемся обычными методами, прибегают к использованию препаратов с более выраженным анальгетическим эффектом, например, таких синтетических анальгетиков, как уже упоминавшийся трамадол (трамал), фортрал и т.п. Методом выбора является применение эпидуральных блокад, проводимых через крестцово-копчиковое отверстие, транслюмбальным способом или через первое крестцовое отверстие. Предпочтительно для блокад использование препаратов, обладающих местным действием и образующих депо в месте введения. В тяжелых случаях при отсутствии противопоказаний проводят короткий курс (3-5 дней) лечения кортикостероидами (преднизолон в дозе 80-100 мг в сутки внутрь в течение 3-5 дней с последующим ускоренным снижением дозы). Применяют терапию, направленную на улучшение микроциркуляции и трофики тканей.
При корешковых синдромах, обусловленных верифицированными грыжами межпозвоночного диска, возможно внутридисковое введение химопапаина в целях ферментативному лизиса диска.
В случаях хронизации болевого синдрома (боль продолжается более 3 мес.) требуется тщательное обследование больного для установления возможной причины боли (сдавление опухолью, абсцессом, грубый остеопороз). Необходим также анализ совокупности психологических, соматических и других факторов, способствующих хронизации боли.
Акцент в лечении хронического болевого синдрома переносится на немедикаментозные методы воздействия (массаж, лечебная физкультура, плавание, рефлексотерапия, физиотерапия) и постепенное расширение двигательного режима. Целесообразно использование введения препаратов путем фонофореза. Так, включение фонофореза мази хондроксид в программу реабилитационных мероприятий пациентов с остеохондрозом позвоночника I-II стадии способствует более быстрому купированию болевого синдрома, исчезновению симптомов натяжения, восстановлению двигательной активности пациентов. Клинически доказано, что применение фонофореза мази хондроксид у пациентов с остеохондрозом позвоночника является безопасным и не вызывает побочных эффектов. Курс лечения включает 12-15 процедур. Интенсивность ультразвука 0,2-0,4 Вт/см 2 в импульсном режиме по лабильной методике в течение 8-10 мин.
Таким образом, лечение остеохондроза позвоночника должно быть комплексным, включающим медикаментозную и немедикаментозную терапию, и длительным. Для поддержания у больного мотивации к восстановлению, терпеливого отношения к лечению необходимо понимание им сущности патологических процессов и неврологических осложнений при остеохондрозе позвоночника. В противном случае лечение будет сводиться лишь к купированию все более частых обострений. Лишь активное участие больного в лечебном процессе создает основу для устойчивого регресса неврологических проявлений остеохондроза позвоночника и сохранения полноценной жизни.

[10], [11], [12], [13]
В нашей статье мы немного познакомимся с самим заболеванием, а также подробно остановимся на медикаментозном методе его лечения.
Остеохондроз и его виды
Остеохондроз – это деформация суставного хряща, костной ткани позвоночника и межпозвоночных дисков.

Остеохондроз бывает:
- поясничный (пояснично-крестцовый),
- шейный,
- грудной.
Причины остеохондроза:
- прямохождение,
- искривление позвоночника,
- травмы позвоночника,
- плоскостопие,
- частый подъём тяжестей,
- частые изменения положения туловища,
- длительное пребывание в неудобных позах,
- перегрузки позвоночника,
- гиподинамия и ожирение,
- неполноценное питание,
- стрессовые состояния.
Этапы развития остеохондроза![]()
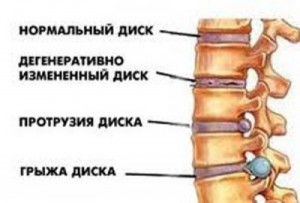
- Вследствие определённых изменений в межпозвоночном диске появляется нестабильность позвонков. Позвоночник очень подвержен травматизму.
- Происходит начало разрушения фиброзного кольца межпозвоночного диска. Уменьшается межпозвоночная щель.
- Происходит разрыв фиброзного кольца. Студенистое ядро межпозвоночного диска выпячивается. Вследствие образования межпозвоночной грыжи провоцируется деформация позвоночника.
- Возникает ярко выраженный болевой синдром. Вследствие образования костных разрастаний и окостенения связок позвоночника движения становятся ограниченными.
Симптомы остеохондроза
Поясничный (пояснично-крестцовый) отдел
- Постоянные боли в спине ноющего характера.
- Ощущение ломоты и онемения в конечностях.
- Снижение двигательной активности.
- Усиление болей при совершении резких движений, поднятии тяжестей, физической нагрузке, во время чихания и кашля.

Определение диагноза

Диагноз устанавливается на приёме у невролога на основании жалоб пациента (болевой синдром, ограничение подвижности и т.п.). Позвоночник осматривается им в положении больного стоя, сидя и лёжа (в покое и в движении). При осмотре спины обращается внимание на осанку, особенности строения туловища, нижние углы лопаток, боковые контуры шеи и талии, положение надплечий и т.д. После этого врач, как правило, направляет пациента на рентгенографию, компьютерную томографию или МРТ, с помощью которых уточняется и конкретизируется диагноз, определяется степень поражения, а также выявляются скрытые отклонения от нормы. На основании полученных данных невролог назначает соответствующее лечение. Как правило, это комплексная терапия, включающая в себя применение медикаментов, массаж, ЛФК и другие методы.
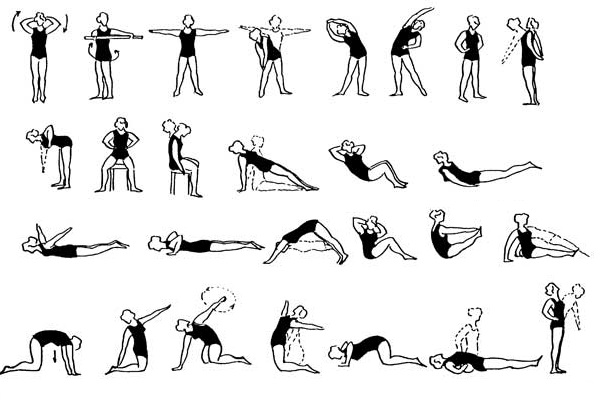
Лечебная гимнастика при остеохондрозе поясничного отдела позвоночника
Лечение остеохондроза медикаментами
Лечение остеохондроза медикаментами показано в период его обострения и направлено на снятие воспалительного процесса, купирование болевого синдрома и усиление обменных процессов за счёт внутреннего приёма или введения лекарственных средств с использованием инъекций.
В связи с тем, что остеохондроз – это системное заболевание, негативно сказывающееся на различных органах и системах, лечение его должно быть комплексным. Лекарственные средства для лечения остеохондроза осуществляют следующие задачи:
- обезболивание,
- снятие воспаления,
- улучшение кровообращения в пораженных тканях,
- восстановление хрящевой ткани,
- возвращение подвижности суставам,
- устранение депрессии, вызванной постоянной болью.
Итак, какие же лекарственные препараты могут быть назначены неврологом для лечения остеохондроза?
- НПВС (нестероидные противовоспалительные средства)
Устраняют воспаление и боль. Применяются наружно (гель, крем), внутрь (капсулы, таблетки), а также в виде инъекций (внутримышечно, внутривенно, подкожно).
- диклофенак(вольтарен, диклак)
- ибупрофен(нурофен, долгит)
- кетопрофен(кетонал, феброфид)
- нимесулид(нимесил, найз)
- мелоксикам(мовалис, мовасин)
- Вазодилататоры (сосудорасширяющие средства)
В результате мышечного напряжения и болевого синдрома при остеохондрозе происходит сужение кровеносных сосудов. Для того чтобы избежать на фоне этого нежелательных последствий врачом могут быть назначены пентоксифиллин (трентал), расширяющий кровеносные сосуды и улучшающий питание тканей, а также актовегин и берлитион для лучшего восстанавливающего эффекта.
- Миорелаксанты (мышечные релаксанты)
Оказывают расслабляющее и успокаивающее действие на мышцы. Процесс выздоровления без препаратов этой группы протекает медленнее, так как благодаря их свойствам кровообращение нормализуется, болевые ощущения притупляются, подвижность возвращается, а поражённые ткани восстанавливаются быстрее. С этими целями врачом могут быть назначены сирдалуд, мидокалм или баклофен.
- Хондропротекторы
Хондропротекторы не дают дальнейшего разрушения, стабилизируют состояние. Приём хондропротектеров длительный, пожизненный, эффект наступает после лечения сроком не менее 6 месяцев. Применяются хондропротекторы наружно, внутрь и в виде инъекций.
- глюкозамин(дона)
- хондроитин(хондроксид, структум)
- глюкозамин + хондроитин(артра)
- глюкозамин + хондроитин + витамины(терафлекс)
- алфлутоп (концентрат 4-х видов морских рыб)
- Седативные (успокаивающие) средства
Длительный болевой синдром может спровоцировать стресс и депрессию. В этом случае назначают препараты валерианы, пустырника, комбинированные растительные препараты. При более выраженных расстройствах применяют антидепрессанты (симбалта), а для улучшения процесса засыпания и качества сна – снотворные препараты (донормил).
- Витамины и витаминно-минеральные комплексы
Большее значение здесь имеют витамины группы B, так как способны восстанавливать чувствительность поражённых нервных волокон и уменьшать болевой синдром. Они входят в состав таких препаратов как мильгамма (таблетки и раствор для инъекций) и нейромультивит (таблетки).
С целью общего укрепления организма могут быть также назначены витаминно-минеральные комплексы (компливит, мульти-табс).

Применение инъекционных растворов, таблеток, мазей — один из основных методов терапии остеохондроза шейного отдела позвоночника. Препараты используются для устранения болей в шее, отеков, мышечных спазмов, тугоподвижности. С помощью медикаментозного лечения удается улучшить кровообращение, которое всегда ухудшается при шейном остеохондрозе, стимулировать восстановление поврежденных мягких и хрящевых тканей.
Цели и принципы медикаментозного лечения шейного остеохондроза
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Шейный остеохондроз пока не удается полностью излечить. Не синтезировано фармакологических препаратов, прием которых помог бы восстановить разрушенные межпозвонковые диски и деформированные позвонки. Поэтому основными задачами терапии этой дегенеративно-дистрофической патологии становятся улучшение самочувствия больного и профилактика дальнейшего повреждения всех позвоночных структур. Такой комплексный подход позволяет быстро достичь устойчивой ремиссии. На этом этапе отсутствует выраженная симптоматика, а пациент может вести активный образ жизни.

Применение растворов для парентерального введения помогает купировать сильные боли в течение нескольких минут. Используются препараты из группы нестероидных противовоспалительных средств (НПВС), глюкокортикостероиды, миорелаксанты, наркотические анальгетики. А для устранения болей средней выраженности пациентам показан прием таблеток в течение 7-14 дней. Курс лечения может быть продлен только с разрешения невролога или вертебролога.
Избавиться от слабых дискомфортных ощущений позволяет нанесение на область болей мазей, гелей, кремов. Это препараты с НПВС, компонентами с местнораздражающим и отвлекающим действием, местные хондропротекторы.
Только нормализовав кровообращение, можно устранить возникший в дисках и позвонках дефицит питательных веществ. Прием препаратов для улучшения микроциркуляции помогает восстановить, восполнить запасы жиро- и водорастворимых витаминов, микроэлементов (фосфора, кальция, магния, молибдена, калия).
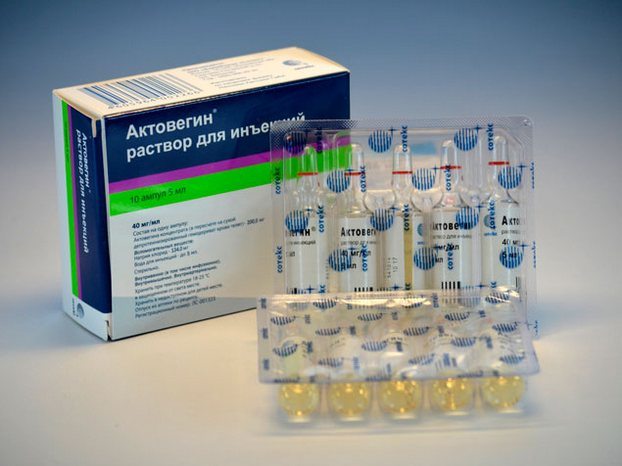
При шейном остеохондрозе 2, 3 степени тяжести часто происходит сдавлением диском или костным наростом (остеофитом) позвоночной артерии. Этот кровеносный сосуд снабжает питательными веществами и кислородом все отделы головного мозга. При его ущемлении больной страдает от головных болей, скачков артериального давления, головокружений, снижения остроты зрения и слуха. Чтобы устранить неврологические симптомы, врачи включают в лечебные схемы препараты для улучшения кровоснабжения.
Течение шейного остеохондроза сопровождается медленным, но упорным истончением дисков и деформацией тел позвонков. Остановить деструктивный процесс можно двумя способами — ежедневными занятиями лечебной физкультурой и курсовым приемом препаратов. Для замедления разрушения тканей применяются средства, улучшающие кровообращение и лимфоотток.
Но наиболее эффективны препараты из группы системных хондропротекторов. Если использовать их при шейном остеохондрозе 1 степени тяжести, то удается не только остановить поражение хрящевых тканей, но и частично их регенерировать. А при запущенной патологии хондропротекторы назначаются как для профилактики повреждения тканей, так и для снижения доз системных анальгетиков.
Для восстановления разрушенных тканей, улучшения общего состояния здоровья, укрепления защитных сил нужно обеспечить поступление в организм витаминов и микроэлементов. Эти биоактивные вещества принимают участие во всех биохимических процессах, в том числе протекающих в шейном отделе позвоночника. При их дефиците скорость процессов разрушения тканей начинает преобладать над скоростью восстановления.
С продуктами питания в организм может поступать недостаточное количество витаминов. Врачи рекомендуют дополнительный прием препаратов. В их состав входят все жизненно важные витамины и микроэлементы. Достаточно в течение нескольких месяцев принимать по 1 таблетке за завтраком, чтобы восполнить запасы биоактивных веществ.
Виды препаратов
Существуют стандартные схемы лечения шейного остеохондроза фармакологическими препаратами, в которые включены анальгетики, хондропротекторы, миорелаксанты, средства для улучшения кровообращения. Но они при необходимости могут быть дополнены. Например, при ухудшении памяти, снижении концентрации и внимания терапевтические схемы пополняются ноотропами. А если течение остеохондроза не осложняется мышечными спазмами, то нет необходимости в использовании миорелаксантов.

НПВС — препараты первого выбора в терапии шейного остеохондроза. Они применяются для устранения болезненных ощущений, купирования воспаления мягких тканей, ускорения рассасывания отеков. НПВС могут быть назначены в форме инъекций, таблеток, капсул, гелей, мазей, порошков для приготовления растворов, пластырей, ректальных суппозиториев. Наиболее востребованы препараты с такими активными ингредиентами:
- лорноксикамом;
- мелоксикамом;
- диклофенаком;
- нимесулидом;
- кетопрофеном;
- пироксикамом;
- кеторолаком.
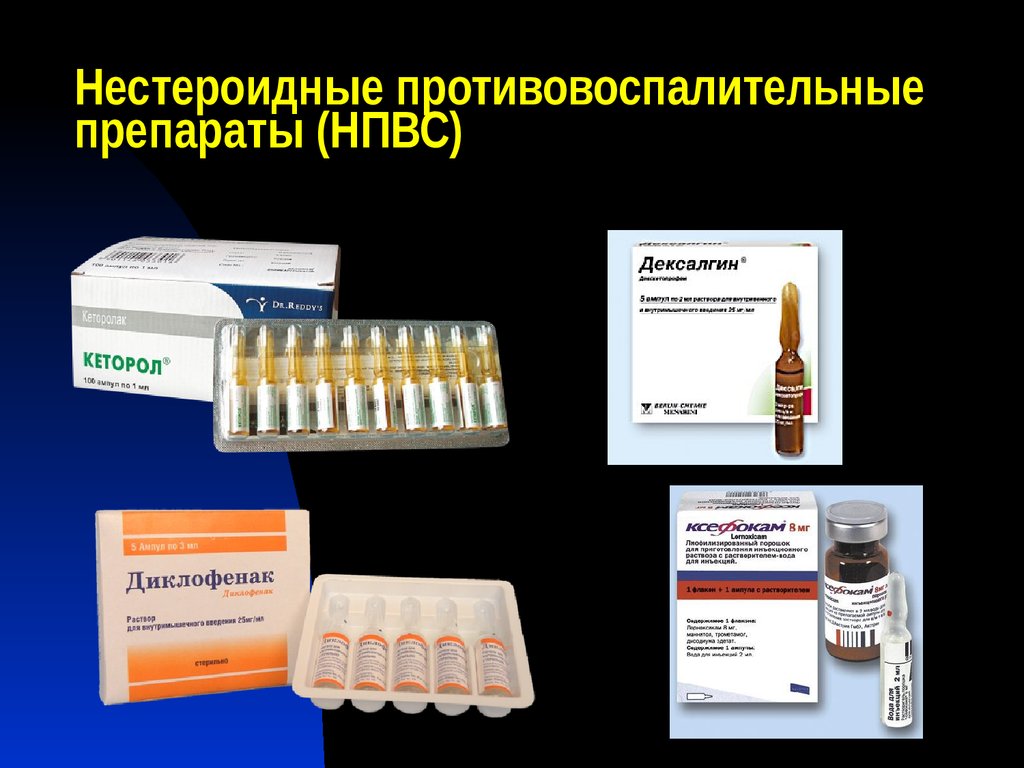
НПВС бывают неселективными и селективными. Последние избирательно подавляют активность циклооксигеназы, вырабатываемой в воспалительных очагах. Селективные НПВС (Мелоксикам, Целекоксиб, Эторикоксиб) не повреждают слизистую желудка. Препараты не избирательного действия (Диклофенак, Кетопрофен) ингибируют циклооксигеназу и во внутренних органах, что может стать причиной их поражения.
При сдавлении спинномозговых корешков остеофитами или грыжевым выпячиванием возникает настолько острая боль, что человек боится наклонить или даже немного повернуть голову. В подобном состоянии оказываются бессильны даже инъекции НПВС. Поэтому при обострении болезни для купирования болевого синдрома проводятся медикаментозные блокады с глюкокортикостероидами. Так называются препараты, являющиеся аналогами гормонов, вырабатываемых надпочечниками. Они оказывают выраженное противовоспалительное, анальгетическое, антиэкссудативное действие. Чаще всего для лекарственных блокад применяются следующие глюкокортикостероиды:
- Метилпреднизолон;
- Дексаметазон;
- Триамцинолон;
- Преднизолон;
- Дипроспан;
- Флостерон;
- Кеналог.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Гормональные средства проявляют иммуносупрессивную активность, то есть угнетают иммунитет. Они токсичны для внутренних органов, костных, хрящевых, мягких тканей. Поэтому, несмотря на эффективность глюкокортикостероидов, используют их только при безрезультативности НПВС.
Препараты этой группы (Лидокаин, Новокаин) применяются для проведения лекарственных блокад, обычно в сочетании с гормональными средствами. Они усиливают и пролонгируют (продлевают) действие глюкокортикостероидов. А вот обезболивающий эффект самих анестетиков не продолжителен — болезненность ощущается уже спустя 1-2 часа после применения препаратов.
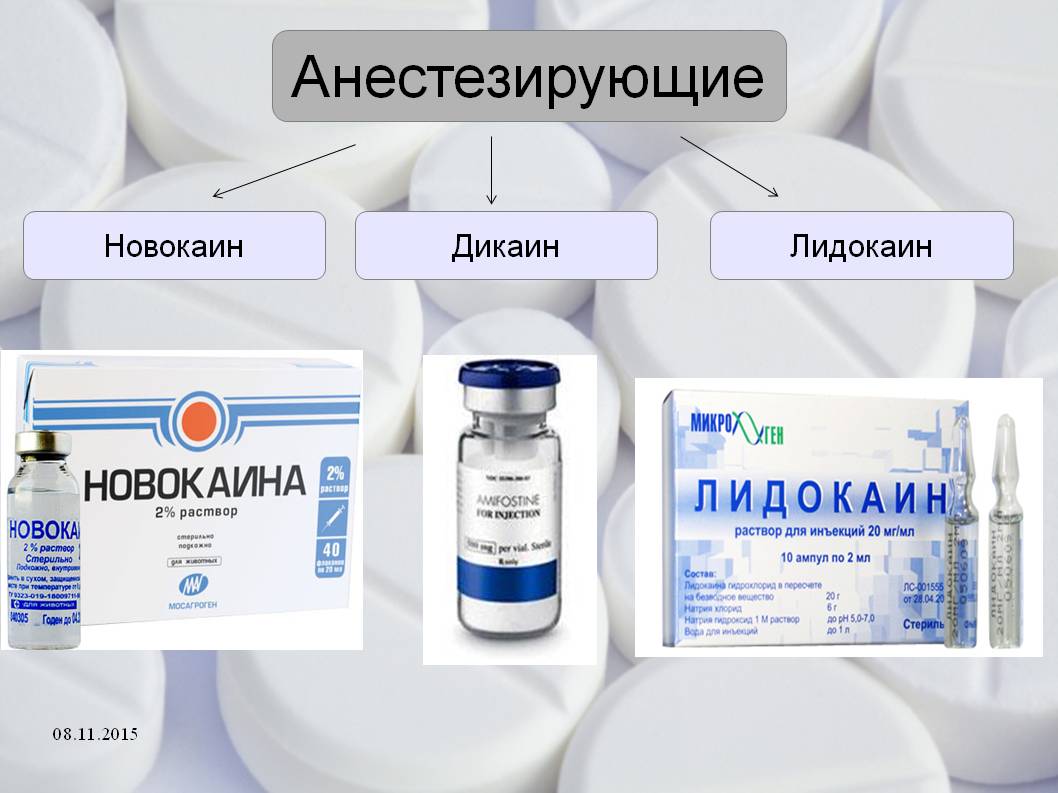
Эти средства используются также в физиотерапии шейного остеохондроза для проведения электрофореза или ультрафонофореза. Лидокаин является одним из активных ингредиентов миорелаксанта Мидокалма и препаратов с витаминами группы B в инъекциях.
После купирования острых болей и воспаления вертебрологи включают в лечебные схемы мази, гели с отвлекающим, анальгетическим, противоотечным действием. После нанесения на заднюю поверхность шеи их компоненты раздражают подкожные рецепторы. Это стимулирует приток крови к поврежденным тканям, ускорение их восстановления.
В состав местнораздражающих средств входят ингредиенты, способные спровоцировать выраженную местную аллергическую реакцию. А у людей с чувствительной кожей после их нанесения может возникнуть нестерпимое ощущение жжения, а иногда и химический ожог. Поэтому перед использованием мази нужно втереть ее небольшое количество (с горошину) в запястье. Если спустя час кожа не отекла, не появились высыпания, то можно приступать к лечению.
| Наименование местнораздражающего средства для лечения шейного остеохондроза | Состав активных ингредиентов лекарственного средства |
| Капсикам | Бензилникотинат, камфора рацемическая, диметилсульфоксид, нонивамид, масло терпентинное |
| Финалгон | Нонивамид, никобоксил |
| Випросал | Камфора, салициловая кислота, скипидар живичный, яд гадюки |
| Эфкамон | Камфора, метилсалицилат, эвкалиптовое, гвоздичное, горчичное масла, ментол, настойка перца стручкового |
| Апизартрон | Пчелиный яд, метилсалицилат, изотиоцианат аллила |
| Наятокс | Метилсалицилат, камфора, масло эвкалиптовое, сухой яд кобры |
Лекарственные средства из этой группы назначаются пациентам с 2, 3 степенями тяжести шейного остеохондроза. Патология клинически проявляется расстройствами, спровоцированными состоянием гипоксии (кислородного голодания мозга). Препараты применяются в сочетании с миорелаксантами или НПВС, устраняющими причины сдавления позвоночной артерии — мышечные спазмы, воспалительные отеки. Какие средства может назначить вертебролог:
- Эуфиллин — снижает напряжение сосудистых стенок, способствует расширению периферических сосудов и насыщению крови кислородом;
- Пентоксифиллин — уменьшает вязкость крови, вызывает дезагрегацию тромбоцитов, повышает эластичность эритроцитов;
- Никотиновая кислота — оказывает сосудорасширяющее действие на уровне мелких сосудов (в том числе головного мозга), обладает антикоагулянтными свойствами, улучшает микроциркуляцию;
- Циннаризин — обладает сосудорасширяющим эффектом (особенно в отношении сосудов головного мозга), не оказывает влияния на артериальное давление;
- Пирацетам — улучшает микроциркуляцию за счет воздействия на реологические кровяные характеристики.
Нередко в лечебные схемы включается Винпоцетин — средство, улучшающее мозговое кровообращение и мозговой метаболизм.
Для восполнения запасов питательных веществ больным шейным остеохондрозом назначаются сбалансированные комплексы витаминов и микроэлементов. Это Центрум, Витрум, Селмевит, Компливит, Мультитабс, Супрадин, Алфавит. Но особенно востребованы препараты с витаминами группы B:
- Комбилипен;
- Мильгамма;
- Нейромультивит;
- Нейробион;
- Пентовит.
Из-за сдавления сместившимся диском спинномозговых корешков возникает не только острая боль, но нередко расстраивается передача нервных импульсов в центральную и периферическую нервные системы. Восстановить иннервацию, ускорить процессы метаболизма и регенерации позволяет использование витаминов группы B — пиридоксина, тиамина, цианокобаламина, рибофлавина, фолиевой кислоты.
Лечение шейного остеохондроза начинается с внутримышечного или внутрисуставного введения хондропротекторов. В виде растворов выпускается Мукосат, Хондрогард, Хондроитин, Дона, Алфлутоп, Румалон. Терапевтический курс обычно состоит из 20 инъекций. Затем для восстановления хрящевых и мягких тканей используются хондропротекторы в таблетках:
- Терафлекс;
- Дона;
- Структум;
- Артра;
- Глюкозамин-Максимум.
Длительность лечение хондропротекторами — от 3 месяцев до нескольких лет. Активные ингредиенты препаратов накапливаются в области поврежденных дисков и позвонков, поэтому примерно через 2 недели проявляется их выраженное анальгетическое и противовоспалительное действие.
Формы применения
Основные критерии выбора лекарственной формы — выраженность симптоматики, наличие в анамнезе хронических патологий печени, почек, ЖКТ, возраст пациента и общее состояние его здоровья. В лечении шейного остеохондроза используются препараты в порошках для приготовления растворов, таблетках, инъекциях, мазях, ректальных суппозиториях.
Это самая удобная для применения лекарственная форма препаратов. Таблетки легко дозировать. Для этого производители выпускают препараты с разным количеством действующих веществ, а также снабжают их рисками (углублениями на поверхности) для быстрого деления. При сильных болях пациентам назначаются таблетки с модифицированным высвобождением активных ингредиентов. Такая форма лекарственных средств обеспечивает длительный обезболивающий и противовоспалительный эффект.
Несмотря на то что многие таблетки покрыты кишечнорастворимыми оболочками, существует вероятность повреждения слизистой желудка. Это особенно актуально в отношении НПВС, провоцирующих повышенную выработку едкого желудочного сока.
Для устранения острых болей, воспаления, мышечных спазмов используются препараты для внутримышечного введения. Их терапевтическое действие проявляется через несколько минут и сохраняется на протяжении 5-8 часов. Внутривенно, в том числе капельно могут вводиться средства для улучшения кровоснабжения головного мозга, витамины группы B. Инъекционные растворы глюкокортикостероидов и анестетиков используются для лекарственных блокад.
Препараты в такой форме действуют неизбирательно, если только не вводятся непосредственно в область пораженных остеохондрозом межпозвонковых дисков. Это обуславливает высокую вероятность развития системных побочных реакций.
Устранить дискомфортные ощущения средней или слабой выраженности, возникающие после избыточных физических нагрузок или переохлаждения, можно локальным нанесением мазей или гелей. В терапии шейного остеохондроза используются наружные средства с НПВС, хондропротекторами, ингредиентами с согревающим эффектом.
Мази и гели также назначаются в подостром периоде в сочетании с системными препаратами. Это позволяет снизить дозы таблеток и инъекционных растворов, уменьшив тем самым фармакологическую нагрузку на организм.

Есть ли противопоказания
Практически у всех препаратов для лечения шейного остеохондроза широкие перечни противопоказаний. Это тяжелые патологии печени и почек, желудочно-кишечного тракта, эндокринные заболевания, нарушения кроветворения. Большинство лекарственных средств запрещено использовать в детском возрасте, в период беременности и грудного вскармливания.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Читайте также: