Повторный рентген при переломе позвоночника
Компрессионный перелом позвоночника – одна из самых распространенных травм спины, которая возникает при одновременном сжатии и сгибании позвоночника. Наиболее часто страдает поясничный отдел, на который приходится тяжелая нагрузка.
Лечение и реабилитация занимают длительное время и проводятся под строгим наблюдением специалиста. Класс МКБ компрессионного перелома позвоночника – 10.
- Что это такое?
- Какие виды бывают?
- Симптомы
- Диагностика
- Первая помощь
- Как лечить?
- Цена лечения
- Возможные последствия
- Переломы и армия
- Жизнь после перелома
- Профилактика
- Отзывы пациентов
Что это такое?
Компрессионная травма возникает вследствие сжатия и сгибания позвоночного столба. Под высоким давлением происходит сжатие позвоночника, и он трескается.
Самыми распространенными считаются травмы нижегрудного (11-12 позвонки) и поясничного отдела (в первом позвонке).

Компенсированные переломы шейного и грудного отдела позвоночника возникают редко. Чаще всего они являются следствием автомобильных травм и ударов по голове.
Причиной компрессионного и импрессионного перелома являются различные травмы, удары и ушибы при нырянии и плавании, занятиях спортом, падении с высоты и неправильном распределении нагрузки.
Компрессия может возникнуть при таком заболевании, как остеопороз (недостаток кальция в организме).
Неосложненный перелом часто остается не диагностированным, так как он имеет неярко выраженные симптомы и редко повреждается конский хвост (пучок нервных волокон).
Какие виды бывают?
Выделяют переломы следующих отделов:
- Поясничного.
- Шейного.
- Грудного.
- Копчикового.
- Крестцового.

Кроме того, выделяют следующие степени переломов позвоночника в зависимости изменения высоты позвонка:
- 1 степени. Высота уменьшается менее, чем на треть.
- 2 степень. Высота уменьшается менее, чем на половину.
- 3 степень. Уменьшение более, чем на половину.
По характеру травмы выделяют:
- Клиновидный.
- Компрессионно- оскольчатый.
По тяжести травмы:
- Неосложнённый.
- Осложненный.
Менее опасным является перелом 1 степени – он редко приводит к необратимым последствиям. Признаки перелома незначительные, а при своевременной диагностике он эффективно поддается лечению.
Переломы последних стадий часто требуют длительного восстановления и могут стать причиной остеопороза, неврологических патологий, перелоцировать позвонки и других осложнений.
Симптомы
Клиника заболевания зависит от степени тяжести и локализации трещины.
Общими симптомами, характерными для сломанного позвоночника, являются:
- Боли в зоне позвоночника. Иногда в районе нижних или верхних конечностей.
- Ограничение подвижности.
- Усиление дискомфорта во время движения.
В зависимости от локализации кататравма проявляется:
- Шейный отдел. Боль в области шеи, усиливающаяся при движении. Клиновидная деформация позвонков проявляется болезненностью при пальпации и поворотах головы.
- Грудной и поясничный отдел. Дискомфорт возникает при движении. Однако и в положении лежа при декомпрессионном переломе наблюдается боль, особенно при поворотах со спины и подъеме ног.

При неосложненном переломе 1 степени позвонка l1, 2,3, 4, 5,6, 7, 8, 11 может не наблюдаться каких-либо признаков травмы, кроме незначительной болезненности и чувства дискомфорта.
Многие люди в таком случае не обращаются к специалисту, не подозревая, что любая травма позвонка – это опасность для организма.
В тяжелых случаях могут наблюдаться:
- Нарушение мочеиспускания.
- Проблемы с опорожнением кишечника.
- Онемение.
- Нестерпимые боли.
Не зависимо от травмы и интенсивности болевого синдрома, человек обязательно должен посетить специалиста. Это поможет поставить верный диагноз и подобрать грамотное лечение.
В домашних условиях при травмах первого, второго, третьего, Th5, тела th7,
Th11, Th12 и других позвонков провести качественное лечение невозможно.
Импрессионные, компрессорные и трансмиссионные переломы нередко требуют проведения операции на позвоночнике.
Диагностика
Основной симптом заболевания – боль, и она может появиться при самых разных заболеваниях костной системы.

Диагностические процедуры включают:
- Рентген.
- КТ.
- Миелографию или МРТ.
- Неврологический осмотр.
Только после проведения данных процедур врач сможет поставить точный диагноз и выявить степень повреждения.
Первая помощь
Не зависимо от типа и формы компрессионного перелома, первая помощь заключается в следующих действиях:
- Ограничить любые движения пострадавшего. Нельзя вставать, ходить и присаживаться. Зафиксировать травмированный участок, а лучше весь позвоночный столб.
- Вызвать бригаду скорой помощи.
- Проверить, находится ли человек в сознании, если ли у него пульс и признаки дыхания.
- В случае сильных болей можно сделать укол обезболивающих препаратов.
- Если дыхание и пульс отсутствуют, проводят сердечно-легочную реанимацию.
- Транспортировка пострадавшего осуществляется на носилках минимум 3 человеками.

Очень важно зафиксировать шейный отдел позвоночника, даже если он не поврежден. Движения головы будут приводить к ненужным колебаниям в области позвоночного столба. Сделать это можно с помощью специального воротника или самостоятельно изготовить его из картона, ваты и мягкой ткани, после чего сверху замотать бинтом.
Как лечить?
Какой нужен врач, зависит от клиники заболевания, но, в целом, лечением занимаются:
- Ортопед.
- Хирург.
- Невролог.
Лечение травм и переломов позвоночника включает:
- Обезболивающие препараты.
- Физиотерапию.
- Массаж и специальные упражнения.
- Хирургическое лечение.
Самое важное – фиксация травмированного отдела позвоночника. Пациенту показан строгий постельный режим. Часто используется корсет при компрессионном переломе и различные реклинаторы.
Сколько носить корсет, зависит от тяжести перелома, но в среднем – от 2-х месяцев.
Операция показана в тяжелых случаях, и в настоящее время наиболее часто проводят кифопластику или вертебропластику.
- Можно ли ходить и сидеть при переломе, зависит от его тяжести и характера повреждения. В среднем несколько недель человеку запрещено вставать с постель и нужно правильно лежать.
- Запрещена любая нагрузка как физическая, так и эмоциональная, важно полноценное и высококалорийное питание. Спать нужно не менее 9 часов в сутки.
- Когда можно садиться, скажет только врач, основываясь на результатах обследования.
- Больничный при компрессионном переломе позвоночника выдается примерно на 12 недель по усмотрению лечащего специалиста.
- Сломанная спина требует длительного лечения – от 3-х месяцев. У детей этот период проходит немного быстрее, а у взрослых может растянуться на год.
Компрессионное расстройство требует на протяжении всего лечения делать рентген или КТ, чтобы определить степень восстановления позвонка.
Цена лечения
| Процедура | Стоимость, рублей |
|---|---|
| Консультация невролога, травматолога, хирурга или ортопеда | 2000-2500 |
| МРТ | От 3000 |
| Рентгенография | От 1700 |
| Консультация нейрохирурга | От 2500 |
| Массаж | От 800 |
| Консультация травматолога на дому | От 4500 |
| КТ позвоночника | От 7000 |
| Миелография | 8500- 9000 |
| МРТ позвоночника ребенку | От 10000 |
Возможные последствия
Чаще всего причиной осложнений является самолечение. Возникают консолидированные застарелые переломы, разрушение хрящей, деформация позвоночника, травмы спинного мозга и нервных корешков.
Тяжелые переломы отделов Л1, L2, S5, L3, S3, T12 могут стать причиной паралича или контузии.

Наиболее частые последствия компрессионных переломов:
- Остеохондроз.
- Радикулит.
- Люмбоишиалгия.
- Артроз.
При частых переломах, особенно у пожилых женщин, страдающих остеопорозом, возможно образование остроконечного или пологого горба. Деформация позвонка при этом вызывает сильные боли, становится причиной уменьшения объема грудины и смещения внутренних органов брюшины, невральных патологий.
Переломы и армия
При компрессионном переломе 1 степени, который был ранее, мужчина призыву не подлежит.
Для этого должны быть в наличии все необходимые документы, доказывающие данный диагноз, и наличие незначительного болевого синдрома.
Жизнь после перелома
Примерно через 1,5 месяца с начала получения перелома проводят реабилитацию, которая включает:
- Легкий массаж.
- Магнит.
- УВЧ.
- Электрофорез.
- Лфк.
Полная консолидация и стабильное срастание позвонков при отсутствии осложнений в среднем занимает 3 месяца. После этого восстановительный период длится ещё около полугода.
Закрытые и открытые компрессионные переломы поясницы или шейного отдела можно вылечить полностью за год, если все рекомендации специалиста будут строго соблюдаться.
Переломы последних степеней, оскольчатые, двояковогнутые часто требует проведения хирургического вмешательства. В таком случае проводятся манипуляции по удалению декомпрессии, чтобы восстановить функцию спинного мозга.
Применение современных синтетических материалов позволяет заменить поврежденную ткань.
Профилактика
Единственные профилактические методы, которые могут уменьшить риск переломов:
- Правильное питание, богатое белком и кальцием.
- Умеренная физическая нагрузка.
- Своевременное лечение заболеваний костной системы.
- Здоровый образ жизни.
- Профилактика авитаминозов.
Отзывы пациентов
а) Терминология:
1. Синонимы:
• Клиновидный компрессионный перелом
2. Определения:
• Перелом тела позвонка, характеризующийся компрессией передней колонны с сохранением средней и задней колонн
б) Визуализация:
1. Общие характеристики компрессионного перелома позвонка с передней компрессией:
• Наиболее значимый диагностический признак:
о Клиновидная деформация тела позвонка
• Локализация:
о Могут наблюдаться на нескольких смежных или не смежных уровнях
о Наиболее частая локализация - средне- и нижнегрудной отдел позвоночника
3. КТ при компрессионном переломе позвонка с передней компрессией:
• Перелом лучше всего виден на фронтальных и сагиттальных изображениях
• Горизонтальная уплотненная линия перелома:
о Ее формирование связано с импакцией костных трабекул
о Не распространяется на заднюю покровную пластинку тела позвонка
о Нередко оскольчатый характер перелома
• Деформация замыкательных пластинок и/или передней покровной пластинки тела позвонка:
о Угловая деформация или смещение (кортикальная ступенька)
• Переломы задних элементов отсутствуют
• Анатомия задней колонны позвоночника сохранена
• Во многих травматологических центрах на сегодняшний день при травме позвоночника рутинно назначается КТ, минуя рентгенологическое исследование
4. МРТ при компрессионном переломе позвонка с передней компрессией:
• Линия перелома характеризуется низкой интенсивностью сигнала во всех режимах исследования:
о В STIR режиме линия перелома может экранироваться участком отека костного мозга
о Морфология перелома соответствует таковой, описанной в КТ-исследовании
• Участки отека костного мозга в виде тяжей, окружающих линии перелома:
о Низкая или промежуточная интенсивность сигнала в Т1 -режиме
о Высокая интенсивность сигнала в Т2 и STIR режимах
• Гематома паравертебральных тканей, которая может напоминать опухолевое поражение
• Зоны перелома, отека костного мозга и паравертебральной гематомы усиливают сигнал при контрастировании гадолинием
5. Радиоизотопные исследования:
• Сцинтиграфия скелета:
о В острый период положительные результаты исследования во всех трех фазах
о Результаты не позволяют дифференцировать травму с инфекцией, опухолевым поражением, артропатией Шарко, дегенеративной нестабильностью
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Наиболее информативным методом диагностики, позволяющим дифференцировать компрессионные переломы с переломами Шанса и взрывными переломами является КТ
• Протокол исследования:
о Мультидетекторная КТ с тонкими взаимоперекрывающимися спиральными срезами
о Для диагностики связочных повреждений обязательны сагиттальные/фронтальные реконструкции изображений
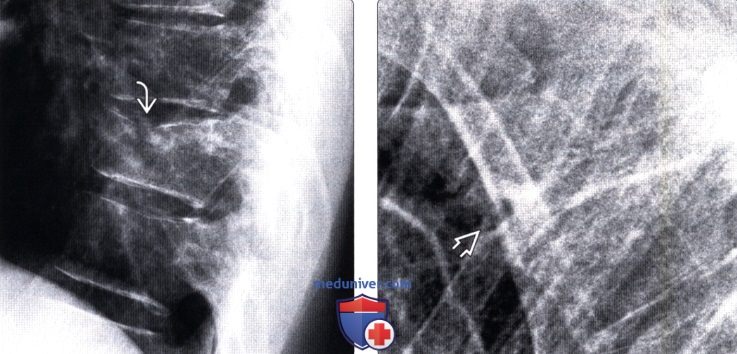
(Слева) Рентгенограмма в боковой проекции: угловая деформация верхней замыкательной пластинки Т10. Отмечается лишь минимальное снижение высоты переднего отдела тела позвонка.
(Справа) На рентгенограмме в боковой проекции определяется компрессионный перелом Т3. Переломы на этом уровне увидеть достаточно нелегко, однако при усилении кифоза их всегда следует подозревать.
в) Дифференциальная диагностика компрессионного перелома позвонка с передней компрессией:
1. Компрессионно-дистракционное повреждение (перелом Шанса):
• Передняя компрессия + дистракция средней и задней колонн
• Горизонтально ориентированная линия перелома задних элементов или
• Разрыв капсулы дугоотростчатых суставов и межостистых связок
• Для подтверждения связочного повреждения задней колонны показана МРТ
2. Взрывной перелом:
• Механизм травмы аналогичен компрессионным переломам (аксиальная нагрузка)
• Повреждение задней покровной пластинки тела позвонка
• ± смещение фрагментов в спинномозговой канал
• На грудном уровне встречается менее часто благодаря стабилизирующему эффекту реберного каркаса
3. Патологический перелом на фоне опухолевого поражения:
• Разрушение кортикальных стенок позвонка
• Разрушение костных трабекул поданным КТ, округлое мягкотканное объемное образование
• Ограниченный или диффузный отек костного мозга по данным МРТ
• Метастазы нередко поражают как тела, так и задние элементы позвонков
• Паравертебральный мягкотканный компонент может быть связан с гематомой (компрессионный перелом) или распространением опухоли
• Нередко можно наблюдать другие очаги опухолевого поражения, отдаленные от уровня перелома
• Диффузионное исследование в направлении фазы и в противоположном направлении характеризуются спорной информативностью в отношении дифференциальной диагностики
4. Грыжа Шморля:
• Округлое вдавление замыкательной пластинки позвонка
• Края вдавления обычно ровные
• Линия перелома может проходить непосредственное через грыжу
• На МР-томограммах может определяться отек костного мозга на фоне перелома или дискогенного происхождения
5. Болезнь Шейерманна:
• Клиновидная деформация > 5° тел трех смежных позвонков
• Грыжи Шморля
• Волнообразная деформация замыкательных пластинок
6. Физиологическая клиновидная деформация тел позвонков:
• Локализация - Т11, Т12 и/или L1
• Минимальное снижение высоты тела
• Обычно вовлечение обеих замыкательных пластинок
• Отсутствие фокальной угловой деформации Limbus vertebra
• Аномалия слияния кольцевого апофиза с телом позвонка
• Образование небольшой треугольной косточки у переднего угла тела позвонка
• Наличие кортикального края позволяет отличить эту патологию от свежего перелома
7. Старый сросшийся перелом:
• Отсутствие гематомы паравертебральных тканей, отека костного мозга по данным МРТ позволяет отличить свежий/несвежий перелом от старой деформации
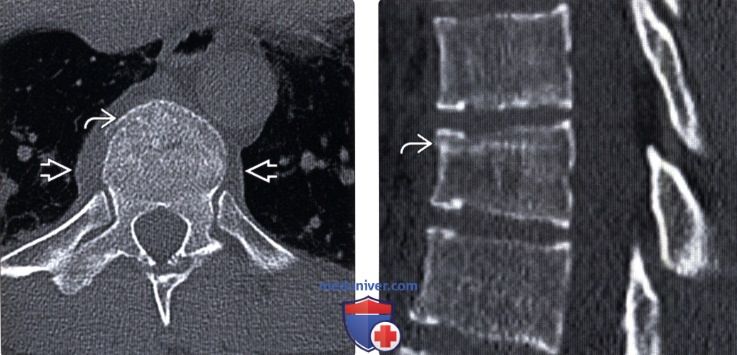
(Слева) КТ, аксиальный срез: компрессионный перелом в области переднего отдела тела позвонка. Дополнительным признаком перелома служит гематома паравертебральных тканей. Для дифференциальной диагностики компрессионных и взрывных переломов эффективны сагиттальные изображения.
(Справа) КТ, сагиттальный срез: компрессионный перелом тела позвонка с минимальным снижением высоты тела. Плотная полоса в толще тела позвонка представляет собой зону импакции трабекулярной кости.
г) Патология. Общие характеристики компрессионного перелома позвонка с передней компрессией:
• Этиология:
о Аксиальная нагрузка ± сгибательный компонент
о Благодаря наличию физиологического кифоза грудного отдела позвоночника аксиальная нагрузка перераспределяется в первую очередь на передние отделы тел позвонков, а не на задние
• Сочетанные повреждения:
о Другие переломы позвонков на смежных и отдаленных уровнях
о Переломы костей таза ± нижних конечностей
д) Клинические особенности:
1. Клиническая картина компрессионного перелома позвонка с передней компрессией:
• Наиболее распространенные симптомы/признаки:
о Эпизод травмы и следующий за ним локальный болевой синдром в области позвоночника
о Внезапное развитие болевого синдрома при минимальной травме либо отсутствии таковой у пациентов старческого возраста
о Другие симптомы/признаки:
- Радикулопатия
- Кифотическая деформация
2. Демография:
• Эпидемиология:
о Наиболее распространенный тип переломов грудных позвонков при закрытых травмах
о Две отдельных категории пациентов: те, кто получил достаточно адекватную по силе травмы, и пациенты с переломами на фоне недостаточности костной ткани
о Пациенты молодого возраста: перелом обычно возникает вследствие падения с относительно значительной высоты
о Пациенты с остеопорозом: усталостные переломы
3. Течение заболевания и прогноз:
• У пациентов с нормальной костной плотностью хорошая консолидация перелома наступает и при консервативном лечении
• Увеличение риска преждевременного дегенеративного поражения межпозвонковых дисков у пациентов относительно молодого возраста
• У пациентов с остеопорозом возможно прогрессирование переломов с формированием стойкого болевого синдрома
• У пациентов с остеопорозом нередко отмечается прогрессирование кифотической деформации
• При развитии первого перелома на фоне остеопороза риск развития следующих переломов возрастает
• Неврологическая симптоматика может развиваться в отсроченном периоде
4. Лечение компрессионного перелома позвонка с передней компрессией:
• Консервативное лечение обычно достаточно эффективно
• При хроническом болевом синдроме, кифотической деформации показана вертебропластика и кифопластика:
о Влияние этих процедур на конечные исходы перелома неоднозначно
о Практические рекомендации Американской Академии Ортопедической хирургии (AAOS, 2011):
- Отказ от вертебропластики при остеопоротических компрессионных переломах у неврологически интактных пациентов:
Эта рекомендация является обязательной
• Назначение бисфосфонатов, кальцитонина позволяет уменьшить выраженность болевого синдрома и снизить риск развития остеопоротических переломов в будущем:
о Согласно рекомендациям AAOS, кальцитонин назначается на 4 недели:
- Другим вариантом лечения, направленным на предотвращение развития новых переломов, является назначение ибандроната и стронция ранелата
о Длительный прием бисфосфонатов увеличивает риск переломов бедра
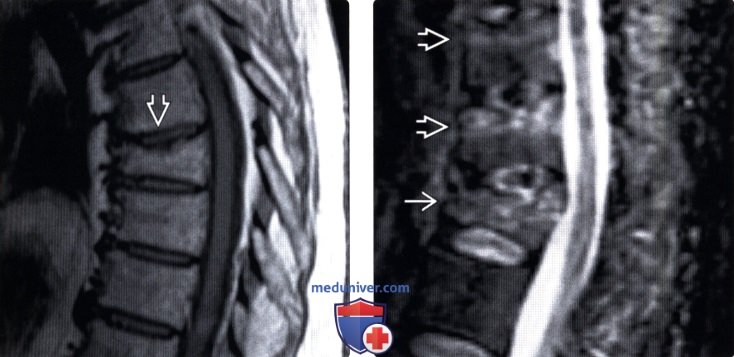
(Слева) На сагиттальном Т1-ВИ определяется чашеобразное вдавление верхней замыкательной пластинки позвонка у пациента с остеопорозом. Линия перелома, характеризующаяся низкой интенсивностью сигнала, расположена сразу же под замыкательной пластинкой. Пациенты с остеопорозом часто отмечают острое начало болевого синдрома после минимальной травмы либо вообще при отсутствии таковой.
(Справа) STIR МР-И: взрывной перелом Т12 и компрессионные переломы Т10 и Т11. При компрессионных переломах задняя покровная пластинка остается интактной.
е) Диагностическая памятка:
1. Следует учесть:
• У пациентов с компрессионными переломами на других уровнях нередко выявляются другие компрессионные, взрывные, переломы Шанса или повреждения вследствие сдвига
2. Советы по интерпретации изображений:
• Компрессионные переломы с повреждением нижней замыкательной пластинки при сохранении целостности верхней замыкательной пластинки наиболее вероятно связаны с патологическим характером перелома
• Расширение тени паравертебральных мягких тканей на рентгенограмме груди в прямой проекции нередко является первым рентгенологическим признаком перелома грудных позвонков
• Усиление грудного кифоза на рентгенограмме груди в боковой проекции часто является первым рентгенологическим признаком остеопоротических компрессионных переломов
• Если имеет место повреждение средней или задней колонн позвоночника, то перелом нельзя отнести к компрессионному
ж) Список использованной литературы:
1. Kroon F et al: Two-year results of a randomized placebo-controlled trial of vertebroplasty for acute osteoporotic vertebral fractures. J Bone Miner Res. 29(6): 1346-55, 2014
2. Rho YJ et al: Risk factors predicting the new symptomatic vertebral compression fractures after percutaneous vertebroplasty or kyphoplasty. Eur Spine J. 21 (5):905-11, 2012
3. Esses SI et al: The treatment of symptomatic osteoporotic spinal compression fractures. J Am Acad OrthopSurg. 19(3): 176-82, 2011
4. Klazen CAet al: Vertebroplasty versus conservative treatment in acute osteoporotic vertebral compression fractures (Vertos II): anopen-label randomised trial. Lancet. 376(9746): 1085-92, 2010
5. Capeci CM et al: Bilateral low-energy simultaneous or sequential femoral fractures in patients on long-term alendronate therapy. J Bone Joint Surg Am. 91(11):2556-61,2009
6. Kallmes DF et al: A randomized trial of vertebroplasty for osteoporotic spinal fractures. N Engl J Med. 361 (6):569-79, 2009
7. Folman Y et al: Late outcome of nonoperative management of thoracolumbar vertebral wedge fractures. J Orthop Trauma. 17(3): 190-2, 2003
8. Haba H et al: Diagnostic accuracy of magnetic resonance imaging for detecting posterior ligamentous complex injury associated with thoracic and lumbar fractures. J Neurosurg. 99(1 Suppl):20-6, 2003
9. Hsu JM et al: Thoracolumbar fracture in blunt trauma patients: guidelines for diagnosis and imaging. Injury. 34(6):426-33, 2003
Редактор: Искандер Милевски. Дата публикации: 4.8.2019
Данный материал, подготовлен по просьбе рентгенологов и содержит схемы анализа рентгенограмм и протоколирования рентгенологических исследований. Он так же будет интересен для пациентов, чтобы сравнить предоставленное описание с образцом.
Вы можите заказать описание рентгенограмм у специалистов МосРентген Центра позвонив по телефону 8-495-22-555-6-8
1. Проекция снимка (передняя или задняя прямая, правая или левая боковая, передняя или задняя косая: 1-ая или 2-ая).
2. Особые условия рентгенографии (в положении больных сидя или лежа из-за тяжести их состояния; с дыхательной динамической нерезкостью изображения у больных без сознания и т.п.).
3. Оценка качества снимка (физико-технические характеристики: оптическая плотность, контрастность, резкость изображения; отсутствие артефактов и вуали).
4. Состояние мягких тканей грудной клетки (объем, структура, наличие инородных тел или свободного газа после травм и т.п.).
5. Состояние скелета грудной клетки и плечевого пояса (положение, форма, величина и структура костей: ребер, грудины, видимых шейных и грудных позвонков, ключиц, лопаток, головок плечевых костей; состояние ядер окостенения и зон роста у детей и молодых людей).
6. Сравнительная оценка легочных полей (площадь, форма, прозрачность). При обнаружении симптомов патологии (обширное или ограниченное затемнение или просветление, очаги, круглая или кольцевидная тень) подробное описание их положения, формы, размеров, плотности тени, структуры, контуров.
7. Состояние легочного рисунка (распределение элементов, архитектоника, калибр, характер контуров).
8. Состояние корней легких (положение, форма, размеры, структура, контуры элементов, наличие дополнительных образований).
9. Состояние средостения (положение, форма и ширина его в целом и характеристика отдельных органов).
10. Рентгеноморфометрия.
11. Рентгенологическое (клинико-рентгенологическое) заключение.
12. Рекомендации.
1. Область исследования.
2. Проекция снимка (прямая, боковая, аксиальная, тангенциальная, специальная, дополнительная или нестандартная у тяжелого больного).
3. Оценка качества снимка (физико-технические характеристики: оптическая плотность, контрастность, резкость изображения; отсутствие артефактов и вуали).
4. Состояние мягких тканей (форма, объем, интенсивность и структура тени, наличие инородных тел или свободного газа после травм и т.п.).
5. Положение кости (обычное, смещение вследствие вывиха или подвывиха).
6. Величина и форма кости (нормальная, укорочение или удлинение, утолщение вследствие рабочей гипертрофии или гиперостоза, истончение вследствие врожденной гипоплазии или приобретенной атрофии, искривление, вздутие).
7. Наружные контуры кости с учетом анатомических особенностей (ровные или неровные, четкие или нечеткие).
8. Кортикальный слой (нормальный, истончен или утолщен за счет гиперостоза или эностоза, непрерывный или прерывистый за счет деструкции, остеолиза или перелома).
9. Костная структура (нормальная, остеопороз, остеосклероз, деструкция, остеонекроз, секвестрация, остеолиз, кистовидная перестройка, нарушение целостности).
10. Реакция надкостницы (отсутствует, имеется: линейная или отслоенная, бахромчатая, слоистая или "луковичная", спикулы или игольчатая, периостальный козырек, смешанная).
11. Ростковые зоны и ядра окостенения у молодых людей (соответствие возрасту, положение, форма и величина).
12. Состояние рентгеновской суставной щели (нормальной ширины, деформирована, сужена равномерно или неравномерно, расширена равномерно или неравномерно, затемнена вследствие обызвествлений или наличия выпота, содержит дополнительные образования: костные отломки, инородные тела, костные или хрящевые фрагменты - суставные мыши).
13. Рентгеноморфометрия.
14. Рентгенологическое (клинико-рентгенологическое) заключение.
15. Рекомендации.
1. Область исследования.
2. Проекция снимка (прямая, боковая, аксиальная, специальная, дополнительная или нестандартная у тяжелого больного).
3. Оценка качества снимка (физико-технические характеристики: оптическая плотность, контрастность, резкость изображения; отсутствие артефактов и вуали).
4. Состояние мягких тканей (форма, объем, интенсивность тени, структура, наличие инородных тел или газа после травм и т.п.).
5. Состояние рентгеновской суставной щели (нормальной ширины, деформирована, сужена равномерно или неравномерно, расширена равномерно или неравномерно, затемнена вследствие обызвествлений или наличия выпота, содержит дополнительные образования: костные отломки, инородные тела, костные или хрящевые фрагменты - суставные мыши).
6. Ростковые зоны и ядра окостенения у молодых людей (соответствие возрасту, положение, форма и величина).
7. Величина и форма суставных концов (нормальная, утолщение или атрофия, вздутие, уплощение, грибовидная деформация и т.п.).
8. Конгруэнтность (соответствие друг другу) суставной впадины и суставной головки.
9. Положение суставных концов (нормальное, смещение вследствие вывиха или подвывиха с указанием направления).
10. Контуры замыкательных пластинок эпифизов (непрерывные или прерывистые, ровные или неровные, четкие или нечеткие, утолщенные или истонченные).
11. Структура подхрящевого (субхондрального слоя) (нормальная, остеопороз, остеосклероз, деструкция, секвестрация, кистовидная перестройка).
12. Костная структура эпифизов и метафизов (нормальная, остеопороз, остеосклероз, деструкция, остеонекроз, секвестрация, остеолиз, кистовидная перестройка, нарушение целостности).
13. Реакция надкостницы (отсутствует, имеется: линейная или отслоенная, бахромчатая, слоистая или "луковичная", спикулы или игольчатая, периостальный козырек, смешанная).
14. Рентгеноморфометрия.
15. Рентгенологическое (клинико-рентгенологическое) заключение.
16. Рекомендации.
1. Область исследования.
2. Проекция снимка (прямая, боковая, косая, другие).
3. Оценка качества снимка (физико-технические характеристики: оптическая плотность, контрастность, резкость изображения; отсутствие артефактов и вуали).
4. Состояние мягких тканей, особенно пара - и превертебральных (форма, объем, интенсивность и структура тени).
5. Выраженность физиологических (лордоз, кифоз) и наличие патологических (сколиоз, кифоз) изгибов.
6. Состояние позвонков:
- тела (положение, форма, величина, контуры, структура, ядра окостенения у молодых людей);
- дужки (положение, форма, величина, контуры, структура);
- отростки (положение, форма, величина, контуры, структура, ядра окостенения у молодых людей).
7. Состояние межпозвоночных суставов (дугоотросчатых, унковертебральных; в грудном отделе - реберно-позвоночных и реберно-поперечных).
8. Состояние межпозвоночных дисков (рентгеновских межпозвоночных промежутков) (форма, высота, структура тени).
9. Состояние позвоночного канала (форма и ширина).
10. Состояние других видимых отделов скелета.
11. Рентгеноморфометрия (при функциональных исследованиях, сколиозе и т.п.).
12. Рентгенологическое (клинико-рентгенологическое) заключение.
13. Рекомендации.
1. Проекция снимка (свыше 20 обзорных и специальных проекций).
2. Оценка правильности укладки (по критериям для каждой проекции).
3. Оценка качества снимка (физико-технические характеристики: оптическая плотность, контрастность, резкость изображения; отсутствие артефактов и вуали).
4. Форма и размеры черепа в целом.
5. Соотношение мозгового и лицевого отделов.
6. Состояние мягких тканей в области мозгового черепа (форма, объем, интенсивность и структура тени).
7. Состояние свода черепа (форма и размеры; толщина и структура костей, состояние наружной и внутренней пластинок и губчатого слоя; положение и состояние швов; состояние сосудистых борозд, венозных выпускников, пахионовых ямок; выраженность "пальцевых вдавлений"; пневматизация лобных пазух).
8. Состояние основания черепа (конфигурация и размеры; границы и контуры передней, средней и задней черепных ямок; размеры углов основания черепа; состояние турецкого седла; пневматизация костей; состояние естественных отверстий в области основания черепа и пирамид височных костей).
9. Наличие обызвествлений в области черепа и анализ их тени (физиологические или патогенные).
10. Общий обзор лицевого отдела черепа (форма, величина).
11. Состояние мягких тканей в области лицевого черепа (форма, объем, интенсивность и структура тени).
12. Состояние глазниц (форма, величина, контуры).
13. Полость носа и грушевидное отверстие (положение, форма, величина, пневматизация, состояние носовых раковин).
14. Состояние клеток решетчатого лабиринта (положение, форма, величина, контуры, пневматизация).
15. Состояние верхнечелюстных пазух (положение, форма, величина, контуры, пневматизация).
16. Состояние видимых отделов челюстей и зубов.
17. Рентгеноморфометрия.
18. Рентгенологическое (клинико-рентгенологическое) заключение.
19. Рекомендации.
1. Условия проведенного исследования (вид, концентрация, количество и способ введения контрастного вещества; количество, проекция и последовательность снимков; положение больного, дыхательные пробы, другие условия).
2. Оценка качества снимка (качество подготовки больного к исследованию; физико-технические характеристики: оптическая плотность, контрастность, резкость изображения; отсутствие артефактов).
3. Состояние видимых отделов скелета.
4. Состояние окружающих мягких тканей и соседних органов.
5. Контуры больших поясничных мышц, в сравнении с обеих сторон (определяются или нет; ровные, неровные; четкие, нечеткие).
6. Положение почек.
7. Форма почек.
8. Размеры почек.
9. Контуры почек.
10. Интенсивность и структура тени почек.
11. Наличие дополнительных теней в проекции мочевых путей и других органов забрюшинного пространства и брюшной полости, подозрительных на конкременты, петрификаты, опухоли и т.п.
12. Сравнительная оценка выделения контрастного вещества почками (сроки и выраженность нефрографической фазы, сроки и характер заполнения контрастом полостных систем).
13. Положение, форма и размеры чашечек и лоханок.
14. Положение, форма, контуры и ширина просвета различных отделов мочеточников.
15. Степень и характер заполнения мочеточников контрастным веществом.
16. Положение, форма, величина мочевого пузыря.
17. Контуры и структура тени мочевого пузыря.
18. Рентгеноморфометрия.
19. Рентгенологическое (клинико-рентгенологическое) заключение.
20. Рекомендации.
Читайте также:


