Повреждения позвоночника история болезни
Транспортная иммобилизация является важнейшим мероприятием первой помощи, обеспечивая во многих случаях спасение жизни пострадавшего.
Основная задача транспортной иммобилизации заключается в обеспечении неподвижности фрагментов сломанных костей и покоя поврежденному участку тела на период транспортировки пострадавшего в лечебное учреждение. Она способствует значительному уменьшению болей, без нее практически невозможно предупредить развитие или углубление травматического шока при тяжелых переломах костей конечностей, таза и позвоночника.
Обеспечение неподвижности костных отломков и мышц в значительной мере предупреждает дополнительную травматизацию тканей. При отсутствии или недостаточной иммобилизации во время транспортировки пострадавшего наблюдается дополнительное повреждение мышц концами костных отломков. Возможны также ранение сосудов и нервных стволов, перфорация кожи при закрытых переломах. Правильная иммобилизация способствует снятию спазма кровеносных сосудов, устраняет их сдавление, улучшая тем самым кровоснабжение зоны повреждения и повышая сопротивление травмированных тканей к развитию в месте повреждения раневой инфекции.
Транспортная иммобилизация должна выполняться качественно и обеспечивать полный покой поврежденной части тела или ее сегмента. Все действия должны быть продуманными и исполняться в определенной последовательности.
Основные правила при выполнении транспортной иммобилизации.
Транспортная иммобилизация поврежденной части тела должна выполняться на месте травмы в максимально ранние сроки после ранения или повреждения. Чем раньше выполнена иммобилизация, тем меньше дополнительное травмирование области повреждения.
Перед проведением транспортной иммобилизации необходимо ввести пострадавшему обезболивающее средство (анальгин 50%-2,0, димедрол 1%-1,0 в/м; трамадол 5%-2,0 в/м). При этом следует учитывать, что действие обезболивающего препарата наступает только через 5-10 мин. Транспортную иммобилизацию на этапах первой и доврачебной помощи выполняют поверх обуви и одежды, так как раздевание пострадавшего является дополнительным травмирующим фактором.
Поврежденную конечность иммобилизируют в функциональном положении: верхняя конечность согнута в локтевом суставе под углом 90°, кисть расположена ладонью к животу либо укладывается ладонью на поверхность шины, пальцы кисти полусогнуты, нижняя конечность незначительно согнута в коленном суставе, голеностопный сустав согнут под углом 90°.
Гибкие шины необходимо предварительно смоделировать в соответствии с контурами и положением поврежденной части тела (на себе).
Перед наложением средств транспортной иммобилизации следует защитить костные выступы (лодыжки, гребни подвздошных костей, крупные суставы) ватно-марлевыми салфетками. Давление жестких шин в области костных выступов приводит к образованию пролежней.
При наличии раны на нее накладывается асептическая повязка, и только после этого осуществляется иммобилизация. Противопоказаны наложение повязки и укрепление шины одним и тем же бинтом.
В случаях, когда повреждение сопровождается наружным кровотечением, перед транспортной иммобилизацией выполняются его остановка (жгут, давящая повязка), обезболивание, рана укрывается стерильной повязкой.
Металлические шины предварительного обертывают ватой и бинтами с целью профилактики пролежней от непосредственного давления на мягкие ткани. При транспортировке в зимнее время металлические шины, охлаждаясь, могут вызвать местное отморожение.
Перед транспортировкой в холодное время конечность с наложенной шиной необходимо утеплить, обернув теплой одеждой,одеялом или термопленкой. Если конечность в обуви, то следует расслабить шнуровку.
Соблюдение перечисленных общих правил обязательно при выполнении транспортной иммобилизации повреждений любой локализации.
Таким образом, своевременная и качественная транспортная иммобилизация предупреждает:
• развитие травматического и ожогового шока;
• ухудшение состояния пострадавшего;
• превращение закрытого перелома в открытый;
• возобновление кровотечения в ране;
• повреждение крупных кровеносных сосудов и нервных стволов;
• распространение и развитие инфекции в области повреждения.
Транспортная иммобилизация при повреждениях грудного и поясничного отделов позвоночника
Целью иммобилизации при повреждениях позвоночника является предупреждение смещения сломанных позвонков, чтобы не допустить сдавления спинного мозга или повторной его травматизации во время транспортировки, а также повреждения сосудов спинно-мозгового канала и образования там гематом. Иммобилизацию позвоночника следует осуществлять в положении его умеренного разгибания. Напротив сгибание позвоночника на мягких провисающих носилках способствует смещению поврежденных позвонков и сдавлению спинного мозга.
Пострадавшие с травмой позвоночника нуждаются в особо бережной транспортировке, так как возможно дополнительное повреждение спинного мозга. Иммобилизация показана при переломах позвоночника как с повреждением спинного мозга, так и без его повреждения.
Признаки повреждения позвоночника: боли в области позвоночника, усиливающиеся при движениях; онемение участков кожи на туловище или конечностях; пострадавший не может самостоятельно двигать руками или ногами.
Транспортная иммобилизация при повреждении позвоночника достигается тем, что каким-либо способом устраняют провисание полотнища носилок. Для этого на них укладывают обернутый одеялом фанерный или деревянный щит (доски, фанерные или лестничные шины и др.).
Иммобилизация с помощью лестничных и фанерных шин. Четыре лестничные шины длиной 120 см, обернутые ватой и бинтами, укладывают на носилки в продольном направлении. Под них в поперечном направлении укладывают 3-4 шины длиной 80 см. Шины связывают между собой бинтами, которые с помощью кровоостанавливающего зажима продергивают между просветами проволоки. Аналогичным способом могут быть уложены фанерные шины. Сформированный таким образом щит из шин сверху укрывают сложенным в несколько раз одеялом или ватно-марлевыми подстилками. Затем на носилки осторожно перекладывают пострадавшего.
Иммобилизация подручными средствами. Деревянные рейки, узкие доски и другие средства укладывают и прочно связывают между собой (рис. 16). Затем накрывают их подстилкой достаточной толщины, перекладывают пострадавшего и фиксируют его.
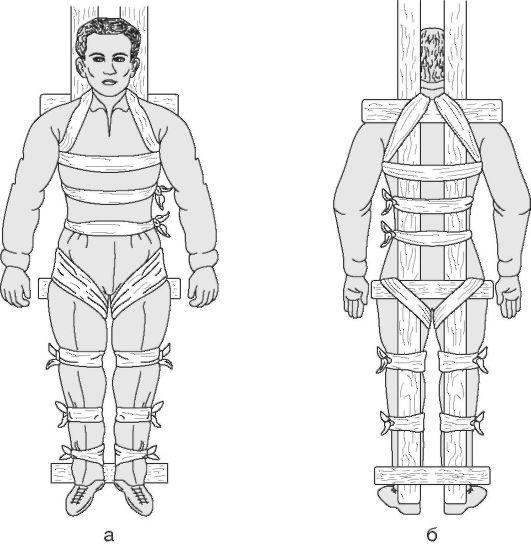
Рис. 16. Транспортная иммобилизация при повреждении грудного и поясничного отделов позвоночника с помощью узких досок: а - вид спереди; б - вид сзади
При наличии широкой доски допустимо уложить и привязать пострадавшего к ней (рис. 17).
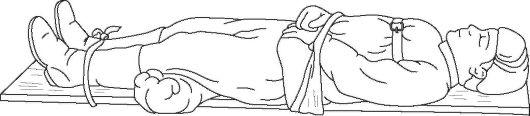
Рис. 17. Транспортная иммобилизация при повреждении грудного и поясничного отделов позвоночника с помощью широкой доски
Для транспортировки и переноски раненого можно приспособить снятую с петель дверь (рис. 18). Вместо досок можно использовать лыжи, лыжные палки, жерди, уложив их на носилки. Однако следует очень тщательно обезопасить от давления те участки тела, с которыми эти предметы будут соприкасаться, чтобы предупредить образование пролежней.
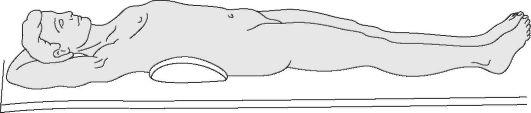
Рис. 18. Положение пострадавшего на щите при повреждении позвоночника
При любом способе иммобилизации пострадавшего необходимо фиксировать к носилкам, чтобы он не упал при переноске, погрузке, подъеме или спуске по лестнице. Фиксацию осуществляют полосой ткани, полотенцем, простыней, медицинской косынкой, специальными ремнями и др. Под поясницу необходимо подкладывать небольшой валик из ваты или одежды, что устраняет ее провисание. Под колени рекомендуется подложить свернутую валиком одежду, одеяло или небольшой вещевой мешок. В холодное время года пострадавший должен быть тщательно укутан одеялами.
В крайних случаях при отсутствии стандартных шин и подручных средств пострадавший с повреждением позвоночника укладывается на носилки в положении на животе (рис. 19).
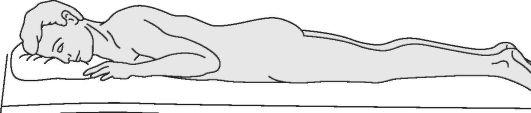
Рис. 19. Положение пострадавшего с повреждением позвоночника при транспортировке на носилках без щита
Ошибки транспортной иммобилизации при повреждениях грудного и поясничного отделов позвоночника.
• Отсутствие какой-либо иммобилизации - это наиболее частая и грубая ошибка.
• Отсутствие фиксации пострадавшего на носилках со щитом или шине из подручных средств.
• Отсутствие валика под поясничным отделом позвоночника. Эвакуация пострадавшего должна осуществляться санитарным транспортом. При транспортировке обычным транспортом под носилки необходимо подстелить солому или другой материал, чтобы свести до минимума возможность дополнительной травматизации. Повреждения позвоночника часто сопровождаются задержкой мочеиспускания, поэтому во время длительной транспортировки необходимо своевременно опорожнять мочевой пузырь с помощью катетера.
ДАННЫЕ ОБЪЕКТИВНОГО ИССЛЕДОВАНИЯ
16.02.2015 Общее состояние пациента удовлетворительное. Сознание ясное.
Температура тела – 36,8 0 С. Сознание ясное.
Положение вынужденное на спине.
Конституциональный тип - нормостеничный. Телосложение правильное, деформаций костей туловища, конечностей и черепа нет. Окраска кожных покровов бледно-розовая. Влажность, эластичность кожи соответствуют норме. Видимые слизистые без изменений. Отёков не выявлено. Лимфатические узлы (подчелюстные, шейные, над- и подчелюстные, локтевые, подмышечные, паховые) не увеличены, при пальпации мягкие, не спаяны с кожей.
Система органов дыхания.
Дыхание свободное, через нос. Отделяемого из носа нет. Одышки нет. Голос обычный. Носового кровотечения не выявлено. Слизистая зева не гиперемирована. Миндалины не увеличены.
Грудная клетка конической формы (нормостеническая), симметричная. Ширина межреберных промежутков 1,5 см. Лопатки прилегают плотно. Надключичные и подключичные ямки обозначены слабо, выражены одинаково справа и слева. Тип дыхания смешанный. Дыхание глубокое, ритмичное. Движение грудной клетки при дыхании равномерное. Частота дыхания 16 в минуту.
Грудная клетка при пальпации безболезненная, эластичная. Голосовое дрожание с обеих сторон проводится одинаково. При сравнительной перкуссии в симметричных участках определяется ясный легочный звук над всей грудной клеткой, очаговых изменений перкуторного звука не отмечается.
При перкуссии границы легких определяются на обычном уровне, высота стояния верхушек легких спереди 3.5 см от ключицы справа и слева. Поля Кренига справа 6 см, слева 6 см.
Профессия – экономист, на инвалидности с 2002г.
Проживает в г. Москве.
При поступлении в клинику предъявляла жалобы на:
- чувство слабости в обеих ногах, связанные с этим падения;
- нарушение чувствительности в обеих ногах;
Anamnesis morbi:
Считает себя больной с августа 1999г., когда впервые возникло онемение губ и языка, прошло самостоятельно через 2-3 недели. Затем состояние пациентки постепенно ухудшалось, в октябре 1999г. она отметила появление шаткости походки, слабость в ногах и связанные с нею падения, а также боли в ногах. Также с 1999г. стали беспокоить нарушения мочеиспускания – недержание и императивные позывы на мочеиспускание. Из анамнеза также известно, что во время беременности в возрасте 27 лет у пациентки появились боли в руках и ногах продолжительностью около 2 недель, боли прошли самостоятельно, был диагностирован миозит.
Лечилась в ГКБ №20, получила 2 группу инвалидности в 2002г.
В настоящее время находится в клинике нервных болезней ММА им. И.М. Сеченова с целью уточнения диагноза и дальнейшего лечения.
Anamnesis vitae:
Родилась в срок, росла и развивалась нормально.
Замужем, 1 ребенок.
Жилищно-бытовые условия нормальные.
У больной врожденный сколиоз грудного отдела позвоночника; после перенесенного в детстве гриппа развилась миопия. Из детских инфекций перенесла ветрянку и краснуху.
Часто беспокоят головные боли, сопровождающиеся тошнотой, рвотой и фонофобией, длительностью около часа.
Наследственность: Мать страдает гипертонической болезнью, ИБС, тромбофлебитом. Отец – ИБС, рак нижней губы.
Аллергологический анамнез не отягощен.
Вредных привычек нет.
Неврологический статус:
Сознание ясное; тошноты, рвоты нет.
Ригидности затылочных мышц нет, симптомы Кернига, Брудзинского отрицательны.
1. nn. olphactorii - обоняние сохранено.
2. n. opticus – острота зрения снижена, корригируется линзами, поля зрения не изменены.
3, 4, 6. n. oculomotorius, n. trochlearis, n. abducens – глазные щели чуть расширены, объем движения глазных яблок полный при взгляде в стороны, вверх и вниз. Зрачки сужены. Прямая и содружественная реакции зрачков на свет сохранены. Конвергенция не нарушена.
5.n. trigeminus – чувствительность на лице сохранена, Роговичные и чихательные рефлексы сохранены. Жевательные мышцы симметричны, атрофии жевательных мышц нет, отклонения нижней челюсти нет.
7. n. facialis - лицо симметрично. Мимические пробы (поднимание, нахмуривание бровей, надувание щек, оскаливание, вытягивание губ трубочкой) выполняет удовлетворительно. Слезотечения нет. Вкус снижен на кончике языке. Гиперакузии нет.
8.n. vestibulocochlearis –слух не нарушен, головокружений нет, наблюдается нистагм в вертикальной плоскости.
9,10. n. glossopharyngeus, n. vagus – глотание свободное, мягкое небо при фонации располагается симметрично, увуля – по средней линии. Глоточный, небный рефлексы живые. Дизартрии, дисфонии нет, носового оттенка голоса нет.
11. n.accessorius - поднимание плеч, повороты головы свободные, не затруднены.
12. n. hypoglossus – язык при высовывании незначительно отклоняется вправо. Гипотрофий правой, левой половин языка, фибрилляций не наблюдается.
Симптомов орального автоматизма (хоботкового, Маринеску – Радовичи, дистенс – рефлекс) нет. Насильственного плача и смеха не отмечается.
Двигательная сфера:
В руках объём движений (поднимание рук в стороны, вверх, вперед, сгибание и разгибание рук в локтевых суставах, движения в лучезапястных суставах, движения пальцев) в полном объёме.
Тонус в руках нормальный, движения болью не сопровождаются. Сила мышц плечевого пояса, сгибателей, разгибателей плеча, предплечья, мышцах кистей хорошая, оценивается в 4,5 балла.
При выполнении верхней пробы Барре пареза мышц не отмечается, при выполнении нижней пробы Барре ноги опускаются вниз. Гипотрофий, фасцикуляций не выявляется.
Глубокие рефлексы – с верхних конечностей – карпорадиальные, с бицепсов и трицепсов – живые, симметричные. Патологических кистевых знаков (рефлекс Россолимо) не выявляется. С нижних конечностей: коленные и ахилловы рефлексы повышены (гиперрефлексия), симметричны.
Отмечается наличие патологических рефлексов – стопного рефлекса Бабинского, рефлекса Оппенгейма с двух сторон.
Чувствительная сфера:
Болей, парестезий не отмечается. Болевая чувствительность нарушена по проводниковому типу от уровня пупка и ниже. Глубокая чувствительность нарушена в пальцах ног, голеностопных суставах. Все виды чувствительности на ногах нарушены по проводниковому типу (нарушение чувствительности ниже места повреждения).
Координаторная сфера:
В позе Ромберга неустойчива, отклоняется вперед и назад с закрытыми глазами (наличие сенсорной атаксии). Пальценосовую пробу, пробу на попадание в молоточек, пробу на дисдиадохокинез, на дисметрию (проба опускания рук, пронационная проба) выполняет удовлетворительно. Выполнение пяточно-коленной пробы затруднено из-за пареза мышц нижних конечностей.
Скандированной речи не отмечается. Походка: при закрывании глаз возникает пошатывание.
Высшие мозговые функции:
Речевых нарушений (сенсорной, моторной, семантической, комплексной афазии) не выявляется. Нарушений чтения, счета, памяти нет. Больная ориентирована в пространстве и времени. Адекватно оценивает собственное состояние. Депрессии, возбуждения, галлюцинаций нет.
Синдромологический диагноз:
1 На основании имеющихся у больной жалоб (чувство слабости в обеих ногах, связанные с этим падения), а также данных объективного исследования (в нижних конечностях отмечается гиперрефлексия, гипертония мышц с повышением тонуса по спастическому типу, имеются патологические пирамидные симптомы – рефлексы Бабинского, Оппенгейма, отсутствия атрофий мышц) можно выявить такой синдром, как нижний спастический парапарез.
2 На основании жалоб на нарушение чувствительности в обеих ногах, а также данных объективного исследования (нарушение всех видов чувствительности на ногах, снижение чувствительности наблюдается, начиная с уровня пупка), а также наличия сенситивной атаксии, что говорит о нарушении проприоцептивной чувствительности в частности, можно сделать вывод о наличии нарушении чувствительности по проводниковому типу.
3 На основании жалоб больной можно выделить 3 синдром- синдром тазовых расстройств, проявляющийся императивными позывами на мочеиспускание, недержанием мочи.
Топический диагноз:
Нижний спастический парапарез говорит о поперечном поражении спинного мозга с локализацией в грудном отделе (двустороннее повреждение пирамидных пучков).
Нарушение всех видов чувствительности по проводниковому типу от уровня пупка и ниже говорит о повреждении спинного мозга на уровне сегмента D10. Учитывая то, что имеется двустороннее нарушение всех видов чувствительности по проводниковому типу книзу от уровня поражения, которое сочетается с двусторонним центральным парапарезом и расстройствами мочеиспускания, можно говорить о повреждении всего поперечника спинного мозга на уровне грудного отдела.
На уровне 3, 4 и 5 крестцовых сегментов в сером веществе спинного мозга расположены спинномозговые центры мочеиспускания и дефекации. Для развития центральных расстройств необходимо двустороннее повреждение боковых столбов спинного мозга. Больная жалуется на недержание мочи (отсутствует произвольная регуляция акта мочеиспускания, по мере растяжения мочевого пузыря от накапливающейся мочи рефлекторно расслабляются сфинктеры, возникает напряжение детрузора, моча выделяется непроизвольно, до следующего накопления и нового опорожнения), а также на императивные позывы на мочеиспускание (при наличии позыва не может задержать опорожнение на длительный срок).
Таким образом, имеется указание на один очаг поражения – поражение спинного мозга на уровне грудного отдела (поперечная блокада).
Нозологический диагноз:
Такими же синдромами может проявляться опухоль грудной части спинного мозга - с проводниковым нарушением чувствительности, нижним спастическим парапарезом, нарушением функции тазовых органов, руки при этом остаются интактными.
Клинически так может проявляться экстрамедуллярная опухоль, которая вызывает полное поперечное поражение спинного мозга, причем снижение силы в конечностях и гипестезия сначала начинаются в дистальных отделах конечностей, а затем поднимаются до уровня пораженного сегмента спинного мозга.
В связи с тем, что нельзя точно определить нозологию заболевания, можно назначить симптоматическое лечение:
1. Для лечения нижнего спастического парапареза (для снижения тонуса мышц) возможно назначение:
- мидокалма, оказывающего М – холинолитическое центральное воздействие;
- баклофена, оказывающего ГАМК-стимулирующий эффект;
- сирдалуда, который уменьшает образование стимулирующих нейротрансмиттеров.
2.Для лечения нарушений мочеиспускания возможно назначение:
- платифиллина, атропина, баклофена для уменьшения сокращений мочевого пузыря;
- β – адреноблокаторов для уменьшения выходного давления.
МОСКОВСКАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ ИМЕНИ И.М. СЕЧЕНОВА
Лечение компрессионного перелома позвоночника различными методами
Позвоночнику человека, состоящему из множества сегментов – позвонков, подвластно выдерживать большие нагрузки. Однако при получении травмы в результате сильного удара, падения с высоты, поднятия тяжелых предметов или уменьшения плотности костей, позвоночный столб может механически травмироваться, следствием чего может стать компрессионный перелом позвоночника. Он происходит при одновременном сжатии и сгибании позвоночника. Лечение компрессионного перелома позвоночника позволяет вернуть позвоночнику былую осанку и гибкость.
- Виды переломов позвоночника
- Последствия
- Оказание первой помощи
- Лечение перелома позвоночника
- Консервативное лечение
- Реабилитация
Врачи выделяют следующие разновидности компрессионных переломов позвоночника:
- шейного отдела;
- грудного поясничного отдела;
- копчикового отдела;
- крестцовой части.
Также специалисты выделяют осложненные и неосложненные компрессионные переломы позвоночника.
При неосложненных пострадавший испытывает сильные болевые ощущения в месте перелома, которые возникают из-за раздражения нервного окончания в этой зоне. В процессе лечения болевые ощущения притупляются и полностью исчезают в момент выздоровления.
При осложненных переломах сдавливается спинной мозг, и потерпевший может не ощущать боли совсем. Такие переломы происходят чаще всего при получении многочисленных травм во время аварии, при падении с высоты, у пожилых людей из-за хрупкости костей.
Осложненный перелом характеризуется тем, что его достаточно сложно выявить во время первичного осмотра. Продиагностировать его можно с помощью рентгенографического обследования.
При отсутствии лечения компрессионный перелом позвоночника приводит к деформации позвоночного столба, а значит к травме спинного мозга, а далее к параличу.
Придавленные нервные корешки и разрушенный межпозвоночный диск приводят к посттравматическому радикулиту и остеохондрозу.
Если в результате травмы и жалоб пострадавшего предполагается перелом позвоночника, то первым делом нужно вызвать скорую помощь и не предпринимать более никаких действий. Однако в ситуации, когда пострадавшего невозможно оставить на месте происшествия, необходимо оказать больному первую помощь.
Основное ее правило – это правильная транспортировка больного. Пострадавшего необходимо как можно меньше передвигать, а также не давать ему садиться или вставать с целью не допущения смещения возможных осколков. Перевозить или переносить больного необходимо на твердой и ровной поверхности. При этом нужно отслеживать, чтобы и голова, и шея поворачивались с туловищем, т.е. все отделы позвоночника были в одной плоскости.
В результате проведения необходимых исследований позвоночного столба устанавливается диагноз и после этого начинается соответствующее лечение при компрессионном переломе позвоночника. Оно обычно длится достаточно долго, поэтому от больного ждут самодисциплины и соблюдения постельного режима.
Выбор методов и приемов лечения перелома специалист делает в зависимости от состояния пострадавшего и тяжести перелома. Существует первая, вторая и третья стадии перелома позвоночника. И если при первой степени возможно применение только консервативного лечения, то при третьей степени сложности перелома позвоночника, скорее всего, потребуется хирургическое вмешательство.
Консервативное лечение, вертебропластика, кифопластика – основные направления лечения переломов позвоночника.
Консервативное лечение компрессионных переломов включает:
- проведение обезболивающих процедур;
- временную фиксацию позвоночника при помощи специального корсета;
- выполнение специальных лечебных упражнений;
- курс специального массажа;
- применение физиотерапевтических процедур.
На первых порах консервативного лечения компрессионного перелома позвоночника пациент находится на жесткой постели, которая стоит под наклоном. Больному противопоказаны любые нагрузки, чтобы дать поврежденному позвоночнику время восстановиться. Далее лечащий врач в зависимости от времени, прошедшего с момента травмы, от характера травмы и особенностей течения болезни назначает занятия лечебной физкультурой. Она помогает:
- восстановлению правильной оси и естественных изгибов позвоночника;
- укреплению длинных мышц на спине и др. групп мышц туловища;
- восстановлению гибкости и нормальной подвижности позвоночника;
- созданию мышечного корсета, который удерживает позвоночник в нормальном положении.
Четыре-пять месяцев занятий физкультурой помогают восстановить нормальную трудоспособность пациентов.
Время ношения корсета, который желательно изготовить на заказ, составляет период от одного месяца до двух. Корсет содействует расправлению места перелома и создает дополнительную фиксацию позвоночного столба.
Компрессионные переломы сложной степени требуют хирургического вмешательства. Если повреждены спиной мозг и нервные корешки проводится открытая операция. В других случаях можно обойтись и применением малоинвазивных методов: вертебропластикой или кифопластикой.
При вертебропластике на коже пациента делают небольшой надрез. В него под флуороскопическим контролем вводят иглу. А через нее в поврежденный позвонок позвоночного столба вводят специальный цемент, который предотвращает разрушение позвонка. Вертебропластика позволяет устранить болевые ощущения в области спины и содействует укреплению позвонка.
Кифопластика позволяет скорректировать положение и форму поврежденного позвонка. При кифопластике делают несколько небольших надрезов кожи и вводят с разных сторон к поврежденному позвонку две иглы. С помощью микрохирургических инструментов в позвонке проделывают два отверстия. В них аккуратно вводят 2 спущенные камеры. Затем, надув их и восстановив положенную высоту позвонка, с помощью специального костного цемента их фиксируют в необходимом положении.
Лечение компрессионного перелома позвоночника у детей во многих учреждениях проводится по аналогии с лечением взрослых. Однако некоторые специалисты считают, что лечение детских переломов позвоночника должно строиться не на вытяжении его, а скорее на дополнительной нагрузке.
После травмы позвоночника реабилитация помогает достигнуть постепенной мобилизации больного. Чаще всего в этом случае применяют физиотерапию. Но приступать к ней можно спустя полтора месяца после момента травмы. Для снятия болевых ощущений применяют холодотерапию, массаж или электростимуляцию.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Благодаря эффективной физиотерапии у пациентов восстанавливается осанка, повышается гибкость и подвижность позвонков.
Переломы позвоночника относятся к серьезным повреждениям осевого скелета, которые имеют достаточно широкую распространенность среди всех слоев населения. Падения с высоты, ныряние в воду, дорожно-транспортные происшествия – основные причины таких травм. А у пожилых пациентов переломы могут возникать даже при выполнении повседневных задач, что объясняется остеопорозом позвонков.
Механизм образования компрессионного перелома обусловлен воздействием механического фактора вдоль оси позвоночника. За счет сжатия наблюдается повреждение костных структур с образованием клиновидной деформации. Тела отдельных позвонков сплющиваются или раздавливаются вышележащими, появляются патологические изгибы. Костные отломки могут внедряться в спинномозговой канал, осложняя течение перелома.
Чаще всего травмируются нижние позвонки грудного отдела и поясница. Именно эти участки испытывают максимальную нагрузку в повседневной жизни, они же и подвергаются наибольшей компрессии. Это сопровождается выраженной болью в спине и ограничением подвижности позвоночника. А если перелом ассоциирован с травмой спинного мозга, то появляются неврологические признаки – парезы и параличи, расстройства функции тазовых органов. Кроме того, частыми последствиями могут быть: нестабильность отдельных сегментов, искривления, стеноз позвоночного канала, радикулит.
Учитывая вышеизложенное, пациенты, перенесшие переломы позвоночника, требуют незамедлительного и активного лечения. Применяемые методы коррекции будут зависеть от вида травмы, ее степени и наличия осложнений. Но в любом из случаев показана лечебная физкультура (ЛФК). Без нее сложно надеяться на полное восстановление после травмы.
Большая роль в лечении переломов осевого скелета отводится гимнастике. Она показана всем пациентам, перенесшим травму.

После перелома пациент госпитализируется в профильное лечебное учреждение для оказания квалифицированной помощи. Он должен строго соблюдать предписанный режим и выполнять все рекомендации врача. Основной задачей гимнастики будет создание прочного мышечного корсета, стабилизация места перелома и восстановление утраченной двигательной функции. А основными принципами ЛФК будут:
- Исключить длительное сидение.
- Запрещены резкие движения и наклоны вперед.
- В положение стоя переходить из коленно-кистевой позы.
- Все упражнения делают плавно и осторожно.
- Соблюдение правильной осанки.
- Ходьба разрешена лишь после получения положительного результата функциональных проб, оценивающих силу околопозвоночных мышц.
Комплекс упражнений состоит из пассивных и активных движений. При этом сначала выполняются более легкие, а после их освоения переходят к занятиям посложнее. Гимнастика оказывает хороший эффект при сочетании с рефлексотерапией и массажем. Они оказывают дополнительное положительное воздействие на мышечную систему и нервную регуляцию двигательных функций. Обязателен и специальный уход за пациентами с травмами осевого скелета, особенно при осложненных переломах. Им необходимы мероприятия по профилактике пролежней, а также предотвращению пневмоний и варикоза нижних конечностях, которые могут развиваться по причине застойных явлений.
Нужно понимать, что лечение переломов позвоночника – процесс достаточно длительный. И здесь важен индивидуальный подход, который определяется не только характером травмы и сопутствующими состояниями, но и отношением самого пациента к проблеме. От него требуются не меньшие усилия для преодоления последствий и восстановление после перелома. Дисциплинированность, усердие, терпение и нацеленность на результат – вот основные качества, необходимые для достижения успеха в лечении.
ЛФК при переломах позвоночного столба имеет определенные особенности, которые следует усвоить каждому пациенту.

Какие упражнения показаны пациенту, определяет врач. Составление гимнастической программы осуществляется на основании данных обследования. И особое значение при этом отводится характеру повреждения. Подходы к лечебной физкультуре и упражнения будут иметь свои особенности, что определяется видом перелома:
- Стабильный неосложненный.
- Стабильный неосложненный с фиксацией корсетом.
- Нестабильный осложненный.
Многие упражнения для поясничного и грудного отдела схожи, поэтому можно их рассматривать в едином комплексе.
При таких травмах наложение гипсового корсета, как правило, не требуется. Лишь в случаях с низкой дисциплинированностью пациента могут на короткое время делать специальную фиксацию. Занятия начинаются с первых суток после повреждения. Сначала выполняются подготовительные упражнения в постели с участием мелких и средних мышц, дыхательная гимнастика. Когда пациент сможет оторвать прямую ногу от кровати на уровень 15 градусов и удержать ее без боли, то переходят на следующий этап.
Через неделю комплекс ЛФК расширяют, чтобы в течение месяца укрепить мышцы спины и подготовить пациента к вставанию. Больному постепенно разрешают поворачиваться на живот, отрывать ноги от кровати, принимать коленно-кистевое положение. Применяются такие движения:
Так происходит подготовка к вставанию, минуя этап сидения. Ходить можно тогда, когда пациент, лежа на животе, может удерживать поднятыми ноги и верхнюю часть туловища в течение 2 минут (функциональная проба). Это говорит о достаточном развитии мышц спины. Стоя делают наклоны в стороны и назад, полуприседания, вис на перекладине. Полностью восстановиться можно спустя год после травмы.
Неосложненные переломы достаточно хорошо поддаются лечению, оканчиваясь полным возвращением пациента к активной жизни.

Корсет может накладывается тем пациентам, которым сложно выполнять рекомендации врача относительно двигательного режима. Хотя его снимут уже через 2 недели, но ЛФК должна проводиться сразу. Занятия проводят групповым методом и включают упражнения, направленные на улучшение работы респираторной и кардиоваскулярной систем, борьбу с лишним весом. Рекомендуют различные движения для конечностей и дыхательную гимнастику. Также необходимы упражнения с постизизометрической релаксацией, выполняемые лежа:
- Согнув ноги в коленных суставах, приподнять голову с плечевым поясом и посмотреть вперед.
- Держа ноги прямыми, приподнять верхнюю часть туловища, потянувшись руками к носкам.
- Сделать то же, но в положении с одной ногой, закинутой на другую.
Период напряжения должен продолжаться в течение 7 секунд, после чего следует расслабление мышц. Это необходимо для формирования хорошего брюшного пресса. Постепенно разрешают спать без корсета, а потом и стоять, постепенно увеличивая время. Затем можно передвигаться, ориентируясь на дистанцию, проходимую без появления боли. Полностью отказаться от корсета можно в течение года. А после этого пациентам рекомендована гимнастика, обычно назначаемая при остеохондрозе.
Если после травмы позвоночника требуется ношение корсета, то гимнастика также проводится с первого дня, но имеет определенные особенности, связанные с низкой подвижностью пациента.

Если травма позвоночника протекает с повреждением спинномозговых структур, то гимнастика начинается сразу после установления соответствующего диагноза. Она будет зависеть от уровня повреждения и симптоматики. Если страдает поясничный отдел, то развивается вялый паралич нижних конечностей, а при переломах грудных сегментов – спастический. Первый поддается лечению гораздо хуже. Эффект ЛФК также будет зависеть от тяжести повреждения спинного мозга: неполные разрывы дают надежду на восстановление двигательной активности, а при полных отрывах можно добиться лишь адаптации пациента для жизни в условиях ограниченной функциональности.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Осложненные травмы требуют упражнений, назначаемых при инсультах. Они включают:
- Укладку конечностей в функциональном положении для предотвращения контрактур.
- Сначала пассивные, а затем активные движения.
- Идеомоторные акты, когда пациент мысленно формирует установку на сокращение определенных мышц.
- Параллельное выполнение массажа.
Такие пациенты требуют частой смены положения тела во избежание пролежней. А по мере расширения двигательной функции выполняют гимнастику сначала сидя и стоя, затем тренируют ходьбу и проводят занятия на тренажерах. Полная реабилитация может потребовать значительных временных и психологических ресурсов пациента.
Гимнастика при переломах позвоночного столба – важная составляющая консервативной терапии, без которой невозможно добиться восстановления двигательной функции. Скорость и выраженность результата зависит от характера травмы, настойчивости пациента и его уверенности в положительном исходе проводимых мероприятий.
Читайте также:


