Повреждение костного мозга шейного отдела
Проходить восстановительное лечение после позвоночно-спинномозговой травмы рекомендуется в профильных стационарах и реабилитационных центрах, специализирующихся на комплексной реабилитации и консервативном лечении.
Комплексное лечение позволяет добиться положительных результатов в самое короткое время и значительно облегчить боль в процессе выздоровления или восстановления после операции или травмы.
Благодаря курсу процедур из иглорефлексотерапии, массажа и физиотерапии можно достичь снижения боли, улучшения подвижности, нормализации общего состояния.

На сегодняшний день существует отдельное направление лечения травм спинного мозга — малоинвазивная хирургия:
- малая травматичность и точность;
- минимальный риск осложнений;
- малый период восстановления после операций.
Узнать больше.
В случае получения травмы спинного мозга, лечение должно начинаться незамедлительно, – это позволит сохранить или восстановить двигательные и чувствительные функции организма. Спинальная травма, как правило, оставляет за собой серьезные последствия в отношении нервно-двигательной системы, которые в дальнейшем придется восстанавливать. Но если это окажется невозможным, последствия травмы придется преодолевать в процессе комплексной реабилитации, позволяющей человеку адаптироваться к новым реалиям жизни в эмоционально-психологическом, социальном и бытовом смысле.
Строение и роль спинного мозга человека
Спинной мозг имеет структуру цилиндра обычно диаметром в 1–1,5 сантиметра, а также мягкую (сосудистую, внутреннюю), паутинную (среднюю) и твердую (внешнюю) оболочки, которые отделены друг от друга ликвором (спинномозговой жидкостью) и покрывают собой непосредственно спинной мозг, внутри которого проходит центральный мозговой канал. При этом позвоночник человека дополнительно защищен плотной мышечной тканью.
С точки зрения причин возникновения патологии спинного мозга можно выделить три группы его заболеваний (повреждений):
- Пороки развития спинного мозга – врожденные или послеродовые отклонения в его строении;
- Заболевания спинного мозга, вызванные нейроинфекциями, опухолями и наследственными заболеваниями нервной системы, нарушениями спинального кровообращения;
- Травмы спинного мозга, к которым относятся переломы, ушибы, сотрясения, сдавливания, кровоизлияния, вывихи – могут проявляться как автономно, так и в сочетании с переломами.
Последствия любых заболеваний спинного мозга всегда очень серьезные, но здесь мы обратим внимание на самый распространенный тип заболеваний - травму спинного мозга. Причины большинства спинальных травм достаточно обыденны и прозаичны. Согласно статистике, их условно можно разделить на три большие группы:
- Автокатастрофа. Самая распространенная причина позвоночно-спинномозговых травм, что неудивительно, учитывая нашу статистику автомобильных происшествий. Причем травмы в автокатастрофах получают как автомобилисты, так и пешеходы. Особенно травмоопасным является вождение мотоциклов, поскольку у них отсутствует задняя спинка сидения, способная снизить риск повреждений позвоночника.
- Падение с высоты. Падение с высоты может быть как умышленным, так и случайным – в любом случае велик риск травмы позвоночника. Это наиболее распространенная причина спинальной травмы у спортсменов, но так же и у любителей прыгнуть в воду в незнакомом месте или с моста при помощи страховочного троса.
- Травмы спинного мозга в бытовых и эктраординарных условиях. Это падения при неудачном спуске в незнакомых местах, падения с лестницы, при гололеде, на скользком полу, пулевые и ножевые ранения и множество других ситуаций.
Хотя спинной мозг, так же, как и головной мозг, является наиболее защищенным органом человека, при резком и неожиданном повороте корпуса может произойти перелом конструкции позвоночника, а микроскопические или крупные осколки позвонков в этом случае повреждают нежную мозговую ткань. В дальнейшем происходит следующее: часть нервных клеток погибает немедленно, другая часть – позднее, вследствие кислородного голодания, а третья – через еще некоторое время из-за запуска программы самоуничтожения клетки (апоптоза). Последствия травмы спинного мозга могут носить как общий, так и избирательный характер – в зависимости от характера травмы, своевременности лечения и качества проведенных мероприятий по восстановлению спинного мозга.
Последствия спинномозговой травмы зависят от ее тяжести, от того, какие именно клетки спинного мозга пострадали.
Так, если оказались задеты лишь периферийные нервные клетки, отвечающие за ближайшие органы и мышцы, то последствия травмы могут быть незначительными, ведь их функцию возьмут на себя соседние клетки. А если спинной мозг поврежден более глубоко и осколки позвонков разрушили проводящие пути, которые связывают воедино несколько частей спинного мозга, тогда последствия спинальной травмы оказываются катастрофическими. Головной мозг, управляющий посредством спинного мозга всем телом, попросту лишается информации о том, что же происходит с телом ниже места травмы позвоночника.
Кроме того, последствия спинальной травмы могут иметь разную степень тяжести также в зависимости от того, насколько быстро и квалифицированно была оказана медицинская помощь.
И вот почему: так как непосредственно после травмы позвоночника происходит гибель клеток спинного мозга, необходимо немедленно и в достаточном количестве сделать инъекции препаратов, препятствующих отмиранию нервных клеток. Затем, не позднее первых нескольких часов с момента получения травмы должна быть проведена операция по удалению всех позвоночных осколков, чтобы они перестали сдавливать и разрывать спинной мозг. Следующими шагами является максимально возможное восстановление кровообращения, которое позволит снабжать клетки спинного мозга кислородом и предотвращать их дальнейшую гибель, а также фиксация травмированной части позвоночника. Несвоевременные или неквалифицированные действия нейрохирурга могут привести к бесповоротному отмиранию поврежденного участка спинного мозга.
После окончания спинального шока происходит разделение организма на две части: управляемую и автономную (ниже травмы спинного мозга). В этот момент начинается следующий этап, этап восстановления спинного мозг.
Итак, последствия позвоночно-спинномозговой травмы зависят от двух вещей: от тяжести и характера самой травмы позвоночника и скорости и профессионализма действий хирурга. Но чтобы минимизировать последствия травмы спинного мозга, потребуется дальнейшее лечение и реабилитация.
Восстановительное лечение после прохождения спинального шока занимает несколько месяцев, но чаще всего на него потребуется полтора года. За этот период нервные клетки спинного мозга начнут планомерно восстанавливаться, со скоростью миллиметра в день, в случае, если имеет место повреждение, но нет их полного разрыва. В случае разрыва регенерация клеток невозможна, и с этой действительностью придется смириться как больному, так и его родственникам, и начинать новую жизнь.
О возможности и прогнозах восстановительного лечения и реабилитации после спинальной травмы сможет рассказать лечащий нейрохирург только после тщательного магниторезонансного исследования. Снимок МРТ покажет наличие или отсутствие разрыва спинного мозга, что даст врачу основание определить перспективы его восстановления.
Реабилитация после травмы спинного мозга – это всегда комплексный подход, который складывается из множества факторов, начиная с самых элементарных, таких как:
- Правильный режим и питание;
- Психоэмоциональная обстановка и свежий воздух;
- Лечебная физкультура и массаж;
- Бытовая и социально-психологическая адаптация.
и заканчивая такими специфическими, как:
- Регулярная лабораторная и аппаратная диагностика;
- Медикаментозная терапия;
- Коррекция нейроурологических проблем;
- Физио-, кинезо-, гидрокинезо-, иглорефлексо- и эрготерапия;
- Обследование узкими специалистами из различных областей медицины.
Полноценная реабилитация после позвоночно-спинномозговой травмы – это профессионализм и внимательность врачей, их богатый опыт и научные знания, умение сочетать традиционные и новейшие методики.
Эрготерапия – это междисциплинарная медицинская специальность, дополняющая традиционную медицину знаниями из социально-психологических наук: педагогики, психологии и социологии. Эффективность методов эрготерапии подтверждена на практике. Они заключаются в индивидуальном подборе, обучении и развитии целенаправленной повседневной, продуктивной бытовой деятельности пациента с целью улучшения его функциональных возможностей и обретения независимости от окружающих. Задача эрготерапевта – обеспечить адаптацию пациента к новым для него реалиям жизни в физическом и эмоциональном плане и помочь ему адаптироваться к новым обстоятельствам и обрести смысл жизни. В процессе занятий с эрготерапевтом человек одновременно обучается привычным или новым видам деятельности и восстанавливает свою физическую и нервную активность.
Таким образом, если восстановление после травмы спинного мозга в принципе возможно по медицинским показаниям, к нему нужно приступать незамедлительно. Но даже, если такие позитивные прогнозы отсутствуют, человеку все равно придется учиться жить в новых условиях. И почувствовать вкус к жизни и собственную независимость от окружающих он также должен как можно быстрее, что без профессиональной медицинской помощи врачей реабилитационных центров труднодостижимо.
Широкий круг специалистов в различных областях медицины позволяет получать пациентам практически любую медицинскую консультацию и индивидуально подобранное лечение.
Проживание в одноместном комфортабельном номере, питание в ресторане, или, по желанию, в палате, сервис на уровне 4-звездочного отеля. Но главным остается профессионализм и внимательное отношение персонала к пациенту.
Практически каждому человеку хотя бы раз в жизни приходится подвергаться тем или иным физическим травмам. Многие из них вспоминаются потом как досадное недоразумение, некоторые — например травмы позвоночника — способны наложить серьезный отпечаток на всю дальнейшую жизнь. Здесь требуются не только грамотная первая помощь, квалифицированная диагностика, комплексное лечение, но и курс реабилитации.
Чтобы лучше понять, на каких этапах требуется поспешить, а на каких действовать постепенно, давайте рассмотрим особенности спинальных травм и методы их лечения.



Причины и виды травм позвоночника
По данным Всемирной организации здравоохранения, травмы позвоночника получают около полумиллиона человек ежегодно. Среди травм опорно-двигательного аппарата на повреждения позвоночника приходится до 17% случаев. Наиболее подвержены им физически активные мужчины в возрасте до 45-ти лет, у пожилых людей обоих полов такие травмы равновероятны. Дети повреждают позвоночник редко и в основном — в шейном отделе.
Травмы позвоночника бывают открытые и закрытые, осложненные повреждениями спинного мозга и без осложнений. Нарушение целостности тканей спинного мозга может произойти как при открытой, так и при закрытой травме. По локализации выделяют шейные, грудные, поясничные, копчиковые травмы. Шейные и поясничные распространены шире всего.
По причинам появления различают:
- Компрессионные травмы — после сильного сдавливания одного или нескольких позвонков. При компрессионных травмах не наблюдается нарушения функций позвоночника, однако пациент может испытывать боль в позвоночнике всю оставшуюся жизнь. Такие травмы чаще всего получают спортсмены и дети во время падений или неудачных прыжков.
- Хлыстовые травмы — после чрезмерного и резкого сгибания-разгибания. В основном им подвержен шейный отдел позвоночника. Чаще всего встречаются при автомобильных авариях и на производстве при несоблюдении техники безопасности.
- Ушибы — после боковых ударов. Оставляя позвонок целым, без трещин и переломов, травмируют спинномозговые ткани.
- Огнестрельные повреждения. Самые тяжелые, способны полностью разрушить тело позвонка, вызвать переломы и трещины рядом с ним.
По типу повреждения:
- ушибы;
- трещины;
- дисторсии (надрывы или разрывы связок и сумок суставов позвонков без смещения);
- переломы остистых или поперечных отростков, дуг или тел позвонков;
- подвывихи и вывихи позвонков;
- переломовывихи позвонков;
- травматический спондилолистез (постепенное смещение позвонка кпереди вследствие разрушения связочного аппарата).
В лечебной практике важно различать стабильные и нестабильные травмы. Стабильные травмы — это повреждения, не усугубляющиеся со временем, возможно консервативное лечение с кратким реабилитационным периодом. Нестабильная травма позвоночника отличается тем, что со временем повреждение костной или спинномозговой ткани усиливается. В таких случаях обычно требуется операция с последующим осторожным восстановлением двигательных функций.
Поскольку повреждения позвоночника способны не просто существенно ухудшить качество жизни, но и привести к инвалидности, следует внимательно отнестись к их симптомам и своевременно обратиться к врачу. В случае тяжелых, осложненных травм позвоночника требуется срочная медицинская помощь, поскольку каждая минута промедления влечет за собой серьезные последствия.
Если после занятий спортом, падений, автомобильных аварий, тяжелой физической работы вы ощущаете следующие симптомы травмы, даже слабо выраженные, следует срочно обратиться к врачу, чтобы обследовать позвоночник:
- со стороны спины — напряжение мышц, болевые ощущения, иногда отдающие в конечности;
- со стороны конечностей — покалывание, жжение, онемение;
- общее снижение чувствительности в мышцах;
- тошнота, головокружение.
При тяжелых травмах возможен так называемый спинальный шок — угнетение деятельности рефлекторных центров спинного мозга, ниже места повреждения позвоночника. Это может привести к параличу ног или даже всех конечностей, если поврежден шейный отдел. Подобные симптомы проигнорировать уже не получится.
При травме позвоночника больному нельзя садиться. Во время оказания первой помощи его следует положить на твердую и ровную поверхность, а при перемещениях фиксировать туловище в одной плоскости. Недопустимо какое-либо сгибание позвоночника, голова должна находиться в одной плоскости с туловищем. Если для подобных манипуляций нет необходимого опыта и квалификации, следует, не трогая пострадавшего, дождаться приезда бригады первой медицинской помощи.
При подозрениях на спинномозговую травму требуется срочно сделать инъекции препаратов, подавляющих некроз клеток спинного мозга, и направить пациента на МРТ, чтобы подтвердить или исключить диагноз, определить вид и распространенность повреждений. Серьезные травмы спинного мозга нестабильны, зоны некроза тканей быстро растут и могут привести к инвалидности пациента.
Выделяют три вида повреждений:
- Сотрясение. Проявляется в кратковременном нарушении функции нижних конечностей, задержке дефекации и мочеиспускания. Эти симптомы быстро проходят при должном уходе за больным и не влекут за собой тяжелых последствий.
- Ушиб. В легких случаях может иметь те же симптомы, что и сотрясение, в более серьезных — наблюдается спинальный шок из-за разрыва тканей. Если функции конечностей не восстановились хотя бы частично в течение 24–48 часов, это говорит о полном поперечном поражении (разрыве) участка спинного мозга. Полный разрыв спинного мозга при неправильном лечении ведет к образованию обширных пролежней, изъязвлению желудочно-кишечного тракта с массивными кровотечениями.
- Сдавливание. Это повреждение тканей обломками позвонков или смещенными целыми позвонками. Даже при небольшом сдавливании спинного мозга могут постепенно нарастать нарушения чувствительности и двигательные расстройства.
Если спинной мозг не затронут или повреждения носят легкий характер, лечением позвоночных травм занимаются в основном травматологи-ортопеды. В случае серьезного повреждения спинного мозга требуется вмешательство нейрохирурга. По мере необходимости подключаются другие специалисты узких профилей.
В зависимости от вида травмы позвоночника лечение на госпитальном этапе может быть консервативным или хирургическим. Если диагностирована легкая стабильная травма, прописываются постельный режим, массаж, физиопроцедуры. При более серьезных стабильных травмах применяются закрытые исправления деформаций: вправление позвонков и их фрагментов, вытяжение позвоночника. После этого больной носит специальный воротник или корсет. При нарастающих симптомах поражения спинного мозга требуется срочная операция. Также к хирургическим методам приходится прибегать, если консервативное лечение неэффективно. Таких больных курируют травматолог, нейрохирург и реабилитолог.
Реабилитация после травм позвоночника идет длительно — не менее шести недель, чаще — два–три месяца. Если не было осложнений на спинной мозг, с первых дней травмы показана лечебная физкультура. Сначала это дыхательные упражнения, со второй недели добавляются упражнения для конечностей. В зависимости от общего состояния пациента, упражнения постепенно усложняются, добавляются массаж и физиопроцедуры. Если спинной мозг был поврежден, в курсе реабилитации также могут применяться электроимпульсная терапия, иглоукалывание. Обязательно медикаментозное лечение, направленное на активизацию кровообращения, усиление процессов регенерации нервной ткани, повышение внутриклеточного метаболизма, решение нейроурологических проблем. Если травма позвоночника стала причиной инвалидности ранее здорового активного человека, требуется предпринять меры по его бытовой и социально-психологической адаптации. Не стоит преуменьшать важность режима дня, здорового питания, свежего воздуха: все это позитивно сказывается на эмоциональном состоянии пациента, помогает ему восстановиться.
При успешном комплексном лечении с момента травмы до окончания реабилитационного периода проходит в среднем полгода.
Обычные больницы, как правило, не приспособлены для полноценного реабилитационного периода. Многие пациенты направляются сразу домой, со списком рекомендаций, чувствуя себя полностью неприспособленными к обыденной жизни. Лучшее решение — реабилитация в санатории или специализированном медицинском центре, где обеспечивается комплексное наблюдение за состоянием пациента и применяются современные методики восстановления после травм позвоночника.
Обстановка уютного 4-звездочного отеля, ресторанная кухня, культурная программа, экологически чистый район, сосновый лес — все это позволяет пациентам чувствовать себя как на отдыхе и с удовольствием заниматься своим здоровьем при поддержке квалифицированного медицинского персонала. Здесь хорошо понимают, что доброе расположение духа, спокойствие, уверенность в себе — важные факторы успешной реабилитации после травм позвоночника и возвращения к полноценной жизни в новых реалиях.
Перелом шеи является очень опасной травмой. Позвонки выполняют защитную функцию для костного мозга, а так же работают как амортизатор во время движений головой и туловищем. Когда возникает перелом шейного отдела позвоночника, то может стать причиной сдавливания позвоночного канала, а вместе с ним и спинного мозга. Такое повреждение носит прямую угрозу жизни пострадавшего.
Чтобы обезопасить себя от подобных травм и последствий, необходимо знать, в каких ситуациях может произойти перелом шейных позвонков и какие возникают симптомы перелома шеи. А так же какие действия необходимо предпринять, если человек сломал шейный позвонок.

Причины
Шейный отдел позвоночника можно сломать из-за таких причин;
- При ДТП, особенно если отсутствует подголовник над сиденьем. В момент резкого торможения или удара автомобиля, голова водителя или пассажира делает резкий наклон вперед, а потом назад, вследствие чего происходит перелом шеи.
- Из-за прямого удара по шее. Это может быть как случайностью, так и преднамеренным нападением.
- По причине сильного удара областью шеи обо что-то твердое.
- Во время удара или прыжка с определенной высоты. При этом совершенно не обязательно ударяться шеей;
- При ударе головой об дно во время ныряния.
Кроме главных причин перелом шейного позвонка могут спровоцировать:
- У людей пожилого возраста можно чаще встретить данную травму, поскольку позвонки имеют свойство изнашиваться с годами. Структура позвонков становится более слабой и подвергается дегенеративным изменениям, приводящим к ее разрушению.
- Люди, занимающиеся спортом, часто получают различные повреждения костной ткани, они часто ломают руки, ноги и шею.
- Водители личного или служебного транспорта подвержены переломам шейного отдела, так как авария может произойти не только по причине алкогольного опьянения, но и от усталости, либо невнимательности человека за рулем.
- Быстрое снижение веса может послужить фактором травмы. Хорошо развитая мышечная ткань поддерживает и равномерно распределяет нагрузку в отделе шеи. При получении человеком удара в шею, мышечная ткань, сокращаясь, предотвращает возникновение перелома. У людей астенического телосложения такой защитной функции не наблюдается.
Каковы бы не были причины, приводящие к травме, перелом шеи может стать причиной инвалидности или даже летального исхода.
Анатомия шейного отдела

Шея человека состоит из трех отдельных столбцов. В переднем отделе расположены передние трети позвонков, диски и фиброзное кольцо. Средний отдел состоит из задней трети позвонков, фиброзного кольца и межпозвоночных дисков. Задний отдел состоит из дужек, пластины и остистых отростков. При возникновении перелома в одном столбце спинной мозг защищается от повреждения двумя остальными столбцами. Если же повреждаются сразу 2 столбца, то происходит разделение позвоночника на две части. При такой травме очень легко может произойти разрыв спинного мозга.
Все позвонки в медицине обозначаются буквой С и цифрой (порядковым номером). Всего позвонков в шее семь:
- Первый позвонок называется Атлантом или С1. Данный позвонок служит связывающим звеном между позвоночником и черепом человека. Перелом атланта встречается довольно редко, но является очень тяжелым.
- Второй позвонок имеет название эпистрофей. Другое название данного позвонка — остистый позвонок или С2. Перелом второго позвонка может стать причиной повреждения спинного мозга.
- Позвонки от С3 до С6 собственных названий не имеют, они небольшие, имеющие короткие отростки. Наиболее часто возникает перелом с4, хотя перелом 5-го и 6-го шейного позвонка тоже не является редкостью.
- Позвонок С7 неофициально называют выступающим, он имеет длинный отросток, его можно нащупать внизу шейного отдела.
Самой опасной является травма, произошедшая вверху шеи, первого или второго шейного позвонка.
Клинические проявления
Симптомы перелома шеи зависят от того, в каком именно позвонке произошло нарушение целостности костной ткани. Однако есть и общие признаки, характерные для повреждения любого из позвонков. К ним относится нарушение двигательной функциональности в области шеи, а также значительные болевые ощущения, которые постепенно становятся сильнее.

В зависимости от локализации травмы клиническая картина выглядит следующим образом:
- при переломе самого верхнего позвонка будет болеть не только шея, но и область затылка;
- перелом шеи в области второго и третьего позвонка протекает с нарушением движений головой или параличом;
- перелом 4-го, а также 5-го шейного позвонка, как и шестого, сопровождается отечностью тканей и резким болевым синдромом. Человек утрачивает возможность совершать движения головой, шеей и плечами. Есть риск возникновения неврологических нарушений;
- когда ломается 7-й позвонок, это можно понять даже без рентгена, тем более, если перелом сопровождается смещением. При травме седьмого позвонка кость выпирает и визуализируется сквозь кожный покров.
При возникновении любого признака, указывающего на травму шеи, следует вызвать медицинских работников и оказать пострадавшему первую помощь.
Оказание доврачебной помощи
До приезда нельзя медиков перемещать человека, сажать его и всячески двигать.
Поворачивать потерпевшего в положение на живот можно только в том случае, если из-за отечности шеи у него произошел сбой дыхательной системы. Для предотвращения травматического шока следует дать человеку обезболивающий препарат, если он в состоянии совершать глотательные движения. Пострадавшему, находящемуся в бессознательном состоянии недопустимо пытаться давать какие-либо препараты или воду.
Постановка диагноза

При повреждении среднего отдела шеи, например, четвертого или пятого позвонков, доктор может обнаружить повреждение во время пальпации. При переломе в седьмом позвонке травму видно невооруженным взглядом. Для постановки диагноза при повреждении первых двух позвонков необходимо проведение рентгенографии в боковой проекции и в передней через рот пациента.
Помимо осмотра врач направляет больного на рентген, компьютерную и магнитно-резонансную томографию. Благодаря данным методикам диагностики доктор определяет точное место расположения травмы, ее тип, а также может обнаружить сопутствующие осложнения, к примеру, повреждение спинного мозга.
Лечебные мероприятия
Во время лечения пациенту придется пребывать в специальном шейном воротнике, поддерживающим позвонки, обеспечивающим неподвижное состояние и фиксирующим анатомическое положение шеи. Выздоровление невозможно без соблюдения пациентом постельного режима. Также для купирования болевого синдрома прописываются анальгетики, а при сильно выраженной боли и наркотические обезболивающие средства.

При нарушении в спинном мозге доктора прибегают к хирургическому вмешательству, в ходе которого восстанавливается правильное положение позвонка. При этом освобождаются нервные корешки, и увеличивается позвоночное пространство. При переломе с костными отломками тело позвонка восстанавливается или заменяется имплантом. После окончания операции на шею пациента надевают специальный бандаж на срок около трех месяцев.
Возможные последствия
Последствия перелома шейных позвонков могут возникнуть не сразу, а через какой-то промежуток времени. Одним из опаснейших последствий является пневмония не бактериального характера. Данное воспаление легких происходит из-за плохой их вентиляции по причине дыхательной недостаточности. Так как образование бактерий не происходит, то болезнь не поддается лечению с помощью антибиотиков и часто приводит к смерти пациента.
При длительном вынужденном лежачем положении высок риск появления пролежней, а также обострения хронических заболеваний. При минимальном повреждении спинного мозга при переломе шеи последствия проявляются в виде нарушения полноценной двигательной активности и чувствительности конечностей. Выполнение врачебных рекомендаций и реабилитация способна улучшить состояние больного и хоть частично справиться с параличом.
В связи с доступностью современных методов исследования (магнитно-резонансная и компьютерная томография) люди стали чаще проводить их в профилактических целях. Заключение после прохождения диагностики может удивить простого обывателя – туда включается подробное описание изменений. Так как самая распространённая проблема в последнее время – это остеохондроз позвоночника, то люди часто сами себе назначают рентгенологическое обследование позвоночного столба.
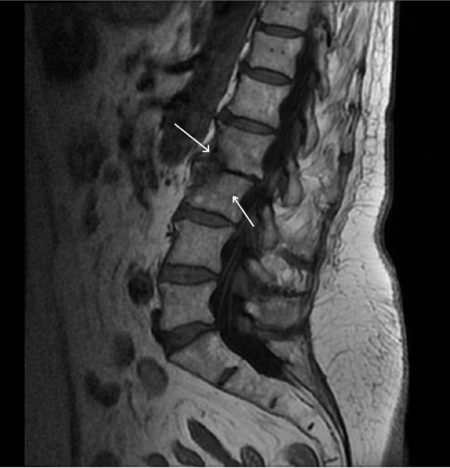
Что такое отёк костного мозга?

Сам по себе такой механизм возникнуть не может, поэтому в его основе всегда лежит другое заболевание. Но патологические процессы в костной ткани проходят по одному сценарию, так как являются защитной реакцией организма:
- Позвонок состоит из губчатой костной ткани в центре, и окружающей её компактной и плотной оболочки. Вместе они придают позвоночнику необходимую прочность и жёсткость, сочетающуюся с гибкостью. Губчатое вещество играет роль амортизатора, не позволяя позвонку разрушаться при прыжках и падениях.
- Различные патологические процессы, возникающие в этом отделе, приводят к ослаблению этой функции кости. Костные балки начинают разрушаться, что приводит к повреждению мелких сосудов, проходящих в промежутках между ними.
- Из их просвета начинает выходить кровь, которая вне сосудистого русла сразу вызывает местный воспалительный процесс. Он может проходить без участия микробов, так как травма стенки сосуда запускает реакции воспаления.
- В тело позвонка начинает поступать тканевая жидкость, содержащая лейкоциты и защитные белки. Они начинают постепенно уничтожать повреждённую кость, чтобы заменить её рубцом.
- Процессы роста соединительной ткани и провоцируют отёк костного мозга, который наблюдается весь период болезни и восстановления.
Губчатая костная ткань тела позвонка является органом кроветворения, содержащим красный костный мозг, поэтому важно своевременно выяснить причину болезни.
Причины отёка костного мозга
Так как процесс является типичным для поражения позвоночника, то в его основе могут лежать несколько заболеваний. Все они в итоге приводят к повреждению сосудов, что провоцирует отёк губчатой сердцевины позвонка. Исход и последствия состояния также зависят от причины, вызвавшей этот симптом.
Например, травма вызывает внезапное повреждение, которое человек может перенести без неприятных симптомов. Произойдёт лишь небольшое сотрясение ткани – контузия, признаки которой исчезнут уже через несколько недель. А воспаление или остеохондроз имеет неуклонно прогрессирующий характер. Изменения при них с течением времени будут лишь прогрессировать, вызывая появление новых рентгенологических изменений.

После прекращения воспалительного процесса жидкость начинает интенсивно рассасываться, что приводит к исчезновению признаков на рентгеновских снимках.
Это заболевание имеет возрастной характер – с течением лет позвоночный столб человека постепенно изнашивается. Первоначально повреждаются лишь мягкие ткани – хрящевые межпозвоночные диски и связки. Сначала дефекты замещаются соединительной тканью – рубцом, но она оказывается не подходящей для позвоночника. Разрушительный процесс постепенно приводит к её замещению плотной костной мозолью.
Изменение подвижных качеств позвоночника приводит к развитию вялого воспаления в поверхностных слоях кости. Это происходит в результате последовательных механизмов, происходящих в позвонке:
- Постепенное разрушение межпозвоночного диска приводит к резкому повышению нагрузки на костную ткань.
- В норме мягкий хрящ принимает на себя все удары, происходящие во время движений человека.
- На поздних стадиях он замещается плотной рубцовой и костной тканью, что приводит к уменьшению его толщины.
- После этого всю нагрузку берёт на себя губчатая кость позвонка, которая длительно не выдерживает эту функцию.
- Её поверхностные слои начинают разрушаться, что приводит к развитию воспаления. Оно вызвано самим организмом, чтобы быстрее восстановить повреждённую ткань.
- Так как человек постоянно двигается, то процессы восстановления не успевают закончиться. Это приводит к формированию отёка, который в этом случае является признаком хронического воспаления.
В отличие от микробного отёка костного мозга, поражающего центр позвонка, в этом случае изменения располагаются в поверхностных слоях кости.
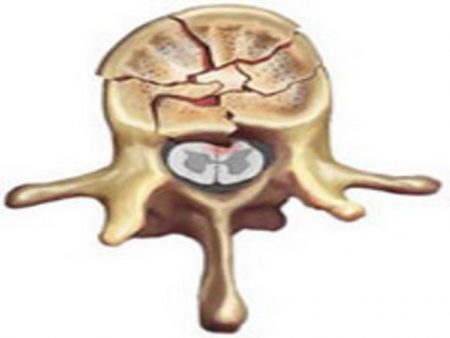
Любое повреждение позвоночника вызывает ответное действие со стороны организма. Чаще всего на практике встречаются межпозвоночные грыжи, вывихи и компрессионные переломы позвонков. Из перечисленных повреждений только последнее поражает именно губчатую костную ткань. При этой травме происходит сильное давление на тело позвонка, что приводит к его раздавливанию.
В отличие от других причин, при травме сразу появляются острые симптомы, заставляющие человека обратиться к врачу. Быстрое развитие признаков не позволяет развиться стойким изменениям в кости:
- Резкое сжимание позвонка, возникающее в результате травмы, в первую очередь повреждает его внутреннюю часть. Губчатое вещество кости менее прочное, поэтому удар приводит к разрушению его перегородок.
- Кровеносные сосуды проходят через эти перегородки, поэтому их повреждение вызывает развитие кровоизлияния.
- Излившаяся кровь начинает сворачиваться, что приводит к развитию воспалительной реакции. Организм пытается уничтожить тромб, заменив его соединительной тканью – рубцом.
- Одновременно начинается восстановление травмированной кости – тоже с образованием мягкого рубца.
- Сочетание этих процессов приводит к распространению воспаления на окружающие ткани, что способствует появлению симптомов. Возникает боль, отёк и повышение температуры в области перелома.
Отёк костного мозга в этом случае является важным диагностическим признаком при отсутствии видимого перелома, так как указывает на повреждение кости.
Диагностика и лечение
Чтобы заподозрить наличие отёка костного мозга позвонка, врачу необходимо найти связь хотя бы с одной из перечисленных причин. Для этого доктор использует методики осмотра, которые включают функциональные пробы с нагрузкой. Когда повреждение позвоночника подтверждается, то используются лучевые методы диагностики. Они позволяют оценить характер заболевания, а также выбрать правильную тактику лечения:
- Обзорная рентгенография даёт представление о соотношении костей в позвоночнике, но выявить она может лишь грубые повреждения. На обычном рентгеновском снимке порой сложно увидеть даже трещину в кости. Для повышения эффективности метода используют разные положения больного – проекции.
- Компьютерная томография (КТ) идеально подходит для выявления повреждений костного аппарата позвоночника. Серия спиральных снимков создаёт трёхмерную модель позвоночного столба, что позволяет увидеть даже минимальные переломы. Но отёк тканей на КТ увидеть очень сложно, так как она почти не отражает состояние мягких тканей.
- Магнитно-резонансная томография является самым информативным методом исследования, так как позволяет описать свойства мягких тканей. Так как отёк вызван воспалительной реакцией, то он будет отлично виден в различных режимах этого исследования. МРТ позволяет описать его размеры и расположение, чтобы назначить адекватное лечение в будущем.
После подтверждения диагноза (вне зависимости от причины) осуществляется разгрузка позвоночника. Это позволяет уменьшить давление на повреждённую кость, чтобы создать оптимальные условия для её восстановления. Для этого используются различные лечебные корсеты – они поддерживают определённый участок позвоночника, уменьшая нагрузку на него. Их жёсткость выбирается в зависимости от объёма травмы, а также от активности пациента.
Завершают лечение методами физиотерапии, которые позволяют улучшить кровообращение. Электрофорез и лазер на область позвоночника ускоряют рассасывание отёка в костной ткани.
Читайте также:


