После удаления экстрамедуллярные опухоли в спинном мозге

Все это обосновывает проведение анализа возникающих осложнений при резекции опухолей спинного мозга и побудительной основой для разработки более щадящих методов их удаления и, возможно, изменения тактики лечения и, в конечном счете, для уменьшения частоты их развития [1, 5, 6, 9].
Цель работы. Изучить характер, структуру и частоту осложнений, возникающих после удаления опухолей спинного мозга.
Материалы и методы исследования
Всего за последние 13 лет (2000-2012 г.г.) в клинике нейрохирургии Новосибирского НИИТО получили хирургическое лечение 467 больных с опухолями спинного мозга, из них 356 человек имели экстрамедуллярные опухоли и 111 – интрамедуллярные новообразования. Использованы клинические, неврологические электрофизиологические (интраоперационный контроль ССВП), радиологические (МСКТ, МР-визуализация, в том числе, с контрастными методиками и сосудистыми программами, рентгенологические), лабораторные методы диагностики.
Результаты исследования и их обсуждение
Все возникшие осложнения после удаления опухолей спинного мозга классифицированы нами следующим образом:
1. По времени возникновения:
А. Интраоперационные осложнения.
Б. Ранние – до 1 месяца с момента проведения операции.
В. Поздние – спустя 1 месяц после оперативного вмешательства.
2. Осложнения со стороны спинного мозга:
А. Неврологические нарушения.
Б. Отек спинного мозга.
3. Осложнения неинфекционного характера области хирургического вмешательства:
А. Послеоперационная ликворея.
В. Гематомы позвоночного канала в зоне оперативного вмешательства.
С. Формирование ликворных кист в эпидуральном и межмышечном пространстве (псевдомиелорадикулоцелле).
4. Осложнения области хирургического вмешательства инфекционного характера:
А. Поверхностная инфекция разреза.
Б. Глубокая инфекция разреза.
5. Гнойные инфекционные осложнения со стороны центральной нервной системы
А. Гнойные менингиты.
Б. Гнойные миелиты.
В. Гнойные менинго-энцефалиты.
6. Экстрамедуллярные осложнения:
А. Воздушная венозная эмболия.
Б. Тромбэмболия легочной артерии.
В. Назокоминальная пневмония.
Г. Трофические нарушения (пролежни).
Е. Инфекция мочевыделительной системы.
И. Парез кишечника
7. Осложнения со стороны позвоночника (ортопедические осложнения):
В. Функциональная нестабильность.
Основное количество осложнений после резекции первичных опухолей спинного мозга развилось в раннем послеоперационном периоде, частота их встречаемости составила 34,3 % (160 случаев). Из них основное количество (n = 154) носило легкий характер и лишь 6 (1,3 %) явились причиной летального исхода.
В позднем послеоперационном периоде встречались два вида осложнений – формирования ликворных кист в эпидуральном и межмышечном пространстве (пссевдомиелорадикулоцелле) и различные деформации позвоночника. Они диагностированы у 48 (10,3 %) оперированных.
Осложнения со стороны спинного мозга. Проведен анализ неврологических нарушений, возникающих после удаления первичных новообразований спинного мозга у 234 человек (6 детей – 2,6 %, 228 взрослых – 97,4 %). 89 (38 %) имели интрамедуллярные, 145 (97,4 %) – экстрамедуллярные опухоли. Для оценки возникающих после операции нарушений функции спинного мозга исследовался в динамике неврологический статус пациента и его функциональное состояние по Евзикову Г.Ю. (2002) и по шкале Mc-Cormick P.C. (1990).
Как при экстра, так и интрамедуллярных новообразованиях развитие неврологических осложнений в послеоперационном периоде зависели в первую очередь от исходного функционального состояния больного, локализации, гистологической структуры опухоли и степени поражения спинного мозга. Наиболее часто эти осложнения развивались у больных с опухолью злокачественного характера в шейном отделе спинного мозга с исходно выраженным неврологическим дефицитом. Наибольшее и статистически достоверное количество неудовлетворительных функциональных результатов получено у пациентов в фазе частичного и полного поперечного поражения спинного мозга, по сравнению с ирритативной фазой заболевания. Частота неудовлетворительных функциональных исходов операций у пациентов старше 60 лет была также статистически достоверно выше. У больных после удаления экстрамедуллярных опухолей грубые неврологические нарушения в раннем послеоперационном периоде составили 5,9 %. Большая часть возникающей вновь и углубляющейся после операции неврологической симптоматики носит обратимый характер.
У пациентов с интрамедуллярными опухолями уже через 6 месяцев после проведенной операции у достоверно меньшего количества больных определяются чувствительные расстройства (F = 1,75), а через 1 и 3 года достоверность этих различий возрастает еще больше (F = 2,45; F = 2,01) – рис. 2, А. У этой группы оперированных через 6 месяцев и 1 год после хирургического лечения, по сравнению с дооперационным уровнем и перед выпиской, отмечался статистически достоверный регресс двигательных расстройств у большего числа пациентов (F = 1,67; F = 2,53) – рис. 1.
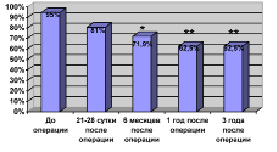
Рис. 1. Динамика двигательных нарушений у больных с ИМО. Примечание: * – различия достоверны
У них же через 1 год после хирургического лечения пациенты 2 и 3 функциональных классов по шкале Mc-Cormick P.C. (1990 г.) встречались достоверно чаще – 41,8 % – F = 2,47 и 28,6 % случаев – F = 1,98. Риск развития серьезных необратимых неврологических осложнений после радикального удаления интрамедуллярных опухолей в нашей серии составил 9 %. Большая часть возникающей в послеоперационном периоде неврологической симптоматики является обратимой.
Имеющийся отек спинного мозга после удаления опухолей на верхне-шейном уровне нередко прогрессирует, что значительно усугубляет клиническую картину заболевания и осложняет течение послеоперационного периода. Клиническое его прогрессирование проявляется появлением на 2-5 сутки бульбарных симптомов в виде нарушения глотания, а затем расстройствами сознания больного вплоть до комы. Восходящий отек спинного мозга у наших больных с опухолями шейного отдела диагностирован у 3 человек (0,6 %).
Неинфекционные осложнения области хирургического вмешательства. Осложнения неинфекционного характера наблюдались в раннем и позднем после операционном периоде у 31 больного, что составило 6,6 %. Из них наиболее часто встречалась послеоперационная ликворея. Она диагностирована в 6 % случаев (у 28 из 467 больных) от общего числа всех больных с опухолями спинного мозга. Это потребовало установки больным наружного люмбального дренажа на 7-11 суток и наложения на кожу в зоне ликвореи дополнительных герметизирующих швов. Такая тактика позволила без дополнительного оперативного вмешательства купировать возникшие осложнения. Ранее проведенная лучевая терапия на область частично удаленной опухоли значительно повышает риск развития послеоперационной ликвореи. Так, например, из 6 больных, оперированных нами повторно в связи с продолженным ростом экстра-интрамедуллярных опухолей и ранее проведенной лучевой терапией, у 2 (33 %) она развилась в раннем послеоперационном периоде
У 1 (0,2 %) человека в зоне оперативного вмешательства диагностирована клинически и по данным МРТ спинного мозга эпидуральная гематома, вызывающая компрессию спинного мозга. Проведенная операция, направленная на удаление гематомы привела к регрессу вновь возникшей неврологической симптоматики.
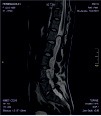
Формирование ликворных кист в эпидуральном и межмышечном пространстве (пссевдомиелорадикулоцелле) в большинстве случаев происходило у больных с послеоперационной упорной ликвореей. Данный вид осложнений отмечен в позднем послеоперационном периоде у больных в результате не герметичности твердой мозговой оболочки в зоне оперативного вмешательства у 11 больных (2,3 %).
Размер псевдомиелорадикулоцелле колебался от небольших до значительных размеров (от 25 до 150 мл). Ни у одного больного они не вызывали сдавление спинного мозга и не усугубляли неврологическую симптоматику. Но у 3 из 11 явились причиной развития поздней ликвореи, которая купирована нами хирургическим путем. Всем им проведена пластика ликворного свища путем герметизации ТМО гомотрасплантатом с использованием медицинского клея, тахокомба и послойного ушивания мягких тканей с установкой наружнего эндолюмбального катетера на срок 10-12 дней (рис. 2).
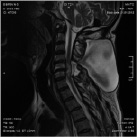
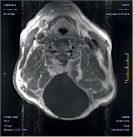
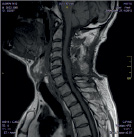
Рис. 2. МРТ спинного мозга больной с псевдомиелорадикулдоцелле: А, Б – до операции. В – послеоперационный МРТ контроль
Инфекционные осложнения области хирургического вмешательства. Осложнения подобного характера встретились у 9 оперированных – в 1,9 % случаев. Инфекционные осложнения области хирургического вмешательства в виде поверхностного либо глубокого нагноения послеоперационной раны возникли у 7 больных, что составило 1,5 % от всех оперируемых больных. Поверхностные нагноения купированы путем предварительной местной санации ран, а затем наложением вторичных швов на кожу. Глубокое нагноение операционной раны возникло у 1 человека (0,2 %). Оно потребовало раскрытие и санацию раны до твердой мозговой оболочки с эвакуацией нагноившейся гематомы и наложением вторичных швов.
Инфекционные осложнения со стороны центральной нервной системы в виде гнойного менингита отмечено у 1 (0,2 %) больного с экстрамедуллярной опухолью. Оно купировано местным и парентеральным введение антибиотиков.
Экстрамедуллярные осложнения. Данные осложнения в нашей серии наблюдений суммарно диагностированы 115 раз. Это связано с тем, что у 20 пациентов их развивалось по 2, а у 15 оперированных – по 3 в виде негрубых нарушений со стороны дыхательной, желудочно-кишечной и мочеиспускательной систем. В итоге 115 осложнений возникло у 65 (13,9 %) человек.
Экстрамедуллярные осложнения были представлены в большинстве своем дисфункцией желудочно-кишечного тракта. Интестинальная недостаточность проявлялась в виде динамической кишечной непроходимости. Она наблюдаются у 9 % пациентов (у 42 из 467). Для устранения динамической кишечной непроходимости использовали метоклопрамид, слабительные средства, гипертонические клизмы с одновременной стимуляцией кишечника прозерином или убретидом. В атонической стадии противопоказано введение газоотводной трубки. По мере восстановления перистальтики стимуляцию с помощью клизм заменяют применением свечей.
На втором месте по частоте встречаемости были назокоминальные инфекции. У больных с опухолями спинного мозга в первую очередь с интрамедуллярными на шейном уровне нередко наблюдаются выраженные нарушения функции дыхания, которые могут усугубляться после операции. Это приводит к ухудшению, а нередко и к выключению грудного дыхания с резким уменьшением легочной вентиляции, ателектазам и на фоне нарушения дренажной функции бронхов к развитию пневмонии. Послеоперационные бронхо-легочные осложнения при хирургическом лечении опухолей спинного мозга относятся к одним из наиболее частых. Частота послеоперационных пневмоний, по данным спинальной клиники Института нейрохирургии им. акад. А.П. Ромоданова, в различные годы колебалась от 7 % до 12 %. По нашим данным частота развития пневмонии составила 4 % (у 18 из 467 больных) и развивалась она только у больных с опухолями шейного отдела спинного мозга с исходным грубым неврологическим дефицитом. Но ни в одном случае данное осложнение не явилось причиной летального исхода.
Наиболее часто трофические нарушения в виде пролежней у наших больных развивались на фоне грубой неврологической симптоматики при поражении интрамедуллярной опухолью шейного отдела спинного мозга. Такие осложнения возникли у 7 больных, что составило 1,5 % от общего числа пациентов. Согласно классификации Когана 4 человека имели поверхностные пролежни в виде мацерации кожных покровов в стадии первичной реакции в области крестца, у 3-х имелись глубокие пролежни в некротической стадии.
Наличие у больных нескольких очагов инфекции в виде пневмонии, пролежней нередко приводит к развитию сепсиса. Из всех оперированных сепсис диагностирован у 3 (0,6 %) человек со злокачественными интрамедуллярными опухолями на шейном уровне на фоне двусторонней пневмонии и пролежней.
Венозная воздушная эмболия (ВВЭ). Частота встречаемости ВВЭ в нашей серии, состоящей из 135 больных с опухолями на уровне шейного и верхне-грудного отделов позвоночника, оперированных сидя, составила 7,4 % (у 10 их 135 больных). Она не носила массивный характер, летальных исходов от развившейся ВВЭ ни в одном случае не было.
Тромбоэмболия легочных артерий (ТЭЛА). В нашей серии больных, несмотря на использование нами отработанной в Институте им. Н.Н. Бурденко комплексной профилактики, ТЭЛА развилась в 1,4 % случаев (7 из 467 человек). При этом причиной летального исхода ТЭЛА явилась у 3 из 467 пациентов, что составило 0,6 %.
Инфекция мочевыводящих путей. У 64,4 % у наших больных, особенно с интрамедуллярными опухолями, уже до операции имелась дисфункция тазовых органов в виде нарушения мочеиспускания (рис. 3). Им проводилась периодическая катетеризация мочевого пузыря. Всем им и больным, у которых не наступало быстрое восстановление самостоятельного мочеиспускания, проводили продолжительную катетеризацию мочевого пузыря катетером Фолея. При восстановлении позывов на мочеиспускания предпочтение отдавали периодической катетеризации. В этой ситуации на фоне сохраняющейся дисфункции мочевого пузыря, несмотря на профилактику циститов, последние в нашей серии больных диагностированы у 25 человек – 5,4 % от общего числа больных.
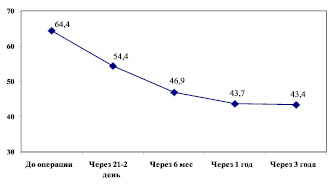
Рис. 3. Нарушения функции тазовых органов у больных с интрамедуллярными опухолями в динамике
Операции по поводу опухолей спинного мозга при сочетании ряда неблагоприятных факторов могут заканчиваться летальным исходом. Всего в представленной нами хирургической серии в раннем послеоперационном периоде умерло 6 из 467 больных, что составило 1,3 %. Причиной летального исхода явились осложнения в виде ТЭЛА (50 %) и восходящий отек спинного мозга (50 %). 3 человека имеющие интрамедуллярные опухоли на верхне-шейном уровне и погибли от восходящего отека на бульбарные отделы ствола головного мозга. У остальных 3-х опухоли локализовались в шейном (1) и у 2-х в грудном отделах позвоночника.
Осложнения со стороны позвоночника (ортопедические осложнения). Деформации позвоночника, как, например, сколиоз или, чаще, кифоз различной степени тяжести наблюдались в нашей хирургической серии больных у 37 из 467 пациентов (8 %). У детей после удаления интрамедуллярной опухоли осложнения в отдаленном послеоперационном периоде в виде сколиотической деформации возникли в 33 % случаев. Все они связаны с проведением расширенной ламинэктомии на шейно-грудном и грудопоясничном уровне, потребовавшейся для удаления распространенных интрамедуллярных опухолей на 5-7 позвонках.
Наши данные совпадают с литературными в том, что гемиламинэктомия, применяющаяся, при небольших, в основном экстрамедуллярных опухолях спинного мозга не подходят для интрамедуллярных опухолей, т.к. необходимо обнажение средней линии спинного мозга. Когда требуется обширная ламинэктомия или ламинотомия, рекомендуется сохранять одну заднюю дужку между каждым пятым или шестым позвонками. Для снижения травматичности операционных доступов к опухолям спинного мозга являются необходимо избегать повреждения межпозвонковых суставов, выполнять остеопластическую ламинотомию у детей с последующей иммобилизацией позвоночника как минимум на 4 месяца. Наряду с этим проводится ортопедический и радиологический контроль до окончания периода роста ребенка и отказ от назначения радиотерапии пациентам с доброкачественными интрамедуллярными опухолями. Ламинотомия проводится нами с использованием ультразвукового аппарата фирмы Misonix.
Для снижения травматичности операционных доступов к опухолям спинного мозга, по нашему мнению, также необходимо использовать микрохирургическую технику в сочетании с разработанными нами технологическими приемами лазерной хирургии на основе применения неодимового лазера. Сочетание данных технологий позволяет уменьшить травматичность операционных доступов и резецировать экстрамедуллярные опухоли только из геми- и интерламинарных доступов с сохранением суставных и остистых отростков позвонков. Наряду с этим, проведение ламинотомии и ламинопластики у взрослых позволяет в отдаленном периоде также уменьшать вероятность развития подобных деформаций.
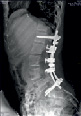
Хирургическое лечение деформаций позвоночника осуществлялось путем: краниоцервикальной фиксации, проведения межтелового спондилодеза на нескольких уровнях, транспедикулярной и ламинарной фиксации позвоночного столба (рис. 4).
Заключение
Наибольшее количество осложнений после удаления опухолей спинного мозга развивается в раннем послеоперационном периоде (1 месяц с момента проведения операции).
Наиболее грозными осложнениями, часто приводящим в послеоперационном периоде больных к летальным исходам, является восходящий отек спинного мозга, развивающийся в 0,6 % и тромбэмболия легочных артерий, диагностированная в 1,4 % случаев.
Риск развития серьезных необратимых неврологических осложнений после радикального удаления интрамедуллярных опухолей составил 9 %. Грубые неврологические нарушения в раннем послеоперационном периоде после резекции экстрамедуллярных опухолей развиваются в 5,9 %. При этом большая часть возникающей вновь и углубляющейся после операции неврологической симптоматики носит обратимый характер.
Хирургическое лечение опухолей спинного мозга имеет минимальные риски развития общехирургических осложнений и не влияет на клинические результаты лечения больных и летальность.
Период реабилитации после операции на спинном мозге (например, при удалении опухоли) начинается с момента перемещения больного в реанимацию и заканчивается после нормализации обычного образа жизни.
Комплексное восстановление необходимо для того, чтобы пациенту вернулись:
- двигательная активность и навыки самообслуживания;
- чувствительность конечностей и работа костно-мышечной системы;
- психоэмоциональный и физический комфорт.
Восстановительные программы разрабатываются опытными врачами-реабилитологами с учетом самочувствия пациента, особенностей и масштаба хирургических манипуляций. Восстанавливаться после операций на спинном мозге лучше не дома, а в специальных санаториях и лечебно-реабилитационных центрах.
Периоды реабилитации: цели, терапия, длительность
На каждом этапе реабилитации используются разные лечебно-оздоровительные методики с разными сроками:
Ранний период составляет 1-2 недели. Основные цели — снять отечность и болевые ощущения, предупредить возникновение осложнений, ускорить заживление раны. Первые дни необходимо соблюдать постельный режим, принимать антибиотики и нейрометаболические препараты, обрабатывать операционный шов. Обязательные действия: ношение корсета, дыхательная гимнастика, щадящая ЛФК.
- консультация нейрохирурга
- лечение грыжи позвоночника
- операции на головном мозге
- операции на позвоночнике
Поздний период реабилитации длится до 2,5 месяцев. За это время укрепляется связочно-мышечный аппарат, восстанавливаются функции позвоночника, пациент постепенно возвращается к обычной жизни. Медикаментозное лечение назначается только при необходимости, показана лечебная гимнастика, физиотерапия, специальные занятия в бассейне. При активных действиях возможно ношение корсета.
Отсроченный период может продолжаться до 9 месяцев (сроки определяются индивидуально). Особое внимание уделяется укреплению организма, полному возобновлению жизнедеятельности, профилактике рецидивов. План мероприятий состоит из ЛФК, аквагимнастики, мануальной терапии, минеральных ванн и грязелечения.
Реабилитация дополняется санаторно-курортным лечением, которое желательно проходить раз в год. Если процесс восстановления по каким-то причинам пошел не так, как планировалось, и не дал ожидаемых результатов, больной направляется на медицинскую экспертизу. Имея на руках данные обследования и анализы, специалист принимает решение о схеме дальнейших действий.
Почему правильная реабилитация — это важно?
Спинной мозг выполняет 2 функции: проводниковую и рефлекторную. В первом случае речь идет о движении нервных импульсов к головному мозгу и передаче команд от головного мозга к рабочим органам. Рефлекторная же функция позволяет выполнять простейшие двигательные рефлексы.
При непрофессиональном хирургическом вмешательстве, нарушении правил реабилитации, получении травм перечисленные функции не выполняются или выполняются не на 100%. Последствия могут быть двух типов:
физиологические (нарушение двигательных функций, изменений функций органов таза, возможен даже паралич нижних или верхних конечностей);
психосоциальные (дискомфорт, утрата интереса к жизни, депрессия, медленная адаптация к новым условиям жизни, ощущение бесполезности для окружающих).
Трудно сказать, какое из последствий более опасное для человека, но этап восстановления после операции обязательно должен сопровождаться психологической реабилитацией. Помощь квалифицированного психолога позволят сохранить оптимизм, более стойко перенести болезненные ощущения, усилить вовлеченность пациента в реабилитационный процесс, подстроиться под условия жизни с необратимыми физиологическими изменениями.
Где лучше пройти реабилитацию?

Перед тем, как начнется операция на спинном мозге, больному или родственникам нужно сразу определиться с местом реабилитации. Все это можно обсудить со своим нейрохирургом. Это может быть санаторий, специализированный центр или дневной стационар в больнице. Каждый вариант имеет свои преимущества и недостатки:
- часто санатории имеют большой штат специалистов разного профиля, предоставляют комфортабельные палаты, не только базовые, но и дополнительные процедуры в виде грязелечения, использования минеральных вод и пр.; главный минус — сравнительно высокая цена проживания и лечения;
- реабилитационные отделения в поликлинике оказывают услуги или бесплатно, или по низкой цене, есть возможность в свободное время от процедур находиться дома; существенный недостаток — отсутствие современного оборудования и тренажеров для процедур узкого направления, не всегда предлагаются комфортные условия проживания;
- специализированные центры восстановительной медицины, сотрудники которых индивидуально подбирают программу восстановления; есть как государственные, так и частные учреждения с бюджетными местами.
Немаловажным фактором быстрого восстановления является также правильная диета. В санатории, больнице или медицинском центре должен быть специалист, который разработает специально для вас принципы питания. В некоторых случаях придерживаться диеты необходимо и после окончания реабилитационного периода. Все это обязательно должны учитывать и рассказывать вам специалисты, которые будут с вами в этот важный период.
Опухоли спинного мозга
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. е. растущие из позвонков, новообразования относятся к опухолям костей.
Классификация
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы. холестеатомы, липомы. нейробластомы. остеосаркомы. хондросаркомы. миеломы .
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
Симптомы опухоли спинного мозга
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии. а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита. обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе. межпозвоночной грыже. спиндилоартрозе. сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней .
Клиника опухоли в зависимости от локализации
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия. невралгия лицевого. языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит. аппендицит. панкреатит. плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика спинальных опухолей
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии. сирингомиелии. миелита. артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза. гематомиелии. нарушений спинномозгового кровообращения. туберкуломы, цистицеркоза. эхинококкоза. гуммы третичного сифилиса.
Лечение спинальных опухолей
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга. опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Прогноз
Ближайший и отдаленный прогноз спинальной опухоли определяется ее видом, расположением, структурой, сроком существования компрессии спинного мозга. Удаление экстрамедуллярных опухолей доброкачественного характера в 70% приводит к полному исчезновению существующего неврологического дефицита. При этом восстановительный период варьирует от 2 мес. до 2 лет. Если спинальная компрессия длилась больше 1 года, добиться полного восстановления не удается, пациенты получают инвалидность. Смертность лиц, прошедших удаление экстрамедуллярных арахноэндотелиом не превышает 1-2%.
Читайте также:


