После рентгена болит поясница

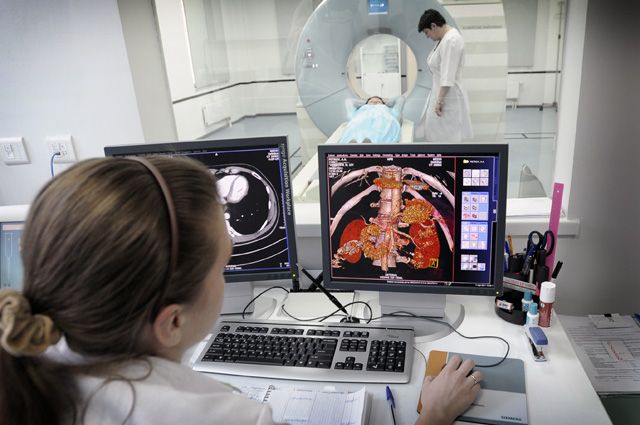
Сначала осмотр, потом МРТ
Большинство болей в спине не требуют дополнительной диагностики в виде компьютерной томографии, рентгена и МРТ. Если боль возникла впервые, имеет умеренную интенсивность, то при грамотном подходе лечится без дополнительного исследования. Достаточно осмотра врача и опроса пациента. В случае подозрения на травму, которая возникла после падения, какого-то агрессивного воздействия и т. д., чаще всего применяется рентгенография, при возможности — компьютерная томография.
Многие уверены, что с болями в спине нужно идти на консультацию к врачу-специалисту уже со снимком МРТ. Однако есть исследования, говорящие о том, что чрезмерная диагностика проблем с позвоночником может затягивать лечение либо вести его в неправильное русло. Например, часть анатомических изменений позвоночника — протрузии, грыжи — могут протекать бессимптомно и никак не беспокоить человека. Однако увидев на МРТ такие изменения, врач начинает их лечить. При этом причиной боли может быть что-то другое. Получается, что врач лечит картинку МРТ, а не пациента и его боль. Поэтому более разумный подход — сделать так, чтобы врач решил, нужно это обследование или нет, и выдал соответствующее направление.
Если же есть подозрения, что боли в спине вызваны именно межпозвонковой грыжей, дегенеративными изменениями позвоночника (остеохондрозом, говоря народным языком), МРТ необходимо. Это метод, который позволяет увидеть позвоночник и окружающие его мягкие ткани в реалистичном виде. При этом картинка МРТ зависит от мощности аппарата, которая определяется силой магнитного поля, измеряемого в Тесла (Тл). При болях в спине рекомендуется выполнение МРТ на высокопольном томографе мощностью не менее 1,5 Тесла. Качественное МРТ увеличивает шансы на то, что врач ничего не пропустит. Так что если имеется выбор, в какой именно клинике делать МРТ, есть смысл предварительно выяснить, каковы возможности предлагаемого диагностического оборудования.

Если не было травмы
Иногда боли в спине вызывают инфекции — спондилиты и спондилодисциты. Это воспаление позвонков и межпозвонковых дисков. Прежде чем назначать пациенту антибактериальную терапию, нужно обязательно подтвердить диагноз на МРТ.
В редких случаях, когда есть подозрения на онкологические проблемы, применяется исследование, которое называется сцинтиграфия — поиск метастазов опухоли в позвоночнике.
Пациентам с остеопорозом может назначаться денситометрия — метод измерения минеральной плотности костей.
Не оправдано при болях в спине выполнение ультразвукового исследования. Позвоночник — достаточно сложная структура, которая включается в себя и кости, и связки, и мягкие ткани, увидеть в ней какие-то патологии с помощью УЗИ практически невозможно: скажем, один специалист может увидеть грыжу, другой нет.
Когда проблема не в спине
Стоит помнить, что боль в спине нередко может быть проявлением заболеваний совсем других органов. Например, как боль в пояснице может ощущаться почечная колика. Нередки случаи, когда пациенты с приема невролога направляются на экстренную консультацию уролога или иногда даже в операционную. Хотя у человека просто болела спина. Однако после исследований выясняется, что у него проблема с мочевыводящей системой.
Боль в спине, которая отражается в область лопатки или грудины, может быть спутана с острым коронарным синдромом или острым инфарктом миокарда. При таком характере болей надо сначала выполнить ЭКГ, чтобы исключить инфаркт. И только после исключения приступать к лечению непосредственно болей в спине. Это ещё один аргумент за то, что не надо сразу бежать на МРТ, как только заболела спина.
Есть и другие патологии, с которыми нужно дифференцировать проблемы с позвоночником. В любом случае не стоит заниматься самолечением. Боль в спине бывает разная. И различной должна быть диагностика. Для пациента 80 лет это одно исследование и схемы лечения, для молодого человека 20 лет — совершенно другое. В любом случае диагностика — это вотчина врача, а не пациента.
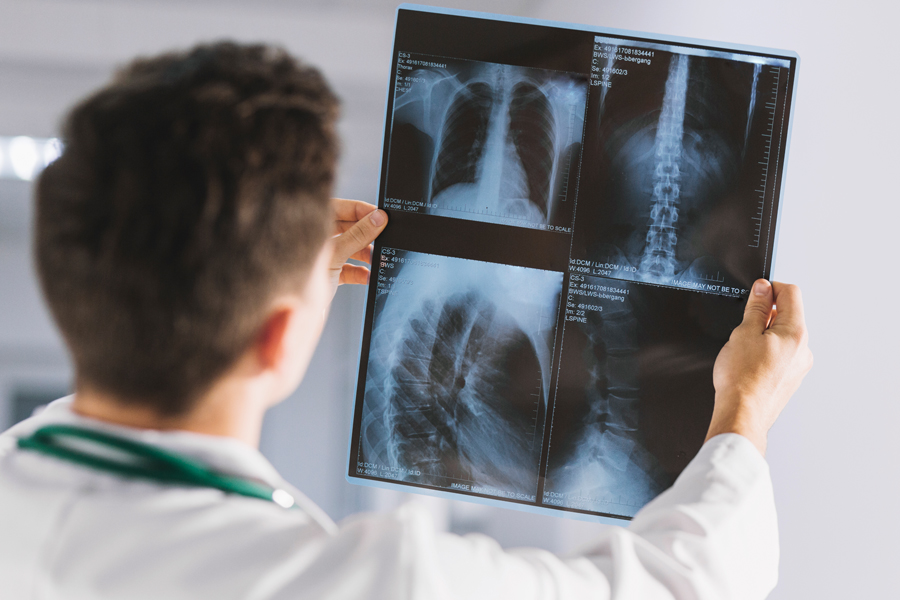
Рентген поясничного отдела позвоночника является базовым лабораторным обследованием при первичном обращении пациента с жалобами на боли. Это обследование позволяет исключить патологию костной ткани и увидеть косвенные признаки сужения межпозвоночных промежутков, что характерно для стадии протрузии в развитии остеохондроза.
Рентген поясничного отдела позвоночника – это не безобидное обследование, как считают многие пациенты. Поэтому при его проведении лаборант должен защитить окружающие ткани пациента с помощью свинцовых накладок. Они не пропускают рентгеновские лучи и обеспечивают сохранность клеток и их ДНК. Избыточное рентгеновское излучение может действовать подобно слабой радиации – оно уничтожает генетический материал клетки, иногда запускает реакцию бесконтрольного деления. Поэтому делать рентгенографические снимки без контроля со стороны врача и слишком часто нельзя.
При проведении исследования рентгеновские лучи проходят через мягкие ткани пациента и фиксируют на специальной пластине отпечаток костной ткани. Затем лаборант переносит это изображение на пленку, проявляет и фиксирует. Описание снимка должен делать опытный врач рентгенолог. Он знает тонкости работы того рентгеновского аппарата, которым пользовалась лаборант при проведении обследования. Терапевт, ортопед и невролог могут лишь поверхностно оценить снимок и полученные с его помощью данные. Рентгенолог может поставить точный диагноз.
Подготовка перед рентгеном поясничного отдела
Никакая специальная подготовка к рентгену поясничного отдела не требуется – обследование проводится в специализированном кабинете, куда пациенту нужно прийти своевременно. Заблаговременно нужно снять с тела все металлические украшения. Если есть пояс или ремень с металлическими деталями, то его нужно снять. Цепочки, кольца также нужно оставить дома.
Непосредственная подготовка к рентгену поясничного отдела позвоночника заключается в том, чтобы принять ту позу, которую посоветует лаборант. В таком положении нужно застыть на несколько секунд. В процессе того как будет делаться снимок лучше стараться не совершать дыхательных движений. Любое смещение тела даже на несколько миллиметров может существенно исказить результаты проводимого обследования.
Делать клизму, отказываться от приема пищи перед рентгеном поясничного отдела не стоит – это никаким образом не влияет на качество изображения.
Другие рекомендации, если они будут, вам даст врач рентгенолог. Перед проведением обследования необходимо посетить рентгенографическую лабораторию и записаться на определённое время. Процедура обследования занимает на больше 10 минут. Снимок с описанием готов через несколько часов. Если он был назначен лечащим врачом из этого же лечебного учреждения, то снимок и его детальное описание будут ожидать пациента у данного доктора. Лаборанты рентгенографической лаборатории самостоятельно передают снимки и их описания.
Уточните у своего доктора – нужно ли вам заходить и забирать готовый рентгенографический снимок. Обычно это стоит сделать, если вас направили на срочное обследование с пометкой CITO! В этом случае доктору важно получить снимок незамедлительно, сразу же после того как он будет отпечатан и проявлен. Детальное описание рентгенолог сделает потом. Обычно срочные рентгенографические снимки назначаются при подозрении на перелом или трещину тела позвонка.
Что показывает рентген поясничного отдела позвоночника?
Существует ограниченный перечень того, что показывает рентген поясничного отдела и это знают все доктора. Поэтому они научились распознавать многие недуги по косвенным клиническим признакам.
Как уже говорилось выше, рентгеновские лучи не отображают состояние мягких тканей. В их поле зрения не попадают хрящевые межпозвоночные диски, связки и сухожилия, мышцы и т.д. Поэтому грыжу диска или остеохондроз на рентгенографическом снимке без предварительного введения контрастного вещества увидеть невозможно. Но опытный врач знает о том, что при остеохондрозе происходит дегенеративное дистрофическое изменение высоты межпозвоночного диска. Постепенно сокращается связочный аппарат и это приводит к тому, что межпозвоночные промежутки сужаются. Именно по этому признаку невролог может поставить диагноз поясничного остеохондроза после проведения рентгенографического обследования.
Вот, что показывает рентген поясничного отдела позвоночника:
- трещины, переломы, компрессию костной ткани тел позвонков и их остистых отростков;
- смещение тел позвонков при спондилолистезе;
- вывих, подвывих и ротацию тела позвонка;
- ограничение подвижности, например, при развитии анкилозирующего спондилеза (болезни Бехтерева);
- изменение осанки (сглаживание или усугубление лордоза, кифоза, развитие сколиоза);
- отложение солей кальция (остеофитов) на телах позвонков, межпозвоночных дисках и отростках;
- разрушение и деформацию межпозвоночных суставов;
- сужение межпозвоночных промежутков;
- изменение просвета спинномозгового позвоночного канала;
- образование костной мозоли;
- присутствие инородного тела (если оно металлическое, например, после путевого ранения или проникновения прута).
К сожалению, увидеть степень разрушения межпозвоночного диска, трещины на фиброзном кольце или уменьшение объема пульпозного ядра при проведении рентгенографического исследования невозможно. Также врач не сможет поставить точный диагноз растяжения или разрыва связочного и сухожильного аппарата, изменения в мышцах каркаса спины.
Остеохондроз поясничного отдела на рентгене
Можно ли увидеть остеохондроз поясничного отдела на рентгене и как определить данное заболевание по совокупности клинических признаков? Для начала стоит разобраться – что такое остеохондроз. По определению это дегенеративное дистрофическое заболевание хрящевой ткани межпозвоночных дисков на фоне нарушения диффузного питания.
Хрящевая ткань позвоночного столба не обладает собственной кровеносной сетью, она получает жидкость и растворенные в ней питательные вещества только с помощью диффузного обмена с окружающими её мышцами. Поэтому при остеохондрозе хрящевая ткань обезвоживается и постепенно утрачивает свой физиологический объем.
Между тем, стабильность положения тел позвонков на определённом расстоянии обеспечивается не только упругостью и амортизационной способностью межпозвоночных дисков. В первую очередь этому способствует развитый связочный аппарат.
Он состоит из длинных связок, проходящих от затылка до копчика и коротких, которые связывают между собой два соседних позвонка. При уменьшении высоты межпозвоночного диска эти структуры начинают деградировать и уменьшаться в длине. В результате этого формируется симптомокомплекс, который дает характерные рентгенографические признаки.
Поясничный остеохондроз на рентгене выглядит как тотальное сужение межпозвоночных промежутков. На поздней стадии видны остеофиты и костные наросты. Они образуются при сильном снижении высоты межпозвоночного диска. При этом соседние тела позвонков начинают при движении соприкасаться друг с другом. Начинается склероз замыкательных пластинок и появляются трещины и сколы костной ткани. Они заполняются отложениями солей кальция. Эти остеофиты также видны при проведении рентгенографического исследования при поясничном остеохондрозе.
Если врач подозревает неосложненный остеохондроз поясничного отдела, то рентген, скорее всего назначаться не будет, поскольку он мало результативен. Для исключения грыжи диска будет рекомендовано МРТ обследование. Это вид снимка позволяет увидеть реальное состояние всех мягких тканей позвоночного столба – связки, хрящевые межпозвоночные диски, мышцы и т.д.
Грыжа поясничного отдела на рентгене
В большинстве случаев грыжа поясничного отдела на рентгене не обнаруживается. Врач может увидеть лишь косвенные признаки её присутствия.
Так как грыжевое выпячивание пульпозного ядра является результатом длительного развития остеохондроза, то у пациента формируются классические признаки этой патологии:
- сужение межпозвоночных промежутков;
- отложение солей кальция на поверхности соседних позвонков;
- деформация спинномозгового канала;
- изменение положения тел позвонков, характерное для сглаживания физиологического поясничного изгиба позвоночного столба;
- также может наблюдаться боковое искривление позвоночника в виде сколиоза, связанное с неравномерным напряжением мышечного каркаса поясницы на фоне болевого хронического синдрома.
Опытный врач ни в коем случае не будет ставить диагноз грыжи диска или протрузии только по одному рентгенографическому снимку. Он назначит пациенту дополнительное КТ или МРТ обследование. Именно эти виды снимков позволяет с полноценной уверенностью ставить точный диагноз.
Как подготовиться и как делают рентген поясничного отдела позвоночника?
О том, как подготовиться к рентгену поясничного отдела, кратко уже рассказали выше. Нужно оставить дома все металлические украшения. Непосредственно перед самой процедурой необходимо слушать инструкции лаборанта.
Он расскажет о том, как подготовиться к рентгену поясничного отдела позвоночника и какие условия нужно соблюдать при проведении обследования. Чаще всего при болях в спине врач назначает рентгенографический снимок позвоночного столба в разных проекциях. Сделать их можно только при определённом положении тела пациента. Поэтому вам нужно быть готовым к тому, что доктор будет просить наклониться, повернуться, перевернуться, застыть на некоторое время в определённой позе.
Если у вас присутствует сильный болевой синдром, то можно перед проведением обследования принять таблетку обезболивающего препарата. Это поможет лучше выполнить все указания лаборанта. А от этого зависит качество исходных снимков.
Как делают рентген поясничного отдела позвоночника
А теперь поговорим о том, как делают рентген поясничного отдела позвоночника и что для этого необходимо. Перед тем, как делают рентген поясничного отдела, на окружающие ткани укладывают защитные фартуки. Они не позволяют излучению рентгеновских лучей проникать в важные органы. В учетной карточке пациента указывается количество рентгеновских лучей, которые он получил в ходе проведения данного обследования.
Затем на область обследования направляется пучок излучения. Он проходит через тело человека, оставляя все мягкие ткани не засвеченными (темными), а вот костные структуры отпечатываются на специальной платине с помощью светлых областей. Это связано с тем, что через костную ткань рентгеновские лучи не проходят и соответственно, не оставляют следа на пластине.
Перед тем, как делается рентген поясничного отдела, настраивается специальный аппарат, излучающий лучи. Без этого оборудования сделать снимок невозможно. Затем полученный отпечаток относится в затемненное помещение, где он проходит обработку проявителями и закрепителями. Впрочем, во многих современных больницах уже есть оборудование, которое сразу же оцифровывает полученное изображение и передает его в компьютер. Там происходит обработка изображения и печать с помощью специального принтера. Т.е. необходимость в закреплении и проявке снимка отпадает. Это исключает вероятность ошибки лаборанта, в результате чего может быть поставлен неточный диагноз.
Функциональный рентген поясничного отдела позвоночника
Функциональный рентген поясничного отдела необходим для определения степени подвижности позвонков. Обычно функциональный рентген поясничного отдела позвоночника назначается при острых болях, которые дают возможность доктору заподозрить смещение тела позвонка или его вывих.
Рентген поясничного отдела с функциональными пробами занимает примерно 30 минут. Сначала делается снимок в статичном положении стоя. Затем пациента просят сесть, повернуть в сторону туловище, наклониться. Следующий снимок делается в положении лежа на боку, спине и животе с разным углом скручивания туловища.
При сильных болях в спине сделать рентген поясничного отдела позвоночника с функциональными пробами не так просто. Поэтому рекомендуется обезболивание. Оценку полученных серий снимков должен проводить опытный врач рентгенолог.
Если вы не можете самостоятельно оценить заключение или сомневаетесь в компетенции своего лечащего врача, то можете записаться на бесплатный прием к неврологу в нашей клинике мануальной терапии в Москве.
Имеются противопоказания, необходима консультация специалиста.

Рентгенография позвоночника – это давно ставший традиционным довольно простой метод его исследования. Рентгенография позвоночника сегодня возможна практически в каждом медицинском учреждении.
Что такое рентгенография

Рентгенологическое медицинское исследование помогает поставить точный диагноз, предоставляя информацию о состоянии не видимых глазом внутренних структур человеческого тела. Полученная при рентгенологическом исследовании информация о состоянии плотных структур человеческого организма отображается либо на фотографической плёнке или цифровом носителе — рентгенография, либо на специальном экране — рентгеноскопия.
Недостатки рентгенологического исследования
При всей своей простоте данный метод исследования позвоночника имеет и следующие недостатки:
- Довольно малая информативность. Позволяя выявить состояние позвонков, такие как переломы, наличие остеофитов, изменения расстояния между позвонками, сглаженность или увеличение изгибов позвоночника, рентгенография не даёт достаточной информации о состоянии межпозвонковых дисков и близлежащих мягких тканей.
- Рентгеновское ионизирующее излучения способно нанести вред организму. Вследствие большой проникающей способности рентгеновские лучи при прохождении через ткани организма взаимодействуют с каждой молекулой, ионизируя их. Разумеется, в рамках медицинского обследования используются рентгеновские лучи только с низкой энергией и при этом частота облучения ими тела человека ограничена, поэтому они практически безвредны. Однако сама их способность наносить вред является фактором, ограничивающим частоту применения данного метода исследования.
Насколько опасна для здоровья рентгенография позвоночника

Дозы рентгеновского излучения, применяющиеся при обычном рентгенологическом исследовании, не могут вызывать каких-либо немедленных нежелательных эффектов и только очень незначительно повышают риск их развития в будущем. Например, доза облучения при рентгенографии грудной клетки сопоставима с природным облучением солнечными лучами, полученным за 10 дней, составляя 0,1 мЗв. А доза облучения при рентгенографии позвоночника в двух проекциях составляет не более 1,5 мЗв, что равно природному облучению, полученному за 6 месяцев.
Имеются точные медицинские данные, касающиеся риска, связанного с различными дозами рентгеновского облучения. В случаях, когда общая доза такого облучения ниже, чем 10 рем (или 100 мЗв), риск нанесения вреда здоровью или слишком низок для того, чтобы быть точно оценённым, или вообще не существует.
Подготовка к рентгенографии позвоночника
Для того чтобы данное исследование было в достаточной степени информативным, особенно если необходимо обследовать рентгенологически поясничный и крестцовый отделы, следует очистить кишечник при помощи очистительной клизмы от каловых масс и газов, так как кишечные газы смазывают общее изображение, плохо пропуская рентгеновские лучи. Если исследование плановое, то несколько дней перед ним необходимо соблюдать диету, исключив из рациона газообразующие продукты. Рентгенография позвоночника проводится натощак.

Для уменьшения образования кишечных газов после еды рекомендуется принимать ферментные препараты, такие как мезим, фестал и т.п.
Задачи рентгенографии позвоночника
Рентгенография позвоночника необходима для уточнения диагноза в следующих случаях:
- боли в области спины, а также слабость и нарушение чувствительности конечностей, причиной которых может быть остеохондроз;
- после травм позвоночника;
- при подозрении на наличие опухоли;
- различные патологические искривления позвоночника;
- для выявления врождённых аномалий позвоночника у новорождённых.
Как делается рентгенография позвоночника
Пациенту перед диагностической процедурой необходимо раздеться до пояса и снять все украшения. Затем его укладывают на стол рентгеновской установки, в зависимости от требующейся для исследования проекции на боку или на спине. В некоторых случаях могут понадобиться снимки под наклоном, когда источник излучения располагают под углом 45 градусов. Для исследования устойчивости позвоночного столба в поясничном отделе иногда делают рентгенографию в положении наклона вперёд или назад.
Обычно делается от двух до пяти снимков. Пациент в это время для получения изображения достаточной чёткости не должен двигаться. Исследование абсолютно безболезненно и продолжается около пятнадцати минут.
Противопоказания для рентгенографии позвоночника

Абсолютным противопоказанием является беременность, так как лучи рентгена способны оказать негативное воздействие на развитие плода.
Относительными противопоказаниями считаются недостаточная подготовка кишечника, невозможность пациента в силу различных причин оставаться в неподвижном состоянии и выраженное ожирение, при котором снимки получаются нечёткими и, следовательно, малоинформативными.
Надо ли после рентгена выводить из организма радиацию?
Ковидный госпиталь на базе Медицинского научно-образовательного центра (МНОЦ) МГУ имени М.В. Ломоносова принял первых больных 21 апреля и завершил свою работу 13 июня. Оказалось, что здесь удалось добиться лучших результатов лечения COVID-19 в Москве . За весь период умерло 4 пациента, а среди тяжелых больных, попавших на ИВЛ, летальность составила менее 14% (для сравнения — в среднем по городу и по миру — до 70 — 80%). Заразилось коронавирусом 18 медиков из 220 сотрудников госпиталя, смертельных случаев среди медперсонала не было.
Какие подходы применяли в Университетской клинике МГУ, чтобы добиться таких результатов? Продолжаем разговор с зав. кафедрой терапии факультета фундаментальной медицины МГУ, заведующим отделом возраст-ассоциированных заболеваний Медицинского научно-образовательного центра, доктором медицинских наук, врачом-кардиологом Яной Орловой.
ЛЕКАРСТВО ОТ КАШЛЯ ЗА 80 РУБЛЕЙ
- Большинство тех, кто заболел или боится заболеть, переживают из-за фиброзных изменений в легких. Говорят, у вас была разработана специальная терапия, которая может снизить угрозу развития фиброза. Такое возможно?!
- Да, мы запустили соответствующее клиническое исследование. Пока нет его окончательных результатов, но отработанная клиническая практика у нас есть.
- Что же вы делали для спасения легких?
- Мы применяли комбинацию бромгексина и спиронолактона (оба — давно известные очень дешевые лекарства. - Ред.). Бромгексин это отхаркивающее средство, которое многие годы назначается пациентам с пневмониями и с кашлем. В то же время экспериментальные данные показали, что этот препарат может блокировать определенный фермент и затруднять проникновение коронавируса в клетки. Правда, именно на этот эффект мы в меньшей степени рассчитывали у стационарных больных, поскольку такое действие актуально главным образом на раннем этапе болезни. А вот отхаркивающий эффект бромгексина действительно помогает пациентам с COVID. Я слышала, что наши коллеги в Питере запустили исследование бромгексина с профилактической целью. Будем ждать результатов.

Заразилось коронавирусом 18 медиков из 220 сотрудников госпиталя, смертельных случаев среди медперсонала не было Фото: Иван МАКЕЕВ
ПРЕГРАДА ДЛЯ ФИБРОЗА
- Второй препарат — спиронолактон — традиционно широко используется в кардиологии для лечения сердечной недостаточности, тяжелой гипертонии. Обладает небольшим мочегонным, магний- и калийсохраняющим действием, - продолжает Яна Орлова . - У него есть несколько механизмов, благодаря которым он может быть полезен при коронавирусной инфекции.
И, может быть, самый важный момент. Почти у всех наших пациентов мы наблюдали гипокалиемию (снижения уровня калия. - Ред.). При коронавирусной инфекции калий усиленно выводится из организма, и в научных статьях даже есть предположения, что гипокалиемия служит пусковым механизмом цитокинового шторма. Так что спиронолактон имеет реальный шанс снизить риск этого опасного осложнения. Но основное, на мой взгляд, это то, что снижение уровня калия в организме крайне вредно для сердца и запускает жизненно опасные нарушения ритма, увеличивая риск внезапной смерти. Мы, как и все другие, восполняли калий капельницами, но задерживать его в организме с помощью спиронолактона оказалось эффективнее.

Мужчины точно болеют тяжелее, чем женщины; пожилые — тяжелее, чем молодые; полные люди тяжелее, чем пациенты без лишнего веса Фото: Иван МАКЕЕВ
КОГДА ВЫПИСЫВАЛИ ПАЦИЕНТОВ
- Яна Артуровна, сколько в среднем по времени у вас находились пациенты?
- Около 10 — 14 дней. Но кто-то и 50 дней.
- Вы заметили признаки, по которым можно предположить, что болезнь у привезенного человека, скорее всего, пойдет по тяжелому пути?
- В мире проводились такие исследования, наша клиническая практика их подтвердила. Мужчины точно болеют тяжелее, чем женщины; пожилые — тяжелее, чем молодые; полные люди тяжелее, чем пациенты без лишнего веса. Мужчины с классическим мужским типом облысения, большим количеством растительности на лице, можно сказать, брутальные мужчины, болеют тяжелее.
- При каких условиях вы выписывали пациентов?
- Мы действовали максимально приближенно к рекомендациями Минздрава : чтобы температура в течение трех дней была не выше 37,5 градусов; чтобы С-реактивный белок (показатель воспаления) был ниже 10 мг/л, и сатурация, то есть уровень кислорода в крови, выше 96%.
- Как часто у вас заболевали врачи и медсестры?
Потом накопилась и усталость людей, и вирусная нагрузка. К середине второго месяца у нас стали появляться заболевшие. Тяжело больных не было. Часть сотрудников мы лечили у себя в обсервации, часть лечилась дома. Всего из медперсонала заразилось 18 человек (меньше 10%).
- Врачи что-то принимали для профилактики? Витамины С, D, цинк?
- Я видела рекомендации американских нутрициологов, они позитивно высказываются насчет приема цинка, мелатонина и витамина С. По витамину D были несколько противоречивые данные. Но мы своим сотрудникам никаких подобных рекомендаций не давали. У нас вся профилактика была связана с минимизацией контактов и другими мерами эпидбезопасности.
ЧИТАЙТЕ ТАКЖЕ
Вирусолог рассказал, можно ли продезинфицировать маски от коронавируса солнечным светом
А также почему эпидемия набирает силу в южных странах и влияет ли солнце на заболеваемость - все это в интервью Георгия Викулова (подробности)
СЛУШАЙТЕ ТАКЖЕ
Юрий Стоянов: Подвиг медиков по борьбе с коронавирусом нужно узаконить. Они должны получать пожизненные льготы
Боль в пояснице в англоязычных источниках называют болью в нижней части спины (low back pain). Боли часто способствует напряжение в поясничном отделе позвоночника, ограничение движения и анталгический сколиоз.
Острая боль в пояснице может длиться от нескольких дней до нескольких недель.
Причины, частота и факторы риска возникновения боли в пояснице
Боль в пояснице встречается почти у каждого человека хотя бы один раз в жизни.
Следует отметить, что боль может быть в любой части Вашей спины, но, однако же, боль в поясничном отделе позвоночника возникает наиболее часто. Это связано с тем, что на поясничные позвонки приходится максимальная нагрузка от веса Вашего тела.
Боль в пояснице стоит на втором месте по количеству обращений к врачу, сразу после вирусных инфекций.
Вы можете почувствовать боль в пояснице после поднятия тяжести, резкого движения, после нахождения в течение долгого времени в одной позе или же после травмы позвоночника.
Острая боль в поясничном отделе позвоночника чаще всего вызвана смещением межпозвонкового диска и травмой позвоночника.
Причины боли в пояснице:
- Остеохондроз поясничного отдела позвоночника
- Межпозвонковая грыжа и протрузия межпозвонкового диска
- Спондилоартроз
- Спондилез
- Спондилолистез
- Компрессионный перелом вследствие остеопороза, миеломной болезни, гемангиомы позвонка
- Опухоль в просвете позвоночного канала
Симптомы боли в пояснице (боли в нижней части спины)
Боль может быть разнообразной: острая, тупая, тянущая , жгучая, может сопровождаться покалыванием и мурашками, онемением.
Интенсивность боли в пояснице может значительно различаться - от слабой до нестерпимой боли, мешающей сделать даже небольшое движение. Боль может сочетаться с болью в бедре, болью в голени, болью в стопе.
Диагностика болей в пояснице
Сначала Вам необходимо обратиться к врачу-неврологу. Врач задаст Вам вопросы о характере Вашей боли, ее частоте, повторяемости. Врач попытается определить причину боли и начнет лечение простыми методами (лед, умеренные болеутоляющие средства, физиотерапия и необходимые упражнения).
В большинстве случаев такие методы лечения приводят к уменьшению боли в спине.
Во время осмотра врач определит точное положение боли, ее иррадиацию, неврологические рефлексы.
Большинство людей с болью в поясничном отделе позвоночника выздоравливают в течение 4-6 недель.
Диагностика включает в себя магнитно-резонансную томографию (англ. MRI) поясничного отдела позвоночника, компьютерную томографию пояснично-крестцового отдела позвоночника, рентген позвоночника.
Поскольку наиболее частой причиной боли в пояснице является межпозвонковая грыжа пояснично-крестцового отдела позвоночника, то в первую очередь Вам необходимо сделать МРТ поясничного отдела позвоночника. Это исследование также поможет исключить большинство причин болевого синдрома, таких как опухоль в просвете позвоночного канала, туберкулез позвоночника, перелом позвоночника, миеломную болезнь, анатомически узкий позвоночный канал, спонлилолистез, различные виде искривления позвоночника, спондилез и спондилоартроз. Если Ваш невролог не назначил Вам МРТ, то сделайте ее сами. Мощность аппарата МРТ должна составлять 1 Тесла и более.
Не стоит начинать диагностику с рентгеновского снимка и компьютерной томографии, эти методы небезопасны. Их можно сделать в первую очередь только при подозрении на перелом позвоночника.
Вот некоторые советы о том, что делать при боли в спине:
- Снизьте физическую активность в первые два дня после начала приступа. Это поможет уменьшить симптомы болезни и отек в зоне боли.
- Не сидите с наклоном вперед пока боль полностью не утихнет.
- Принимайте обезболивающие средства только в случае непереносимой боли. Лучше сделать внутримышечную инъекцию, чем выпить обезболивающий препарат. Это защитит стенку Вашего желудка от прямого контакта с противовоспалительным средством. Старайтесь избегать излишнего приема медикаментозных средств. Не применяйте для лечения гормональные средства, если боль в пояснице не связана с аутоиммунным заболеванием.
- Спите в позе эмбриона, положите подушку между ногами. Если Вы обычно спите на спине, то положите подушку под колени
- Общим заблуждением является представление о том, что Вы должны ограничить физическую активность на долгое время. Постельный режим не рекомендуется. Если у Вас нет повышения температуры, потери веса, непроизвольного мочеиспускания и дефекации, то Вы должны оставаться активным столько, сколько можете выдержать. Вы можете уменьшить свою активность только в первые два дня после возникновения боли. Начните делать легкие аэробные упражнения. Ходьба на тренажере, плавание помогут улучшить кровоток к мышцам Вашей спины. Посоветуйтесь с врачом для подбора упражнений, чтобы не вызвать усиления болевого синдрома.
Прогноз:
Большинство людей чувствуют себя значительно лучше уже после первой недели лечения.
Через 4-6 недель у значительной части больных боль исчезает полностью.
В каких случаях нужно немедленно обратиться к врачу:
- Боль в пояснице сочетается с болью в голени и болью в стопе
- Боль не позволяет Вам себя самостоятельно обслуживать
- Боль сочетается с недержанием мочи и кала
- Сочетание боли в нижней части спины с онемением в ягодице, бедре, ноге, стопе, паховой области
- Если у Вас уже была боль в спине раньше
- Если боль длится более 3 дней
- Если Вы принимаете гормоны
- Если боль в пояснице возникла после травмы
- Ранее был поставлен диагноз онкологического заболевания
- Если Вы похудели в последнее время по невыясненным причинам
Текст добавлен в Яндекс Вебмастер 25.01.2012, 15:38
Права защищены.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
Справки по телефону в Москве: +7(495)745-18-03.
Читайте также:


