Поджелудочная железа расположена на уровне каких позвонков

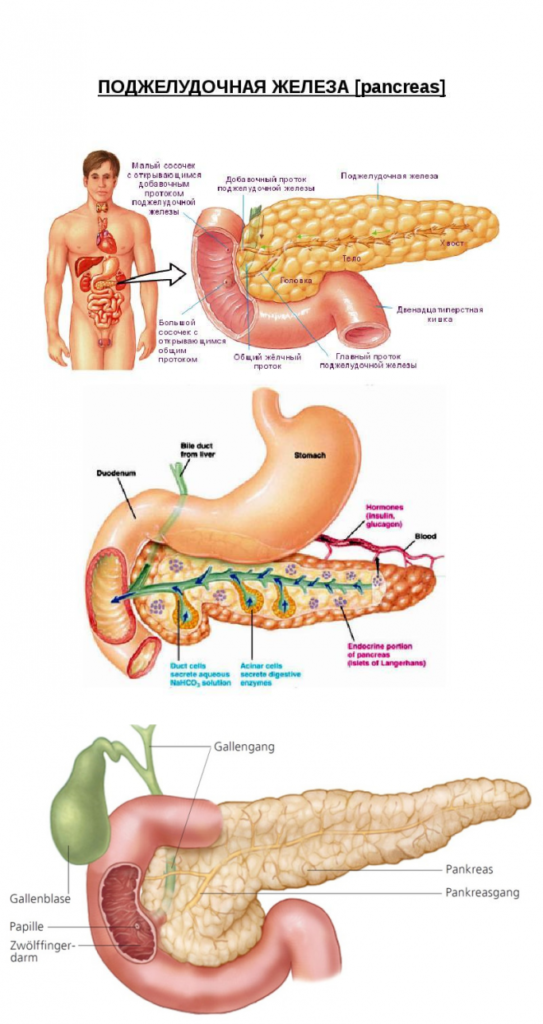
Где находится поджелудочная железа?
- трипсин и химотрипсин, участвующие в процессах переваривания белков;
- лактаза и амилазы, необходимые для расщепления углеводов;
- липазы, расщепляющие уже подвергшиеся действию желчи жиры.
Кроме ферментов, панкреатический сок содержит вещества, нейтрализующие кислую среду желудочного сока для предохранения слизистой кишечника от воздействия кислоты. Эндокринная функция железы состоит в выработке инсулина и глюкагона – гормонов, которые участвуют в углеводном обмене. Под влиянием инсулина глюкоза в крови понижается, под влиянием глюкагона – повышается. При норме инсулина и глюкагона углеводный обмен протекает адекватно, при сдвигах – может возникнуть сахарный диабет. Боли в животе и симптомы нарушения пищеварительных процессов возникают при различных заболеваниях. Важно понять, когда болезненные проявления связаны с патологией поджелудочной железы, и вовремя принять необходимые меры. 
Основные симптомы при болезни поджелудочной железы
Любые проблемы, связанные со сниженной выработкой поджелудочной железой ферментов, сопровождаются типичными симптомами. Наиболее частые признаки – боль и нарушение пищеварения. У женщин и у мужчин симптомы одинаковы. В зависимости от остроты процесса интенсивность болей, так же, как и выраженность диспепсических явлений, может быть разной. Наиболее показательные расстройства при нарушении работы поджелудочной железы:
- наличие болевого синдрома; локализация боли – верхняя часть брюшной полости, левое подреберье; боли могут быть связанными либо не связанными с приемом пищи;
- частая тошнота, возможна рвота;
- нарушение аппетита в сторону снижения вплоть до полного отсутствия;
- вздутие и урчание в животе (возникновение метеоризма);
- расстройства стула, чаще – диарея; в кале могут быть примеси непереваренных волокон, жира;
- признаки интоксикации (учащенное сердцебиение, повышенная утомляемость, общая слабость, потливость, головные боли);
- увеличение размеров печени;
- изменение цвета кожных покровов (желтушность), часто – в области проекции поджелудочной железы.
Заболевания, связанные со снижением выработки ферментов:
- острый панкреатит (воспаление поджелудочной железы, часто сопровождается отеком);
- хронический панкреатит;
- опухолевые процессы в поджелудочной железе;
- развитие сахарного диабета;
- панкреонекроз.
Как болит поджелудочная железа у человека?
Боль, возникшая из-за изменений в поджелудочной железе, может быть различного характера – тянущей тупой или режущей острой, вплоть до кинжальной (при перитоните). Это зависит от характера и объема поражения железы, а также от вовлечения в воспалительный процесс листков брюшины (перитонит). Острый панкреатит с отеком характеризуется резкой внезапной болью, часто опоясывающей, распространяющейся на верхний отдел живота, левый бок и поясничную область. Из-за отека появляется чувство распирания в месте нахождения поджелудочной железы, давление на внутреннюю поверхность ребер. В таких случаях прием спазмолитиков оказывается неэффективным. Боль может немного уменьшиться только в положении сидя с наклоном корпуса вперед и к низу. На высоте боли (а иногда и до ее возникновения) может начаться рвота, которая повторяется несколько раз и не всегда приносит облегчение. Содержимое рвотных масс может быть съеденной пищей или желчью (в случае пустого желудка), вкус – кислый или горький. Схожие симптомы (резкая боль, рвота) могут наблюдаться и при обострениях остеохондроза в поясничном отделе позвоночника, при заболеваниях почек и опоясывающем лишае. Определить подозрение на панкреатит поможет дополнительное исследование. При поясничном остеохондрозе наблюдается болезненность позвонков при их пальпации, при проблемах с почками – нарастание боли при поколачивании по пояснице, при опоясывающем лишае на коже имеется характерная сыпь. Для панкреатита характерно отсутствие всех перечисленных симптомов. Хронический панкреатит характеризуется болями несколько меньшей интенсивности, и возникают они чаще всего из-за нарушений диетического режима. Опасность обострений хронического панкреатита состоит в возникновении опухолей поджелудочной железы, в том числе злокачественных (рак).
Диагностика
Лечение должен назначить врач-специалист после тщательной диагностики. При болевом приступе обязательно обращение в медицинское учреждение за квалифицированной помощью. Необходимо провести: 1. Лабораторные исследования:
- общий и развернутый анализ крови;
- уровень ферментов поджелудочной железы в сыворотке крови;
- биохимические анализы крови на содержание глюкозы, активность печеночных ферментов и билирубина;
- анализ мочи на уровень амилазы;
- анализ кала на уровень содержания ферментов и жиров.

2. Ультразвуковое исследование брюшной полости для выявления состояния структуры, определения контуров поджелудочной железы, проходимости желчных ходов, наличия или отсутствия камней в желчном пузыре или протоках. 3. Рентгенография – при отсутствии возможности провести УЗИ с той же целью. 4. Компьютерная послойная томография либо МРТ для получения более точных данных по состоянию органов брюшной полости.
Как лечить заболевания поджелудочной железы?
После тщательного обследования, даже если не требуется срочной операции, необходима госпитализация. Острый приступ панкреатита лечится в условиях стационара созданием покоя с соблюдением постельного режима. Назначается полное голодание на 1 – 2 суток. Вводятся инъекционные растворы обезболивающих и спазмолитических препаратов (Баралгина, Платифиллина), холинолитиков (Атропина). На область эпигастрии несколько раз по 0,5 часа прикладывается пузырь со льдом. Какие лекарства принимать – решает лечащий врач. Внутривенно капельно вводятся препараты, снижающие ферментативную активность поджелудочной железы (Трасилол, Контрикал, Гордокс, Апротинин). Для профилактики обезвоживания капельно вводятся и специальные солевые растворы в назначенной врачом дозировке. Уже после снятия острых симптомов назначается щадящая специальная диета и заместительная ферментная терапия – препараты для приема внутрь, улучшающие пищеварение (Креон, Мезим-форте, Панкреатин, Панзинорм, Фестал, Энзистал).
Как питаться?
В острый период заболевания разрешаются слабые бульоны и отвары, каши на воде, пища либо отварная, либо приготовленная на пару:
- протертая;
- в виде пюре;
- в виде суфле.
В дальнейшем для приготовления блюд следует использовать мясо, рыбу, птицу с низким содержанием жира. В рацион постепенно вводятся кисломолочные продукты, яйца, компоты, кисели. Строгая диета назначается на 3 месяца. В периоды ремиссий хронического панкреатита диета также должна соблюдаться. Индивидуальные рекомендации лучше узнать у лечащего врача. Рекомендуются мясные блюда из нежирных сортов мяса, птицы, особенно – мясо кролика, телятина. Молочные продукты должны быть со сниженным содержанием жира. Супы лучше готовить на овощных бульонах. Из напитков полезны травяные отвары, компоты, чаи, кисели. При хроническом панкреатите, а также после перенесенного острого заболевания необходимо дробное питание: от 6 до 8 раз в день небольшими порциями.
Что исключить из рациона?
С проблемами поджелудочной железы категорически противопоказаны следующие продукты и напитки:
- алкоголь;
- газированные напитки;
- кофе и какао;
- сладкие соки;
- субпродукты;
- копчености;
- острые, соленые, маринованные, жареные продукты;
- шоколад и кондитерские изделия, особенно с высоким содержанием жира (пирожные и торты с кремом).
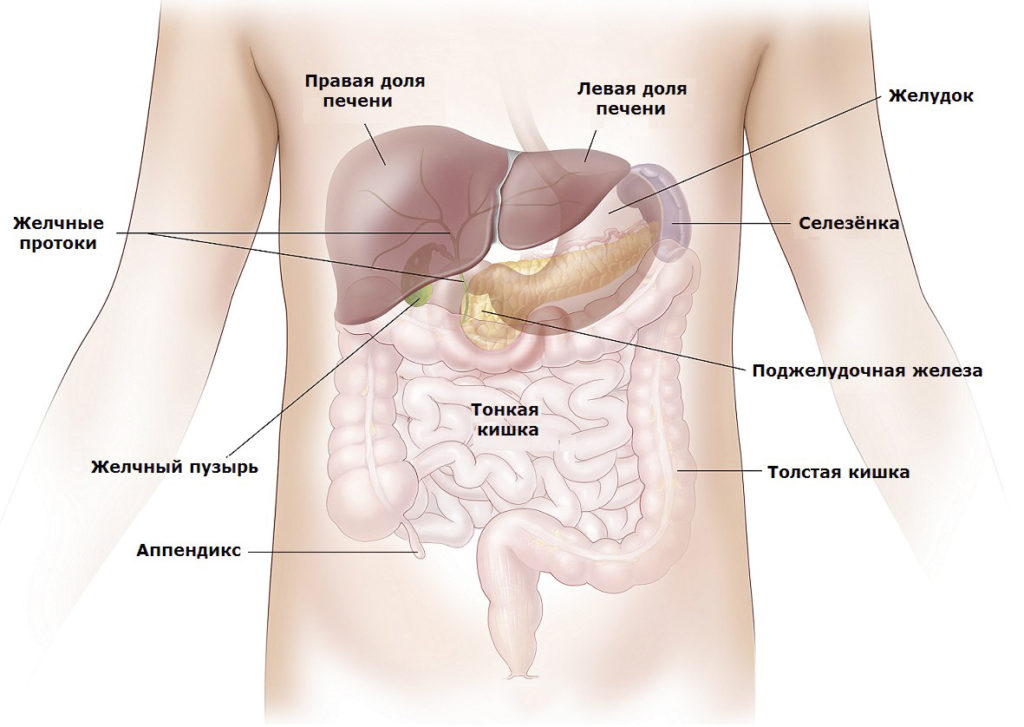
Поджелудочная железа, несмотря на свои небольшие размеры, – важный орган, принимающий непосредственное участие во всех процессах пищеварительной системы. Она помогает скорейшему перевариванию пищи и усвоению желудочно-кишечным трактом всех полезных веществ: белков, жиров и углеводов, — растворяя их до простейших, чтобы улучшить их всасывание в тонком и толстом кишечнике.
Процесс пищеварения осуществляется при помощи поджелудочного сока, продуцируемого клетками железы. Кроме того, железа вырабатывает нужные гормоны, обеспечивающие все обменные процессы в организме.
Как и любой другой орган, поджелудочная железа подвержена различным болезням и дисфункциональным расстройствам. Это и сахарный диабет, и панкреатит, и в более запущенном случае рак поджелудочной железы.
Анатомическое строение поджелудочной железы
Чтобы понять расположение органа, следует вспомнить уроки анатомии. Строение поджелудочной железы таково, что она имеет паренхиму (основную часть) и соединительную ткань.
Паренхима в свою очередь состоит из тела, головки и хвоста, которые образуются из множественных долек неправильной формы и островков Лангерганса. Роль паренхимы – выполнять функции внешней и внутренней секреции.
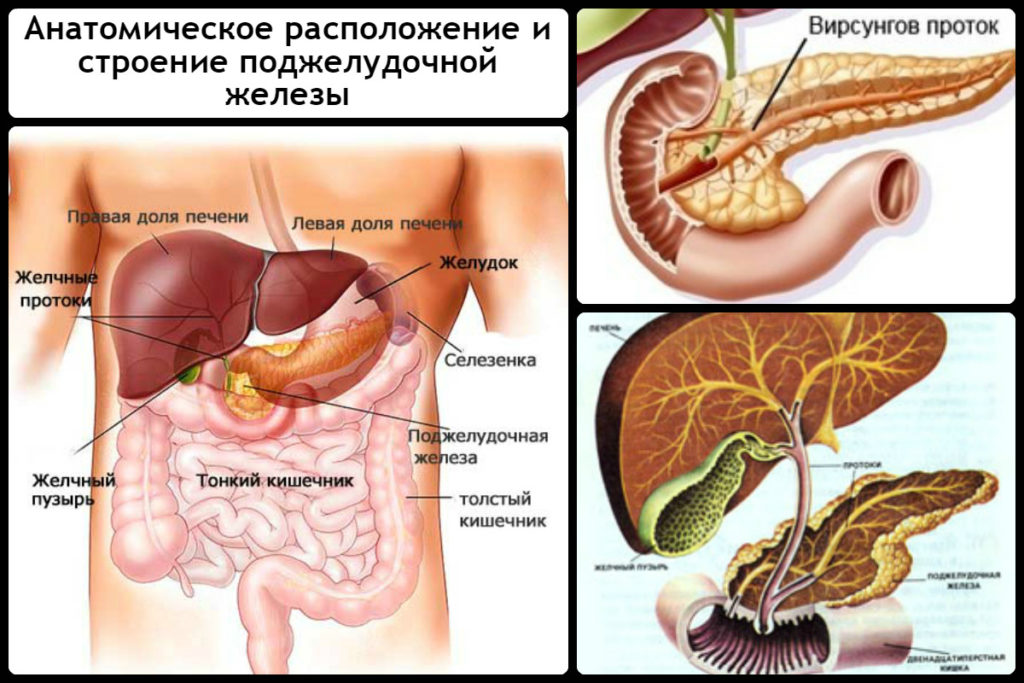
Внешнесекреторную функцию выполняют железистые клетки – ацинусы. Они продуцируют панкреатический сок, содержащий главные пищеварительные ферменты – липазу, амиазу и протеазу, которые участвуют в переваривании жиров, белков и углеводов.
Как только панкреатический сок попадает в 12-типерстную кишку, сразу же начинается процесс переваривания пищи. Если по какой-то причине происходит снижение функций внешней секреции, у человека возникают проблемы с пищеварением, и, как следствие, возникает панкреатит или нарушение всех обменных процессов в организме.
Чтобы этого не произошло, назначается заместительная терапия ферментными препаратами, такими как Фестал, Мезим, Креон и т. п.
Внутрисекреторную функцию выполняют островки Лангерганса. Они производят выработку инсулина, глюкагона, соматостатина, панкреатического полипептида и грелина – гормонов, которые отвечают за регуляцию секреции поджелудочной железы и уровень глюкозы в крови. При нарушении процессов внутренней секреции может возникнуть сахарный диабет.
Как правило, дисфункцию поджелудочной железы человек ощущает сразу. У некоторых людей это может проявляться в виде запоров и вздутия живота, другие ощущают изжогу и отрыжку. Но при этом практически каждый больной чувствует дискомфорт в эпигастральной области живота.
Расположение поджелудочной железы
Как уже было сказано раньше, размеры железы достаточно небольшие. В момент рождения человека ее длина составляет всего 5-5,5 см, и уже во взрослом возрасте она вырастает до 16-23 см.
При этом происходит не только рост железы, но и ее смещение влево относительно оси позвоночного столба. Поскольку поджелудочная железа является органом пищеварительной системы, то и располагается она в брюшной полости.
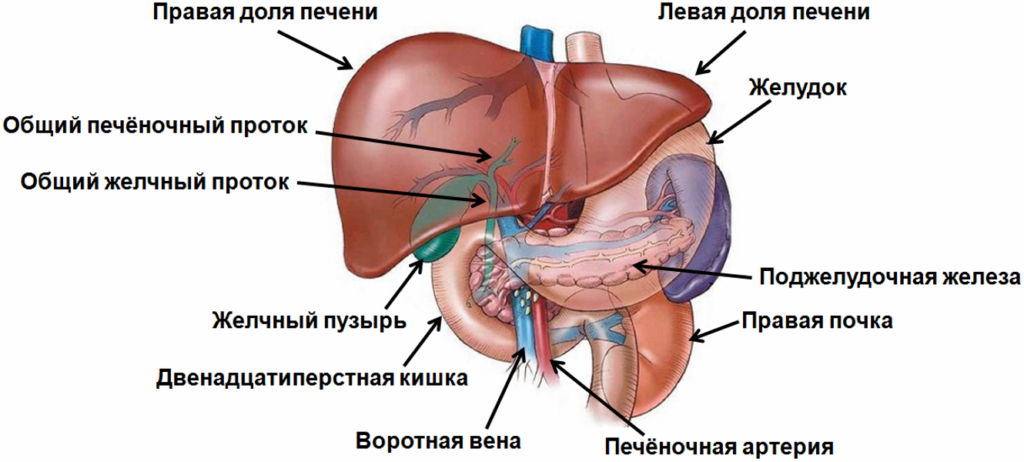
Головка поджелудочной находится немного правее I-II поясничных позвонков и прилегает к петле 12-типерстной кишки. При этом ее хвост загибается вверх к селезенке, заканчиваясь на уровне низа левой почки недалеко от надпочечника.
Ось поджелудки расположена практически перпендикулярно позвоночнику. Хвост железы находится на уровне XII позвонка грудного отдела, приподнимаясь на два позвонка выше головки органа. При этом он направлен кверху и достигает ворот селезенки, располагаясь на границе с ободочной кишкой.
Выводной проток, через который происходит выделение панкреатического сока, сходится с желчным протоком и направляется в большой сосочек 12-типерстной кишки. Если спроецировать этот орган на переднюю стенку брюшины, проекция будет располагаться на 6-8 см выше пупка.
Симптомы заболевания поджелудочной железы
Болезни поджелудочной железы редко остаются незамеченными. Как правило, первыми симптомами, сигнализирующими о патологических процессах в органе, являются боли в подложечной области, которые могут иррадиировать в лопатку и спину, расстройство стула, вздутие, тошнота и рвота.
Наиболее частой болезнью поджелудки является панкреатит, который бывает рецидивирующим, острым и хроническим. Симптоматика заболевания зависит от типа и распространенности воспалительных и деструктивных процессов в поджелудочной железе.
Острый панкреатит, как правило, вызывает сильные боли в эпигастрии с отдачей в левую часть туловища. Небольшое облегчение больному может принести сидячее положение, при котором ноги подтянуты к груди. Также больного беспокоит частая рвота, нередко с прожилками крови и желчи.

Непрерывная рвота может вызвать обезвоживание организма, у больного снижается артериальное давление, появляется учащенный пульс. При воспалении головки железы может возникнуть механическая желтуха, при которой кожные покровы и склеры больного окрашиваются в желтый цвет, моча становится темной, а кал, напротив, светлым.
Особый признак острого панкреатита – так называемый симптом Грея Тернера, когда на боковых поверхностях живота появляются синюшные пятна. Иногда такие пятна проявляются вокруг пупка – симптом Куллена. При этом язык покрывается плотным налетом и становится сине-бурого цвета, на фоне которого выделяются гипертрофированные сосочки.
Зачастую перенесенный панкреатит может вызвать образование псевдокист в поджелудочной железе. При увеличении в размерах, они оказывают давление на соседние органы, нарушая двигательную функцию кишечника и 12-типерстной кишки и вызывая сильные боли. Иногда в кистах может возникнуть гнойный процесс.
Хронический панкреатит вызывает замещение тканей железы соединительной тканью, что, в свою очередь, приводит к ферментативной недостаточности.
При этом больной жалуется на боль ноющего характера в подложечной области, зачастую усиливающуюся после неумеренности в еде, особенно после приема жирной, острой и жареной пищи. Лечится хроническая форма заболевания медикаментозным способом.
Хроническая стадия заболевания может привести к образованию опухолей в поджелудочной железе. Зачастую при этом возникает аденома – опухоль доброкачественного характера, которая из-за отсутствия значительных симптомов обнаруживается по большей степени случайно во время хирургического вмешательства.
Злокачественное новообразование поджелудочной железы, аденокарцинома, в начальной стадии практически не дает о себе знать, и это является основной причиной запоздалого обращения больного за медицинской помощью.
При прогрессировании опухоли, соседние органы и сосуды сдавливаются, и возникает боль в верхней части желудка, которая отдает в спину. Больной начинает резко худеть, у него появляется слабость, истощение, падает гемоглобин.
Если опухолевый процесс развивается в головке органа, происходит обтурационная желтуха, сопровождающаяся кожным зудом. При этом характерно проявление симптома Курвуазье, который выражается увеличенным размером желчного пузыря на фоне безболезненной желтухи.
Иногда возникает варикозное расширение вен желудка и закупорка селезеночных вен, могут открыться желудочно-кишечные кровотечения. Аденокарцинома может давать метастазы в лимфатические узлы, печень и легкие.
Цистаденокарцинома встречается намного реже, и благодаря своим значительным размерам, ее можно обнаружить при пальпации через брюшную стенку. Как правило, ее течение благоприятное.
Также нередки экзокринные опухоли:
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
- Инсулинома, при которой характерно повышение секреции инсулина. При этом заболевании больного беспокоят головные боли, мышечная слабость, нарушение зрения. Может наблюдаться паралич и частое обморочное состояние.
- Глюканома, проявляется хроническими высыпаниями на теле, резким похудением, низким гемоглобином.
- Гастринома, при которой повышается выработка желудочного сока и возникают пептические язвы желудка и 12-типерстной кишки. Зачастую случается прободение язвы, кровотечение и непроходимость кишечника.
Одним из самых распространенных заболеваний поджелудочной железы является сахарный диабет, возникающий на фоне недостаточной выработки поджелудкой инсулина. При этом заболевании у больного развивается стойкая гипергликемия, при которой происходит повышение содержания глюкозы в крови.
Основными симптомами сахарного диабета является полиурия (моча выделяется в большом количестве), полидипсия (постоянная жажда) и булимия (неутолимый голод). Также больного беспокоит сухость во рту, частые головные боли, проявления кожного зуда и мышечной слабости, нарушение зрения, наличие в моче ацетона.
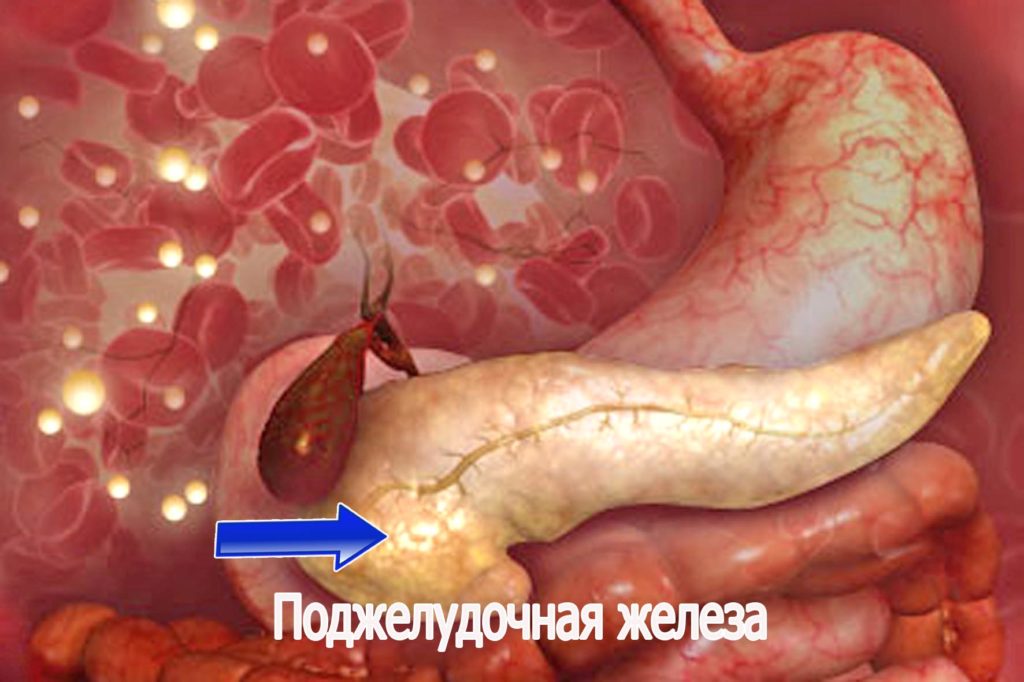
Поджелудочная железа – один из наиболее важных органов в пищеварении. Кроме того, она выполняет эндокринную функцию, то есть производит и выбрасывает в кровь гормоны, которые регулируют обмен углеводов, жиров и белковых веществ. Участие органа в пищеварении связано с экзокринной функцией – выработкой сока поджелудочной железы. В этой биологической жидкости содержатся ферменты, необходимые для переваривания пищи.
Для чего нужна поджелудочная железа
Разберем перечисленные выше функции органа.
Поджелудочная железа, где находится большое количество секреторных клеток, каждый день производит от 500 мл до одного литра панкреатического сока. В его составе, кроме ферментов, имеется вода, соли неорганических веществ, которые создают благоприятные для пищеварения условия в полости кишечника.
Ферменты, которые вырабатываются поджелудочной в чистом виде неактивны. Правильно называть их проферментами, так как после попадания в двенадцатиперстную кишку они должны пройти ряд химических превращений. Для этого требуется наличие в полости кишечника других гормонов и биологических веществ.
Одним из наиболее сильных активаторов и стимуляторов выработки ферментов является соляная кислота, входящая в состав желудочного сока. Попадание ее в двенадцатиперстную кишку приводит к усилению выброса таких биологически активных веществ, как панкреозимин и секретин. Те, в свою очередь, заставляют поджелудочную железу вырабатывать ферменты:
- амилазу, необходимую для расщепления углеводов,
- трипсин, химотрипсин – способствующих перевариванию белковых компонентов пищи,
- липазу, расщепляющую жиры, перед этим эмульгированные (разделенные на мелкие капли) желчью.
Кроме перечисленных выше ферментов, в составе сока, вырабатываемого поджелудочной железой в организме человека, имеются микроэлементы. Они обладают щелочной реакцией, поэтому при попадании в полость двенадцатиперстной кишки они повышают в ней показатель кислотности. Это необходимо для ускорения всасывания продуктов расщепления углеводов и сахаров.
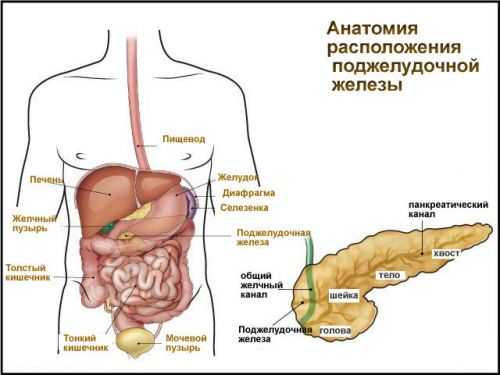
Схема расположения поджелудочной железы
Выработка панкреатического сока зависит от деятельности нервной системы, поэтому она всегда связана с приемом пищи. Количество его зависит как от объема съеденных продуктов, так и от их состава. Если необходимости в выбрасывании сока нет, он накапливается внутри железы в междольковых протоках. В двенадцатиперстную кишку он проникает через главный проток железы.
Данный вид деятельности органа заключается в продукцировании и выбрасывании в кровь инсулина и глюкагона – гормонов, отвечающих за регуляцию углеводно-жирового обмена. За эндокринную функцию отвечают другие клетки органа. Они находятся в пространстве между дольками и не имеют выводных протоков. Эндокринные структуры называются островками Лангерганса и включат в себя альфа- и бета-клетки. Их количество в норме у людей часто достигает одного-двух миллионов.
Разные виды клеток отвечают за выработку различных гормонов:
- бета-клетки составляют примерно 60% всей ткани островков Лангреганса. Они производят инсулин – гормон, который при попадании в кровь снижает в ней уровень глюкозы. Это происходит благодаря тому, что сахар из кровеносного русла переходит в ткани и усваивается клетками – при избытке он превращается в жировую ткань. Поэтому говорят, что инсулин участвует не только в углеводном, но и жировом обмене,
- альфа-клетки вырабатывают гормон, обладающий противоположным действием – глюкагон. При попадании в кровоток он выводит глюкозу из тканей в кровь, тем самым вызывая гипергликемию. Кроме производства глюкагона, альфа-клетки поджелудочной железы участвуют в выработке липокаина. Эта субстанция тормозит процессы жирового перерождения печени.
Вместе с альфа- и бета-клетками в островках Лангерганса имеется небольшое количество других структурных элементов. Например, около 5% составляют ПП-клетки, которые продуцируют панкреатический полипептид – вещество, снижающее объем секретируемого сока этого органа. Один процент составляют дельта-клетки, производящие биологическое вещество грелин. Оно необходимо для регуляции аппетита человека – повышение его уровня в крови способствует появлению у пациента желания принять пищу.
Различные заболевания или патологические состояния приводят к разрушению бета-клеток поджелудочной железы. В результате развивается сахарный диабет. У пациента увеличивается количество выделяемой мочи, его беспокоит жажда и кожный зуд. При выраженной недостаточности инсулина возможно развитие тяжелого состояния, которое угрожает жизни больного и требует неотложной помощи.
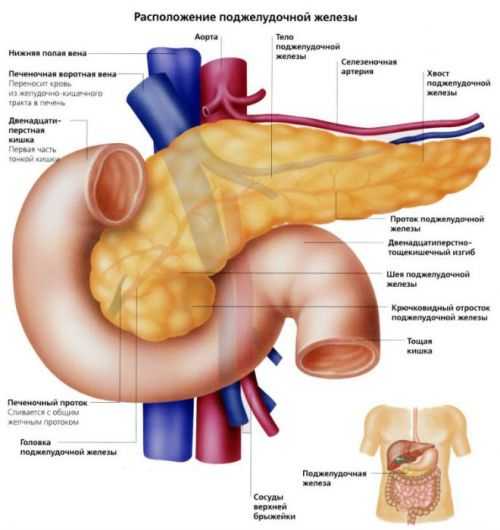
На данном рисунке изображена поджелудочная железа относительно других органов
Расположение поджелудочной железы в брюшной полости и особенности ее функционирования обуславливают тесную связь с другими элементами пищеварительной системы. Поэтому изменение какой-либо стороны ее деятельности приводит к нарушению работы всего процесса пищеварения.
Где находится поджелудочная
Многие пациенты при появлении у них боли в животе или в каком-либо боку пытаются определить источник симптома. Поэтому они хотят узнать, где находится поджелудочная железа у человека – справа или слева. На самом деле, в соответствии с названием, это орган располагается ближе к средней части брюшной полости за желудком. Поджелудочная железа примыкает также к двенадцатиперстной кишке, которая находится на уровне двух верхних поясничных позвонков. На брюшную стенку она проецируется примерно на 5–10 см вверх от пупка.
В поджелудочной железу выделяют несколько элементов:
- головка,
- тело,
- хвост.
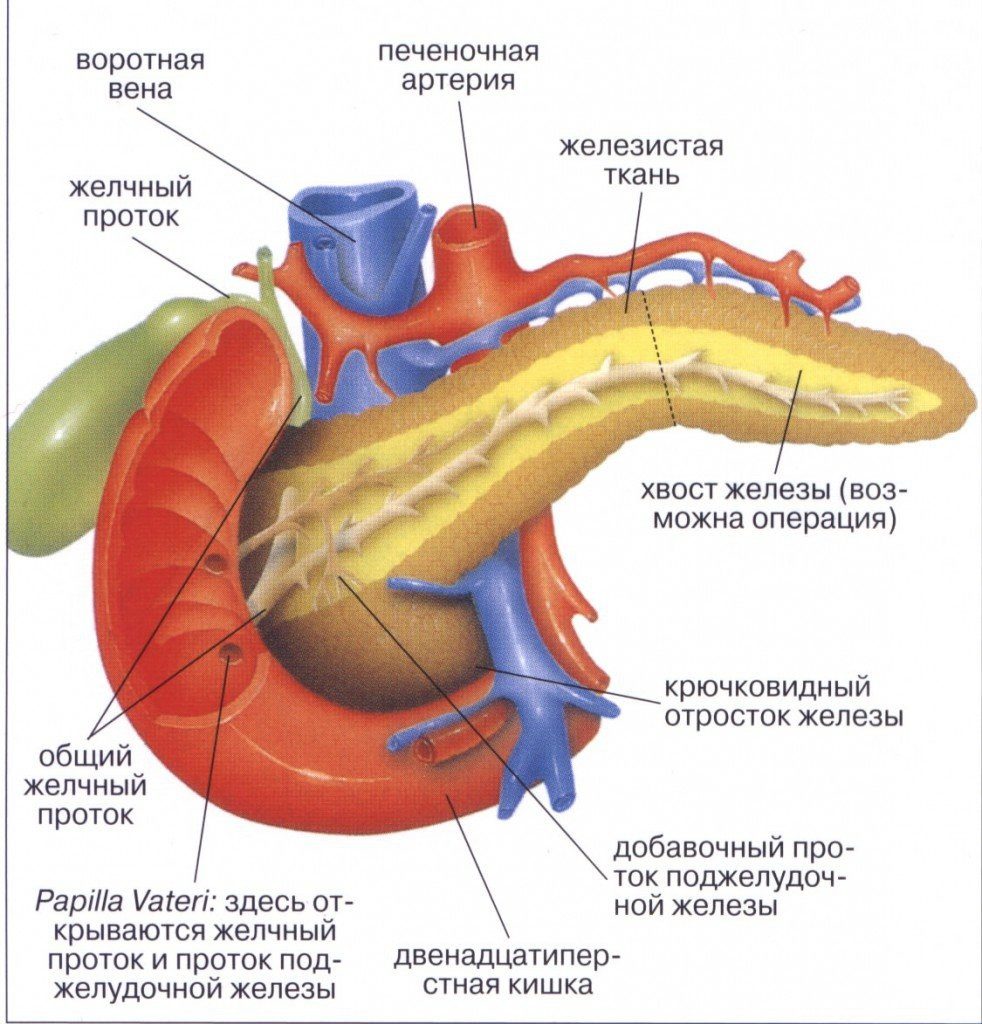
Первая часть расположена с правой стороны в области изгиба двенадцатиперстной кишки, которая в этом отделе по форме напоминает подкову. Головка отделена от других частей поджелудочной железы небольшой бороздой, внутри которой располагается воротная вена, через которую происходит отток крови от органа. Снабжается кровью железа посредством артерий желудка и двенадцатиперстной кишки.
Тело органа анатомически разделяется на нижнюю, переднюю и заднюю стороны, или поверхности. Вместе с этим выделяются несколько краев железы – верхний, нижний и передний. Кпереди от передней стороны поджелудочной железы располагается задне-нижняя часть желудка. Другая сторона обращена к позвоночнику и брюшной части аорты. Здесь же находится местоположение основных кровеносных сосудов, питающих селезенку. Ниже поперечной ободочной кишки расположена нижняя часть железы. С левой стороны находится конусовидный хвост органа, который частично соприкасается с селезенкой.
По функциональным особенностям в поджелудочной железе выделяют два типа ткани. Одна из них выполняет эндокринную функцию, другая производит и выбрасывает ферменты в полость кишечника. Если посмотреть на разрез органа через микроскоп, то можно обнаружить, что он разделен на мелкие дольки, называемые ацинусами. Между ними располагается соединительная ткань, у каждой из долек имеется свой проток.
Каждая долька имеет собственную систем протоков, через которые выработанные вещества выводятся в двенадцатиперстную кишку. Сначала сок собирается в мелких трубочках, которые собираются в один выводной проток, проходящий внутри железы на всем ее протяжении. В области головки он открывается в полость кишки.
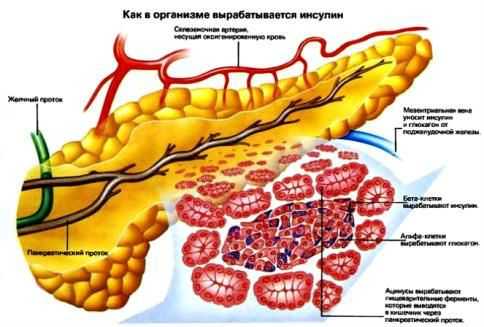
Строение поджелудочной железы
Среди соединительно-тканных волокон между дольками имеются описанные выше островки Лангерганса. Клетки, входящие в эти образования, не имеют выводных протоков, поэтому выработанные гормоны попадают в кровь посредством капиллярного обмена. Диаметр таких островков составляет примерно 100–300 микрон.
Какие размеры имеет поджелудочная железа
Среди всех органов пищеварительной системы, которые производят ферменты, поджелудочная железа по размерам занимает второе место. Самым большим органом является печень. Формирование поджелудочной происходит примерно на пятой неделе внутриутробного развития. У детей сразу после рождения ее длина составляет 5 см, в год она увеличивается на 2 см, а у десятилетних детей она достигает 15 см. Рост органа продолжается примерно до того, как ребенок достигнет возраста 16 лет.
В норме размеры поджелудочной железы у взрослых людей могут немного варьировать. Допускаются колебания в пределах 1–2 см для различных частей органа. Головка является самой широкой частью поджелудочной железы, ширина ее может достигать 5 см, толщина 2–3 см. Самая длинная часть, тело железы, имеет ширину в пределах 2,0–2,5 см. Длина хвоста достигает 3,5 см, при этом ширина относительно небольшая – примерно 1,5 см.
Общая длина железы в норме может быть в пределах 15–23 см. Масса органа – около 80 грамм, при небольших размерах может быть уменьшена. В тех случаях, когда толщина головки не превышает 3 см, можно исключить наличие заболеваний.
Так как поджелудочная железа находится в глубине брюшной полости, диагностика многих заболеваний затруднена. Часто определить патологию органа можно только при помощи ультразвукового исследования, которое дает возможность оценить размеры, целостность и структуру тканей железы. Этой информации достаточно для того, чтобы определить ее состояние.
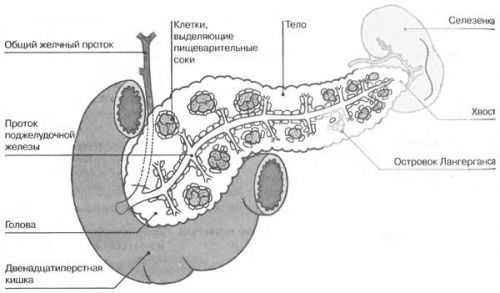
Схема строения поджелудочной железы
В протоколе исследования указываются все измеренные размеры, после чего врач сравнивает их с нормальными показателями. Допускаются незначительные отклонения от нормы – не исключены индивидуальные анатомические особенности строения органов. Чтобы достоверно исключить вероятность патологии проводят также биохимическое исследование крови с оценкой маркеров воспаления и нарушения функции поджелудочной железы.
Боль при заболеваниях поджелудочной железы
Чаще всего боль в животе, связанная с этим органом, возникает вследствие панкреатита. Это воспалительная патология, при которой возможно попадание ферментов железы из протоков в ее ткани, что приводит к их повреждению и воспалению. При несвоевременной медицинской помощи возможно развитие тяжелого осложнения – панкреонекроза.
Определить, что боль связана с поджелудочной, можно по следующим отличительным особенностям:
- локализация боли в середине живота или в левом подреберье,
- учащение сердцебиения,
- потливость, общая слабость, повышение температуры тела,
- тошнота, рвота, диарея, не проходящие после приема лекарств,
- желтушность кожного покрова и слизистых,
- в тяжелых случаях – признаки шока, угнетение сознания.
Поджелудочная железа – это часть пищеварительной системы, которая при неправильном питании и злоупотреблении спиртным, часто становится причиной болезни. При появлении боли в животе, чтобы уметь примерно определить причину симптомов, следует знать, с какой стороны располагается эта часть пищеварительной системы. Если боль имеет черты, перечисленные выше, следует немедленно обратиться к доктору. Это поможет избежать осложнений патологии.
Читайте также:


