Переходный позвонок при сколиозе

Краткое содержание: Сакрализация позвоночника зачастую никак себя не проявляет. Иногда с ней может быть связана боль в пояснице или проблемы с осанкой и подвижностью. По-другому сакрализацию называют переходным пояснично-крестцовым позвонком (ППКП).
Что такое сакрализация?
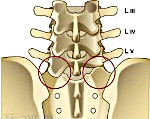
Сакрализация — это распространенная аномалия позвоночника, при которой имеет место сращение пятого поясничного позвонка с крестцовой костью в самом низу позвоночного столба. Пятый поясничный позвонок (L5) может срастись с крестцом полностью или частично с одной стороны, а также с обеих сторон. Сакрализация представляет собой врожденную особенность, появляющуюся еще на стадии эмбрионального развития.
Симптомы
Выраженность и тип сращения при сакрализации сильно варьируются от человека к человеку. Некоторые люди с сакрализацией позвоночника страдают от боли в пояснице, однако не совсем ясно, может ли сакрализация сама по себе стать причиной боли в спине. Результаты исследований на эту тему противоречивы.
Связь между сакрализацией и болью в пояснице впервые была описана в 1917 году итальянским врачом Марио Бертолотти, а соответствующий синдром получил название синдрома Бертолотти. С этого момента вопрос о том, действительно ли сакрализация вызывает боль в пояснице и если да, то каким образом, стал темой дебатов в медицинской литературе, которые продолжаются и по сей день.
В 2013 году обзор медицинских исследований, посвященных боли в пояснице, показал, что количество пациентов с болью в пояснице, у которых также имелась сакрализация позвоночника, составило от 6 до 37 процентов. В исследовании 2015 года было высказано предположение, что люди с болью в пояснице и сакрализацией, возможно, имеют более выраженную болевую симптоматику по сравнению с пациентами, у которых сакрализации нет.
Кроме того, с сакрализацией связывают следующие симптомы:
- артроз в месте сращения позвонка L5 с крестцом;
- бурсит;
- дегенерация межпозвонкового диска;
- межпозвонковая грыжа (обычно на уровне L4-L5);
- проблемы с подвижностью;
- проблемы с контролем осанки;
- сколиоз;
- боль в ягодице;
- боль в ноге.
Типы сакрализации
У сакрализации позвоночника есть несколько форм, которые классифицируются на основании рентгенографии. Сращение может быть полным или частичным, односторонним (унилатеральным) или двусторонним (билатеральным). Самой распространенной является классификация по Castellvi:
- Тип 1: сращение шириной как минимум 19 мм с одной (1a) или с обеих (1b) сторон;
- Тип 2: неполное сращение с формированием псевдосустава с одной (2a) или с обеих (2b) сторон;
- Тип 3: полное сращение позвонка L5 с крестцом с одной (3a) или с другой (3b) стороны;
- Тип 4: сочетание типов 2 и 3.
Причины
Причины сакрализации позвоночника до сих пор неизвестны. Сакрализация появляется в стадии эмбрионального развития, когда начинается формирование позвонков на 8 неделе беременности. Также возможно, что существует генетическая предрасположенность к сакрализации.
Распространенность
Оценки распространенности сакрализации в общей популяции сильно варьируются: от 4 до 36 процентов. Такой разброс продиктован различиями в определениях и диагностических методах.
Среди людей младше 30 лет сакрализация позвонка L5 по оценкам имеется у 18.5%.
В научном исследовании 2017 года было сделано предположение, что распространенность сакрализации позвоночника может варьироваться в зависимости от расы. Данное исследование ссылается на исследования, в которых частота этой аномалии составляет от 4% в Китае до 35.9% в Турции.
Диагностика
Процесс диагностики, как обычно, начинается с медицинского осмотра и составления медицинской истории пациента. После врач назначает рентгенографию поясничного отдела позвоночника, чтобы иметь возможность посмотреть на позвоночник с разных ракурсов. Врач также может порекомендовать проведение магнитно-резонансной томографии (МРТ). Кроме того, для подтверждения диагноза доктор может использовать диагностические инъекции анестетика или стероидов в соответствующую область.
Лечение
Лечение данной аномалии позвоночника зависит от типа и степени сакрализации, а также от имеющихся у пациента симптомов. Каждый человек индивидуален, поэтому не существует программы лечения, которая подойдет абсолютно всем. Консервативное лечение боли в пояснице при сакрализации такое же, как и лечение боли в пояснице при других проблемах с позвоночником.
Лечебная гимнастика помогает укрепить мышцы и улучшить подвижность спины.
Исследование 2015 года показывает, что техника Александера помогает выработать правильную осанку и улучшает нейромышечную координацию. В том же исследовании отмечают, что пилатес может быть более эффективен, чем иные методики, в укреплении мышц поясничной и тазовой областей.
Специально подобранная лечебная гимнастика с упражнениями на укрепление и щадящее растягивание мышц поясницы и таза также является эффективным методом борьбы с болью при сакрализации L5-позвонка. План занятий должен быть составлен лечащим врачом, он же должен контролировать то, насколько правильно Вы выполняете те или иные упражнения. Если вы хотите добавить в программу дополнительные упражнения, не стоит делать этого, предварительно не посоветовавшись со специалистом.
Мы много лет используем для лечения боли в спине гимнастику по системе Ниши. Она позволяет быстро увеличить подвижность позвоночника, проработать глубокие мышцы спины. Гимнастика, выполняемая ежедневно позволяет остановить развитие остеохондроза позвоночника, а на фоне комплексного лечения- уменьшить размер протрузий и грыж диска.
Медицинский массаж при боли в пояснице помогает улучшить приток крови к мышцам, способствует их расслаблению и снятию мышечных спазмов.
Безнагрузочное вытяжение позвоночника необходимо использовать в тех случаях, когда, помимо боли в пояснице, у пациента с сакрализацией позвонка L5 наблюдаются дегенерация межпозвонковых дисков, межпозвонковая грыжа и/или искривление позвоночника (сколиоз).
Терапию теплом/холодом применяют для снижения боли и снятия мышечных спазмов в пояснице, при этом использовать грелку или пузырь со льдом необходимо не более 10 минут, предварительно обернув их тканью. Это позволит избежать ожога или обморожения.
К медикаментозным средствам, используемым для лечения боли в пояснице при сакрализации позвоночника, относятся обезболивающие и противовоспалительные препараты. Если при приеме препарата в течение 3 дней боль осталась на таком же уровне, то следует его отменить и обратиться в специализированное лечебное учреждение. Длительный прием медикаментов абсолютно противопоказан, так как побочные действия и осложнения превосходят их положительный эффект в несколько раз.
Существует несколько исследований, посвященных другим методам лечения боли при сакрализации позвоночника, которые потенциально могут оказаться эффективными.
Применение локального анестетика в сочетании с радиочастотными технологиями оказалось эффективным в одном описанном случае. Авторы рекомендуют проводить дополнительные исследования по этой технике.
В медицинской литературе описано мало случаев хирургического вмешательства при сакрализации позвоночника. Чтобы лучше понимать, в каких ситуациях операция может быть полезной, нужно больше исследований.
Оперативное вмешательство может быть рекомендовано врачом при проблемах с межпозвонковыми дисками или при других аномалиях, ставших результатом сакрализации. Например, сакрализация может вызвать выпячивание диска между четвертым и пятым поясничными позвонками, что приведет к межпозвонковой грыже или дегенерации диска. Это также может вызвать компрессию корешка спинномозгового нерва, сколиоз или ишиас (боль в спине, ягодице и ноге).
Не стоит относиться к хирургии на позвоночнике как к простой процедуре, которая быстро и навсегда избавит Вас от боли в спине. Во всем мире операция рассматривается как метод, к которому прибегают только в крайних случаях, обычно если у пациента наблюдаются выраженные болевые и/или другие симптомы, которые влияют на его повседневную жизнь и работу, а длительное и комплексное консервативное лечение не дало значимых результатов. Операция на позвоночнике несет в себе как общие (тромбоэмболия, реакция на наркоз), так и специфические (утечка спинномозговой жидкости, недержание мочи и кала, парез, паралич) риски. Кроме того, эффект от хирургического вмешательства не всегда долгосрочен, а в некоторых случаях и по разным причинам она может просто не помочь или даже усугубить положение. Поэтому решение об оперативном вмешательстве должно приниматься взвешенно и желательно на основе мнения не одного, а нескольких специалистов.
Сакрализация позвонка L5 — распространенная врожденная аномалия, которая зачастую не вызывает симптомов. Дебаты о том, может ли сакрализация быть причиной боли в пояснице, ведутся с того самого момента, как сакрализация была впервые описана. Если Вы страдаете от боли в пояснице или других симптомов, существует большое количество консервативных и хирургических методов, которые помогут Вам от них избавиться.
МКБ-10
- Причины сакрализации
- Классификация
- Симптомы сакрализации
- Диагностика
- Лечение сакрализации
- Цены на лечение
Общие сведения
Сакрализация – врожденный порок развития, уменьшение количества поясничных позвонков вследствие сращения V поясничного позвонка с крестцом. Противоположность люмбализации, при которой I крестцовый позвонок не срастается с остальными, и у пациента образуется шесть поясничных и 4 крестцовых позвонка. Сакрализация является достаточно широко распространенной аномалией и часто сочетается с другими пороками развития позвоночника.
Различные формы сакрализации выявляются у 15% мужчин и 7% женщин, а тенденция к сакрализации просматривается почти у половины людей, прошедших рентгенографию поясничного и крестцового отделов позвоночника. При этом данная патология в большинстве случаев протекает бессимптомно и становится причиной развития болевого синдрома всего в 2% случаев от общего количества пациентов, обратившихся за медицинской помощью из-за болей в спине. Лечением сакрализации занимаются врачи-вертебрологи, ортопеды-травматологи.

Причины сакрализации
Непосредственная причина возникновения переходных пояснично-крестцовых позвонков (сакрализации и люмбализации) пока точно не установлена. Некоторые исследователи полагают, что данные аномалии развития формируются в результате нарушения закладок точек окостенения в эмбриональном периоде. При возникновении лишних точек окостенения образуется сакрализация, при недостатке таких точек – люмбализация.
Классификация
В травматологии и ортопедии различаюют следующие формы сакрализации:
- Костная двухсторонняя сакрализация – оба поперечных отростка V поясничного позвонка срастаются с боковыми массами крестца.
- Костная односторонняя сакрализация – один поперечный отросток сливается с боковой массой крестца, а с другой стороны образуется синхондроз (хрящевое сращение) либо поперечный отросток остается свободным.
- Хрящевая двухсторонняя сакрализация – оба поперечных отростка образуют синхондрозы с боковыми массами крестца.
- Хрящевая односторонняя сакрализация – один поперечный отросток образует синхондроз с боковой массой крестца, второй остается свободным.
- Суставная двухсторонняя сакрализация – оба поперечных отростка образуют аномальные суставы (неоартрозы), соединяясь с боковыми массами крестца.
- Суставная односторонняя сакрализация – один поперечный отросток образует неоартроз с боковой массой крестца, второй остается свободным.
При костной сакрализации межпозвонковый диск либо отсутствует, либо представлен в рудиментарном виде, дугоотростчатые суставы заращены. Из-за одно- или двухстороннего костного сращения движения в сегменте полностью исключаются. При хрящевой форме патологии межпозвонковый диск, как правило, присутствует, но имеет рудиментарный вид. Хрящевое сращение, особенно двухстороннее, в большинстве случаев обеспечивает неподвижность сегмента.
При суставной сакрализации межпозвонковый диск присутствует, его высота несколько снижена по сравнению с нормой. Дугоотростчатые суставы сохранены. Сегмент в большинстве случаев сохраняет подвижность. При односторонней хрящевой и, особенно, суставной сакрализации нередко наблюдается сколиоз, обусловленный клиновидной боковой деформацией тела V поясничного позвонка, существует более высокая предрасположенность к раннему возникновению дистрофических изменений в области позвонков и межпозвоночных дисков.
Кроме истинной сакрализации в отдельных случаях может выявляться ложная сакрализация, обусловленная патологическими процессами в поясничном отделе позвоночника и сопровождающаяся оссификацией связок. Характерными особенностями данной формы сакрализации являются старческий возраст пациента, позднее возникновение симптомов и наличие предшествующих заболеваний позвоночника (перелома поясничного отдела позвоночника, остеохондроза позвоночника, поясничного спондилеза или спондилоартроза).
Симптомы сакрализации
Возможно три варианта течения патологии: бессимптомный (аномалия становится случайной находкой при проведении рентгенографии по другому поводу), с ранним и поздним началом. Бессимптомное течение, как правило, наблюдается при неподвижном позвонке. При подвижном позвонке клинические проявления возникают достаточно рано, чаще выявляется седалищная или смешанная форма, обусловленная ущемлением или ушибом нерва. Начало приходится на возраст около 20 лет, впервые болевой синдром появляется после чрезмерной физической нагрузки, резкого бокового перегиба туловища, падения на ноги или прыжка.
Для раннего начала характерны боли, иррадиирующие в нижние конечности, иногда болям предшествуют парестезии. Типичным признаком является ослабление болей при пребывании в положении лежа и усиление болевого синдрома при опускании на пятки, прыжке или пребывании в положении стоя. Позднее возникновение болевого синдрома обусловлено вторичными изменениями в суставах и позвонке. Боли появляются в среднем либо преклонном возрасте и, в отличие от предыдущего варианта, локализуются только в поясничной области. Ишиалгический синдром наблюдается редко.
Диагностика
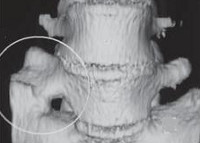
Основной методикой, используемой для подтверждения диагноза сакрализация, является рентгенография пояснично-крестцового отдела позвоночника. Следует учитывать, что рентгенологически сакрализация и люмбализация выглядят практически идентично, для определения типа переходного позвонка необходимо посчитать количество поясничных и крестцовых позвонков. Формы сакрализации могут быть различными, на снимках может выявляться увеличение поперечных отростков, принимающих вид крыла бабочки или веера, полное или частичное соединение тела и отростков с крестцом.
Характерной особенностью является уменьшение высоты переходного позвонка и сужение или отсутствие промежутка между переходным позвонком и крестцом. Выявляется укорочение остистого отростка, который может упираться в гребешок крестцовой кости либо сливаться с ним вместе с несущей дужкой. Пространства выхода нервов могут оставаться неизмененными либо приобретать вид отверстий, аналогичных отверстиям в крестце. При наличии неоартрозов во вновь образованных суставах часто выявляются признаки артроза, дегенерация суставных отростков и образование оссификатов по краям сочленения. Перечисленные патологические изменения особенно ярко выражены при сколиозе.
Используя рентгеновские снимки, можно дифференцировать истинную сакрализацию от псевдосакрализации. При ложной сакрализации сохраняется межпозвоночный промежуток, частично затушеванный оссифицированными связками. На рентгенограммах видны тени окостеневших связок, проходящих от подвздошных костей к поперечным отросткам. На теле позвонка выявляются множественные оссификаты.
Лечение сакрализации
При бессимптомном течении специальное лечение не требуется. При болевом синдроме проводят консервативные мероприятия: назначают физиотерапевтические процедуры (электрофорез с новокаином, ультразвук, парафиновые аппликации), лечебную физкультуру и массаж пояснично-крестцовой области, выполняют блокады с новокаином и кортикостероидными препаратами. Пациента по возможности направляют на санаторно-курортное лечение. Рекомендуют использовать специальный корсет и исключить тяжелый физический труд. При необходимости назначают противовоспалительные и обезболивающие препараты.
Показанием к операции являются стойкие боли, не поддающиеся коррекции с использованием консервативных методов лечения. Хирургическое вмешательство проводят в плановом порядке в условиях ортопедического или вертебрологического отделения. В ходе операции врач удаляет увеличенный поперечный отросток, образующий подвижное сочленение с крестцом, и осуществляет спондилодез с использованием костного трансплантата. В послеоперационном периоде назначают физиолечение, ЛФК, антибиотики и обезболивающие средства.
Поясничный сколиоз – болезнь офисных работников, пожилых людей и тех, кто страдает избыточным весом. Малозаметное на начальных стадиях, это заболевание может привести к серьезным последствиям и значительно снизить подвижность человека.
Содержание
- Заметили, что опустилось плечо?
- Одна нога стала короче другой?
- Сильно сутулитесь и не можете ровно выпрямить спину?
Это признаки сколиоза. Уделите всего 5 минут времени для чтения нашей статьи, и Вы узнаете, как решить эти проблемы.

Типы и степени сколиоза
Как именно может быть искривлен позвоночник?
Врачами может быть диагностирован:
Статистически чаще встречается левосторонний сколиоз. Это связано с большим количеством праворуких людей. У левшей наоборот, более распространен правосторонний сколиоз.

Важно помнить, что любой сколиоз не локализуется в одном отделе, а деформирует и другие участки. Так сколиоз поясничного отдела автоматически деформирует грудной. Это, в свою очередь, приводит к деформации грудной клетки и смещению легких и сердца в сторону.
Степени сколиоза зависят от угла кривизны.
- На начальном этапе болезни, угол искривления колеблется от 5 до 10 градусов;
- При второй степени, отклонение возрастает до 10-25 градусов;
- Третья степень значительно деформирует позвоночник, искривление достигает 30-50 градусов;
- При четвертой степени, угол кривизны превышает 50 градусов.
Чем выше степень сколиоза – тем тяжелее его последствия и более выражена симптоматика.
Причины
Факторов, которые способствуют искривлению поясницы, много. Чаще всего заболевание развивается на фоне совокупности нескольких из них. Наиболее распространенными причинами развития сколиоза поясничного отдела являются:
- Гиподинамия;
- Травмы спины, особенно повторяющиеся;
- Ожирение любого генеза;
- Врожденные патологии позвоночного столба;
- Костный туберкулез и иные инфекционные поражения;
- Опухолевые процессы;
- Воспалительные заболевания межпозвоночных дисков;
- Избыточные нагрузки, в том числе и спортивные;
- Патологии стопы: в основном, плоскостопие;
- Беременность, особенно в последнем триместре;
- Патологии метаболизма.
Причиной перехода сколиоза в более тяжелую степень, является отсутствие вторичной профилактики.
Симптомы
Признаки, которыми проявляет себя поясничный сколиоз, зависят от стадии развития заболевания. Чем выше угол кривизны – тем более яркая симптоматика. Следует отметить, что по мере нарастания искривления, болезнь влияет и на остальные органы человека.
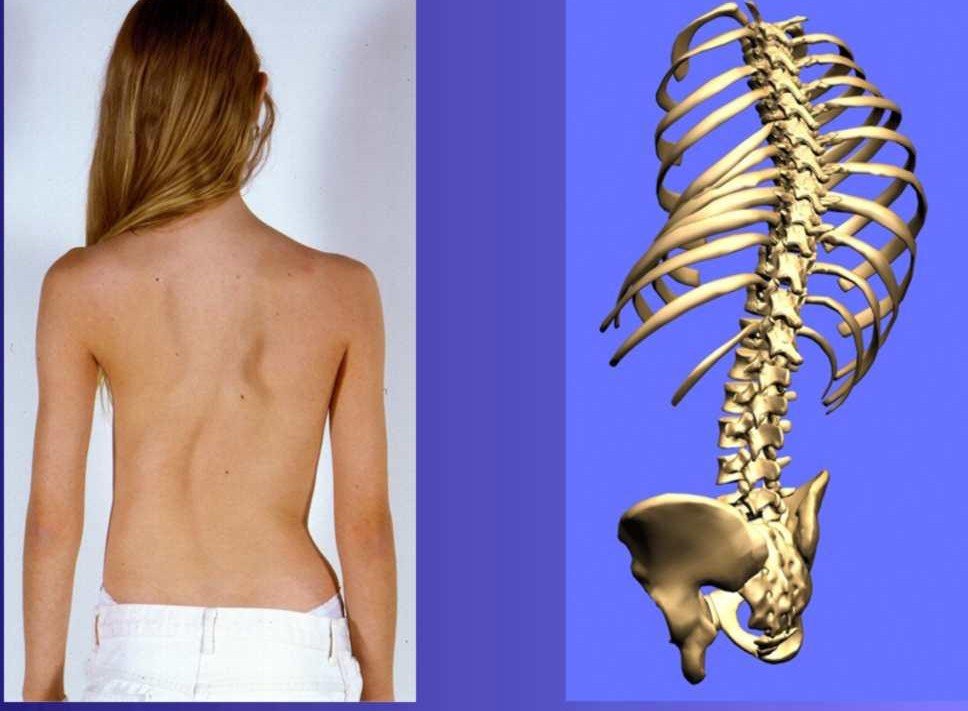
На первой стадии болезни наблюдается незначительное смещение костей таза. Это приводит к нарушение осанки: опущению плеч, их асимметрии относительно друг друга.
Второй этап болезни приводит к выраженному искажению осанки, на осмотре врач выявляет асимметрию лопаток, начинается формирование горба. Кривизна видна глазу.
Третья и четвертая степень могут привести пациента к инвалидности. Грудная клетка на этой стадии сильно деформируется. Влияние на грудной отдел приводит к образованию мышечного валика.
Опасность заболевания в том, что часто оно протекает безболезненно. Из-за этого пациент не предпринимает никаких действий.
Чаще всего, люди обращаются к врачу, когда начинают проявляться неврологические симптомы. Боли обычно сильно выражены утром и стихают при ходьбе.
Во время движений в позвоночнике, пациент нередко слышит хруст. Смещение позвонков приводит к отеку, что, в свою очередь, вызывает ощущение скованности поясницы. Начиная со второй стадии, отмечается спазм поясничных мышц, пальпация в этой области становится болезненной.
Развивается патологическая подвижность или, так называемый, гипермобильный синдром. Его обычно сопровождает дефицит кальция. Вдоль позвоночника могут образовываться остеофиты – патологические наросты на позвонках. Они приводят к ущемлению нервов, что вызывает усиление боли.
Боль и онемение развиваются не только в области поясницы. При сдавлении нервов между позвонками, неприятные ощущения могут иррадиировать в руку, ногу и вышележащие отделы позвоночника.
Диагностика
Достоверно диагностировать сколиоз можно по результатам рентгеновского снимка. При наличии сомнений, выполняют томографию.

Чаще всего, с жалобами на позвоночник, пациенты обращаются к хирургам, неврологам и ортопедам. Заподозрить заболевание специалист может по характерным жалобам и внешним проявлениям болезни.
Для точной диагностики, необходимы инструментальные исследования. Основным методом является визуализация позвоночного столба при помощи рентгена, компьютерной или магнитно-резонансной томографии.
Для определения степени смещения органов, используется УЗИ.
Из-за сколиоза поясничного отдела, нередко развивается искривление грудной части позвоночника. Это приводит к смещению сердца и ущемлению мышц области груди. По этой причине пациенты отмечают боли в сердце, характерные для стенокардии. Для исключения патологии сердца используют ЭКГ.
Перед направлением пациента на подобные процедуры врач может провести визуальный осмотр и тестирование тонуса мышц.
Методы лечения
Терапия сколиоза поясничного отдела позвоночника проводится комплексно. Для лечения болезни используют комплексную методику.
Включает таблетки, мази или инъекции для облегчения проявлений болезни. Для обезболивания обычно используют НПВС. Они хорошо снимают болевые проявления, а также, устраняют местное воспаление.
При тяжелых формах сколиоза, нестероидные препараты могут быть неэффективны. В этом случае, врач может назначить наркотические анальгетики, чаще всего – из группы опиатов. Прием таких лекарств сопряжен с риском формирования зависимости, поэтому без острой необходимости использовать их нельзя.
Миорелаксанты – препараты, действие которых направлено на снижение мышечного тонуса. Эти лекарства снимают спастическое состояние, благодаря чему уменьшается боль.
Отдельный вид медикаментозной терапии – проводниковые блокады. Устраняя болевой синдром, они способствуют облегчению состояния. Для инъекции используют новокаин или гормональные пролонгированные препараты.
Помните! Постоянный прием лекарственной терапии вызывает значимые побочные эффекты. Наиболее опасные, это кровотечения.
Для снятия боли, спазма и коррекции искривления позвоночника, врачом может быть назначена мануальная терапия. Она требует курсового лечения – один сеанс ситуации не исправит. Форма, длительность и продолжительность курса зависят от степени болезни.
Вытяжение, или тракционная терапия – это механическое воздействие на позвоночник, которое направлено на возвращение ему физиологической формы.
Существует сухое вытяжение, которое проводится на наклонных поверхностях. Такое вытяжение может подразумевать использование собственного веса пациента или дополнительных грузов. Кроме этого, при сухом вытяжении, пациенту помогает специалист.
Вытяжение может быть и подводным – оно более щадящее, в сравнении с сухим. В воде мышцы расслаблены. Для этого используются специальные ванны. Длительность процедуры может достигать 2 часов, курс тракционной терапии обычно составляет от 10 до 20 процедур.
ЛФК – один из лучших способов лечения любых патологий опорно-двигательного препарата. Виды упражнений, их комплексы и длительность назначает врач, в зависимости от состояния пациента.
Курс ЛФК требует регулярного выполнения упражнений. Нередко использование специальных тренажеров или инвентаря делают невозможным проведение упражнений в домашних условиях. В таких случаях, пациенту приходится посещать специальные залы в лечебных учреждениях.
Для проведения ЛФК на дому возможно применение компактных тренажеров, например, Древмасс.
Посмотреть, как правильно выполнять упражнения, можно на следующем видео
Для постоянного и постепенного возвращения естественного положения позвоночника, специалист может назначить ношение корсета. Его эффект заключается в постепенном и мягком придании позвоночнику правильной формы. Корсет нужно носить постоянно, в течение всего дня, пациенты снимают их только на ночь.
Ношение корсета подразумевает его использование в течение долгого времени. Во время лечения, пациенту необходимо регулярно посещать врача. Осмотры и исследования помогают специалисту следить за динамикой изменений и при необходимости – корректировать лечение.
Физиотерапевтическое лечение, в комплексе с медикаментозной терапией, хорошо помогает в терапии сколиоза поясничного отдела. Врачом может быть назначено лечение теплом, электрическим током, магнитная терапия. Физиолечение помогает предотвратить прогрессирование заболевания. Оно ускорит выздоровление после корректирующих операций.
На третьей и четвертой стадиях болезни консервативная терапия может оказаться бесполезной. В этой ситуации помочь пациенту могут только хирурги. На операционном столе выполняют выравнивание позвоночника, его укрепление пластинами и спицами, удаление остеофитов.
Профилактика
Предотвратить поясничный сколиоз намного проще, чем вылечить. Профилактика заболевания требует постоянного контроля. Внимательно следите за собой, ведите активный образ жизни, равномерно тренируйте спину.

При сомнении, стоит посетить врача. Осмотр позволит обнаружить патологию на ранних стадиях и не допустить прогрессирования болезни.
Самостоятельная профилактика заключается в контроле веса и ликвидации гиподинамии. Особенно это важно при сидячей работе.
Люди с нарушениями обмена веществ, в том числе и возрастными, должны восполнять дефицит витаминов и биологически-активных веществ при помощи коррекции питания или использования специальных добавок.
Тренажер Древмасс
На следующем видео можно посмотреть, как можно лечить сколиоз роликовым тренажером:
Как действует тренажер?
- Восстанавливает кровоснабжение;
- Формирует правильный мышечный корсет;
- Вытягивает костные структуры.
Роликовый массаже, это отличный способ для устранения гиподинамии. Он поможет разработать мышцы поясничного корсета. Использовать тренажер могут все члены семьи. Он прочный и долговечный.
Закажите Древмасс прямо сейчас на нашем сайте и приступайте к занятиям.
Здоровья Вам и Вашей спине!
Сколиоз позвоночника представляет собой стойкое искривление, которое может приводить к ухудшению внешнего вида человека и нарушению работы внутренних органов. Чаще всего патология развивается в детском или подростковом возрасте. По мере прогрессирования болезни есть риск поражения внутренних органов. Потому так важно своевременно начинать лечение.
Суть патологии
Сколиоз – это устойчивая деформация позвоночного столба, для которой характерно боковое искривление в определенном направлении. Еще одна черта недуга – скручивающееся вращение позвоночника вокруг собственной оси. Это приводит к серьезному нарушению функций различных органов.

Помимо этого, сколиоз может стать причиной формирования остеохондроза, радикулита, грыж и прочих болезней спины.
Причины
Причины сколиоза разнообразны. Характер болезни бывает врожденным или приобретенным. Первая форма является следствием неправильного формирования позвоночника. На долю таких сколиозов приходится около 25 % всех случаев недуга.
Приобретенная форма недуга обычно возникает в 5-16 лет. На этот возраст приходится период развития и полного формирования позвоночного столба.
По характеру анатомических изменений патология бывает структурной и неструктурной. Во втором случае позвоночный столб искривляется без анатомических дефектов в позвонках. Подобные патологии имеют вторичный характер и приобретаются в течение жизни. В этом случае к причинам возникновения сколиоза относят:
- Постоянное нарушение осанки у школьников;
- Травматические поражения ног и таза;
- Радикулит и грыжи в результате остеохондроза;
- Укорочение конечности;
- Воспалительное поражение мышечной ткани – миозит;
- Болезни пищеварительных органов и почек.
Обычно подобные патологии с легкостью поддаются коррекции. Для этого необходимо справиться с основной патологией, которая вызвала недуг.
Структурная форма сколиоза связана с нарушением строения мышечных, нервов, позвонков, связок. В этой ситуации искривление сочетается с аномалиями прочих структур опорно-двигательного аппарата и органов. Отдельные пациенты даже начинают отставать в психическом развитии.
Такие формы болезни могут иметь врожденный или приобретенный характер. К ключевым причинам сколиоза в этом случае относятся:
- Наследственные болезни соединительных тканей – в эту категорию входят синдром Марфана, нейрофиброматоз и т.д.;
- Органические патологии спинного мозга – они могут возникать при сирингомиелии, полиомиелите;
- Врожденные аномалии в области грудной клетки;
- Рахит, патологии паращитовидных желез и другие нарушения, которые провоцируют остеопороз;
- Дистрофические поражения мышечной ткани спины и шеи;
- Травматические поражения позвоночника;
- Опухолевые поражения позвоночника;
- Сифилис, туберкулез – эти патологии тоже способны провоцировать поражение позвоночника.

Классификация
Как уже было сказано, сколиоз бывает структурным и неструктурным. Во втором случае обычно возникает боковое искривление позвоночника, которое не сопровождается стабильной ротацией. В зависимости от провоцирующего фактора неструктурный сколиоз может иметь такие разновидности:
- Осаночный – является следствием нарушения осанки, пропадает при наклонах вперед и выполнении рентгенографии в горизонтальном положении;
- Рефлекторный – связан с вынужденным положением тела, которое принимает человек в связи с болью;
- Компенсаторный – является результатом укорочения ноги;
- Истерический – имеет психогенное происхождение и наблюдается очень редко.
Структурный сколиоз тоже имеет несколько форм в зависимости от этиологии:
- Травматический – связан с повреждением опорно-двигательной системы.
- Рубцовый – развивается в результате серьезных рубцовых поражений мягких тканей.
- Миопатический – обусловлен поражениями мышц. К ним относят прогрессирующую дистрофию мышечной ткани и миопатию.
- Нейрогенный – является следствием сирингомиелии, нейрофиброматоза, полиомиелита и прочих аномалий.
- Метаболический – связан с нарушением обменных процессов и дефицитом некоторых элементов в организме. Эта болезнь может быть следствием рахита.
- Остеопатический – возникает в результате врожденной патологии позвоночника.
- Идиопатический – в этом случае выявить провоцирующий фактор нельзя. Такой диагноз ставят после исключения остальных причин появления болезни.

В зависимости от времени появления идиопатический сколиоз может иметь такие формы:
- Инфантильный – развивается в 1-2 года;
- Ювенильный – возникает в 4-6 лет;
- Подростковый – появляется в 10-14 лет.
По форме искривления выделяют такие типы сколиоза:
- С-образный – наблюдается 1 боковой изгиб;
- S-образный – присутствует 2 изгиба;
- Z-образный – наблюдается 3 боковых изгиба.
В зависимости от области локализации искривления выделяют такие виды сколиоза:
- Шейно-грудной – верхняя часть искривления находится в области III-IV грудных позвонков;
- Грудной – вершина искривления расположена в районе VIII-IX грудных позвонков;
- Грудо-поясничный – вершина искривления локализуется в области XI-XII грудных позвонков;
- Поясничный – локализуется в области I-II поясничных позвонков;
- Пояснично-крестцовый – расположен в районе I-II крестцовых и V поясничного позвонков.

В зависимости от особенностей протекания болезни сколиоз бывает прогрессирующим или непрогрессирующим.
Симптомы
Чтобы лечение сколиоза было максимально результативным, очень важно поставить правильный диагноз. На начальных этапах недуг имеет бессимптомное течение. Потому стоит учитывать такие проявления:
![]()
В вертикальном положении с прижатыми к бокам руками дистанция между талией и верхней рукой с каждой стороны отличается;- Одно плечо расположено выше второго;
- Лопатки имеют несимметричное расположение;
- При наклоне можно увидеть искривление.
Стоит учитывать, что симптомы сколиоза позвоночника отличаются в зависимости от степени болезни:
- Первая степень – угол искривления составляет менее 10 градусов. Для этой формы заболевания характерно опущение головы, сутулость, асимметрия в районе талии, различная высота надплечий. На снимках можно увидеть небольшую тенденцию к торсии позвонков.
- Вторая степень – на этом этапе угол искривления составляет 11-25 градусов. Для этой формы недуга характерна кривизна позвоночника, которая не пропадает при изменении положения туловища. На искривленной стороне половина таза опускается, наблюдается асимметрия шеи и талии. В области грудного отдела наблюдается выпячивание, а в районе поясницы присутствует мышечный валик. На рентгеновском изображении можно увидеть торсию позвонков.
- Третья степень – для нее характерен угол искривления 26-50 градусов. Помимо основных признаков сколиоза, можно увидеть явное выпирание передних ребер и заметный реберный горб. Мышечные ткани живота заметно ослаблены. Также присутствует западание ребер и появление контрактур. На изображениях визуализируется выраженная торсия позвонков.
- Четвертая степень – на этой стадии угол искривления превышает 50 градусов. Для этой формы заболевания характерна выраженная деформация позвоночного столба. Все перечисленные проявления недуга усиливаются. Также наблюдается западание ребер в районе вогнутости, сильное растяжение мышечных тканей в области искривления, реберный горб.

Диагностика
Чтобы определить степень нарушения, расположение и особенности искривления, а также оценить состояние внутренних органов, диагностика сколиоза подразумевает такие исследования:
- Рентгенография;
- Магнитно-резонансная томография;
- Спирометрия;
- Ультразвуковое исследование;
- Электрокардиограмма.





Методы терапии
Лечение сколиоза у взрослых должен подбирать вертебролог или ортопед. Болезнь может довольно быстро развиваться и провоцировать поражение внутренних органов. Потому так важно своевременно подобрать адекватную терапию. При необходимости пациента направляют к другим врачам – пульмонологу, кардиологу и т.д.
Сколиоз может лечиться консервативными или хирургическими методами. Конкретный способ подбирают в зависимости от причины и степени выраженности патологии. Однако очень важно, чтобы лечение имело комплексный характер.
Если развитие болезни связано с травматическими повреждениями, укорочением конечностей или прочими аналогичными факторами, прежде всего устраняют причину недуга. Для этой цели могут применяться особые стельки или специальная ортопедическая обувь. Благодаря этим приспособлениям удается компенсировать отличия в длине конечностей.
Если сколиоз имеет миопатический или нейрогенный характер, консервативное лечение не даст нужных результатов. В такой ситуации потребуется операция.
Консервативная терапия сколиоза идиопатического характера заключается в лечебной гимнастике и применении корсетов. Если угол искривления составляет меньше 15 градусов и нет ротации, достаточно выполнять специальные лечебные упражнения.
Если угол деформации составляет 15-20 градусов и наблюдается ротация у людей с незаконченным ростом, помимо гимнастики, нужно использовать специальный корсет. Такие приспособления могут применяться исключительно ночью или постоянно. В этом случае стоит ориентироваться на рекомендации врача. Если процесс роста окончен, корсет не применяют.
Если наблюдается прогрессирующий сколиоз, который сопровождается углом искривления больше 20-40 градусов, проводится стационарная терапия. Она выполняется в вертебрологическом учреждении.
Если рост не окончен, показано постоянное использование деротирующего корсета. Его следует носить как минимум 16 часов в день. Однако лучше использовать приспособление 23 часа в сутки и сочетать его с интенсивными занятиями лечебной физкультурой. После окончания процессов роста корсет не применяют.
Если угол составляет больше 40-45 градусов не удается обойтись без хирургического вмешательства. Показания к проведению операции определяют в индивидуальном порядке. Они зависят от причины появления болезни, возрастной категории пациента, физических и психических особенностей. Также немаловажное значение имеет форма и расположение искривления, а также результативность консервативной терапии.
Хирургическое вмешательство при данном заболевании заключается в выпрямлении позвоночника. Оно проводится до определенного угла и подразумевает использование особых металлических приспособлений.
Тот отдел позвоночника, который подвергся хирургическому вмешательству, подлежит обездвиживанию. Для фиксации позвоночника могут использоваться специальные приспособления – винты, стержни. Также применяются крючки или пластины.
Чтобы расширить позвонки и придать позвоночному столбу более правильную форму, показано применение костных трансплантатов, который представляют собой внешний вид вкладышей. Операция при этой патологии может осуществляться дорсальным или трансторакальным способом.

Противопоказания
При сколиозе, который сопровождается углом искривления больше 10 градусов, требуются определенные ограничения физической активности.
Ключевые противопоказания при сколиозе включают:
- Вращения телом. Под запретом находятся сложные повороты тела по оси позвоночника.
- Акробатика, гимнастика и прочие тренировки для развития гибкости позвоночника. Многие движения имеют асимметричный характер, а потому они категорически запрещены при наличии такого диагноза.
- Силовые тренировки. Любые движения с применением штанги или гантелей существенно увеличивают нагрузку на позвоночник.
- Прыжки. Такие упражнения оказывают серьезное влияние на позвонки и диски, приводя к увеличению нагрузок.
- Бег. Этот вид спорта запрещен далеко не всегда. На начальных стадиях искривления легкий бег при сколиозе разрешен. Однако важно следить, чтобы болезнь не прогрессировала.
- Кувырки. При развитии заболевания выполнение этого упражнения значительно повышает угрозу получения травмы.
- Занятия командными видами спорта. Также под запретом находятся теннис, сноуборд, бадминтон. Подобные занятия подразумевают неравномерное распределение нагрузки на позвоночник. Также они связаны с вероятностью резких движений и большим риском получения травматических повреждений.






Возможные последствия
Чем опасен сколиоз позвоночника? Этот вопрос интересует множество людей. Основные последствия сколиозавключают следующее:
- Хронический болевой синдром в спине;
- Высокая вероятность появления спондилоартроза;
- Ухудшение внешнего вида и связанный с этим психологический дискомфорт;
- Поражение внутренних органов – тяжелые формы патологии могут приводить к болезням легких и сердца;
- Ухудшение потенции у мужчин;
- Слабость родовой деятельности у женщин;
- Ослабление иммунной системы;
- Аллергические реакции;
- Нарушение кровообращения в мозге.
Профилактика
Чтобы избежать искривления позвоночника, следует придерживаться целого ряда рекомендаций:
- Правильно организовать рабочее место, которое обеспечит сохранение нормального положения позвоночника;
- Каждые 15-25 минут менять положение туловища в случае сидячей работы;
- Каждый час прерывать сидячую работу хождением по кабинету;
- Ежедневно делать зарядку, включающую наклоны и повороты спины;
- Подобрать матрас умеренной жесткости;
- Вовремя лечить болезни спины;
- Избегать появления лишнего веса.
Именно поэтому лечение и профилактика сколиоза должны осуществляться квалифицированным врачом. При первых же симптомах аномалии следует обратиться к ортопеду или вертебрологу и четко следовать всем рекомендациям специалиста.
Читайте также:



