Переднее спинальное субарахноидальное пространство
Расширение САП возникает, когда ликвора образуется много, или затруднен его отток. Так как мозг помещен в ограниченную полость черепной коробки, то при увеличении объема жидкости его структуры подвергаются сдавлению. Бывает общее (равномерное) расширение и локальное.
Субарахноидальная щель – листки оболочек мозга расходятся над углублением извилины и соединяются над ее поверхностью, эти пространства называют щелями. Понятие расширения САП – это только заключение, полученное при рентгенологической, ультразвуковой или томографической диагностике. Для определения нужны дополнительные обследования.
Причины патологии при равномерном и локальном: повышенное образование спинномозговой жидкости; нарушение всасывания при воспалении, отечности; препятствия оттоку – опухоль, киста, кровоизлияние. Могут возникнуть еще в период внутриутробного развития. Младенец в таком случае рождается с гидроцефалией (водянкой мозга). Факторы-провокаторы: пороки развития; аномалии строения черепа, соединения его с позвоночником; травма при родах; инфекционные болезни матери.
Особая форма болезни – атрофия (уменьшенный объем) мозга и заполнение образованных пространств жидкостью. Характерна для пожилых пациентов на фоне атеросклероза, злокачественного течения гипертонической болезни, осложнений диабета.
Клинические признаки:
- У взрослых: головная боль, на которую не действуют обезболивающие; тошнота, рвотные позывы; ощущение давления на глаза. Признаки появляются внезапно или постепенно усиливаются, возможно периодическое стихание и обострение. При атрофии головного мозга расширения САП является случайной находкой при обследовании. Осложнения при несвоевременном лечении: шаткость при ходьбе; головокружение; неустойчивость при смене положения; затруднение координации движений; ощущение шума в ушах, зрительные нарушения, вплоть до слепоты; частичная обездвиженность или паралич; мышечные спазмы; потеря сознания, судороги; перепады настроения, агрессия, психоз.
- У грудничков: набухшие вены на поверхности тонкой кожи; шарообразная голова; большой родничок напряжен, неподвижен (нет пульсации); расхождение швов; при простукивании появляется звук, как при ударе по треснувшему горшку; взгляд вверх ограничен, на глазном дне отек дисков глазных нервов. Последствия: отставание в психомоторном развитии; позднее приобретение навыков; повышенный тонус мышц ног; низкая двигательная активность, ожирение; психические нарушения – апатия, нет привязанности к родителям, снижен интеллект.
Обследования при поражении лобных и теменных долей: визуальный осмотр, рентгенография, УЗИ, МРТ, консультация окулиста, пункция, ПЦР-исследование.
Лечение расширения субарахноидального пространства. Медикаментозная терапия показана при менингитах, энцефалитах, травмах, инсультах. В комплекс включают мочегонные (Лазикс, Диакарб). Показания для операции: аномалии развития черепа и САП; доброкачественные и злокачественные новообразования; внутримозговое кровоизлияние; абсцесс мозга; спаечный процесс при арахноидите. Если нельзя провести радикальное устранение причины гидроцефалии, то создают дополнительные пути оттока из полости черепа методом шунтирования.
Читайте подробнее в нашей статье о расширении субарахноидального пространства, его признаках, лечении.
Причины расширения субарахноидального пространства
Основная причина патологии – сбой в работе ликворной системы. Субарахноидальное ликворное пространство – это полость, своеобразный резервуар головного мозга для цереброспинальной мозговой жидкости – ликвора, образованной в боковых желудочках мозга. Полость локализуется над мягкой оболочкой мозга, и под паутинной мембраной оболочкой. Над бороздами мозга полости расходятся, образуя цистерны подпаутинного пространства, наполненные ликвором. Цереброспинальная жидкость находится в состоянии непрерывной циркуляции, поддерживая постоянство обменных процессов, и обеспечивая полноценное питание клеток головного и спинного мозга.
Если субарахноидальное пространство расширено, это свидетельствует о нарушение ликвородинамики, скопление ликвора и его перераспределение по конвекситальной поверхности – выпуклым частям больших полушарий. Патологические изменения приводят к развитию гидроцефалии – водянки. Увеличенный объём жидкости сдавливает структуры головного мозга, нарушая его функциональность.
Патология подоболочечного пространства имеет 2 формы:
- неравномерное (локальное) расширение – указывает на нарушение резорбции ликвора;
- общее равномерное расширение – свидетельствует об избыточной секреции спинномозговой жидкости.
Нарушение оттока цереброспинальной мозговой жидкости провоцирует дилатация – расширение ликворных путей, либо наличие препятствий в наружных ликворных путях (опухоли, кисты, кровоизлияния), которые закрывают просвет.
У новорождённых детей расширенное подпаутинное пространство – это аномалия внутриутробного развития, причинами которой являются:
- дефекты формирования мозговых структур;
- аномальное строение черепной коробки;
- травма во время родоразрешения;
- инфицирование женщины в перинатальный период сифилисом, краснухой, цитомегаловирусом, токсоплазмозом.
Причины увеличения межоболочечного пространства у взрослых и детей старше года:
- ЧМТ (черепно-мозговые травмы);
- инфекционно-воспалительные заболевания головного мозга и его оболочек (менингит, энцефалит);
- аутоиммунное воспаление паутинной оболочки мозга (арахноидит);
- доброкачественные, злокачественные, кистовидные новообразования;
- острое нарушение мозгового кровообращения, сопровождаемое разрывом сосудов и кровоизлиянием в мозг;
- церебральный отек;
- хроническое отравление тяжёлыми металлами.
Одна из причин увеличения межоболочечного пространства это черепно-мозговая травма
Отдельно выделяют атрофию головного мозга в пожилом возрасте (уменьшение органа в объёме). В этом случае ликвором заполняются образовавшиеся локальные полости.
Клинические признаки
Проявления расширения САП отличаются во взрослом возрасте и у грудничков.
Большое количество жидкости в ограниченном костями пространстве вызывает нарастание давления ликвора. Симптоматика этой патологии складывается из таких нарушений:
- головная боль, на которую не действуют обезболивающие;
- тошнота, рвотные позывы;
- ощущение давления на глаза.
Эти признаки появляются внезапно или постепенно усиливаются, возможно периодическое стихание и обострение. При атрофии головного мозга давление внутри черепа может не повышаться, поэтому обнаружение расширения САП является случайной находкой при инструментальном обследовании.
Если гидроцефалия вовремя не распознана и не начато лечение, то возникают осложнения от сдавления и прогрессирования основного заболевания.
К ним относятся:
- шаткость при ходьбе;
- головокружение;
- неустойчивость при смене положения;
- затруднение координации движений;
- ощущение шума в ушах.
Зрительные нарушения проявляются снижением остроты, выпадением полей, застойными изменениями на глазном дне. Длительная гидроцефалия приводит к слепоте из-за атрофии глазных нервов.
К неврологическим последствиям расширения подпаутинного пространства относятся:
- снижение двигательной функции конечностей – парез (частичная обездвиженность) и паралич;
- повышение сухожильных рефлексов и тонуса мышц;
- мышечный спазм, который приводит к контрактурам (ограничению подвижности) конечностей;
- при тяжелых формах – потеря сознания, судороги.
Повышенное внутричерепное давление сопровождается расстройствами психики:
- перепады настроения – беспричинная эйфория с резким переходом в безразличие, замкнутость;
- агрессия;
- нервозность, тревожность, беспокойство;
- психоз с галлюцинациями и бредом.
Смотрите на видео о внутричерепном давлении:
Особенностью строения черепа новорожденного является податливость костей. При нарастании давления спинномозговой жидкости компенсаторно увеличивается размеры головы. При этом обнаруживают:
- набухшие вены на поверхности тонкой кожи;
- шарообразную голову;
- большой родничок напряжен, неподвижен (нет пульсации);
- расхождение швов;
- при простукивании появляется звук, как при ударе по треснувшему горшку;
- взгляд вверх ограничен, на глазном дне отек дисков глазных нервов.
К последствиям гидроцефалии относятся:
- отставание в психомоторном развитии;
- позднее приобретение навыков (ребенок позже садится, переворачивается, удерживает голову, начинает ходить);
- повышенный тонус мышц ног;
- низкая двигательная активность, ожирение;
- психические нарушения – апатия, нет привязанности к родителям, снижен интеллект.
Степени нарушения
По тяжести патологических изменений классифицируют три степени:
- Лёгкая. Расширение увеличено незначительно на 1-2 мм от нормы.
- Средняя. Умеренные изменения на 3-4 мм от референсных значений;
- Тяжёлая. Выраженная дилатация более 4 мм, сопровождаемая заполнением ликвором межполушарной щели — полости, разделяющей правое и левое полушария.
Нормальное расстояние между мягкой и паутинной оболочкой у грудничков составляет 2-3 мм.
При своевременно начатом лечении умеренные и лёгкие нарушения поддаются коррекции. Если на фоне расширения субарахноидального пространства размер желудочков не выходит за границы нормы, к 2 годам состояние ребёнка нормализуется.
Симптомы
Неравномерное расширение субарахноидальных пространств головного мозга у детей наблюдается по таким симптомам:
- Раздражение на яркий свет, громкий звук и выраженные запахи.
- Нарушение сна.
- Срыгивание сразу после еды.
- Плач без повода.
- Поражение глазодвигательного нерва, что проявляется косоглазием.
- Пульсация и выбухание родничка, неполное закрытие швов.
- Дрожание в конечностях и подбородка.
- Изменение поведения и реакции при смене погоды.
У взрослых симптомы такие:
- Ликвородинамическая головная боль. Характеризуется распирающими и ноющими болями в голове. К симптому присоединяется головокружение, тошнота и нередко рвота, которая приносит временное облегчение пациенту.
- Психические расстройства: эмоциональная лабильность, раздражительность, плаксивость, апатия, возбуждение. Снижение концентрации внимания, ухудшение памяти и замедление темпа мышления. Непереносимость яркого света, громкой музыки и сильных запахов. Сон обычно поверхностный, прерывчатый, с утрудненным засыпанием.
- Вегетативные расстройства: головокружение, снижение аппетита, чередование запоров и диарей, чрезмерная потливость, боли в сердце.
Со временем продолжительное расширение субарахноидальных пространств может привести к гипертензивной энцефалопатии. Это состояние обуславливается нарушением мозгового кровообращения и ликвороциркуляции, из-за чего возникают диффузные или очаговые поражения коркового вещества головного мозга. Заболевание сопровождается сильными головными болями, беспокойством и тревогой, нарушением сознания в виде синкопы или сомноленции.
При развитой энцефалопатии снижается память, рассеивается внимание и понижается интеллект. Также с нарастанием болезни формируется астенический синдром: пациенты становятся раздражительными, слабыми, истощаемыми. Они повышается тревога и склонность к депрессии.
К какому врачу обратиться?
Первичный приём проводит педиатр – у детей, терапевт – у взрослых.
Если у ребёнка замечены симптомы болезни обратитесь к педиатру
При предположении патологических изменений головного мозга, врач даёт направление к неврологу – специалисту по заболеваниям ЦНС. Дополнительно назначают консультацию окулиста и нейрохирурга. Точный диагноз ставят только на основе аппаратного обследования пациента.
Последствия
Какие-либо последствия возможны при быстром росте кисты или ее разрыве. Именно поэтому необходимо постоянно наблюдать за состоянием данного образования и проводить своевременную терапию.
- Нарушение кровообращения и движения ликвора.
- Возникновение опухолей на месте кисты.
- Расстройства со стороны речи, движений, осязания и зрения.
- Смерть пациента наблюдается крайне редко.
Если киста лопается, то возникают довольно опасные осложнения:
- Заражение крови (сепсис).
- Попадание гнойного содержимого кисты в ликвор, что приводит к воспалению.
- Кровотечение внутри черепа.
- Полный паралич.
- Смерть больного.
Методы диагностики
Для диагностики расширения субарахноидального конвекситального пространства и иных патологий головного мозга используют 2 наиболее информативных метода МРТ и НСГ. По показаниям назначают вентикулярную пункцию – забор ликвора, находящегося в желудочковых полостях мозга, для определения ВЧД (внутричерепного давления).
| возраст | взрослые | дети от года | груднички |
| показатели нормы (мм Hg) | 10-15 | 3-7 | 1,5-6 |
Магнитно-резонансная томография (МРТ) – проводится взрослым и детям старше года. Метод базируется на воздействии магнитных волн, и их обратного отражения в виде электромагнитных импульсов. По результатам обследования определяют структуру тканей головного мозга, химический состав.
Для диагностики заболевания используют МРТ
При патологии подоболочечного пространства на МР-картине визуализируется:
- расширение ликворных пространств вокруг височных и лобных долей;
- расширение передних межполушарных отделах;
- дилатация желудочков головного мозга (вентрикуломегалия);
- расширения борозд (особенно в задних отделах головного мозга);
- асимметрия черепа.
Расшифровку показателей проводит врач-невролог.
Нейросонографию (НСГ) используют для оценки состояния структур головного мозга у грудных детей до того, как закроется родничок. Метод представляет собой ультразвуковое обследование – эхографию специальным датчиком через родничок.
Нейросонографию используют для исследования структуры мозга младенца
Результаты обследования оценивает детский невролог.
Профилактические мероприятия
Любые неприятные симптомы не должны оставаться без внимания. Поэтому если у пациента обнаруживаются выше перечисленные признаки, то необходимо обратиться за консультацией к специалистам (невролог или нейрохирург).
Если у человека диагностирована киста мозжечка, важно соблюдать несколько рекомендаций, которые помогут избежать осложнений:
- Нужно периодически посещать лечащего врача. Это необходимо для контроля состояния пациента и наблюдения за образованием в динамике.
- Проходить диагностические исследования, которые назначены специалистом.
- Проводить профилактику в отношении инфекционных заболеваний. Следует повышать защитные силы организма: принимать витамины, обеспечить полноценное питание, здоровый сон.
- Препятствовать переохлаждению организма. Человек должен одеваться по сезону, избегать сквозняков, держать ноги в тепле.
- Отказаться от вредных привычек (употребление спиртных напитков, курение).
- Необходимо контролировать показатели крови. При повышении уровня холестерина или тромбоцитов следует принимать лекарственные препараты, которые назначит доктор (профилактика тромбообразования, ишемии тканей головного мозга и так далее).
- Контролировать уровень артериального давления. Если наблюдается гипертония, то нужен постоянный прием медикаментов. Это поможет избежать сильных скачков давления.
- При ухудшении самочувствия важно сообщить о нем врачу, чтобы скорректировать лечение.
Лечение расширения субарахноидального пространства
Для качественного лечения важно определить причину расширения подпаутинного пространства, и обнаружить какой участок подвергается сдавливанию скопившимся ликвором (мозжечок, гипофиз, гипоталамус, иные области).
При минимальных и умеренных отклонениях назначают консервативную терапию, включающую препараты нескольких фармакологических групп.
Верошпирон — мочегонный диуретик
| группа медикаментов | действие | примеры лекарств |
| диуретики | мочегонное, противоотёчное | Верошпирон, Триампур Композитум, Диакарб |
| препараты калия и магния | восстановление электролитного баланса | Аспаркам, Панангин |
| спазмолитики | купирование болевого синдрома, снижение ВЧД | Новиган, Спазган |
| барбитураты | противосудорожное | Фенобарбитал, Барбамил |
| ноотропы | стимуляция работы головного мозга, улучшение памяти и умственной деятельности | Пирацетам, Биотредин, Ноорторил, |
| глюкокортикостероиды (гормональные средства) | противовоспалительное | Преднизолон, Бетамезон |
Пирацетам стимулирует работу головного мозга
В случае инфекционной этиологии структурных изменений (менингит, энцефалит), проводят лечение антибактериальными препаратами широкого спектра действия – Цефиксим, Амоксиклав, Сумамед.
Схему лечения и дозировку медикаментов определяет врач.
При невозможности устранить расширение субарахноидального ликворного пространства консервативно, назначают хирургическое шунтирование – создание искусственного русла для оттока спинномозговой жидкости.
Если причиной нарушения оттока ликвора является новообразование, проводят хирургическое иссечение:
- опухолей (злокачественной и доброкачественной природы);
- абсцесса;
- кист.
Хирургическое вмешательство происходит при серьёзных осложнениях — опухолях, кистах
Операция показана при мозговом кровоизлиянии, аномальных дефектах черепа.
Открытая гидроцефалия
Данная разновидность патологии также называется наружной и является одной из наиболее часто диагностируемых. В отличие от закрытой открытая гидроцефалия протекает в более легкой форме, поскольку при ней жидкость не скапливается, а всего лишь нарушается ее отвод. Основная причина развития патологии — это нарушение балансировки между вырабатыванием и выведением ликвора, злокачественные опухоли, а также различные заболевания инфекционной этиологии. Стоит отметить, что расширение конвекситальных субарахноидальных пространств головного мозга также подразделяется на три вида в зависимости от времени и способа развития патологии. Таковыми являются:
- врожденная;
- приобретенная;
- заместительная.
Каждая из них имеет определенные особенности, поэтому нужно более подробно рассказать о каждой разновидности заболевания.
Для успешного и безопасного проведения спинальной и эпидуральной анестезии необходимо хорошо ориентироваться в анатомии позвоночника и спинного мозга.
Позвоночный канал проходит от большого затылочного отверстия до крестцовой щели, но при этом субарахноидальное пространство обычно заканчивается на уровне второго крестцового позвонка ( рис.1.1 ).
Позвоночный столб состоит из 7 шейных, 12 грудных и 5 поясничных позвонков с прилегающими к ним крестцом и копчиком ( рис 1.2 ). Он имеет несколько клинически значимых изгибов. Наибольшие изгибы кпереди (лордоз) расположены на уровнях С5 и L4-5 , кзади – на уровнях Th5 и S5 . Эти анатомические особенности в совокупности с баричностью местных анестетиков играют важную роль в сегментарном распределении уровня спинального блока.
Прилегающие друг к другу тела позвонков разделены межпозвонковыми дисками. Хотя все позвонки имеют общую структуру ( рис 1.3 ), они различаются по форме и размерам в зависимости от их расположения и функции. Шейные позвонки, имеющие наименьшую весовую нагрузку и максимальную подвижность, относительно малы по сравнению с большими массивными позвонками крестцового отдела ( рис 1.4 ).
Особенности отдельных позвонков оказывают влияние на технику, в первую очередь, эпидуральной пункции. Остистые отростки отходят под различными углами на разных уровнях позвоночника. В шейном и поясничном отделах они располагаются почти горизонтально по отношению к пластине, что облегчает срединный доступ при перпендикулярном расположении иглы к оси позвоночника. На средне-грудном уровне (Тh5-9 ) остистые отростки отходят под достаточно острыми углами ( рис 1.2 ), что делает предпочтительным парамедиальный доступ. Отростки верхних грудных (Тh1-4 ) и нижних грудных (Тh10-12 ) позвонков ориентированы промежуточно по сравнению с двумя вышеуказанными особенностями. На этих уровнях ни один из доступов не имеет преимуществ перед другим.
Крестец сформирован путем срастания 5 крестцовых позвонков, внутри которых спинальный канал продолжается дальше вниз до конца крестцовой щели ( рис.1.5a и б ). Иногда пластинки у крестцовых позвонков могут отсутствовать на уровне S4 и даже S5, обуславливая формирование ненормально большой крестцовой щели. Ниже крестца находится копчик.
По передней поверхности тел позвонков от черепа до крестца проходит передняя продольная связка, которая жестко фиксирована к межпозвонковым дискам и краям тел позвонков. Задняя продольная связка соединяет задние поверхности тел позвонков и образует переднюю стенку позвоночного канала ( рис 1.6 ) .
Пластины позвонков соединяются желтой связкой, а задние остистые отростки – межостистыми связками. По наружной поверхности остистых отростков С7 - S1 проходит надостистая связка. Ножки позвонков не соединены связками, в результате образуются межпозвонковые отверстия, через которые выходят спинно-мозговые нервы ( рис.1.7 ).
При проведении иглы срединным доступом она должна пройти сквозь надостистые и межостистые связки, а затем сквозь желтую связку. При парамедиальном доступе игла минует надостистую и межостистую связки, сразу достигая желтой связки. Желтая связка плотнее других, поэтому возрастание сопротивления при прохождении ее иглой, с последующей его потерей используют для идентификации эпидурального пространства.
Оболочки спинного мозга.
Спинномозговой канал имеет три соединительнотканные оболочки, защищающие спинной мозг: твердую мозговую оболочку, паутинную (арахноидальную) оболочку и мягкую мозговую оболочку. Эти оболочки участвуют в формировании трех пространств: эпидурального, субдурального и субарахноидального ( рис.1.9 и рис.1.10 ). Непосредственно СМ и корешки укрывает хорошо васкуляризированная мягкая мозговая оболочка ( рис.1.15 ), субарахноидальное пространство ограничено двумя прилегающими друг к другу оболочками - паутинной и твердой мозговой.
Между мягкой мозговой и паутинной оболочками проходят многочисленные тонкие трабекулы. Кроме того, там находятся два волокнистых тяжа, которые поддерживают спинной мозг в центральном положении внутри позвоночного канала, а также зубчатая связка и субарахноидальная перегородка. ( рис.1.11 ).
Зубчатая связка, которая обнаружена на обеих (передней и задней) сторонах спинного мозга, является продолжением мягкой мозговой оболочкой на передние и задние нервные корешки. Достигая паутинной оболочки, она имеет треугольную проекцию ( рис.1.11 ). Субарахноидальная перегородка соединяется с мягкой мозговой и паутинной оболочками в медиальной плоскости сзади ( рис.1.11 ). Имея ячеистую структуру, она не является окончательно сформированной перегородкой, но может стать частичным барьером для свободного распространения введенных жидкостей, в особенности в грудном отделе.
Все три оболочки спинного мозга также распространяются в стороны, окружая сначала нервные корешки, а затем и смешанные спинномозговые нервы. Таким образом, мягкая мозговая, паутинная и твердая мозговая оболочки формируют эндонервий, перинервий и эпинервий. Субарахноидальное пространство также распространяется в стороны вдоль нервных корешков смешанных нервов на небольшое расстояние ( рис.1.14 ). Эти дуральные манжеты обычно заканчиваются в межпозвонковых отверстиях, но иногда они распространяются на сантиметр или более, вдоль спинномозговых нервов ( рис.1.16 ).
Твердая мозговая оболочка (ТМО) представляет собой листок соединительной ткани, состоящей из коллагеновых волокон, ориентированных как поперечно, так и продольно, а также некоторого количества эластических волокон, ориентированных в продольном направлении. ( рис. 1.12 ) На протяжении длительного времени считали, что волокна ТМО имеют преимущественно продольную ориентацию. В связи с этим рекомендовали при пункции субарахноидального пространства ориентировать срез спинальной иглы с режущим кончиком вертикально, чтобы он не пересекал волокна, а как бы их раздвигал. Позднее при помощи электронной микроскопии выявили достаточно беспорядочное расположение волокон ТМО – продольное, поперечное и частично циркулярное. Толщина ТМО вариабельна (от 0,5 до 2 мм) и может отличаться на разных уровнях у одного и того же пациента. Чем толще ТМО, тем выше ее способность к ретракции (стягиванию) дефекта.
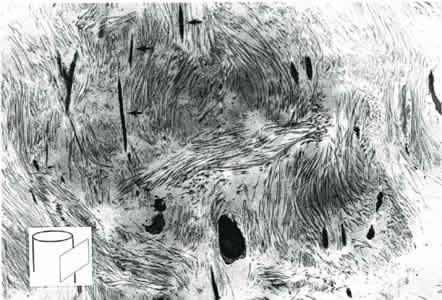 |
| Рис.1.12. Электронная микрофотография задней люмбальной твердой мозговой оболочки (цилиндр и плоскость указывают на то, каким образом на образце было сделано тангенциальное продольное сечение). Организация коллагена была очень различной. Направление эластичных волокон (стрелки) плотным на всех участках и плоскостях. С любезного разрешения Dr . B . Raymond Fink |
Паутинная оболочка . Паутинная оболочка состоит из расположенных в одной плоскости и перекрывающих друг друга 6-8 слоев плоских эпителиально-подобных клеток, плотно соединенных между собой и имеющих продольную ориентацию. Паутинная оболочка является не просто пассивным резервуаром для СМЖ, она активно участвует в транспорте различных веществ. Недавно было установлено, что в паутинной оболочке вырабатываются метаболические энзимы, которые могут оказывать воздействие на отдельные вещества (например, адреналин) и нейротрансмиттеры (ацетилхолин), имеющие значение для реализации механизмов СА. Активный транспорт веществ через паутинную оболочку осуществляется в области манжет спинномозговых корешков. Здесь происходит одностороннее перемещение веществ из СМЖ в эпидуральное пространство, что увеличивает клиренс введенных в субарахноидальное пространство местных анестетиков. Пластинчатое строение паутинной оболочки способствует ее легкому отделению от твердой мозговой оболочки при спинальной пункции.
Мягкая мозговая оболочка. Мягкая мозговая оболочка вплотную окутывает спинной мозг и его кровеносные сосуды и является продолжением церебральной мягкой мозговой оболочки ( рис.1.15 ). Она состоит из двух слоев. Внутренний слой находится в непосредственном контакте с глиальными клетками и не может быть снят со спинного мозга. Кровеносные сосуды, которые проходят вдоль корешков спинных нервов и спинного мозга находятся четко снаружи и покрыты мягкой мозговой оболочкой. Микроскопически это покрытие распространяется до начала капилляров.
Все три оболочки спинного мозга также распространяются и латерально, чтобы окутать сначала нервные корешки, а затем и смешанные спинномозговые нервы. Таким образом, мягкая мозговая, паутинная и твердая мозговая оболочки формируют эндонервий, перинервий и эпинервий. Субарахноидальное пространство также распространяется латерально вдоль нервных корешков смешанных нервов на короткое расстояние ( рис.1.14 ). Эти дуральные манжеты обычно заканчиваются в межпозвонковых отверстиях, но иногда они распространяются на сантиметр, или более, вдоль спинномозговых нервов ( рис.1.16 ).
Наилучшей проницаемостью характеризуются препараты с промежуточной способностью растворяться в жирах – лидокаин, бупивакаин.
Препараты, с промежуточной способностью растворяться в жирах, в наименьшей степени подвержены вышеуказанным водно-липидным взаимодействиям.
Эпидуральное пространство (ЭП)
ЭП является частью спинномозгового канала между его наружной стенкой и твердой мозговой оболочкой, простирается от большого затылочного отверстия до крестцово-копчиковой связки. Твердая оболочка прикрепляется к большому затылочному отверстию, а также к первому и второму шейным позвонкам, в связи с этим растворы, введенные в ЭП, не могут подняться выше этого уровня. ЭП расположено кпереди от пластины, с боков ограничено ножками, а спереди телом позвонка.
ЭП содержит: а) жировую клетчатку, б) спинно-мозговые нервы, выходящие из спинно-мозгового канала через межпозвонковые отверстия, в) кровеносные сосуды, питающие позвонки и спинной мозг. Сосуды ЭП в основном представлены эпидуральными венами, формирующими мощные венозные сплетения с преимущественно продольным расположением сосудов в боковых частях ЭП и множеством анастомотических веточек. ЭП имеет минимальное наполнение в шейном и грудном отделах позвоночника, максимальное – в поясничном отделе, где эпидуральные вены имеют максимальный диаметр.
Передне-задний размер ЭП прогрессивно сужается с поясничного уровня (5-6 мм) к грудному (3-5 мм) и становится минимальным на уровне С 3-6 .
В обычных условиях давление в ЭП имеет отрицательное значение. Наиболее низким оно является в шейном и грудном отделе. Увеличение давления в грудной клетке при кашле, пробе Вальсальвы приводит к повышению давления в ЭП. Введение жидкости в ЭП повышает давление в нем, величина этого повышения зависит от скорости и объема введенного раствора. Параллельно увеличивается давление и в субарахноидальном пространстве.
Давление в ЭП становится положительным в поздних сроках беременности за счет повышения внутрибрюшного давления и расширения эпидуральных вен. Уменьшение объема ЭП способствует более широкому распространению местного анестетика.
Непреложным является факт, что препарат, введенный в ЭП, попадает в СМЖ и спинной мозг.
В настоящее время экспериментально подтвержден лишь один механизм проникновения лекарственных препаратов из ЭП в СМЖ / СМ – диффузия через оболочки спинного мозга (см. выше).
Новые данные по анатомии эпидурального пространства.
Большинство ранних исследований анатомии ЭП были выполнены с помощью введения рентгеноконтрастных растворов или при аутопсии. Во всех этих случаях исследователи сталкивались с искажением нормальных анатомических соотношений, обусловленных смещением компонентов ЭП относительно друг друга. Интересные данные были получены в последние годы при помощи компьютерной томографии и эпидуроскопической техники, позволяющей изучать функциональную анатомию ЭП в непосредственной связи с техникой эпидуральной анестезии. Например, при помощи компьютерной томографии было подтверждено, что спинальный канал выше поясничного отдела имеет овальную форму, а в нижних сегментах - треугольную
С помощью 0,7 мм эндоскопа, введенного через иглу Туохи 16 G , было установлено, что объем эпидурального пространства увеличивается при глубоком дыхании, что может облегчить его катетеризацию ( Igarashi ,1999). По данным КТ, жировая ткань преимущественно сконцентрирована под желтой связкой и в области межпозвонковых отверстий. Жировая клетчатка практически полностью отсутствует на уровнях С7 -Тh 1 , при этом твердая оболочка непосредственно соприкасается с желтой связкой. Эпидуральный жир скомпонован в ячейки, покрытые тонкой мембраной. На уровне грудных сегментов жир фиксирован к стенке канала только по задней средней линии, а в ряде случаев рыхло прикрепляется к твердой оболочке. Это наблюдение может частично объяснить случаи асимметрического распределения растворов МА.
При отсутствии дегенеративных заболеваний позвоночника, межпозвонковые отверстия обычно открыты, независимо от возраста, что позволяет введенным растворам свободно покидать ЭП.
При помощи магнитно-резонансной томографии были получены новые данные об анатомии каудальной (сакральной) части ЭП. Расчеты, выполненные на костном скелете, свидетельствовали о том, что его средний объем составляет 30 мл (12-65 мл). Исследования, выполненные с применением МРТ, позволили учесть объем ткани, заполняющей каудальное пространство, и установить, что его истинный объем не превышает 14,4 мл (9,5-26,6 мл) ( Crighton ,1997). В той же работе было подтверждено, что дуральный мешок заканчивается на уровне средней трети сегмента S 2 .
Воспалительные заболевания и ранее перенесенные операции искажают нормальную анатомию эпидурального пространства.
Начинается от большого затылочного отверстия (где переходит в интракраниальное субарахноидальное пространство) и продолжается приблизительно до уровня второго крестцового сегмента, ограничивается паутинной и мягкой мозговой оболочками. Оно включает в себя спинной мозг, спинно-мозговые корешки и спинно-мозговую жидкость.
Читайте также:


