Парез голосовой связки шейный остеохондроз
Общее описание
Паралич голосовых складок, гортани (J38.0) — это полное отсутствие произвольных движений гортани в результате нарушения иннервации мышц гортани. Парез — это снижение силы, амплитуды произвольных движений, временное явление, до 1 года.
Левая голосовая связка поражается в 2 раза чаще, чем правая, чаще у женщин, чем у мужчин (3:2).
- центральные,
- периферические,
- односторонние,
- двусторонние параличи.
1. Центральный паралич:
- Кортикальные: контузия, ДЦП, энцефалит, атеросклероз сосудов мозга.
- Кортикобульбарные: острое нарушение мозгового кровообращения, сифилис, бешенство, полиомиелит, внутримозжечковые новообразования.
2. Периферический паралич:
- травма нерва во время оперативного лечения на органах шеи, грудной клетки;
- ущемление нерва в результате опухолевого/метастатического процесса в шее, грудной клетке, дивертикула трахеи, пищевода, при кардиомегалии;
- неврит воспалительной, токсической/метаболической природы.
При данном заболевании нарушены следующие функции гортани: дыхательная, голосообразующая, защитная.
Профилактика
Чтобы избежать этой неприятной болезни, достаточно просто планово проводить медицинский осмотр. Если у Вас когда-либо случались травмы шеи, операции, невралгии и т.д., то стоит через некоторое время провести диагностику, дабы обнаружить и вовремя предупредить один из факторов возникновения болезни.
Также стоит внимательно относиться к своему горлу: любые инфекционные лор-заболевания могут давать серьезные осложнения, в том числе и парез.
Лечение голосовых связок народными средствами.
Причинами, приводящими к значительной потере голоса либо к охриплости, зачастую оказываются осложнения после перенесения простудного заболевания, сильные нагрузки на голосовые связки, частые стрессы. В советах специалистов, в лечении голосовых
Причинами, приводящими к значительной потере голоса либо к охриплости, зачастую оказываются осложнения после перенесения простудного заболевания, сильные нагрузки на голосовые связки, частые стрессы.
Выполняя процедуры по лечению голосовых связок, не рекомендуют полоскать горло раствором соды, потому что сода будет раздражать связки. Употреблять алкоголь, солёное, острое, курить — запрещено.
Диагностика паралича голосовых складок и гортани
- Консультация оториноларинголога, пульмонолога, эндокринолога, гастроэнтеролога, невропатолога по показаниям.
- Рентгентомография, компьютерная томография гортани, трахеи.
- Рентгентомография, компьютерная томография органов грудной клетки в двух проекциях.
- Рентгенография пищевода с контрастированием.
- ФГДС.
- УЗИ щитовидной железы.
- Фибробронхоскопия.
- Компьютерная томография головного мозга (по показаниям).
- Определение функции внешнего дыхания.
- Непрямая, прямая ларингоскопия, микроларингоскопия и микроларингостробоскопия.
Отчего возникает патология
Миопатический паралич имеет следующие причины возникновения.
- Воспалительные процессы (ларинготрахеит).
- Инфекции (грипп, дифтерия, туберкулез).
- Высокая физическая нагрузка на гортань (у певцов, лекторов).
- Длительные разговоры на холоде, в загазованном или запыленном пространстве.
- Период полового созревания.
- Врожденная слабость гортанных мышц.
Нейропатический паралич возникает по причинам:
- Травмы гортани.
- Опухоли на шее, в груди, в пищеводе, которые могут сдавливать двигательные нервы.
- Инфекции (дифтерия, ОРВИ, грипп, сифилис и др.).
- Заболевания головного мозга (инсульт, опухоль, гумма, множественный склероз).
- Черепно-мозговые травмы.
- Истерия, психопатия.
- Стрессы, сильные переживания.
Функциональный паралич может проявиться по следующим причинам:
- Сильное психо-эмоциональное перживание.
- Респираторные заболевания.
Лечение паралича голосовых складок и гортани
Лечение назначается только после подтверждения диагноза врачом-специалистом:
1. Консервативное (физиолечение, фонопедия, антибиотики; гипосенсибилизирующая, гормональная терапия, витаминотерапия, улучшение нервной проводимости, стимуляция регенерации нерва в месте повреждения).
2.1. Односторонний паралич:
- реиннервация гортани;
- тиреопластика (медиализация, латерализация голосовых складок);
- имплантационная хирургия.
2.2. Двусторонний паралич:
- трахеостомия,
- аритеноидэктомия,
- лазерная хордэктомия.
- Артриты, анкилоз перстнечерпаловидного сустава.
- Вывих, подвывих перстнечерпаловидного сустава.
- Новообразование гортани.
Имеются противопоказания. Необходима консультация специалиста.
- Неостигмина метилсульфат (средство, улучшающее синаптическую проводимость). Режим дозирования: внутрь, в дозе 10–15 мг 2 раза/сут. в течение 2 нед.
- Амоксициллин/клавуланат (антибактериальное средство). Режим дозирования: внутрь, в дозе 625 мг 3 раза/сут. Курс лечения 5–7 дней.
- Преднизолон (противоаллергическое, противовоспалительное средство). Режим дозирования: в/м до 120 мг/сут.
- Фуросемид (диуретическое средство). Режим дозирования: в/м или в/в в дозе 20–40 мг 1 раз/сут.
- АТФ (стимулятор мышечной активности). Режим дозирования: в/м, по 1 мл 1% раствора 1–2 раза/сут. Курс лечения 30–40 инъекций.
- Пирацетам (ноотропный препарат). Режим дозирования: внутрь во время приема пищи или натощак, запивая жидкостью. Начальная доза составляет 800 мг в 3 приема, при улучшении состояния разовую дозу постепенно снижают до 400 мг. Суточная доза 30–160 мг/кг, кратность приема — 2 раза/сут., при необходимости 3–4 раза/сут.. Последнюю разовую дозу следует принимать не позднее 17 ч. Курс лечения продолжают от 2–3 нед. до 2–6 мес. При необходимости курс лечения повторяют.
| • | Ведущие специалисты и учреждения по лечению данного заболевания в России: |
| Богомильский М.Н., РНИМУ им. Н.И. Пирогова, Москва; з.о. д.м.н. Артюшкин С.А., Покровская больница, Санкт-Петербург; з.о. Астащенко С.В., Санкт-Петербургский НИИ уха, горла, носа и речи. | |
| • | Ведущие специалисты и учреждения по лечению данного заболевания в мире: |
| ICHILOV MEDICAL CENTER, Тель-Авив. |
Полное отсутствие двигательной функции
Паралич гортани – одна из причин стеноза верхних дыхательных путей. Является последней стадией тяжести пареза.
Односторонний паралич характеризуется осиплостью, битональностью или афонией. Пациент жалуется на одышку, особенно при физических нагрузках. На фоне скопления слизи развиваются воспалительные процессы.
Двухсторонний паралич гортани сопровождается нарушениями вдоха. Голос может быть громким, но появляются длинные фразы на выдохе. Жалобы пациента еще зависят от наличия сопутствующих заболеваний. Наиболее тяжелые формы приводят к асфиксии.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.5 | 1.5 | 3 | 7 | 8 | 9 | 9 | 0.5 | 1.5 | 3 | 7 | 8 | 9 | 9 |
Симптомы
Клиническая картина заболевания связана с одно-или двусторонним поражением гортани. Тяжесть симптоматики во многом зависит от причины заболевания. Чем позже пациент обращается за помощью, тем больше негативных признаков выявляет врач.
- ярко-выраженная осиплость голоса, у детей на фоне плача возникают хрипы;
- дискомфорт в области гортани;
- дыхание частое, глубокое, с характерным шумами;
- возможна временная потеря голоса.
Двусторонний парез гортани:
- сужение промежутка между голосовыми связками вызывает одышку во время передвижения больного, в тяжёлых, запущенных случаях проблемы с дыханием заметны даже в состоянии покоя;
- повышается потоотделение;
- при любой степени голосовой нагрузки пациент быстро утомляется;
- наблюдаются отклонения в показателях артериального давления: развивается гипотония либо гипертония;
- кожа бледнеет, иногда появляется синюшный оттенок.
Тяжёлые случаи пареза вызывают удушье. При двустороннем типе заболевания уже через сутки при отсутствии адекватной терапии возможен летальный исход на фоне стеноза.
Функциональный вид
Особенность этого типа пареза гортани заключается в том, что он проявляется только на фоне нестабильности нервной системы. Основной признак функционального вида недуга – шёпот, переходящий в афонию. Если пациент увлечён каким-то делом, он может даже не заметить, что голос то пропадает, то появляется.
Обычно парез образуется в результате появления ларингита или другого заболевания. Мнимые больные, которых в настоящее время стало довольно много, разговаривают шёпотом до тех пор, пока не вылечат основную болезнь. Они часто выговаривают врачам, что их неправильно лечат. Обычно у таких пациентов наблюдаются следующие симптомы:
- боль в горле;
- щекотание и першение;
- головокружение и боль в области головы;
- бессонница.
Лечение функционального типа пареза гортани занимает довольно длительное время. Рекомендуется подключить психотерапевта или психоаналитика. Иногда пациенты жалуются то, что пропал голос (горло не болит, температуры нет). Это может быть связано с более серьёзной стадией заболевания.
Возможные осложнения
Главная проблема паралича гортани без необходимого лечения – сужение горловой щели, препятствующее поступлению воздуха в легкие и трахею. Это чревато гипоксией головного мозга, хронической дыхательной недостаточностью и нарушением деятельности всех внутренних органов больного. Центральный двусторонний парез может привести к полной асфиксии (удушью) в течение суток. При стенозной стадии наблюдаются следующие симптомы:
- пульс замедляется;
- возникает одышка;
- дыхание становится шумным;
- сокращаются промежутки между выдохом и вдохом;
- носогубный треугольник синеет.
Дополнительно при парезе наблюдается сильная слабость, апатия к окружающему миру и беспочвенные приступы тревожности.
При одностороннем параличе гортани и длительном отсутствии лечения быстро развиваются легочные патологии. Также страдают бронхи, а голос может измениться на продолжительное время или пропасть.
Чем это опасно?
Парез не опасен для жизни, но может принести массу неудобств, одними из которых являются:
- Частичная или полная потеря голоса.
- Дрожание, хриплость и сиплость голоса.
- Нарушения глотания.
- Затруднение дыхания, быстрая утомляемость.
- Разговор становится очень трудным, невозможность сказать большие предложения на одном вдохе и даже появление отдышки.
- Изменения голоса могут оставаться даже после полного выздоровления.
Гимнастика во время реабилитации
Как уже было отмечено, врач практически всегда рекомендует после операции тренировать дыхательный процесс и использовать фонопедию. Эти методы хороши на всех этапах лечения. Гимнастика направлена на увеличение двигательной активности связок и мышц. Довольно эффективными являются следующие упражнения:
- выдувание/втягивание воздуха не спеша;
- использование губной гармошки;
- надувание щёк и выдувание через щель.
Во время этих занятий полезно будет тренировать шею. Упражнения на голос рекомендуется проводить под контролем фониатра. Пациент должен корректировать произношение каждого звука, слога и слова.
а) Лечение пареза голосовой складки без операции. Многие пациенты с односторонним ограничением подвижности голосовых складок способны достичь удовлетворительного закрытия голосовой щели как с использованием фонопедических упражнений, так и без них. Часто в подобных ситуациях отмечается увеличение в размерах противоположной голосовой складки, которая смещается к средней линии, чтобы способствовать полному закрытию голосовой щели.
Также, благодаря синкинетической иннервации неподвижная голосовая складка может иметь хороший тонус и занимать положение, близкое к средней линии. 30-50% пациентам хирургическое лечение не требуется. Фонопедические упражнения помогают многим пациентам разработать компенсаторные механизмы фонации.
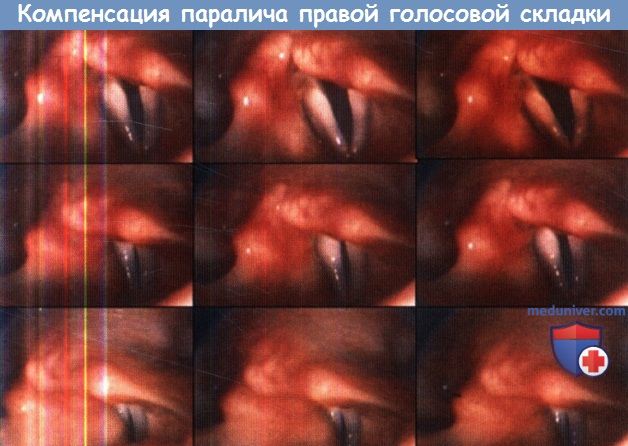
Компенсаторная биомеханика при параличе левой голосовой складки.
б) Операция при парезе голосовой складки. Существует две основных методики хирургического лечения односторонних нарушений подвижности: инъекционная аугментация и медиализационная ларингопластика (тиропластика по Isshiki), которая может сочетаться с аддукцией черпаловидного хряща; у каждого из методов есть свои достоинства и недостатки. Инъекционная ларингопластика, которая может выполняться как в операционной, так и амбулаторно, представляет собой введение в толщу голосовой складки либо аллопластических материалов, либо аутогенной жировой ткани.
Хотя для выполнения медиализационной ларингопластики необходим наружный разрез кожи на шее, с помощью этой методики можно добиться стойкого восстановления голоса. К сожалению, подобные операции в настоящее время способны провести лишь отдельные хирурги.
Фиксация черпаловидного хряща после тупой или проникающей травмы встречается редко. Другими причинами может быть травматичная эндотрахеальная интубация или воспаление суставов типа ревматоидного артрита. До выполнения ЭМГ и оценки пассивной подвижности под анестезией отличить фиксацию перстнечерпаловидного сустава от паралича складки не представляется возможным.
В первую очередь лечение требуется пациентам с явной невозможностью смыкания голосовой щели, клиническими и рентгенологическими признаками аспирации, риском развития пневмонии. Выбор метода операции (или нескольких операций) зависит от тяжести симптомов, прогноза полного восстановления, общего состояния пациента. И хотя аспирация может угрожать жизни, при односторонних параличах она встречается лишь у 10% пациентов.
Прогноз в отношении аспирации, сочетающейся с параличом голосовой складки, ухудшается в следующих случаях:
(1) у пациентов, перенесших операцию на основании черепа, в ходе которой были повреждены несколько черепных нервов (особенно IX-XII пары);
(2) у пациентов с тяжелыми неврологическими заболеваниями, например, боковым амиотрофическим склерозом;
(3) у пациентов с нарушением мозгового кровообращения в анамнезе.
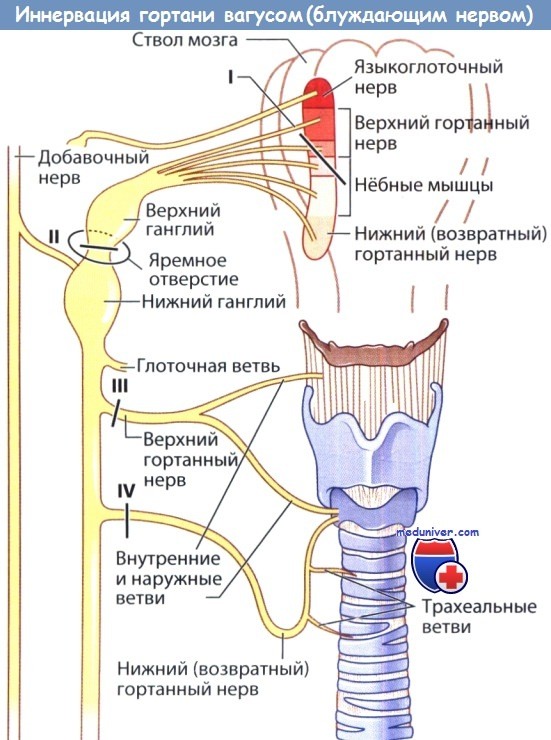
Блуждающий нерв и его ветви: места возможного поражения (I—VI) и его влияния на гортань.
Какой-либо строгой закономерности, определяющей положение парализованной голосовой складки, не существует, выявлена лишь тенденция:
I - поражение двойного ядра (кровоизлияние, опухоль) вызывает паралич голосовой складки в промежуточном и парамедианном положении;
II - перерыв на уровне яремного отверстия (опухоли основания черепа, аневризмы внутренней сонной артерии) над нижним узлом вызывает паралич верхнего и возвратного гортанных нервов.
Голосовая складка находится в промежуточном положении, мышцы мягкого нёба парализованы.
Локализация поражения на уровне яремного отверстия может вызвать также сопутствующий паралич языкоглоточного, добавочного и подъязычного нервов;
III - перерыв блуждающего нерва на уровне верхнего гортанного нерва (операции на сонной артерии) вызывает потерю тонуса перстнещитовидной мышцей и слабость голосовой складки;
IV - рассечение возвратного гортанного нерва (например, при операциях по поводу бронхогенного рака легкого, аневризмы аорты, заболеваний щитовидной железы) вызывает паралич голосовой складки с расположением ее в парамедианном положении.
К оперативным вмешательствам, которые могут выполняться данным пациентам, относятся полная ларингэктомия, трахеотомия с последующим зондовым питанием, инъекционная аугментация, ларингопластика. У пациентов с умеренно выраженной аспирацией, даже возникшей после операций на основании черепа, переход на обычное пероральное питание возможен после ипсилатеральной медиализации голосовой складки с аддукцией перстнечерпаловидного сустава и, при необходимости, миотомии перстнеглоточной мышцы.
Обычно эта процедура выполняется через 1-2 недели после операции на основании черепа. Пациентам с тяжелой стойкой аспирацией показано выполнение еще более радикальных вмешательств: трахеотомии, разобщения гортани и трахеи (гортанно-трахеальная сепарация), ларингэктомии.
Наиболее важной задачей для ларинголога является определить верное время выполнения оперативного вмешательства, учитывая тяжесть дисфонии, голосовые потребности пациента и прогноз. Понятно, что пациентам с умеренной дисфонией и благоприятным прогнозом оперативное лечение не показано. Но как быть с 75-летним священником, страдающим от дисфонии вследствие одностороннего паралича? Такой пациент предпочтет, чтобы операция была выполнена как можно раньше. В данных ситуациях определиться с тактикой лечения помогает информация о прогнозе заболевания.
Если шансы на восстановление возвратного гортанного нерва невелики или вообще отсутствуют из-за необходимости пожертвовать им при тиреоидэктомии, достичь хороших функциональных результатов в короткие сроки можно выполнением медиализационной ларингопластики с аддукцией черпаловидного хряща (при открытой задней комиссуре и разном уровне расположения голосовых складок).
При менее однозначном прогнозе, полезно выполнить ЭМГ гортани. Если ЭМГ проводится в течение 2-6 месяцев после развития пареза, предсказать отсутствие восстановления подвижности можно с точностью до 95%. При таком результате ЭМГ оперативное вмешательство можно выполнять в ближайшее время. Прибегать к выжидательной тактике или использованию процедур, лишь временно облегчающих симптомы, было бы неразумно.
Если данные ЭМГ все еще не позволяют точно судить о прогнозе восстановления, в ожидании спонтанного восстановления можно прибегнуть к временным мерам устранения недостаточности голосовой щели. В арсенале ларингологов к настоящему времени появились методы инъекционной аугментации, различающиеся по тому, на какой период достигается клинический результат: временные, стойкие, перманентные (постоянные). Эффект от использования инъекционных препаратов стойкого действия длится от шести месяцев до двух лет.
Пока нет единого мнения о возможности постоянного эффекта после инъекционной ларингопластики. Тем не менее, наличие временных и стойких инъекционных материалов позволяет достичь удовлетворительной степени закрытия голосовой щели в тех случаях, когда окончательный прогноз неизвестен. Прибегать к выжидательной тактике следует только в том случае, если пациент по какой-то причине не хочет использовать временные методы лечения.
Существует пять различных техник выполнения инъекционной аугментации, и несколько видов материалов для инъекции. Процедура может выполняться либо под местной анестезией в амбулаторных или стационарных условиях, либо под общей анестезией в условиях операционной. Преимуществами выполнения аугментации под местной анестезией является неподвижное состояние пациента и возможность использования микроскопа. На практике менее 25% инъекционных аугментаций выполняются в условиях операционной.
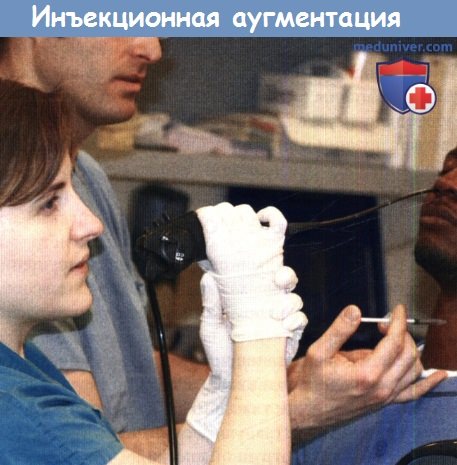
Выполнение инъекционной аугментации под контролем фиброскопии в амбулаторных условиях.
Выполнять операцию под общей анестезией желательно у пациентов, не готовых или не способных участвовать в состоянии бодрствования (выраженный рвотный рефлекс, атипичное анатомическое строение). Под наркозом можно достичь более точного введения препарата. Общая анестезия рекомендуется если в качестве имплантата используется аутожировая ткань (липоинъекция).
Большинству пациентов с выраженной дисфонией вследствие одностороннего нарушения подвижности голосовой складки и неясным прогнозом рекомендуется выполнение инъекционной аугментации в амбулаторных условиях, используя один из следующих временных или стойких материалов: Radiesse Voice Gel (Merz Aesthetics, San Mateo, CA); Cymetra (Life Cell, Branchburg, NJ); Radiesse Voice (Merz Aesthetics). Кроме того, в случае постоянного паралича с неопределенным прогнозом исхода аугментации, в качестве пробной терапии можно использовать аугментацию с временным препаратом.
Короткая продолжительность действия (до нескольких месяцев) является и недостатком, и преимуществом. Выполнение повторных процедур помогает пациентам с частичным ограничением подвижности переждать первичный период дисфонии.
Существует четыре техники выполнения инъекционной аугментации в амбулаторных условиях: (1) чрескожная аугментация снизу, через перстнещитовидную мембрану; (2) чрескожная аугментация через толщу щитовидного хряща; используется лишь у относительно молодых пациентов без выраженной кальцификации хрящей гортани; (3) чрескожная аугментация сверху, через вырезку щитовидного хряща; (4) пероральная. Все вышеперечисленные методики выполняются под трансназальным или трансоральным эндоскопическим контролем.
И хотя некоторые ларингологи хорошо владеют сразу несколькими методиками, чаще всего используется чрезскожная аугментация через щитоподъязычную мембрану с трансназальным эндоскопическим контролем. Данный метод имеет следующие преимущества:
1. Требуется минимальная анестезия.
2. Введение игры проводится под визуальным контролем.
3. Хорошо переносится пациентами.
4. Хирурги достаточно быстро обучаются выполнению операции.
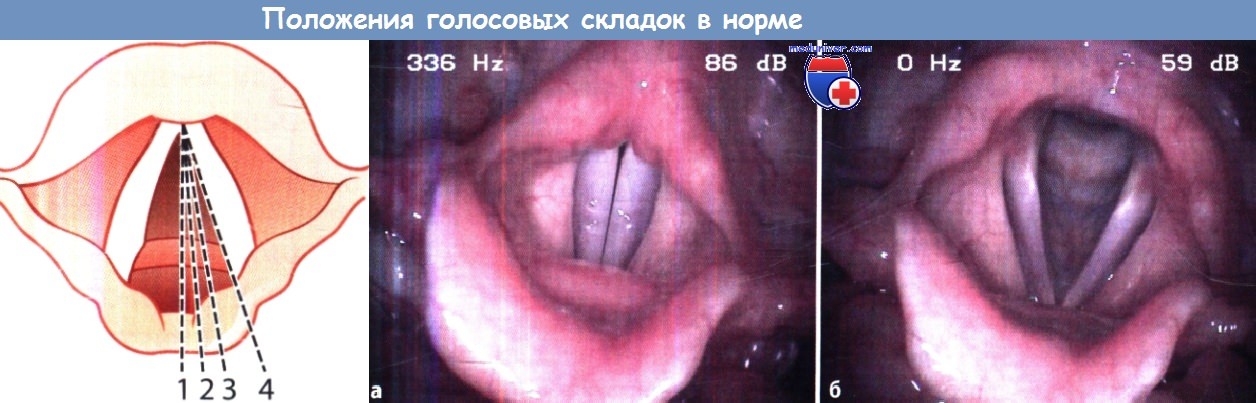
Положения, которые могут занимать голосовые складки:
1 - срединное, или фонаторное, положение; 2 - парамедианное положение;
3 - промежуточное положение; 4 - латеральное (дыхательное) положение.
а Гортань при фонации в норме.
б Вид гортани в норме во время дыхания. 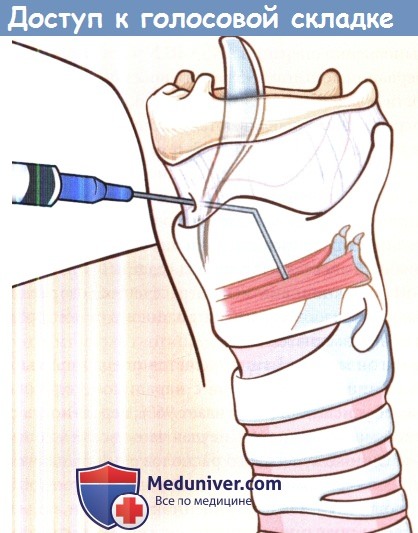
Схема доступа к голосовой складке через щитоподъязычную мембрану.
Пациентам, у которых восстановление подвижности голосовой складки маловероятно (поражение возвратного гортанного нерва злокачественным новообразованием, пересечение возвратного гортанного нерва, прогностически неблагоприятный результат ЭМГ, паралич в течение 9-12 месяцев), могут быть предложены перманентные методы лечения. Перманентные инъекционные материалы также могут использоваться при небольшом зазоре либо в случаях короткой ожидаемой продолжительности жизни пациента.
Так возможно выполнение ларингопластики I типа, которая может сочетаться с аддукцией черпаловидного сустава, или реиннервации возвратного гортанного нерва через анастамоз с шейной петлей (ANSA-RLN, ansa cervicalis reinnervation procedure; recurrent laryngeal nerve). При выполнении операции ANSA-RLN частота успешной реиннервации достигает 95%; хотя восстановления подвижности складки добиться невозможно, в результате данной операции восстанавливаются ее тонус и объем.
Сроки реиннервации могут достигать 3-6 месяцев, в ожидании эффекта можно выполнить инъекционную ларингопластику с использованием временных материалов. Также операция ANSA-RLN является методом выбора у детей, т.к. в отличие от ларингопластики она может выполняться под общей анестезией, а не под седацией. Выполнить ANSA-RLN можно и в момент пересечения возвратного гортанного нерва, т. к. это избавит пациента от повторных оперативных вмешательств.
Ларингопластика I типа является операцией выбора у большинства пациентов с параличом голосовой складки, ее успешность достигает 96%, вероятность осложнений минимальна. 4% неудач чаще всего возникают из-за слишком высокого расположения имплантата и нарушения динамики слизистой волны. Ларингопластика проводится под внутривенной седацией, по мере выполнения операции пациент должен быть способен разговаривать с врачом. Также используется эндоскопический контроль. Чаще всего импланты изготавливаются из еПТФЭ (расширенный тефлон, Gore-Tex, W.L. Gore Associates, Flagsta, AZ) или силикона (Silastic; Dow Corning, Midland, MI).
Необходимая форма силиконовым имплантатам придается либо на производстве, либо непосредственно перед установкой. К осложнениям, помимо необходимости повторного вмешательства, также относится инфицирование имплантата, что бывает редко, но требует удаления.
Аддукция черпаловидного хряща может использоваться в качестве дополнения к ларингопластике I типа. В ходе данной операции доступ к отростку осуществляется посредством удаления задней части пластинки щитовидного хряща и медиализации грушевидного синуса. Мышечный отросток прошивается, затем шов проводится через окологолосовое пространство и выводится через переднюю стенку гортани. Натяжение нити смещает черпаловидный хрящ книзу и в медиальном направлении.
В результате корректируется асимметрия в высоте расположения голосовых складок, а также устраняется зазор между голосовыми складками в задних отделах голосовой щели (чего невозможно достичь одним лишь имплантатом). Решение о выполнении аддукции черпаловидного хряща принимается уже во время операции. Если после медиализации у пациента сохраняется охриплость голоса, либо голосовая щель все еще закрывается не полностью, скорее всего, присутствует зазор между задними отделами голосовых складок (подтвердить предположение о данных изменениях можно при выполнении эндоскопии гортани).
Частота выполнения аддукции черпаловидного хряща сильно разнится. Некоторые выполняют ее в 30-40% случаев, некоторые прибегают к ней достаточно редко; объяснить данную разницу непросто. Скорее всего, она связана с увеличением продолжительности операции, а также с тем, что не все хирурги в достаточной мере владеют данной методикой. Выполнение аддукции удлиняет операцию примерно на 30 минут. Также имеется небольшой риск перфорации глотки при выполнении медиализации грушевидного синуса; в послеоперационном периоде у пациентов могут отмечаться трудности при глотании. Но для тех пациентов, чья жизнь или работа напрямую зависят от качества голоса, преимущества аддукции черпаловидного хряща оправдывают небольшой риск и дискомфорт процедуры.
г) Ключевые моменты:
• В большинстве случаев одностороннее нарушение подвижности голосовых складок бывает идиопатическим. Некоторые из таких случаев, вероятно, вызваны вирусной нейропатией.
• Постепенное нарастание симптомов при одностороннем ограничении подвижности должно навести врача на мысль о наличии тяжелого заболевания (неврологические расстройства, злокачественные новообразования головы, шеи, грудной клетки).
• Электромиография гортани является исследованием, позволяющим наиболее достоверно уточнить прогноз заболевания и определить наличие нейропатии.
• При паралитической дисфонии улучшить качество голоса можно с помощью фонопедии, инъекционной аугментации, медиализационной ларингопластики (I типа по Isshiki), которая может сочетаться с аддукцией черпаловидного хряща.
В настоящее время гортань является одним из самых сложных органов человека. Ещё в древности начали изучать её строение и занимаются этим до сих пор. Существует огромное количество разновидностей поражений гортани, но одним из самых интересных является парез голосовых связок. Он проявляется в виде снижения двигательных функций мышц этого органа, в результате чего происходит нарушение дыхания и голосообразования. На данный момент этот недуг составляет третью часть всех хронических заболеваний гортани. Он является довольно опасным, а эффективное лечение зависит от точности выявления причин.
Как происходит развитие недуга?
Анатомия гортани предполагает наличие голосовых связок, располагающихся параллельно друг другу. Между ними находится голосовая щель. При выдохе воздуха через это отверстие образуется вибрация, колебание связок и создаётся голос. Таким образом работает механизм гортани, выполняя функцию фонации.

Мышцы этого органа отвечают на импульсы, которые поступают по мелким веткам из центральной нервной системы. Если возникает какое-либо повреждение или патология, то между головным мозгом, нервной системой и мышечным аппаратом происходит нарушение взаимосвязи. В результате такого развития событий появляется парез голосовых связок и, соответственно, гортани.
Типология заболевания
Данный недуг подразделяется на три вида: миопатический (связанный с мышечным аппаратом), нейропатический (обусловлен нарушениями гортанного нерва) и функциональный (проблемы с балансом возбуждения и торможения в коре мозга).
Поражение голосового аппарата может носить односторонний или двухсторонний характер. Кроме этого, патология бывает врождённая и приобретённая. Первая характеризуется развитием самой тяжёлой формы - паралич гортани. Те, кто страдает от этого заболевания, не могут совершать движения мышцами органа.
Миопатический вид
Рассмотрим каждый из типов пареза голосовых связок подробнее. Миопатический вид заболевания образуется в результате воспалительных изменений гортанного аппарата вследствие увеличения числа микроорганизмов. Примерно так же действуют инфекционные вирусы.
Данный тип болезни появляется также при попадании пыли и грязных веществ в горло. Холодный воздух и излишнее напряжение могут стать факторами возникновения пареза правой голосовой связки или левой. Иногда встречается двусторонний характер болезни. Из симптомов здесь можно выделить:
- хриплый голос;
- изменение тембра;
- невозможно воспроизвести высокие звуки;
- прерывистая речь;
- возможность говорить только шёпотом.
Нейропатический вид
Этот вид пареза голосовых связок и гортани является самым распространённым. Он, в свою очередь, подразделяется на два подвида: периферический и центральный. Первый характеризуется повреждением или поражением гортанного нерва. А второй образуется в результате травмы ствола и коры головного мозга.
Если развивается односторонняя патология, то дыхание и голосообразующая функция работают в норме, немного позже появляется охриплость голоса. Восстановление гортанного нерва занимает несколько месяцев. Однако если пациент является певцом, то его придётся расстроить, вокальные способности никогда не будут прежними. Двухсторонняя патология характеризуется очень тяжёлым состоянием, которое может привести к удушью.
- шумное дыхание;
- чтобы облегчить процесс, пациент в положении сидя упирается во что-то руками;
- кожа становится синей.
Функциональный вид
Особенность этого типа пареза гортани заключается в том, что он проявляется только на фоне нестабильности нервной системы. Основной признак функционального вида недуга – шёпот, переходящий в афонию. Если пациент увлечён каким-то делом, он может даже не заметить, что голос то пропадает, то появляется.

Обычно парез образуется в результате появления ларингита или другого заболевания. Мнимые больные, которых в настоящее время стало довольно много, разговаривают шёпотом до тех пор, пока не вылечат основную болезнь. Они часто выговаривают врачам, что их неправильно лечат. Обычно у таких пациентов наблюдаются следующие симптомы:
- боль в горле;
- щекотание и першение;
- головокружение и боль в области головы;
- бессонница.
Лечение функционального типа пареза гортани занимает довольно длительное время. Рекомендуется подключить психотерапевта или психоаналитика. Иногда пациенты жалуются то, что пропал голос (горло не болит, температуры нет). Это может быть связано с более серьёзной стадией заболевания.
Причины возникновения недуга
Это заболевание бывает вызвано огромным количеством причин. Парез появляется в результате неудачного хирургического вмешательства на щитовидной железе и не только. Около 6 % случаев заканчиваются парезами голосовых связок. Также способны вызвать появление недуга различные травмы и повреждения нервных структур, ушибы в быту и на работе и т. д.
Основными причинами пареза голосовых связок являются:
- появление метастаз, опухоли шеи, грудной клетки, гортани и трахеи;
- увеличение щитовидной железы, происходящее на фоне других болезней;
- доброкачественные опухоли в области гортани;
- гематомы после повреждений;
- инсульт, врождённый порок сердца;
- неврит, возникающий на фоне инфекционных вирусных заболеваний.
Голосовой аппарат подвергается серьёзным нагрузкам у людей, которые занимаются профессионально вокалом. У них чаще всего развивается парез гортани. Иногда этот недуг появляется в результате стресса и психических заболеваний.
Симптомы пареза голосовых связок
Клиническая картина заболевания будет зависеть от степени поражения гортани и голосовых связок, а также от давности развития недуга. Наиболее яркие признаки проявляются при одностороннем парезе с нарушениями в работе голосовых связок:
- охриплость голоса;
- быстрая утомляемость;
- пропал голос (горло не болит, температуры нет);
- одышка;
- боль в области глотки;
- проблемы с подвижностью языка;
- чувствуется инородное тело в горле, ощущение кома;
- покашливание или сильный приступ кашля;
- бессонница, головная боль.
Встречаются случаи, когда парез никак не проявляет себя внешне. При таком развитии событий недуг может обнаружить только врач при тщательном осмотре. Что касается двухсторонних поражений гортани, то они характеризуются афонией и дыхательной недостаточностью. Иногда наблюдается лающий кашель при парезе голосовых связок. В редких случаях болезнь развивается настолько быстро, что через несколько часов требуется экстренное медицинское вмешательство.
Диагностика
При появлении первых признаков пареза следует сразу же обращаться к отоларингологу. Перед врачом стоит основная задача – верно определить причину возникновения недуга. Чтобы это осуществить, необходимо пройти несколько обследований, а также получить консультацию у других специалистов, например у невролога, эндокринолога, хирурга, психиатра и т. д. Особенно тщательно нужно исследовать историю болезней пациента и выяснить наличие оперативных вмешательств.

Для постановки правильного диагноза используют:
- ларингоскопия или микроларингоскопия;
- томография гортани, головного мозга, грудной клетки;
- электромиография;
- стробоскопия и фонография;
- ультразвуковое исследование сердца и щитовидной железы;
- общий и биохимический анализ крови.
Методы лечения
На самом деле парез голосовых связок подвержен только комплексному лечению. Особенность терапии состоит в том, что перед назначением курса восстановления необходимо выявить причину заболевания. Для проведения полноценного лечения рекомендуется госпитализация пациента. Лечение пареза голосовых связок в стационаре осуществляется с помощью следующих вариантов:
- антигистаминные, противоотечные медикаменты;
- антибиотики, противовирусные средства, витамины;
- психотропные препараты, ноотропы;
- гормональные лекарства, электрофорез;
- иглоукалывание, электростимуляция нервов, массаж.
Очень часто при лечении пареза приходится использовать хирургическое вмешательство. Его применяют при наличии опухолей, рубцов или бесполезности лекарственной терапии. Существует несколько методик такого лечения, самой распространённой из них является хирургия органов, в которых заключается причина заболевания, и постановка имплантатов.

Хирургическое вмешательство довольно эффективно, но зависит от индивидуальных особенностей организма и давности недуга. После операции парез голосовых связок отступает, и врач рекомендует пациенту заниматься дыхательной гимнастикой. В среднем реабилитация длится около 3-4 месяцев. За это время запрещается давать сильные нагрузки на гортань, так как возможен рецидив.
Гимнастика во время реабилитации
Как уже было отмечено, врач практически всегда рекомендует после операции тренировать дыхательный процесс и использовать фонопедию. Эти методы хороши на всех этапах лечения. Гимнастика направлена на увеличение двигательной активности связок и мышц. Довольно эффективными являются следующие упражнения:
- выдувание/втягивание воздуха не спеша;
- использование губной гармошки;
- надувание щёк и выдувание через щель.
Во время этих занятий полезно будет тренировать шею. Упражнения на голос рекомендуется проводить под контролем фониатра. Пациент должен корректировать произношение каждого звука, слога и слова.
Профилактика и прогноз
Зачем заниматься лечением болезни, если можно её не допустить. Вопрос профилактики пареза голосовых связок стоит особенно остро. Для того чтобы с максимальной вероятностью избежать появления недуга, следует делать следующее:
- правильно лечить инфекционные и вирусные патологии;
- не допускать интоксикаций;
- не нагружать чрезмерно голосовые связки;
- не переохлаждаться;
- следить за нормализацией работы щитовидной железы и других внутренних органов.

Прогноз сильно зависит от причин заболевания и методов лечения. Если все проблемы были полностью предотвращены, то при правильном курсе реабилитации дыхательная и разделительная функции гортани восстанавливаются. Если у пациента наблюдается функциональный парез, он может выздороветь самостоятельно. Конечно, при верном распределении нагрузки на гортань. При развитии заболевания в течение длительного времени возникает атрофия мышц и полная утрата голоса. В самых тяжёлых ситуациях проявляется паралич гортани, который способен принести огромный вред здоровью.
Читайте также:


