Паравертебральные зоны поясничного отдела
Ультразвук при заболеваниях суставов назначают местно на область пораженных суставов и на рефлексогенные (паравертебральные) зоны шейно-грудного отдела и пояснично-крестцового отделов позвоночника.
При этом могут быть использованы разные варианты лечения.
При первом варианте лечение начинают с воздействий на рефлексогенные, паравертебральные зоны, а затем подвергают воздействию пораженные суставы.
При втором варианте воздействия на паравертебральные зоны чередуют (через день) с воздействиями на область пораженных суставов.
Положение больного при воздействии на суставы может быть различным. При воздействии на плечевые, локтевые, коленные суставы кистей и стоп - сидя на стуле или кушетке; на тазобедренные -лежа на боку. Ультразвуковой излучатель при проведении процедуры перемещают непосредственно вокруг сустава, пяточной кости, подошвенной поверхности стопы и так далее. На область мелких суставов кистей и стоп (в том числе и при шпорах пяточных костей) воздействие проводят через воду.
Интенсивность ультразвука при подводном воздействии 0,4-0,8 Вт/см2, при контактном способе она зависит от локализации сустава. Так, на плечевые, локтевые, лучезапястные суставы воздействуют интенсивностью 0,2-0,6 Вт/см2; на голеностопные и тазобедренные - 0,6-0,8 Вт/см2.
Область плечевого сустава (рис. 291). Назначают воздействия вокруг сустава интенсивностью 0,2-0,4 Вт/см2, режим непрерывный, методика лабильная, способ контактный. Продолжительность процедуры 5-8 мин, назначают через день. На курс лечения назначают 6-10 процедур.
Область локтевого сустава и кисть (рис. 292). Применяют воздействие вокруг сустава интенсивностью 0,2-0,6 Вт/см2, режим непрерывный, методика лабильная, способ контактный или через воду.
Продолжительность процедуры 5-10 мин: ежедневно или через день; на курс лечения 6-10 процедур.
Область коленного сустава (рис. 293): применяют воздействие вокруг сустава (исключая область надколенника) интенсивностью 0,4-0,6 Вт/см2, режим непрерывный, методика лабильная, способ контактный. Продолжительность процедуры составляет 5-10 мин; ежедневно или через день, на курс лечения 6-10 процедур.
Область тазобедренного сустава (рис. 294): назначают воздействие вокруг сустава интенсивностью 0,6-0,8 Вт/см2, режим непрерывный, методика лабильная, способ контактный. Продолжительность процедуры 5-10 мин, ежедневно или через день, на курс 6-10 процедур.
Область голеностопного сустава (рис. 295). Воздействуют вокруг сустава интенсивностью 0,4-0,6 Вт/см2, режим непрерывный, методика лабильная, способ контактный или в ванночке через воду, продолжительность 5-10 мин, ежедневно или через день, на курс 6-10 процедур.
Область пяточных костей (рис. 296) стопы: применяют ультразвук интенсивностью 0,4-0,6-0,8 Вт/см2, режим непрерывный, методика лабильная, способ контактный или в ванночке через воду. Продолжительность процедуры 3-5 мин на каждую ногу, ежедневно или через день, на курс 10-15 процедур.
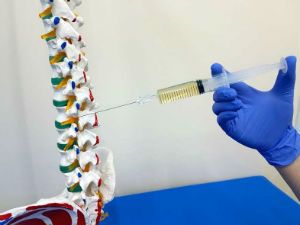
Воздействия на паравертебральные зоны позвоночника (рис. 297) проводят паравертебрально вдоль позвоночного столба на различные его отделы (шейный, грудной, поясничный, крестцовый). Ультразвуковую процедуру паравертебрально проводят в положении лежа на кушетке или сидя на стуле. Больной сидит лицом к спинке стула с согнутыми в локтевых суставах руками, которые кладет на спинку стула и подбородком упирается в них.
Паравертебральные зоны - области шириной 3 см, располагающиеся на 2-3 см вправо и влево от остистых отростков позвоночника. Для воздействия ультразвуком их делят на несколько полей: два поля справа и слева от СV до Тh и два поля от Th до S1. Применяют ультразвуковое воздействие интенсивностью 0,2-0,4-0,6 Вт/см2 при непрерывном или импульсном режиме (длительность импульсов 2 или 4 мс).
Методика лабильная, способ контактный. Процедуры назначают ежедневно или через день. На курс назначают 6-10 процедур. Продолжительность воздействия 2-7 мин на каждую сторону в зависимости от количества полей, подвергаемых воздействию в одну процедуру. С одной стороны на другую во время каждой процедуры переходят один раз.
Воздействие на нервы ноги (рис. 298): по ходу седалищного, бедренного или других нервов применяют воздействие интенсивностью 0,2-0,6 Вт/см2 б непрерывном или импульсном режиме, методика лабильная, способ контактный. Продолжительность процедуры 6-10 мин; ежедневно или через день; на курс лечения - 8-10 процедур.
Боголюбов В.М., Васильева М.Ф., Воробьев М.Г.
- Описание и особенности процедуры
- Показания и противопоказания
- Виды блокад
- Техника проведения процедуры
- Применяемые препараты
- Преимущества и недостатки процедуры
- Цены в Москве
- Самое важное
- Видео по теме
Чаще всего боли в спине являются следствием дегенеративных изменений межпозвоночных дисков. Это серьезная проблема, которая требует скорейшего врачебного вмешательства. Быстро устранить болезненные ощущения и вернутся к нормальной жизни поможет паравертебральная блокада (ПВБ). Ей действие распространяется на определенный участок позвоночника и, кроме обезболивания, выполняет лечебную функцию.
Чтобы избежать осложнений, нужно найти опытного специалиста, который в совершенстве владеет техникой постановки блокад на разных участках позвоночника. Но следует помнить, что паравертебральные инъекции чаще влияют только на симптомы болезни, поэтому не могут использоваться, как основной метод лечения. Врач должен провести грамотную этиологическую и патогенетическую терапию.
Описание и особенности процедуры
Чтобы лучше понять суть процедуры, нужно понять, как делается инъекция паравертебрально. Лекарственное средство с помощью шприца вводят в паравертебральное пространство (ПВП). Это узкая клиновидная щель, которая образована спереди наружным листком плевры, медиально-задней, мадиальной и латеральной поверхностью тел позвонков, фораминальным (межпозвонковое) отверстием, межпозвоночным дисками, а сзади – costo-transversalis.
ПВП соединены поперечными отростками, головками и шейками ребер. Также оно имеет связь с пространством между твердой оболочкой спинного мозга и надкостницей позвонков. В грудном сегменте оно сообщается с межреберным, а в поясничном – с поперечным пространством живота. Медикамент может распространяться сразу на 2 отдела позвоночника, например, из грудного в поясничный и наоборот.
Механизм действия паравертебральной инъекции простой. После введения лекарство воздействует на задние (чувствительные) спинномозговые корешки, а также соединительные ветви. Препарат быстро проникает в ткани, так как нерв при выходе из позвоночного канала не покрыт эпиневральной и периневральной оболочкой. Эффект от процедуры усиливается за счет того, что медикамент проникает в пространство вокруг реберных головок, перидуральную полость, на ганглии (нервные узлы), а также нервные сплетения.
При проникновении к нервным волокнам препарат блокирует ноцицепторы, которые активируются только болевым раздражением. Как следствие, боль и отек исчезает.
Справка . Чаще всего ПВБ проводят с применением смеси анестетика и кортикостероидов.
Паравертебральные инъекции проводят только по медицинским показаниям после проведения инструментальной диагностики. Блокады делает квалифицированный невролог или нейрохирург.
ПВБ обычно совмещают с другими лечебными процедурами (массаж, физиотерапия, коррекция позвоночника и т. д.). Комплексная терапия поможет устранить причины болезни и достигнуть положительной динамики. Курс терапии обычно состоит из 5 – 10 сеансов.
Уколы обычно назначают при обострении болезни (например, остеохондроза) для купирования болевого синдрома и воспаления. В таком случае достаточно 2 – 4 сеансов, а значительное облегчение ощущается уже после первой инъекции.
Показания и противопоказания
ПВБ применяют при заболеваниях позвоночника и мышц, когда другие методы терапии не помогают купировать боль:
- Травмы позвоночного столба
- Остеохондроз
- Грыжа межпозвоночного диска
- Торакалгия (защемление межреберных нервов)
- Компрессия нервных стволов позвоночника при инфекциях, токсическом поражении
- Перелом ребер
- Люмбаго (прострел в пояснице)
- Артроз суставов позвоночника
- Радикулит
- Миозит (воспаление околопозвоночных мышц)
- Почечные или печеночные колики.
Околопозвоночную блокаду проводят во время операции на сердце, почках, органах брюшного пространства. Тогда обезболивающий укол дополняет анестезию.
Справка . ПВБ иногда проводят вместо эпидуральной анестезии во время родов.
Категорически запрещено проводить паравертебральную блокаду позвоночника в таких случаях:
- Повышенная чувствительность к компонентам препарата
- Дисфункция печени, почек, сердца и других органов
- Гипотония
- Заболевания ЦНС
- Онкологические образования или очаги воспаления в паравертебральном пространстве
- Беременность
- Инфекционные заболевания (острая стадия)
- Эпилепсия
- Нарушение свертываемости крови, например, склонность к кровоточивости
- Воспаление кожи, ранения или гнойнички на участке предполагаемого воздействия.
К относительным противопоказаниям к ПВБ относят неправильную осанку, любые искривления позвоночника или грудной клетки. Это обусловлено тем, что существует риск прокола эпидурального пространства.
Виды блокад
Паравертебральную блокаду проводят разными методами:
- Ганглионарная блокада – введение лекарственных средств в сплетение нервных узлов.
- Тканевая – укол делают в околопозвоночные мягкие ткани.
- Проводниковая – введение препарата в жировую клетчатку, окружающую нервный ствол.
Выбор методики осуществляет врач на основании данных о заболевании.
Различают такие виды паравертебральных блокад в зависимости от отдела позвоночника:
1. При поражении шейного отела позвоночника (ШОП) проводят такие виды ПВБ:
- большого затылочного нерва;
- селективная фораминальная периневральная;
- шейная артикулярная;
- передней лестничной мышцы;
- звездчатого узла.
2. Разновидность блокад грудного отдела позвоночника (ГОП):
- костовертебральные;
- вегетативная паравертебральная.
3. Околопозвоночные блокады поясничного отдела позвоночника (ПОП):
- эпидуральная;
- селективная фораминальная периневральная;
- артикулярная.
Вышеописанные виды блокад отличаются показаниями и техникой выполнения.
Техника проведения процедуры
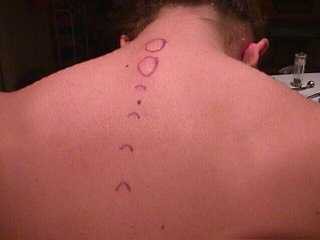
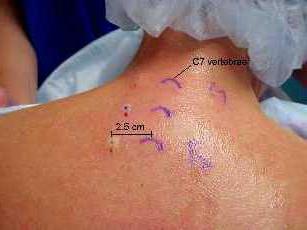
ПВБ проводят в стерильном помещении. Техника выполнения зависит от заболевания и локализации поврежденного участка. При выборе места для прокола стоит ориентироваться на срединную линию, которая проходит по остистым отросткам. Чтобы найти паравертебральную линию, нужно отклониться на 25 мм в сторону.
Процедура проводится в 3 этапа: подготовка, анестезия, а потом сам укол.
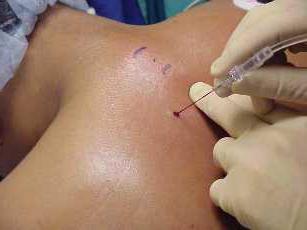
Сначала кожу на месте воздействия обрабатывают антисептическими растворами. Для этого подойдет йод и этиловый спирт.
Потом вводится анестетик, для этого врач делает уколы, чтобы обезболить выбранный участок. Проколы тонкой иглой делают в 4 точках, для этого нужно отодвинуться на 2 см в сторону от средней линии возле конкретного остистого отростка. Блокаду ставят шприцом с толстой иглой.
Для ПВБ нужно подготовить такие инструменты и материалы:
- шприцы по 20 мл;
- игла для пункций;
- игла для местной анестезии;
- маркер;
- марлевые салфетки;
- стерильные перчатки.
Паравертебральную блокаду проводят разными способами:
- Иногда врач подводит иглу вслепую, он останавливается, когда чувствует, что сопротивление исчезло. При этом расстояние между точкой прокола и срединной линией составляет 25 – 30 мм. Эта методика дает осложнения в 13% случаев.
- Врач делает прокол в анестезированной точке, медленно продвигает иглу перпендикулярно коже. Когда она упрется в поперечный отросток, то он ее немного отодвигает на себя, вводит под углом выше места прокола (на 15 – 20 мм) и выпускает лекарство. Риск осложнений высокий, так как не учитывается анатомическое строение.
- Датчик УЗИ устанавливают параллельно позвонку над поперечными отростками. Иглу располагают поперечно датчику. При использовании этой техники есть риск повреждения плевральной полости, так как нет возможности контролировать продвижение иглы.
- Датчик размещают перпендикулярно позвонку. Кожу прокалывают немного в стороне от поперечного отростка. Поперечное введение позволяет визуализировать иглу на всем протяжении. Это самый безопасный способ, при котором риск проникновения лекарства в эпидуральное пространство минимальный.
Иногда блокаду вводят через катетер. Однако этот метод грозит многими осложнениями даже при использовании датчика УЗИ. Это обусловлено тем, что катетер скручивается.
Устранение корешковой поясничной и боли прочей локализации считается сегодня одной из сложных, но при этом важнейших задач. Наблюдая за регрессом болевого синдрома, можно делать вывод о правильности подобранной терапии. В соответствии с современными представлениями вертебрологии, остро появившаяся боль в нижних конечностях либо позвоночнике должна быть устранена как можно быстрее. При переходе состояния в хроническое течение могут возникнуть расстройства психогенного характера. Они, наслаиваясь на общие симптомы, затрудняют терапию и существенно ухудшают прогноз. В связи с этим специалисты стремятся по возможности использовать как можно более короткие и при этом эффективные методы. Одним из таких является паравертебральная блокада. Что это такое, как ее проводят – об этом далее в статье.
Общие сведения
Лечебные блокады считаются наиболее эффективными методами устранения боли и прочих проявлений неврологических патологий. Процедуры основываются на введении в очаг болезни лекарственного средства. Если сравнивать с прочими методами воздействия (массажем, физиотерапией, приемом медикаментов, акупунктурой, мануальной терапией), то лекарственная блокада применяется не так давно – не больше сотни лет. Однако за все это время процедуры успели зарекомендовать себя как весьма эффективный способ устранения боли. Именно эту цель преследует блокада. Боль необходимо устранять достаточно быстро, при минимальном количестве побочных эффектов, временных и материальных затрат. Данным условиям в полной мере соответствует именно метод лечебной блокады.
Описание
Блокада представляет собой временное отключение одного из звеньев из дуги болевой реакции. Кроме терапевтического, эта процедура обладает диагностическим значением. В ряде случаев специалист затрудняется с постановкой точного диагноза. Это может быть связано с тем, что клинические проявления дублируются, или недостаточно четко прослеживается связь между симптомами и объективными данными. Бывает и такое, что неврологические признаки не подтверждаются при МРТ. Или, наоборот, показания КТ или магнитно-резонансной томографии не обосновываются клинически. В таких случаях огромную помощь в установлении точного диагноза окажет селективная блокада.
Особенности
Если болезненность снижается при помощи анестезии анатомических специфических структур, это свидетельствует о том, что именно они выступают источником боли. Отдельные селективные инъекции осуществляют в конкретный участок. Так обеспечивается локальная анестезия нерва, который снабжает определенную область. Укол может быть сделан и в пределах анатомического участка, например, суставной сумки либо сустава. В результате блокируются ноцирецепторы в данной зоне. Если дополнительно к локальному анестетику добавляются кортикостероиды, селективные инъекции в таких случаях могут обеспечивать более продолжительный терапевтический эффект от анестезии. Внутрисуставное введение стероидов способствует снижению воспаления и уменьшению дискомфорта, связанного с ним. Такие инъекции используются в случаях, когда суставы не реагируют на традиционное воздействие – отдых, препараты, физиотерапию. Блокада применяется при миозитах, радикулитах, невралгиях, симпаталгиях. Кроме того что купируется болевой синдром, отмечается улучшение нервно-трофической функции.
Преимущества процедуры
Быстрое наступление облегчения обеспечивается благодаря непосредственному проникновению медикамента в патологический очаг и влиянию лекарства на окончания и проводники, распространяющие болезненность. При проведении процедуры вероятность развития побочных эффектов сведена к минимуму. Это обусловлено опять же тем, что медикамент проникает сначала в очаг патологии, а затем только - в системный кровоток. При каждом новом обострении синдрома допускается применять блокаду многократно. Практикой установлен положительный терапевтический эффект инъекций. Благодаря использованию блокады уменьшается напряжение мышц, сосудистый спазм, устраняется воспалительная реакция и отечность в болевом очаге.
Паравертебральная блокада
Данное понятие следует считать собирательным. Термин свидетельствует лишь о том, что инъекция осуществляется в непосредственной близости от позвоночного столба. Укол может быть внутрикожным, подкожным, периневральным, внутримышечным либо корешковым. В ряде случаев паравертебральная блокада применяется на ганглиях симпатического пограничного ствола. Например, у пациента уплощение диска. При этом отмечается сближение соседних позвонков и уменьшение вертикального диаметра межпозвоночного отверстия. В передних отделах его величина увеличивается за счет развития остеофитов и прочих костных разрастаний. Уменьшение диаметра отверстия происходит при развитии спондилоартроза, утолщении желтой, межсуставной связки и прочих процессов, обусловленных остеохондрозом. В связи с тем, что ведущим в природе неврологических нарушений при этом является компрессия и раздражение канатика, но не инфекционно-воспалительные реакции оболочек и корешков, такой вариант патологии принято называть фуникулитом. На основании этого применяемая паравертебральная блокада является фуникулярной. Медикаменты вводят при помощи иглы кнаружи от отверстия в зону залегания канатика, а не к спинномозговому корешку.
Классификация
Лечебные инъекции разделяются на типы в соответствии с применяемым препаратом и областью воздействия. Так, существуют:
- Паравертебральная блокада шейного отдела позвоночника.
- Инъекции при межреберной невралгии.
- Грудная паравертебральная блокада.
- Грушевидной мышцы.
- На пояснично-крестцовом уровне.
- Седалищного нерва и прочие.
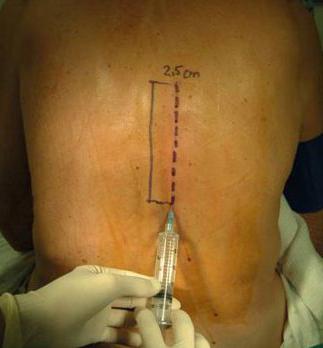
Применение глюкокортикоидов
Паравертебральная блокада с "Дипроспаном" применяется при системных коллагенозах. Медикамент на клеточном уровне купирует развитие воспаления. Перед введением лекарства область около остистого отростка обкалывается анестетиками: препаратом "Лидокаин" или "Новокаин". После этого заменяют иглу более длинной и толстой и производят обезболивание до дужки позвонка. После этого вводят смесь анестетика с препаратом "Дипроспан". К противопоказаниям к проведению процедуры относят сахарных диабет, тромбофлебит, остеопороз в выраженном течении, психозы, индивидуальную непереносимость, инфекционные патологии.
Использование анестетика
Паравертебральная новокаиновая блокада представляет собой процедуру, суть которой состоит в том, чтобы ввести препарат в зону наибольшей болезненности. В частности, к таким областям относят триггерные точки при перегруженных суставах и напряженных мышцах, участки прохождения нервов и местонахождения их сплетений. Паравертебральная блокада с использованием анестетика может дать непродолжительный эффект (20-30 минут). Тем не менее даже этого времени бывает вполне достаточно для активации нормального тонуса спазмированной мускулатуры.
Эффективность процедуры и противопоказания
Результативность проявляется снятием спазма на всем протяжении мышечного волокна, увеличением двигательного объема в суставе, снижения интенсивности болевой чувствительности локально либо на участке иннервации корешка нерва. Не рекомендована паравертебральная блокада, техника которой будет описана ниже, при выраженной брадикардии, синдроме слабости в синусовом узле, атриовентрикулярной блокаде второй/третьей степеней (исключением считаются случаи, когда для стимуляции желудочков введен зонд), кардиогенном шоке, артериальной гипотонии (выраженной), гиперчувствительности. К противопоказаниям относят наличие данных об эпилептиформных судорогах в анамнезе, спровоцированных анестетиками, а также нарушение печеночной функции.

Ход процедуры
Как проводятся паравертебральные блокады? Техника выполнения предполагает проведение манипуляций в определенной последовательности. Пациент сначала укладывается на живот. Методом пальпации определяется участок максимальной болезненности. Как правило, эта область соответствует проекции канатика, пострадавшего более всего. Применяются также неврологические тесты, помогающие установить место, где будет осуществляться паравертебральная блокада. Техника проведения инъекции должна быть хорошо отработана у специалиста.
Участок обрабатывается спиртом или йодом. При помощи тонкой иглы в зону предполагаемой инъекции вкалывают анестетик ("Новокаин") до формирования "лимонной корочки". Для приближения к участку выхода канатика вторую иглу (более длинную) вводят около линии остистых отростков (на расстоянии 3-4 см) в соответствии с нужным промежутком. По мере ее вхождения осуществляется впрыскивание 0.5% раствора "Новокаин". Игла вводится, пока не соприкоснется с поперечным отростком. Дальнейшее движение осуществляется в обход его снизу либо сверху в направлении к позвоночнику под углом в 30 град. относительно сагиттальной плоскости. Игла вводится еще на 2 см в глубину и впрыскивается 10-20 мл анестетика либо гидрокортизоновой эмульсии. Так, в целом, проводятся паравертебральные блокады. Техника выполнения предусматривает введение иглы в общем на 5-6 сантиметров.
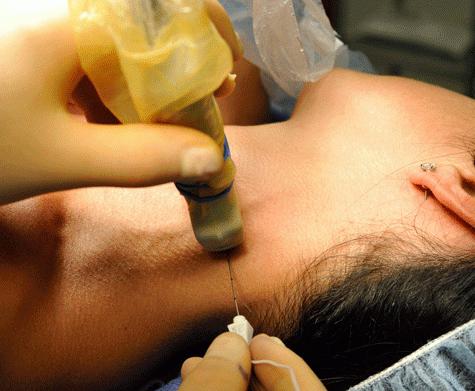
Острые случаи
Существует несколько методов, с помощью которых проводится паравертебральная блокада. Пояснично-крестцовый отдел считается достаточно проблематичной зоной, в особенности при острых болях и отсутствии монорадикулярного четкого синдрома. В связи с этим эффективны инъекции с трех точек. Введение осуществляется между позвонками Liv и Lv, Lv и S1 и в зоне первого крестцового отверстия. Вкалывание препарата "Гидрокортизон" именно в эти зоны обуславливается наиболее частыми повреждениями в них спинальных канатиков. Пациенту может назначаться двусторонняя паравертебральная блокада. Пояснично-крестцовый отдел в этом случае обкалывается из шести точек. В соответствии с состоянием пациента, интенсивностью и локализацией боли применяют разные дозировки препарата "Гидрокортизон". При подведении к одному канатику (на 1 укол) используется 10-30 мг. При правильном осуществлении процедуры болезненность снижается либо устраняется непосредственно после введения медикамента. Блокаду можно при необходимости повторить. Повторная инъекция допускается не раньше чем через 2-3 суток. После процедуры пациенту рекомендован постельный режим.
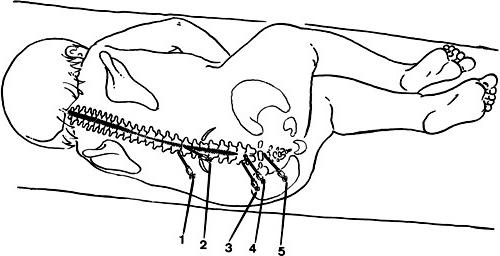
Прочие методики
Больной принимает положение лежа на животе. Его голова должна быть повернута в противоположную сторону от области, где будет поводиться паравертебральная блокада. Шейный отдел считается наиболее подвижным участком. В связи с этим травмируется эта зона чаще прочих. При проведении процедуры применяется 0.25% раствор анестетика в дозе 70-100 мг. Инъекционная игла вводится перпендикулярно поверхности кожи ближе к наружной границе разгибателя спины. Далее движение осуществляется до соприкосновения с поврежденным позвонком либо поперечным отростком. После этого игла смещается на 0.5-1 см в сторону. Последующие инъекции осуществляются на расстоянии 1.5 см от предыдущих. В некоторых случаях используется смесь препаратов "Новокаин" и "Гидрокортизон". Последнего берут 50-75 мг и доводят первым до 100 мл.
Использование смеси Афонина
Это еще один метод проведения паравертебральной пояснично-крестцовой блокады. К участку выхода канатика из отверстия (межпозвоночного) вводят 1.5-8 мг. Общий объем раствора колеблется в пределах 30-80 мл. Доза зависит от количества точек, используемых при блокаде. Терапевтический курс включает в себя однократную инфильтрацию, в случае если результат наступает достаточно быстро. Если эффект появляется медленно, то применяют 2-4 повторные блокады. Каждая следующая инъекция осуществляется на 5-6 сутки после прошлой. При введении пациент может испытывать различные ощущения в области иннервации соответствующих нервных волокон. Например, у больного может появиться чувство тяжести, парестезии, давления, ноющая боль.
Правила пальпации позвоночника

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Продолжая обследование нездорового, пальпируют все доступные ткани при наивысшем расслаблении мускул. При этом нездоровой укладывается поперек стола, при этом весь корпус до тазобедренных суставов помещается на столе, руки вытянуты вдоль тела, голова повернута в сторону и лежит на столе, ноги согнуты под углом 90° в тазобедренном и коленном суставах и вольно свисают вниз.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Оценивают тургор и трофику тканей, упругость, крепитацию, болезненность, выраженность и стойкость местного дермографизма в местах пальпации, выявляют наличие триггерных зон, отеков, температуру кожи.
Потом создают пальпацию остистых отростков позвоночника огромным и указательным пальцами правой руки. На шейном уровне их пальпируют в позе нездорового стоя или посиживая с разогнутой шейкой, на нижележащих уровнях — в хоть какой позе, но лучше лежа. Ежели остистые отростки пальпируются на грудном уровне в положении посиживая, то нужна поза наибольшего сгибания. Обращают внимание на расстояние меж отростками, их болезненность и подвижность при пальпации, на схожую высоту размещения, на отклонение с расхождением и выстоянием, на образование углублений и выпуклостей меж 2-мя отростками в виде вольных просветов, на наличие болезненности (медико-статистический показатель, определяющий распространенность зарегистрированных заболеваний, как вновь возникших, так и ранее существовавших, по поводу которых были первичные обращения в) склеротономных точек и зон с напряжением мускул, что дозволяет выявить блокированный или гиперподвижный сектор.
В норме остистые отростки размещены черепицеобразно, за исключением Т1 и Т2, Т9—Т12 позвонков, которые приближаются к горизонтальному положению. При пальпации остистого отростка С7 нездорового требуют нагнуться назад и, ежели отросток не исчезает, то это С7, а ежели исчезает, то это С6. Принципиально держать в голове, что позвонок С7 в норме является неподвижным по отношению к иным позвонкам цервикоторокального перехода.
Болезненность латеральной части остистого отростка свидетельствует о увеличенье натяжения на этой стороне, в особенности ежели ротация в противоположную сторону ограничена. Почаще больны остистые отростки Л4, Л5, З1 или сходу два. Механизм болезненности обоснован передачей давления на дегенерированный диск и лишней подвижностью (непостоянностью) позвоночного сектора.
В норме при глубочайшем вдохе остистые отростки несколько отдаляются друг от друга, грудная клеточка расширяется, а при выдохе они приближаются, грудная клеточка спадается. При наличии болей и блокады в грудном секторе позвоночника нездоровой дышит поверхностно и динамика дыхательной экскурсии отсутствует.
Для пальпации межостистых связок нездоровой воспринимает кифотическую позу, остистые отростки расползаются и при пальпации (физический метод медицинской диагностики, проводимый путём ощупывания тела пациента) снизу ввысь по их направлению давление передается на связку, при этом возникают бессчетные периостальные болевые точки на ребрах, лопатках и грудине.
Пальпация суставных отростков на шейном уровне проводится сзаду сбоку при наклоне головы чуток назад и в сторону пальпируемых суставов, по полосы от точки позвоночной артерии вниз (соответствует суставу С1—С2). Точка пересечения этой полосы с горизонтальной на уровне угла нижней челюсти соответствует суставу С2—С3.
Поперечные отростки и передние отделы (Отдел — таксономический ранг в ботанике, микологии и бактериологии, аналогичный типу в зоологии) тел позвонков, начиная со 2-го шейного позвонка нужно пальпировать сбоку — впереди.
Капсулы межпозвоночных суставов в грудном отделе позвоночника пальпируются тотчас латеральнее отститых отростков, капсулы суставов головок ребер — на 2—2,5 см латеральнее остистых отростков, а бугорков ребер с поперечными отростками — латеральнее на 5—6 см в положении нездорового на животике или посиживая.
На поясничном уровне интервертебральные суставы находятся на расстоянии 2,5 см кнаружи от одноименных межостистых просветов; передние же края тел пальпируют через переднюю брюшную стену.
Выявление паравертебральной болезненности является косвенным признаком межпозвонковой протрузии, а отсутствие ее свидетельствует об узости междужкового места, что наблюдают при выраженном поясничном искревленье и гомолатеральном сколиозе.
При пальпации ребер и межреберных просветов выявляют болезненность, выстояние или западение ребра.
Крестцово-копчиковое сочленение и копчик изучат в положении нездорового на животике. Доктор, создавая на копчик давление пальцами, описывает его болезненность и подвижность в саггитальной плоскости, а при давлении сбоку от ягодичной щели во фронтальной плоскости, а также болезненность расположенной в глубине мускулы, подымающей анус. Копчик ощупывают указательным пальцем и в коленно-локтевом положении или на левом боку, при этом большой палец размещен над копчиком. Определяют положение копчика, его деформацию и отклонение в сторону. Пальпируют также крестцово-копчиковое сочленение, мускулы тазового дна: подымающую анус, выше — копчиковую, еще выше — грушевидную мускулы.
Что таковое люмбалгия?
Люмбалгия, или спондилогенная люмбалгия – собирательный термин, обозначающий локальную болезненность в поясничной области. Посреди всех болей в спине, болевой синдром, развивающийся в поясничной области (некоторая часть большей структуры), занимает 1-ые позиции. У 20% всего взрослого населения земного шара временами развивается люмбалгия.
Развитие люмбалгии может быть соединено с вертеброгенными факторами, то есть болезнями позвоночника, и невертеброгенными причинами.
Вертеброгенная люмбалгия развивается в итоге:
- Грыжи пояснично-крестцового отдела позвоночника;
- Стеноза позвоночного канала;
- Спондилолистеза;
- Непостоянности поясничного отдела позвоночника (несущий элемент скелета позвоночных животных (в том числе, скелета человека));
- Опосля хирургических вмешательств отданной области;
- При развитии возрастных дегенеративных конфигураций;
- При наличии опухоли позвоночника;
- Инфекционного поражения позвоночного столба;
- Травмы поясницы.
Невертеброгенная люмбалгия поясничного отдела связана с болезнями внутренних органов. Болевой синдром в поясничной области может быть связан с гинекологическими болезнями, заболеваниями почек, урологическими неуввязками.
Увлекателен тот факт, что острая люмбалгия имеет ровную связь меж уровнем общественного положения, образования, временем работы и образом жизни пациентов.
Почти все пациенты путают два термина: люмбалгия, или люмбаго, и люмбоишиалгия. В первом варианте возникает резкая, точечная болезненность, которую почаще всего стимулирует некий фактор: кашель, чихание, поднятие тяжестей. Ежели же боль начинает иррадиировать, то молвят о люмбоишиалгии.
Люмбалгия поясничного отдела позвоночника может быть острой и приобретенной. Ежели острая боль может продолжаться всего одну секунду и пациент отмечает точную связь с стимулирующим фактором. То приобретенная боль бывает не интенсивной, ноющей, стимулирует развитие долгая физическая перегрузка, опосля перенесенного инфекционного болезни.
Объективно при люмбалгии можно выявить сплощение физиологического поясничного искревления, а также болезненность при пальпации паравертебральных точек. Симптомы натяжения выражены слабо.
Для поясничной люмбалгии типично развитие 2-ух главных синдромов:
- Синдром Левингстона, при котором формируется контрактура в области треугольника многораздельной мускулы, возникает чувство стянутости и тупая боль;
- Синдром Соля-Вильямса, при котором развиваются те же конфигурации, но дополнительно присоединяется невозможность сделать глубочайший вдох, так как резко усиливается боль в отданной области.
Со временем болевая симптоматика уходит, но может появиться опять в хоть какой момент. Для того, чтоб избавиться от неё, нужно устранить причину, которая вызывает её.
Показания для обследования позвоночника
Основным показанием для исследования позвоночника является боль в спине, груди, шее или пояснице. В 70% вариантов этот симптом говорит о развитии остеохондроза, пореже – ревматоидного артрита.
Также наличие болевых чувств (путать с: ОщущениеЧувство — эмоциональный процесс человека, отражающий субъективное оценочное отношение к реальным или абстрактным объектам) может сигналить о наличии межпозвоночной грыжи.
Основной симптом – наличие длительного приступообразного болевого синдрома в пояснице. Таковая боль именуется люмбалгией или люмбаго.
К другим признакам поясничного остеохондроза следует отнести:
- неизменное напряжение поясничных мускул;
- выпуклость походки;
- расстройство двигательных функций;
- парестезии в районе поясницы и нижних конечностей;
- больные чувства в ногах.
Также находятся специальные симптомы: недержание мочи и кала. Дополнительно нарушается сексапильная функция.
В средней части спины повсевременно находится боль. Ее нрав – приступообразный. Чувствительность кожного покрова понижается, в руках возникает чувство жжения и покалывания.
- одышка;
- чувство холода в районе животика или грудной клеточки.
Некие симптомы грудного остеохондроза схожи на проявления сердечных болезней (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни и его способности поддерживать свой гомеостаз). Человек жалуется на боль в области сердечки, более частое сердцебиение. Время от времени (форма протекания физических и психических процессов, условие возможности изменения) находятся панические атаки.
Основной симптом (один из отдельных признаков, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) – болевые чувства в области шеи. На фоне прогрессирования заболевания возникают головные боли (неприятное или мучительное ощущение, переживание физического или эмоционального страдания). Голова может болеть довольно мощно.
- тиннитус;
- головокружение;
- чувство комка в гортани;
- прохладные руки (верхняя конечность человека, опорно двигательного аппарата, одна из главнейших частей тела);
- напряжение и отечность шейных мускул;
- парестезии в руках.
Некие признаки этой патологии идентичны с симптоматикой ВСД: человек жалуется на скачки АД, слабость и утомляемость. Время от времени наблюдаются панические атаки.
Межпозвонковая грыжа появляется на фоне выпуклости диска за границы позвонка. При этом оказывается давление на нервные корни, время от времени на спинной мозг.
Традиционно позвоночная грыжа локализуется в поясничном отделе. Пореже – в шейном и грудном.
Основной признак грыжи – болевой синдром, который проходит по задней поверхности ноги до стоп. Время от времени затрагивается боковая или передняя поверхность ноги. Боль в пояснице и крестцовом отделе находится повсевременно. На этом фоне немеет зона паха. То же самое происходит с пальцами ног.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Гиперлордоз поясничного отдела позвоночника – симптомы, проявление
Рубрика: Заболевания спины
Гиперлордоз позвоночника – болезнь, проявляющееся в зрительно приметном прогибе поясницы вперед. У здорового человека позвоночник далековато не совершенно ровненький. Есть таковое понятие, как физиологические изгибы всех отделов позвоночника.
Схожие нарушения осанки приводят к суровым последствиям, потому искривления поясничного отдела позвоночника нужно диагностировать и вылечивать на ранешней стадии развития.
Поясничный гиперлордоз диагностируется, когда угол изгиба позвоночника в этой зоне превосходит 45 градусов. У здорового человека этот показатель равен 20-40 градусов. Гиперлордоз бывает врожденным и полученным.
1-ый вариант встречается очень изредка. Принципиально выявить недуг на ранешней стадии, когда остальные органы и системы еще не поражены. При верном исцеленье можно избавиться от всех нехороших проявлений поясничного гиперлордоза.
Обретенный гиперлордоз поясничного отдела встречается намного почаще. Он возникает по ряду обстоятельств:
- болезни опорно-двигательного аппарата;
- травмы, ушибы;
- заболевания ног;
- генетические отличия;
- последствия хирургического вмешательства на позвоночнике.
Гиперлордоз поясничного отдела можно увидеть невооруженным взором. Таз существенно выведен назад. Меж ним и грудным отделом позвоночника образована приметная ложбинка. Часто из-за неравномерного распределения перегрузки на позвоночник у пациента начинает выращивай горб. Это основное последствие гиперлордоза поясничного отдела.
Человеку трудно ходить, он помогает для себя руками, мощно размахивая ними при ходьбе. Ежели поясничный гиперлордоз является врожденным, то у детей с сиим болезнью нередко можно увидеть Х-образную форму нижних конечностей.
Мощная боль в области поясницы – еще один принципиальный симптом. И в здоровом состоянии на поясничный отдел приходится основная перегрузка при ходьбе и сидении. Ежели позвоночник изогнут, то эта перегрузка лишь усиливается.
Пережимаются корни нервных окончаний, появляются противные чувства.
Часто из-за боли человеку тяжко ходить, он обязан прибегнуть к доп приспособлениям – палкам, костылям, чтоб перенести на эту опору часть перегрузки с поясничного отдела позвоночника.
Читайте также:


