Паралич нижних конечностей при сдавлении спинного мозга опухолью

- " href="https://fcn-tmn.ru/%d0%be%d0%bf%d1%83%d1%85%d0%be%d0%bb%d1%8c-%d1%81%d0%bf%d0%b8%d0%bd%d0%bd%d0%be%d0%b3%d0%be-%d0%bc%d0%be%d0%b7%d0%b3%d0%b0/" hreflang="ru-RU" lang="ru-RU">
- " href="http://fcn-tmn.ru/en/english/" hreflang="en-GB" lang="en-GB">
Опухоль спинного мозга
| Отделение: | Нейрохирургическое отделение №3 (спинальное) |
| Методы лечения (технологии): | Методы лечения опухоли спинного мозга |
К опухолям спинного мозга и его корешков относятся первичные и метастатические новообразования, исходящие из мягких тканей и локализующиеся в эпи- и субдуральном пространстве спинного мозга. От опухолей спинного мозга следует отличать первичные или метастатические опухоли позвонка, врастающие в позвоночный канал, сдавливающие мозг и его корешки
Опухоли спинного мозга делятся на интрамедуллярные , возникающие в веществе спинного мозга, и экстрамедуллярные , развивающиеся из образований, окружающих спинной мозг (корешки, сосуды, оболочки, эпидуральная клетчатка).

Из экстрамедуллярных опухолей спинного мозга наиболее часто, до 50%, встречаются менингиомы, которые располагаются субдурально. Среди экстрамедуллярных опухолей спинного мозга второе место занимают невриномы.
Среди интрамедулярных опухолей встречаются эпиндимомы, астроцитомы, олигодендроглиомы, мультиформные глиобластомы и медуллобластомы.
Симптомы опухолей спинного мозга крайне различны. Так как большинство из них доброкачественные и медленно растут, то ранние симптомы имеют тенденцию изменяться и могут прогрессировать почти незаметно в течение 2-3 лет до установки диагноза.
Симптоматология опухолей спинного мозга складывается из корешковых, сегментарных и проводниковых расстройств. Корешковые расстройства составляют первую стадию расстройств при экстрамедуллярных опухолях, они особенно типичны для неврином, растущих преимущественно из шванновской оболочки задних корешков. Они характеризуются корешковыми болями, проявляясь в зависимости от локализации патологического процесса картиной невралгии затылочных или межреберных нервов, шейно-плечевым или пояснично-крестцовым радикулитом. Боли носят соответственно опоясывающий, стягивающий или простреливающий характер, они нередко усиливаются в лежачем и несколько уменьшаются в вертикальном положении. Могут наблюдаться корешковые гиперестезии, парестезии, гипестезии. Иногда возникают симптомы опоясывающего лишая (раздражение межпозвоночного узла).
Сегментарные расстройства проявляются двигательными нарушениями в виде атрофических парезов или параличей, чувствительными и вегетативно-сосудистыми нарушениями — в связи с поражением соответствующих передних, задних и боковых рогор спинного мозга. На уровне пораженных сегментов выпадают сухожильные рефлексы. Сегментарные нарушения более типичны для интрамедуллярных опухолей и являются первыми симптомами при них.
Проводниковые расстройства характеризуются двигательными нарушениями в виде центральных парезов и параличей ниже места локализации опухоли, а также чувствительными расстройствами и при двустороннем поражении — тазовыми нарушениями. Для экстрамедуллярных опухолей типичен синдром половинного сдавления спинного мозга (Броун-Секара синдром), который характеризует вторую стадию развития этих опухолей. При дальнейшем развитии процесса может развиться картина поперечного сдавления спинного мозга, характеризующаяся пара- или тетраплегией с наличием патологических знаков, повышением тонуса, сухожильных рефлексов, защитных рефлексов и других явлений спинального автоматизма ниже уровня поражения. Верхняя граница опухоли в случае развития синдрома полного поперечного поражения спинного мозга соответствует уровню расстройства чувствительности, о нижней границы судят по уровню защитных рефлексов. Следует помнить, что граница расстройств чувствительности на определенных этапах еще не достигает своего истинного уровня в связи с неполным перерывом проводников чувствительности. Для экстрамедуллярных поражений она постепенно повышается, для интрамедуллярных опухолей она спускается, сверху вниз в силу закона эксцентричного расположения длинных путей в спинном мозге. Корешковые, сегментарные и проводниковые симптомы являются следствием прямого давления, раздражения или разрушения опухолью соответствующих образований, результатом нарушения нормальной циркуляции ликвора в субарахноидальном пространстве спинного мозга с образованием иногда ликворного столба над очагом опухоли и сдавлением им спинного мозга, а также расстройством кровообращения по системе корешковых артерий и передней спинальной артерии. Этим объясняются допускаемые иногда ошибки в определении уровня опухоли.
Важным проявлением опухоли спинного мозга являются изменения со стороны спинномозговой жидкости. Рост опухоли приводит к развитию частичной или полной блокады субарахноидального пространства спинного мозга. В ее выявлении помогают ликвородинамические пробы, заьлючающиеся в искусственном подъеме ликворного давления выше опухоли при сжатии сосудов шеи (проба Квеккенштедта) и наклоне головы вперед (проба Пуссеппа). Отсутствие или недостаточное повышение давления свидетельствует о нарушении проходимости ликворного пространства. При проведении ликвородинамических проб могут быть выявлены симптом ликворного толчка Раздольского (усиление болей в зоне сдавленного корешка) и появление проводниковой парестезии, что более характерно для неврином. После люмбальной пункции может наступить синдром вклинений (резкое усугубление проводниковых расстройств вплоть до развития синдрома поперечного сдавления спинного мозга), что патогномонично для экстрамедуллярных опухолей, особенно неврином. Для полного блока характерно также резкое падение давления после взятия небольшого количества ликвора. Блок субарахноидального пространства и, следовательно, уровень опухоли хорошо выявляются при миелографии с помощью майодила. Характерно изменение состава ликвора с наличием белково-клеточной диссоциации, которая может иногда достигать очень больших величин — 40% и более, в частности при локализации блока в области конского хвоста. Выраженный гиперальбуминоз встречается более чем в 90% случаев. Количество клеток обычно не повышено. Спинномозговая жидкость может быть ксантохромной за счет выхода эритроцитов из сдавленных сосудов с их последующим гемолизом.
Клинически различить экстрамедуллярную и интрамедуллярную локализацию опухоли далеко не всегда возможно, хотя в части случаев это все же удается до проведения контрастного исследования.
В зависимости от уровня расположения опухолей по длиннику спинного мозга их принято подразделять на несколько групп.
Опухоли кранио-спинальной локализации растут или из верхних сегментов спинного мозга с распространением в полость черепа или, наоборот, из бульварного отдела головного мозга, спускаясь вниз. Экстрамедуллярные опухоли могут проявляться корешковыми болями с локализацией в затылочной области. Иногда наблюдаются поражение XII, XI, X пар черепных нервов, мозжечковые нарушения. Двигательные расстройства могут быть представлены спастическими парезами всех четырех конечностей, трипарезом, перекрестным гемипарезом, нижним или верхним парапарезом. Иногда к центральным парезам присоединяются атрофии мышц верхних конечностей (за счет сдавления спинальной артерии, питающей передние рога шейного утолщения). Расстройства чувствительности самые разнообразные- от тотальной анестезии до полной ее сохранности. Нередко имеются нистагм и поражение нисходящего корешка тройничного нерва. Помимо локальных симптомов, могут развиваться признаки повышения внутричерепного давления и нарушение ликвороциркуляции. Головные боли могут носить приступообразный характер, сопровождаться рвотой, вынужденным положением головы.
Опухоли шейного отдела. При верхнейшейной локализации (C1-C4) имеют место спастические тетрапарезы с проводниковым расстройством чувствительности. Поражение сегмента Civ сопровождается парезом диафрагмы (икота, одышка, затруднение кашля, чиханья). Опухоли на уровне шейного утолщения проявляются атрофическими нарушениями в верхних и спастическими парезами нижних конечностей. Для уровня C6-C7 характерно наличие триады Горнера (птоз, миоз, энофтальм). При вентральном расположении процесса могут быть только двигательные расстройства.
Опухоли грудного отдела встречаются чаще опухолей других отделов. Корешковые боли носят опоясывающий характер, на ранних стадиях могут имитировать заболевания внутренних органов (холецистит, панкреатит), сегментарные нарушения проявляются выпадением брюшных рефлексов, что иногда помогает уточнить уровень процесса. Руки совершенно интактны. Ниже уровня компрессии типичные проводниковые расстройства. Верхний уровень поражения устанавливается по верхней границе чувствительных расстройте. Проекция ее на позвоночник определяется: в верхнегрудном отделе вычитанием и? уровня чувствительных расстройств единицы, в среднегрудном отделе — двойки и в нижнегрудном отделе — тройки. Получаемая цифра указывает, на уровне какого позвонка находится опухоль.
Опухоли пояснично-крестцового отдела можно разделить на опуполи верхнепояоничных сегментов (Li-Lin), эпиконуса (Liv-Sn) и конуса (SIH-SV). При опухолях верхнепоясничного отдела спинного мозга имеются корешковые боли в зоне иннервации бедренного нерва, выпадение коленных рефлексов, атрофия мышц передней поверхности бедра. Ахилловы рефлексы могут быть повышены.
Синдром конуса характеризуется отсутствием параличей, выпадением анального рефлекса, расстройством чувствительности в аногенитальной зоне, грубыми тазовыми расстройствами.
Спинальные опухоли иногда можно не диагностировать, поскольку они являются редким явлением и их симптомы напоминают симптомы более распространенных заболеваний. По этой причине особенно важно, чтобы врач собрал полный анамнез и провел физикальное и неврологическое обследование. При подозрении на спинальную опухоль врач может назначить проведение одного или нескольких указанных ниже исследований, чтобы подтвердить диагноз и выявить расположение опухоли:
Основным способом диагностики внутримозговых спинальных опухолей является
- магнитно-резонансная томография (МРТ) с обязательным с введением контрастного вещества.
- Компьютерная томография (КТ) (с введением контрастного вещества)
- КТ-миелография
- Миелография.
- Биопсия.
Спинальные опухоли представлены в виде новообразований, локализация которых приходится на кости или оболочки позвоночника, а также спинной мозг. Деление таких опухолей на злокачественные и доброкачественные в случае со спинным мозгом почти не имеет смысла.
Воздействие на организм одинаково патологическое из-за поражения нервов, которое часто приводит к параличу и неврологическим заболеваниям. Любая опухоль спинного мозга может привести пациента к инвалидности, но в поиске современных вариантов лечения ученые добились прогресса, поскольку сейчас существуют методики, ранее недоступные.
Классификация
Классификация опухолей спинного мозга зависит от нескольких факторов, в зависимости от которых определяется диагностика и дальнейшая тактика лечения. Первостепенно стоит рассмотреть первичные и вторичные опухоли.
- Первичные возникают на основе клеток мозговых оболочек или нервных клеток;
- Вторичные являются результатом метастатического процесса.
Учитывая локализацию можно распределить новообразования следующим образом.
- Интрамедуллярные опухоли локализуются внутри мозга, в его толще, и состоят из его клеток. На долю таких патологий приходится 20% всех спинальных опухолей;
- Экстрамедуллярные опухоли локализуются вне мозга, но рядом с ним, и образуются из расположенных рядом тканей, корешков и оболочек нервов. Часто наблюдается врастание образования непосредственно в мозг. На такие случаи приходится 80% всех спинальных опухолей.
Учитывая гистологию, классификация может быть следующей:
- Липомы, формирующиеся на основе жировой ткани;
- Саркомы являются результатом деформации соединительных тканей;
- Невриномы, шванномы и нейрофибромы формируются на основе спинномозговых корешков;
- Ангиомы и гемангиомы являются результатом патологической деформации сосудистых клеток;
- Менингиомы – продукт мозговых оболочек;
- Глиобластомы, а также олигодендроглиомы, эпендимомы и медуллобластомы формируются на основе нервной ткани.
Локализация может быть в крестцовом, поясничном, грудном или шейном отделе.
Симптоматика
Опухоли спинного мозга представлены в виде дополнительной ткани, которая формируется на месте нервных клеток, сосудов, оболочек или нервных корешков. Симптоматика напрямую зависит от нарушения функций поврежденных образований, которые сдавливаются.
Рассмотрение отдельно взятых симптомов было бы ошибкой, поэтому анализ патологических признаков должен быть комплексным. Все симптомы опухоли спинного мозга можно распределить по отдельным группам.

Корешковые и оболочечные признаки
При интрамедуллярных патологиях эта группа симптомов будет последней из появившихся, а при экстрамедуллярных – первой. Принято разделять нервные корешки на задние передние, следовательно, на чувствительные и двигательные. Такое распределение влияет на проявившиеся признаки. Поражение корешка происходит в два этапа.
- Раздражение предполагает отсутствие чрезмерного давления и блокировки поступления крови к корешку. Характерным симптомом будет боль, которая может быть как в месте очага, так и отдаленной. Продолжительность болевого синдрома может быть неравномерной и составлять от пары минут до нескольких часов. Усиление боли наблюдается при наклоне вперед, в лежачем положении, а также при физическом воздействии на остистый позвоночный отросток. Зона иннервации корешка будет отличаться возникновением парестезий и чрезмерной чувствительностью. Под парестезиями стоит понимать внезапные ощущения жжения, онемения или покалывания. На этапе раздражения нередко повышаются рефлексы, замыкание которых приходится на зону расположения новообразования. Проверка и оценка данного явления доступна только врачу;
- На этапе выпадения корешок теряет свою функциональность из-за чрезмерного сдавливания. Упомянутые выше рефлексы, напротив, снижаются и со временем исчезают. Аналогично обстоят дела с чувствительностью в пораженной зоне – изначально она снижается и постепенно вовсе угасает. На примере данное явление можно сравнить с потерей способности ощущать разницу между горячим и холодным, ощущать прикосновения.
Отдельно также стоит упомянуть об оболочечных симптомах опухоли спинного мозга. Корешковая боль может возникать после надавливания на яремные вены в шейной зоне, что именуется симптомом ликворного толчка.
Данное явление обусловлено ухудшением оттока крови от головного мозга при надавливании, следовательно, давление внутри черепа увеличивается.
Далее происходит устремление спинномозговой жидкости к спинному мозгу и опухоль как будто получает толчок, а боль усиливается за счет натяжения нервного корешка.

Сегментарные изменения
Спинной мозг принято делить на сегменты, каждый из которых берет участие в деятельности конкретных мышц, органов и участков кожи. Связь между пораженными структурами и сегментами известна только врачу и он сможет определить, с чем связаны нарушения в работу определенных мышц или органов.
Анализируя такие изменения можно без труда определить локализацию новообразования. Каждый сегмент спинного мозга оснащен рогами – задними, передними и иногда боковыми.
- Сенсорные нарушения возникают в результате патологии задних рогов. Проблемы могут быть связаны с определением разницы между теплом и холодом, ощущением тактильных действий, утратой болевой реакции;
- Поражение переднего рога приводит с внезапным и неконтролируемым подергиваниям мышц, снижению и полной утрате рефлексов, истощением мышц и потерей тонуса. Если речь идет об опухоли, все эти патологические изменения будут затрагивать только те мышцы и органы, за которые отвечает пораженный сегмент. Если мышечные подергивания локализуются по всему телу, речь идет явно не о новообразовании. Если же деформации имеют локальный характер, вероятность поражения спинного мозга опухолью достаточно высока;
- Вегетативные деформации характерны для сдавливания боковых рогов. Питание тканей ухудшается, изменяется цвет и температура кожного покрова, возникает шелушение и сухость или наоборот чрезмерная потливость. В данном случае тоже стоит относить к опухоли только локальные нарушения. Определенные рока отвечают за особые вегетативные центры, например, новообразование в зоне 8 шейного или первого грудного сегмента приводит к западанию глазного яблока, сужению зрачка и опущению нижнего века. Проблемы с дефекацией и мочеиспусканием возникают при поражении зоны мозгового конуса. Чаще всего речь идет о недержании.

Проводниковые симптомы
Вдоль спинного мозга расположены нервные проводники, несущие нисходящую и восходящую информацию. Расположение каждого из них конкретное, что и влияет на характер симптоматики.
- Нарушение чувствительности при экстрамедуллярной опухоли восходящее, то есть нарушения стремятся вверх, начиная от нижних конечностей и заканчивая грудиной и руками;
- Противоположный маршрут нарушения сенсорных функций характерен для интрамедуллярных новообразований. Первые нарушения локализуются в зоне опухоли и далее стремятся к нижерасположенным сегментам.
Общая проводниковая симптоматика по мере прогрессирования новообразования может быть следующей.
- Патологические кистевые или стопные признаки;
- Параллельное повышение рефлексов и тонуса мышц с парезами;
- Позывы к немедленному мочеиспусканию, которые со временем переходят в полное недержание кала и мочи.
Патологии в разных системах практически всегда сочетаются между собой, поскольку опухоль одновременно воздействует и на проводниковый, и на сегментарный аппарат.
Мышечная сила в конечностях на стороне новообразования снижается, теряется чувствительность к вибрациям, ощущение мышц и суставов, чувствительность к температурам и боли.

Диагностика
Своевременная диагностика спинальных опухолей не всегда представляется возможной, поскольку рассматриваемая патология достаточно редкая и симптоматика во многом схожа с другими известными болезнями. На фоне данной особенности очень важно, чтобы неврологическое и физикальное обследование было полноценным. Подтверждение диагноза требует проведения следующих исследований в комбинации или отдельно.
- Спинальная МРТ основана на использовании мощных радио- и магнитных волн, благодаря которым можно получить подробную визуализацию позвоночника в поперечном сечении. Изображение содержит и нервы, и сам спинной мозг и считается более информативным, если сравнивать с КТ. Для более четкой визуализации отдельных новообразований может использоваться контрастное вещество. Методика позволяет заметить даже маленькие опухоли благодаря высокоинтенсивным сканерам;
- КТ основано на узких рентгеновских лучах, предоставляющих подробную визуализацию позвоночника в поперечном сечении. Если сравнивать с традиционным рентгеном, КТ подвергает пациента радиации в большей мере;
- Биопсия проводится, чтобы определить, с доброкачественной опухолью спинного мозга врач имеет дело или злокачественной. Для этого маленький образец ткани исследуется с помощью микроскопа. Получение образца происходит или во время операции, или с помощью тонкой иглы во время отдельной процедуры;
- Миелография представлена введением контраста в позвоночный канал, чтобы оно прошло через спинальные нервы и мозг для подсвечивания патологических областей. Чаще всего данная процедура не является первостепенным выбором, а используется только при необходимости обнаружить сдавленные нервы.

Лечение
Хирургическое вмешательство зачастую является единственным способом избавиться от опухоли с учетом приемлемых рисков поражения нервов. Недоступные ранее операции теперь можно проводить с помощью инновационных инструментов и методик.
Чтобы отличить здоровую ткань от пораженной используются мощнее микроскопы. Вероятность неврологического поражения сводится к минимуму благодаря возможности использовать во время операции электроды для исследования нервов.
В отдельных случаях целесообразно использовать ультразвуковой аспиратор, под воздействием которого разрушается опухоль или фрагменты, оставшиеся от нее.
Восстановительный период после операции часто бывает долгим. Среди наиболее распространенных осложнений можно выделить поражение нервной ткани, кровотечение или временную потерю чувствительности.
Лучевая терапия
К категории неоперабельных часто относятся метастазирующие опухоли, которые не представляется возможным удалить полностью. В данном случае лечение предполагает использование лучевой терапии, которая актуальна также в период восстановления для устранения остаточных новообразований.
Химиотерапия
Многие виды рака принято лечить посредством химиотерапии, однако конкретно в данном случае ее применение нецелесообразно, поскольку преимущества перед облучением в данном случае отсутствуют. В исключительных случаях врач может назначить химиотерапию в сочетании с облучением.
В отдельных случаях, если опухоль доброкачественная и она не развивается, наблюдения за пациентом без хирургического вмешательства бывает достаточно. Особенно данный вариант актуален при лечении пожилых пациентов или в случаях, когда облучение слишком рискованно из-за состояния здоровья пациента. Для контроля над развитием опухоли необходимо будет регулярно делать снимки.
В онкологической и неврологической практике часто встречается такое заболевание, как опухоль спинного мозга. При несвоевременном лечении эта патология приводит к нарушению функции органов таза, сенсорным и двигательным расстройствам. Заболевание требует радикального лечения. Медикаменты неэффективны. Наибольшую опасность представляют злокачественные опухоли.
- 1. Сущность патологии
- 2. Общие клинические проявления
- 3. Симптоматика в зависимости от локализации
- 4. Как проявляются злокачественные опухоли?
- 5. Обследование и лечебная тактика
Центральная нервная система человека образована спинным и головным мозгом. Первый располагается в позвоночном канале. Спинной мозг покрыт мягкой, паутинной и твердой оболочками. Внутри располагается ликвор. Сам мозг образован серым и белым веществами. Опухоль - это доброкачественное или злокачественное новообразование, которое характеризуется наличием атипичных клеток.

Чаще всего патология диагностируется у людей в возрасте 30-50 лет. Иногда опухоли обнаруживаются у детей. В общей структуре новообразований ЦНС на эту разновидность приходится до 12% случаев. Чаще всего опухоль локализуется вне спинного мозга. В процесс вовлекаются следующие структуры:
- кровеносные сосуды;
- жировая клетчатка;
- оболочки;
- корешки.
Известны следующие виды опухолей:
- экстрамедуллярные и интрамедуллярные;
- доброкачественные и злокачественные;
- первичные и метастатические;
- субдуральные и эпидуральные.
Новообразования, которые локализуются под твердой спинномозговой оболочкой, менее опасны. Практически все они доброкачественные. Наиболее часто выявляются менингиомы, невриномы, липомы, лимфомы, нейрофибромы, нейробластомы, миеломы, хондросаркомы, глиомы.
Иногда встречается рак спинного мозга. Это опухоль, отличающаяся агрессивным (злокачественным) течением. Она дает метастазы в другие органы и не поддается терапии на поздних стадиях. Интрамедуллярные новообразования располагаются в самом веществе мозга. К ним относятся астроцитомы и эпендимомы. Точные причины развития болезни не установлены.


При наличии опухоли спинного мозга симптомы определяются ее размером, типом и локализацией. У больных людей возникают корешковый, проводниковый и сегментарный синдромы. В течение нескольких лет симптомы могут отсутствовать. Объясняется это медленным ростом некоторых опухолей. На ранних стадиях развивается компрессионная миелопатия.
Это состояние, при котором происходит сдавливание спинного мозга. При компрессии в области шеи возможны следующие симптомы:
- боль тупого характера в верхних конечностях, шее и голове;
- нарушение чувствительности (парестезии);
- снижение тонуса мышц;
- слабость.

Иногда появляются мозжечковые признаки. К ним относятся нарушение походки, затруднение движений, а также тремор. Значительно реже развивается миелопатия грудного отдела. При ней повышается мышечный тонус ног и нарушается чувствительность в верхней половине туловища. Сдавливание спинного мозга в поясничной зоне проявляется болью в области ягодиц и бедер.
Корешковый синдром при опухолях развивается на поздних стадиях. Он обусловлен сдавливанием не самого мозга, а выходящих нервов. Боль при этом имеет следующие отличительные признаки:
- усиливается при активных движениях, кашле, чихании и натуживании;
- становится интенсивнее в положении лежа;
- уменьшается в позе сидя;
- сочетается с расстройствами чувствительности;
- жгучая или стреляющая;
- распространяется от спины к конечностям.
Некоторые люди испытывают ощущение локального жара. Данное состояние называется дизестезией. При поражении корешков нарушается иннервация мышц. Это может стать причиной искривления позвоночника. При корешковом синдроме возможны симптомы выпадения. К ним относятся снижение рефлексов, парез и расстройство чувствительности.

Для опухолей характерны проводниковые нарушения. Они характеризуются парезами и параличами участков, расположенных ниже новообразования. Если опухоль локализуется снаружи, то возможно появление синдрома Броун-Секара. Он развивается вследствие половинного сдавливания спинного мозга. Парез сочетается с нарушением вибрационной и мышечно-суставной чувствительности со стороны поражения. При этом снижены болевые и температурные ощущения на другой стороне тела.
Что такое опухоль спинного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ярикова А. В., нейрохирурга со стажем в 8 лет.

Определение болезни. Причины заболевания
Опухоли спинного мозга — это новообразования первичного и вторичного характера в спинном мозге и окружающих его тканях [1] . Первичные (интрамедуллярные) опухоли, как правило, доброкачественные, а вторичные (экстрамедуллярные) — метастатические, т. е. злокачественные [14] . Первичные опухоли растут из клеток спинного мозга, его оболочек или корешков. Вторичные — это метастазы опухолей, возникших в других частях тела, поэтому они всегда злокачественные.

Опухоли спинного мозга чаще выявляются у людей в возрасте 30-50 лет. За год диагноз ставят в 1-1,3 случаях на 100 000 населения [2] .
Опухоли спинного мозга составляют 10—15 % опухолей ЦНС. Среди них:
- опухоли шейного отдела спинного мозга (19—37 %);
- грудного (27 — 47 %);
- пояснично-крестцового отдела (23—33 %);
- конского хвоста и терминальной нити (11 %) [3][4] .
Более 80 % опухолей спинного мозга развиваются из его оболочек, сосудов, эпидуральной клетчатки и нервных корешков. И только 15—20 % случаев составляют интрамедуллярные опухоли, которые растут внутри ткани спинного мозга.
Достоверные причины появления опухолей спинного мозга, до сих пор неизвестны. В качестве факторов риска выступают [1] [4] :
- генетическая предрасположенность;
- воздействие канцерогенных веществ (нефтепродуктов, красителей);
- лимфома (злокачественая опухоль лимфатической системы);
- болезнь Гиппеля — Ландау (наследственный опухолевый синдром, предполагающий развитие доброкачественных и злокачественных новообразований);
- нейрофиброматоз II типа (генетическое заболевание, при котором образуются множественные доброкачественные опухоли, преимущественно шванномы и менингиомы в ЦНС и по ходу периферических нервов);
- неблагоприятные экологические условия (радиация, химические загрязнения);
- нездоровый образ жизни (алкоголизм, курение, неправильное питание);
- низкий иммунитет;
- регулярный стресс;
- избыточное пребывание на солнце;
- воздействие высоковольтных линий (согласно последним исследованиям, связь между влиянием линий электропередач и развитием опухолей не выявлена [15][18] — Прим. ред.).
Симптомы опухоли спинного мозга
- Болевой синдром. Самая частая жалоба — это боль. Изначально она возникает на том уровне позвоночника, где образовалась опухоль. На ранней стадии боль бывает разной интенсивности, но без выраженных неврологических расстройств. Поэтому многие пациенты лечатся от других болезней: дегенеративно-дистрофического заболевания позвоночника, остеопороза, рассеянного склероза и обращаются к нейрохирургу с уже развившимся неврологическим дефицитом (сенсорными и моторными нарушениями). Боль усиливается при чихании, кашле, физических нагрузках, наклонах головы и в ночное время [5][6] .
- Двигательные нарушения. Следующая по частоте жалоба — мышечная слабость. Обычно появляется через некоторое время после чувствительных симптомов. Также встречаются: атрофия мышц, мышечные подёргивания и внезапное сокращение расслабленной мышцы [7] .
- Безболевые чувствительные нарушения. Выпадение поверхностной чувствительности при сохранении глубокой: восприимчивость к боли и температурным колебаниям снижается, но к лёгким прикосновениям остаётся на прежнем уровне [8] .
- Расстройства функции сфинктеров. Зачастую урогенитальных, реже — анальных. Распространены задержка или недержание мочи.
- Сколиотическая или другая деформация позвоночника, возникшая из-за болей, двигательных нарушений и деструкции позвонков.
Новообразования спинного мозга нельзя обнаружить по внешним признакам. Визуально можно определить только опухоль позвоночника в позвонках или рядом с ними.
Патогенез опухоли спинного мозга
Появление опухолей вызвано изменениями в генах, которые контролируют работу клеток, особенно их рост и деление. Генетические нарушения могут быть унаследованы от родителей или возникать в течение жизни человека в результате ошибок при делении клеток или из-за повреждения ДНК под воздействием окружающей среды [17] .
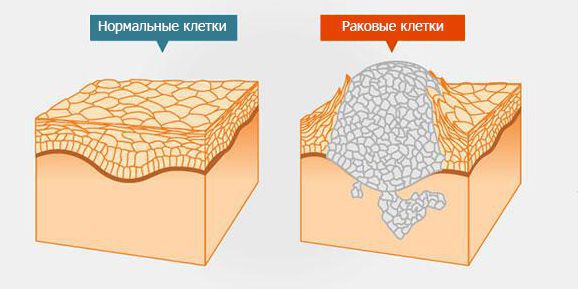
Опухоли делятся на доброкачественные и злокачественные. Большинство первичных новообразований, которые развиваются из спинного мозга, его оболочки и/или корешков, — доброкачественные. В отличие от злокачественных опухолей для них не характерна инвазия — способность клеток опухоли отделяться от неё и проникать в окружающие ткани. Как правило, инвазия — это первый этап сложного процесса, приводящего к появлению метастазов. Метастатическая опухоль содержит клетки, подобные клеткам исходной (первичной) опухоли [1] . Когда клетки отрываются от раковой опухоли, они могут перемещаться в другие области тела через кровоток или лимфатическую систему. Оттуда они могут попасть в любой орган или ткань [15] .
В спинной мозг чаще метастазируют опухоли молочной железы (21 %), лёгких (19 %), простаты (7,5 %), почек (5 %), желудочно-кишечного тракта (4,5 %) и щитовидной железы (2,5 %) [16] .
Скорость роста опухоли зависит от типа ткани и расположения новообразования [1] . Симптомы развиваются быстро, если опухоль злокачественная.
Новообразование со временем увеличивается в размерах и давит на содержимое позвоночного канала. Сильная боль возникает при опухолях в области шейного отдела и конского хвоста. Боль может быть односторонней, когда опухоль развивается на боковой поверхности спинного мозга и вызывает компрессию корешка; двусторонние боли в начале заболевания служат указанием на заднюю локализацию опухоли.
Опухоли задней поверхность спинного мозга вызывают утрату суставно-мышечного чувства и чувствительности к вибрации. Заднебоковая локализация опухоли проявляется болевым корешковым (радикулярным) синдромом, пониженной чувствительностью в этой области с последующим её полным выпадением.
По мере развития опухоли возникают и другие симптомы, которые указывают на сдавление спинного мозга. Синдром половинного поражения спинного мозга проявляется слабостью мышц с непроизвольными сокращениями, выпадением глубокой чувствительности (ощущения массы тела, вибрации, давления), нарушением способности понимать через прикосновения, что пишут или рисуют на коже (графестезия). Кроме того, притупляются болевые, температурные, реже тактильные ощущения в противоположной стороне тела. Стадия парапареза (снижения мышечной силы) самая длительная, и неврологические симптомы в этом периоде зависят от локализации опухоли. Средняя продолжительность этой стадии – 2-3 года, при новообразованиях конского хвоста – до 10 и более лет [8] .
Классификация и стадии развития опухоли спинного мозга
Заболевание классифицируют по следующим признакам:
- расположения опухоли по отношению к спинному мозгу, оболочкам и позвоночнику;
- гистологическое строение (из клеток каких тканей состоит опухоль);
- уровень локализации [1][8] .
По происхождению опухоли делятся на две группы:
- первичные — развиваются из спинного мозга, его оболочки и/или корешков.
- вторичные — образуются вне спинного мозга и являются метастазами других опухолей [1] .
По локализации [4] :
- экстрадуральные — располагаются над твёрдой мозговой оболочкой;
- интрадуральные — локализуются под твёрдой мозговой оболочкой;
- интрамедуллярные — формируются из клеток мозгового вещества и растут внутри спинного мозга.
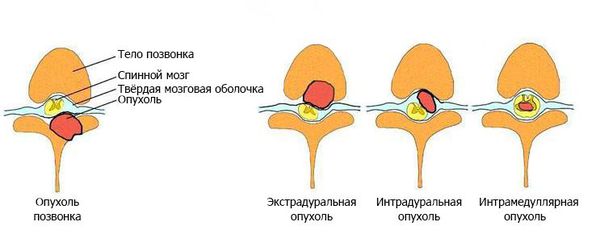
По отношению к стороне спинного мозга [3] [4] :
- дорсальные (задние);
- дорсолатеральные (заднебоковые);
- латеральные (боковые);
- вентральные (передние).
- вентролатеральные (переднебоковые).
По топографической локализации [8] :
- шейного отдела;
- грудного отдела;
- поясничного отдела;
- крестцового отдела.
По гистологической характеристике [1] [8] :
- менингиома (из клеток оболочек головного и спинного мозга);
- невринома (из клеток, образующих миелиновую оболочку нервов);
- эпендимома (из клеток центрального канала спинного мозга);
- астроцитома (из вспомогательных клеток нервной ткани);
- олигодендроглиомы (из олигодендроцитов — клеток нейроглии);
- ганглиоглиома (из нейрональных клеток и глии);
- гемангиобластома (из капиллярных каналов);
- дермоид (из клеток соединительной ткани и эпителия);
- эпидермоид (из клеток кожи);
- медуллобластомы (из эмбриональных клеток);
- тератома (из гоноцитов — первичных половых клеток );
- гемангиома (из эндотелиальных клеток);
- глиобластома (из вспомогательных глиальных клеток);
- липома (из жировых клеток);
- субэпендимома (клетки эпителиальной мембраны, выстилающей центральный канал спинного мозга);
- метастазы (лимфома, саркома, рак лёгкого, предстательной железы, почек, меланома).
Cтадии развития заболевания представлены в таблице [8] :
| Стадии развития заболевания | Проявления |
|---|---|
| 1. Радикулярная | 1. Слабая по интенсивности боль в области спины. Пациент может 10—15 лет не обращается к нейрохирургу или неврологу, так как не подозревает о проблеме. |
| 2. Броун-Секаровская | 1. Спастический парез со стороны опухоли. 2. Выпадение глубокой чувствительности (чувства массы тела, давления и вибрации, мышечно-суставные расстройства). 3. Нарушение графестезии. 4. Притупление болевого, температурного и реже тактильного восприятия с противоположной стороны тела. |
| 3. Парапарез или паралич | 1. Функциональные нарушения вегетативной системы, органов таза. 2. Выраженные сенсомоторные расстройства. 3. Паралич конечностей — как временный, так и постоянный. 4. Если опухоль злокачественная, то паралич наступает в течение 3-4 месяцев. Длительность жизни составляет полгода-год. |
Осложнения опухоли спинного мозга
Заболевание может приводить к следующим осложнениям [1] [2] :
- нарушение движений, парезы и параличи;
- парез кишечника (снижение моторной функции кишечника);
- инвалидность из-за потери трудоспособности;
- недержание или задержка кала или мочи;
- нарушения чувствительности;
- сильная боль, которую не удаётся устранить;
- малигнизация (приобретение клетками свойств злокачественной опухоли);
- венозные тромбоэмболические осложнения из-за снижения мышечной силы и нехватки двигательной активности;
- воспалительные осложнения (пневмония, инфекции мочеполовой системы и другие);
- трофические расстройства (пролежни);
- сепсис;
- переломы позвонков (метастазы могут прорастать в тела позвонков и приводить к переломам).
Диагностика опухоли спинного мозга
Диагностика опухоли спинного мозга проходит в несколько этапов:
1. Сбор анамнеза и жалоб. Уточняется начало развития заболевания, наличие болевого синдрома и неврологического дефицита, сроков его возникновения. Оценивают влияние клинических проявлений на качество жизни больного. Подробно собирается информация о сопутствующих патологиях [1] .
2. Неврологическое исследование. Проверяется чувствительность частей тела, рефлексы, уровень мышечной силы. Оценивают неврологические нарушения и общее состояние по следующим шкалам: ASIA, Frankel, Klekamp — Samii, Brice, MacKissock, EGOS и Karnofsky [9] [10] .
3. Магнитно-резонансная томография (МРТ) с контрастным усилением. На данный момент это основной метод диагностики новообразований спинного мозга. МРТ позволяет визуализировать весь спинной мозг и позвоночник и определить локализацию опухоли. Накопление контрастного вещества определяет не только распространение, но и гистологическую структуру опухоли [5] [6] .

4. КТ-миелография. Применяют для выявления границ опухоли. Метод заключается в контрастировании субарахноидального пространства (полости со спинномозговой жидкостью между мягкой и паутинной оболочками спинного мозга) водорастворимыми веществами. В комбинации с МРТ или КТ позволяет значительно улучшить диагностику опухолей спинного мозга, особенно в окружающих его тканях.
5. Диффузионно-взвешенная МРТ. Позволяет оценить состояние опухолевой ткани путём мониторинга движения свободных молекул воды на клеточном уровне [5] [6] [10] .
6. Диффузионно-тензорная МРТ. Это разновидность диффузионно-взвешенной МРТ, которая позволяет визуализировать проводящие пути спинного мозга [11] [12] .
7. Сцинтиграфия. В организм вводят радиоактивные изотопы и по излучению от них получают двумерное изображение. Методом определяют распространение опухоли и количество метастатических очагов [9] .
8. Прямая ангиография. Рентгенологическая методика с введением контрастного вещества. Показана в редких случаях, в основном при подозрении на артериовенозную мальформацию спинного мозга [1] .
Дифференциальную диагностику проводят с рассеянным склерозом, спинальным лептоменингитом, миелитом, миелопатией, сирингомиелией, нейросифилисом, спинальным инсультом [3] .
Лечение опухоли спинного мозга
Диагноз "опухоль спинного мозга" зачастую предполагает нейрохирургическое вмешательство. Если пациент находится в тяжёлом соматическом, то хирургическое лечение противопоказано. Операция состоит из двух этапов:
- доступ;
- удаление опухоли.
Нейрохирург, оперируя опухоль, стремится провести декомпрессию (устранить сдавление) спинного мозга, полностью удалить новообразование и, по возможности, избежать развития нового неврологического дефицита. Основные цели оперативного лечения:
- повысить уровень качества жизни;
- устранить болевой синдром;
- уменьшить неврологические симптомы;
- сократить период стационарного лечения.
За последние два десятилетия с развитием микронейрохирургической техники, интраоперационной нейровизуализации и нейронавигации хирургическое лечение опухолей спинного мозга стало значительно эффективнее [7] [13] . Нейрофизиологический мониторинг при удалении опухоли позволяет наблюдать за областями проводящих путей. Интраоперационное ультразвуковое сканирование даёт возможность проводить вскрытие твёрдой мозговой оболочки точно над опухолью. Ультразвуковая интраоперационная визуализация помогает спланировать вскрытие твёрдой мозговой оболочки и уточнить доступ в зависимости от расположения опухоли и её размера [7] [10] .
Интраоперационная мультиспиральная КТ позволяет чётко определить уровень расположения опухоли, уменьшить объём рассечения мягких тканей и костной резекции и снизить риск осложнений. Применение интраоперационного КТ и навигационной системы обеспечивает снижение лучевой нагрузки на медицинский персонал и пациента [13] .
При злокачественных опухолях кроме хирургического лечения больному назначают химиотерапию и лучевую терапию. Влияние химиотерапии на прогноз и результаты лечения на сегодняшний день не доказаны. Лучевую терапию проводят в том числе с помощью стереотаксической радиотерапии — высокоточной лучевой терапии. [9] . В этом случае лечение проводят нейрохирурги вместе с онкологами. При некоторых метастатических опухолях прибегают к гормональной терапии.
На настоящий момент лучевую терапию при опухолях спинного мозга не рассматривают в качестве первичного лечебного воздействия из-за её низкой продуктивности.
Стереотаксическая радиотерапия. Этот способ считается лучшим из всех известных медицине на сегодняшний день. Радиотерапию назначают пациентам, опухоли которых неоперабельны. Суть лечения в том, чтобы целенаправленным потоком гамма-излучения вызвать разрушение опухоли, не затрагивая при этом здоровые клетки.
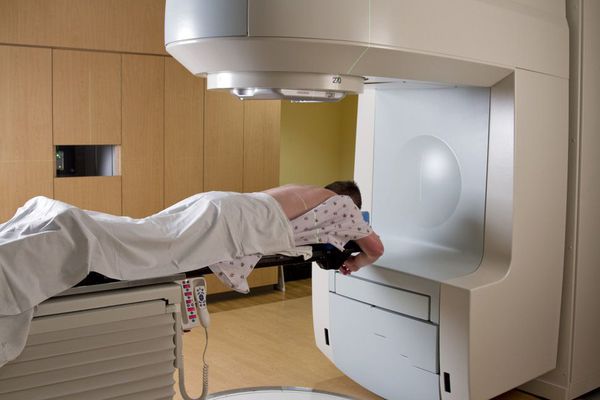
Прогноз. Профилактика
Прогноз зависит от возраста пациента, уровня неврологического дефицита, размеров опухоли, степени повреждения спинного мозга и разрушения позвоночника [1] [8] . При своевременном удалении экстрамедуллярной опухоли возможно полное выздоровление. При интрамедуллярных опухолях прогноз значительно хуже, полное восстановление не происходит. Прогноз неблагоприятен при метастазах. При неоперабельной злокачественной опухоли пациенту присваивают I группу инвалидности бессрочно.
После удаления опухоли пациенту необходима реабилитация для восстановления как на физическом, так и на психологическом уровне. Для реабилитации назначаются лечебная физкультура, корсетотерапия, психологическая помощь, пациент учится ходить заново.
Для профилактики заболевания, начиная с раннего возраста, следует соблюдать основные правила:
- Заниматься спортом.
- Чаще бывать на свежем воздухе.
- Рационально питаться.
- Избегать продолжительных стрессов.
- Высыпаться.
- Не подвергаться воздействию вредных веществ и облучения.
Читайте также:


