От пояснично крестцового отдела может быть давление
Скачки артериального давления и боли в пояснице, на первый взгляд, между собой никак не связаны. Однако если вникнуть в изучение патологий поглубже, то можно увидеть их взаимосвязь. Так, нередко отмечается повышение кровяного давления при проблемах с позвоночником в шейно-грудном отделе. Наблюдаются скачки АД и болезненные ощущения в пояснице и при других заболеваниях. Именно поэтому при обнаружении этих признаков, больному следует обратиться в медучреждение и пройти диагностическое обследование.
Какая зависимость между давлением и поясничной болью?
В человеческом организме все взаимосвязано, поэтому неудивительно, что такие явления, как боль в пояснице и перепады артериального давления могут сопровождать друг друга. Само повышенное или пониженное кровяное давление не может спровоцировать болезненность спины, однако из-за сильных болей в этой части тела может повышаться артериальное давление. Связано это с тем, что больной начинает волноваться по поводу своего состояния и в результате этого показатели давления начинают возрастать.
Научные исследования
Взаимозависимость АД и болевых ощущений в пояснице исследовалась с помощью анкетирования, проведенного в Норвегии в 90-х годах. Участники опроса были поделены на группы:
- лица, не использующие гипотензивные средства и, изначально не жалующиеся на проблемы со спиной;
- больные с жалобами на боли в пояснице.

Избыточный вес негативно влияет, как на позвоночник, так и на артериальное давление.
В исследовании давалась оценка пульсовому, диастолическому и систолическому кровяному давлению. В учет принимались такие особенности, как физическая подготовка, масса участника, образование, его вредные привычки и рабочий статус. Результаты показали, что у мужчин и женщин с болями в поясничном отделе при повышении кровяного давления снижается восприимчивость к боли. Вероятно, это связано с измененными реакциями больных, которые страдают от продолжительных болевых симптомов. У 10% участников опроса никакой связи между болезненностью поясницы и несбалансированным давлением, выявлено не было.
Заболевания, которые сопровождаются такими симптомами
Нередко скачки давления и болевой синдром в поясничном отделе являются признаками различных заболеваний. Основные патологические процессы, протекающие в человеческом организме, которые сочетают в себе эти два симптома, показаны в таблице:
| Заболевание | Симптоматика |
| Остеомиелит позвоночника | Заболевание, характеризующееся гнойным поражением позвонков и окружающих тканей, сопровождается высокой температурой тела, судорогами, нарушением сознания, увеличением числа сердечных сокращений и снижением кровяного давления. Нарастают поясничные боли в ночное время суток. |
| Дизентерия | Присутствуют сильные болевые ощущения в животе, которые иррадиируют в поясницу. Возникает общая интоксикация организма, головная боль, расстройство стула, снижается аппетит. При кишечной инфекции больной ощущает сильную слабость, учащается сердцебиение и снижается кровяное давление. |
| Протрузия | Патология, являющаяся стадией грыжи межпозвоночных дисков, чаще всего локализующейся в поясничном отделе. В начале недуга у больного возникает тупообразная боль в поясничном отделе, которая усиливается при наклонах, физнагрузках и кашле. На фоне протрузии у больных наблюдается артериальная гипотензия и головные боли. |
| Механическое повреждение почки | Вследствие травмы проявляется боль в спине, бледнеют кожные покровы, кружится голова и учащается сердцебиение. У пострадавшего снижается кровяное давление вплоть до потери сознания. |
| Острый инфаркт миокарда | Сопровождается жгучей, выраженной болью в пояснице и одышкой. Больной отмечает низкое или высокое давление, скачки которого внезапны. |
Диагностика и лечение
Перед тем как начинать какое-либо лечение, в обязательном порядке проводится диагностика, которая позволяет увидеть истинную причину скачков АД и болевых ощущений в поясничном отделе. Диагностическое обследование включает в себя магнитно-резонансную томографию поясничного отдела, ультразвуковое исследование почек, женщинам нужно проконсультироваться с гинекологом. Кроме этого, врач осматривает больного, опрашивает на наличие сопутствующих симптомов и в качестве дополнительного обследования проводит компьютерную томографию и рентген. Пациенту измеряют температуру тела и давление. При повышенном давлении больному прописывают гипотензивные лекарственные средства. Лицам с низким АД потребуется прием гипертензивных медикаментов. Обычно давление нормализуется сразу после устранения основной причины, повлекшей за собой его скачки.
Категорически противопоказано самостоятельно принимать какие-либо меры, так как можно лишь усугубить состояние. Согреванием пораженной области, можно спровоцировать обострение процесса. Опасно самовольно принимать какие-либо медикаменты, так как они могут смазать картину болезни и не дадут возможности врачу поставить точный диагноз.

Остеохондроз и кишечник – как влияет это коварное заболевание на пищеварительный тракт и может ли оно становится причиной развития соматических патологий, таких как колит, болезнь Крона, синдром раздраженного кишечника и т.д. Поговорим об этом в предлагаемой вашему вниманию статье.
Тесным образом между собой связаны поясничный остеохондроз и кишечник, поскольку в этом отделе позвоночника выходят корешковые нервы, отвечающие за иннервацию данного отдела пищеварительного тракта. За функционирование тонкого и толстого кишечника отвечают последний грудной (Т12) и первые два поясничных (L1-L2) корешковых нервов. Но это не означает, что только при поражении данных межпозвоночных дисков может наблюдаться нарушение работы кишечника.
Дело в том, что все корешковые нервы образуют пояснично-крестцовое нервное сплетение. Из его толщи выходят ветви, которые иннервируют слизистую, мышечную и серозную оболочки. Поэтому при развитии пояснично-крестцового остеохондроза на уровне L5-S1 могут возникать самые разнообразные нарушения работы пищеварительного тракта.
Наиболее часто при остеохондрозе поясничного отдела кишечник функционирует неправильно: происходит сбой в алгоритме перистальтики. Начинают скапливаться кишечные газы. Они расширяют внутренний просвет кишки, что в еще больше степени снижает интенсивность перистальтики. В ответ на это начинается спастическое сокращение мышечного слоя кишечника. Возникает острый болевой синдром, который провоцирует диарею. Это состояние называется синдром раздражённого кишечника. Опытные гастроэнтерологи связывают его возникновение напрямую с поражением межпозвоночных дисков в пояснично-крестцовом отделе позвоночника.
О том, какие еще нарушения в работе кишечника могут возникать при поясничном остеохондрозе и как они проявляются, можно прочитать в предлагаемом материале.
Влияет ли остеохондроз на кишечник
Для того, чтобы ответить на вопрос о том, влияет ли остеохондроз на кишечник, необходимо ознакомиться с физиологией этого отдела пищеварительного тракта. Итак, кишечник подразделяется на три условных отдела:
- тонкий – обеспечивает переработку поступивших пищевых веществ и их всасывание в кровь (здесь также вырабатываются некоторые клетки иммунной системы);
- толстый – отвечает за всасывание воды, здесь также вырабатывается витамин К, отвечающий за анаэробное дыхание полезной микрофлоры и участвующий в формировании системы свертываемости крови;
- прямая кишка – здесь происходит формирование каловых масс и их эвакуация через прямой проход.
Кишечник сформирован тремя базовыми слоями: слизистая оболочка, мышечный слой, создающий поступательные движения перистальтики и серозная оболочка, которая окружена брыжейкой.
Функционирование кишечника регулируется вегетативной нервной системой. Основное управление осуществляется через пояснично-крестцовое нервное сплетение:
- во все слои кишечника поступают нервные импульсы, которые запускают моторику и перистальтику;
- в слизистую оболочку поступает нервный импульс, запускающий процесс всасывания расщепленной на молекулы пищи;
- в толстый кишечник поступает сигнал о необходимости всасывания жидкости;
- при наполнении прямой кишки в головной мозг поступает нервный импульс, который запускает осознанную реакцию опорожнения кишечника (человек в большинстве случаев в состоянии управлять этим процессом).
Остеохондроз влияет на кишечник на той стадии развития, когда на корешковые нервы, их ответвления или нервные сплетения начинает оказываться компрессионная нагрузка.
При нормальном состоянии позвоночника межпозвоночные диски надежно защищают корешковые нервы, отходящие от спинного мозга через фораминальные отверстия в телах позвонков. Если развиваются дегенеративные дистрофические изменения в хрящевых тканях, то происходит следующее:
- хрящевая ткань фиброзного кольца межпозвоночного диска обезвоживается и начинает забирать влагу из студенистого тела пульпозного ядра;
- оно утрачивает свою массу и перестает поддерживать нормальную высоту межпозвоночного диска;
- диск выходит за пределы тел позвонков, которые он разделяет;
- начинает оказывать давление на корешковые нервы;
- запускается вторичная реакция воспаления с целью компенсировать недостаточную амортизацию;
- мышцы чрезмерно напрягаются;
- происходит сдавливание пояснично-крестцового нервного сплетения и развивается плексопатия.
Все эти патологические процессы приводят к тому, что нарушается работоспособность тонкого и толстого кишечника. Это чревато болями, вздутием, метеоризмом, нарушением всасывания питательных веществ. С течением времени может сформироваться неспецифический язвенный колит. На ранней стадии у всех пациентов с поясничным остеохондрозом случаются приступы раздраженного кишечника.
Может ли от остеохондроза болеть кишечник
Ответ на вопрос о том, может ли от остеохондроза болеть кишечник, утвердительный. Болевой синдром развивается по разным причинам:
- иррадиирущая боль, отраженная от воспаленных паравертебральных мягких тканей;
- чрезмерное напряжение мышц брюшного пресса, таким образом организм пытается снизить нагрузку на мышечный каркас спины;
- нарушение иннервации и вторичный спазм мышечной стенки кишки;
- снижение уровня перистальтики и вздутие кишечника за счет скопления кишечных газов;
- спастический или атонический запор;
- тенезмы при диарее.
Если болит кишечник при остеохондрозе, то необходимо проводить его тщательное обследование. Важно сделать ректороманоскопию – данное обследваоние позволит исключить язвенное поражение слизистой оболочки кишечника, полипы, рост злокачественных опухолей. Иногда болевые ощущения в кишечнике связаны с паразитами. Все эти патологии следует исключать, поскольку при них лечение остеохондроза не поможет избавиться от неприятных ощущений.
Расстройство кишечника при остеохондрозе
Остеохондроз на кишечник влияет следующим образом: возникают вздутие и метеоризм на фоне нарушения процесса иннервации. Продвижение пищевого комка происходит благодаря определённой моторике. Это перистальтика кишечника благодаря сокращениям его мышечной стенки. С помощью перистальтики кишечник перемещает пищевой комок по всей своей протяжённости, забирая из него питательные вещества и жидкость. После полной обработки остатки пищевого комка (балластные вещества) попадают в просвет толстой кишки. Там из них забирается остаточная жидкость и начинается формирование каловых масс.
При остеохондрозе расстройство кишечника начинается с того, что нервный импульс, поступающий к мышечной стенке кишечника, расщепляется или не доходит в полной мере. В результате этого перистальтика уменьшается, сбивается и полностью останавливается. Что происходит с пищевым комком? Он начинает разлагаться в полости тонкой кишки. Выделяется большое количество сероводорода и других видов газа. Они растягивают внутреннюю полость кишечника. Это парализует мышечную стенку. Она не может сократиться даже при прохождении нервного импульса из структур головного мозга.
Все это провоцирует атонический тип запора, после которого начинается длительная диарея. Это расстройство кишечника при остеохондрозе приводит к тому, что организм не получает питательных веществ, а также подвергается систематическому поступлению в кровь отравляющих ядов и токсинов, выделяемых разлагающейся пищей.
Запор при остеохондрозе поясничного отдела позвоночника
Если понять механизм, который описан выше, то ответ на вопрос о том, могут ли быть запоры при остеохондрозе станет очевидным. Встречаются два вида запора при остеохондрозе позвоночника:
- атонический развивается при нарушении иннервации мышечной стенки кишечника;
- спастический сопровождает синдром раздраженного кишечника при поражении пояснично-крестцового нервного сплетения.
Длительный запор при остеохондрозе поясничного отдела позвоночника может свидетельствовать о грыжевом сдавливании спинного мозга или развитии стеноза спинномозгового канала. Оба патологических состояния провоцируют паралич кишечника. Если не будет оказана своевременная медицинская помощь, то пациент может погибнуть.
Если появился запор при грыже позвоночника, нужно как можно быстрее обратиться за помощью к неврологу. Этот доктор сможет поставить точный диагноз и в случае такой необходимости отправит пациента на экстренную хирургическую операцию.
Не рекомендуем затягивать лечение до такого состояния. Если у вас присутствует остеохондроз и запоры, то поверьте, самостоятельно все это не пройдет. По мере развития дегенеративных дистрофических изменений в позвоночном столбе состояние кишечника будет только ухудшаться. Ваш организм не будет получать достаточного количества нутриентов, витаминов, микроэлементов и т.д. Начнется процесс обезвоживания. Это спровоцирует вторичные соматические заболевания. Произойдет снижение иммунитета. Организм не сможет в таком состоянии эффективно восстанавливать структуру позвоночного столба. Останется надежда только на хирургическую операцию.
Как только у вас появились первые признаки неправильной работы кишечника (чередование запоров и поноса, вздутие живота, ослабленная перистальтика, метеоризм) сразу же обратитесь на прием к гастроэнтерологу. Если патологических изменений в кишечнике не выявлено, значит эти состояния провоцируются дегенеративными дистрофическими процессами в хрящевой ткани межпозвоночных дисков.
Может ли быть понос при остеохондрозе
Попробуем популярно ответить на вопрос о том, может ли быть понос при остеохондрозе, и с чем связано это патологическое состояние. Остеохондроз вызывает диарею в следующих случаях:
- нарушается иннервация слизистой оболочки, в результате чего прекращается усвоение жидкости, что провоцирует появление жидкого стула;
- нарушается иннервация мышечного слоя, в результате чего останавливается перистальтика, пища загнивает, включается защитная реакция принудительной эвакуации пищи из кишечника;
- нарушается микрофлора, развивается условно-патогенная, это провоцирует понос.
Понос при остеохондрозе поясницы обычно возникает после длительного запора. Это проявления так называемого синдрома раздраженного кишечника. Он появляется у пациентов, страдающих дегенеративными дистрофическими изменения в межпозвоночных дисках. Полная парализация кишечника возможна также при синдроме конского хвоста, плексопатии пояснично-крестцового нервного сплетения и т.д.
Если у вас появился понос от остеохондроза, немедленно обратитесь к врачу. Лечить подобные состояния противодиарейными препаратами нельзя. Они только усугубят ваше состояние, окончательно парализуют перистальтику кишечника. Аналогичным образом не рекомендует принимать слабительные средства при развитии синдрома раздраженного кишечника на фоне поясничного остеохондроза. Откажитесь также от приема спазмолитиков. Они провоцируют снижение перистальтики и могут спровоцировать паралич кишечника.
Лечение диареи и запора при остеохондрозе может осуществлять только врач невролог или вертебролог.
Имеются противопоказания, необходима консультация специалиста.
Проблема скачков давления может быть обнаружена у людей абсолютно любого возраста. В частности, артериальное давление человека может зависеть от множества факторов - состояния здоровья человека, времени суток, питания и заболеваний позвоночника.
В норме, давление у взрослого человека должно быть в рамках 110-120/70-80. Как правило, повышение и понижение давления возможно по разных причинам - стрессовые ситуации, травматизм и заболевания внутренних органов.
Не последнее место в списке первоисточников изменений давления занимают заболевания позвоночника, в особенности - болезни шейного отдела позвоночника. В свою очередь, именно шейный отдел наиболее уязвим к дисбалансу в артериальном давлении и его резким скачкам. Какова же взаимосвязь заболеваний позвоночника и перепадов артериального давления?
Артериальное давление и позвоночник: взаимосвязь есть

Не стоит удивляться, если после кардиограммы и измерения давления кардиолог выпишет вам направление на рентген позвоночника. Многие заболевания опорно-двигательного аппарата могут приводить к возникновению проблем с артериальным давлением. Это может проявляться в гипертонии, наиболее часто, и несколько реже в гипотонии. Причина лежит в существенных повреждениях позвонков, которые провоцируют стабильное и непрерывное напряжение мышц спины и гипертонус в мышечных волокнах шеи. Именно такие факторы могут стать предпосылкой и основой спазмов кровеносных сосудов шейного отдела позвоночника и патологиям в адекватном питании головного и спинного мозга.
Многие специалисты отмечают влияние болезней позвоночного столба на кровеносные сосуды. Наиболее часто, к появлению гипертонии приводят такие факторы:
- остеохондроз;
- продолжительная статическая поза;
- недолеченные травмы спины;
- плоскостопие.
Не меньшее место среди триггеров гипертонии занимает неправильно обустроенное рабочее место пациента и статическое положение тела, которое приводит к появлению гипертонуса мышц.
Шейный остеохондроз и высокое давление
Особое место в появлении гипертонии занимает такое заболевание, как шейный остеохондроз. Данное сочетание во врачебной практике встречается достаточно часто. Как правило, такие болезни больше проявляются с возрастом и могут стать основой для развития друг друга.
Что же такое шейный остеохондроз?

Это патология, которая представляет собой дистрофический процесс дегенеративного характера в структуре позвоночника, в частности - шейного отдела. Для данного процесса характерно изменения в функционировании межпозвонковых дисков, которые могут вызывать проседание самых позвонков.
На первичной стадии происходит деформация межпозвонковых дисков и формы позвоночного канала, смещение оси позвоночного столба и центра тяжести всего тела. Данные факторы незамедлительно приводят к сильной нагрузке на связки и мышечные волокна.
Связь между повышением АД и пиком обострения остеохондроза остается неизученной до конца. Однако, доказано, что такая болезнь шейного отдела скелета отягощает имеющиеся патологии в организме.
Остеохондроз провоцирует устойчивость организма к специальной лечебной терапии, направленной на снижение артериального давления. Если обнаружен синдром позвоночной артерии, такой фактор может усугублять гипертонию и повышать число кризов гипертензивного характера.
Низкое давление не менее опасно для организма, нежели высокое. При гипотонии структуры мозга не поддаются кровоснабжению в полную силу, испытывают недостаток кислорода и находятся в риске возникновения ишемического инсульта. Такое состояние опасно для пациентов любых возрастов.
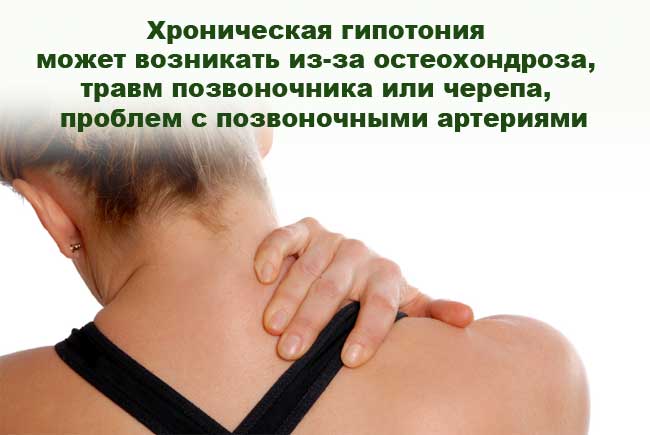
Причин гипотонии множество. Заболевание может быть острым, а также возникать на фоне других заболеваний и переходить в хроническую форму. Последний тип болезни вторичен и возникает из-за следующих заболеваний:
- травмы позвоночника;
- остеохондроз шейного отдела;
- острые травмы черепа;
- выраженное повреждение позвоночных артерий.
При заболеваниях позвоночника, скачки давления подкрепляются такими симптомами:
- Онемение пальцев;
- Головная боль, начинающая с затылка и смежных с ушами областей;
- Боль в верхних конечностях;
- Головокружение.
Если у вас есть подозрения на остеохондроз или наблюдаются постоянные скачки давление - это повод обратится к врачу и проверить обе смежные области - сосудистую и опорно-двигательную систему организма.
На эту тему было проведено несколько важных исследований. В частности, в Греции были проведены экспериментальные исследования взаимосвязи болезней сосудов и позвоночника у пациентов, которые попадали в больницу с острыми перепадами давления. Совпадения были выявлены в 77%.
Также, было проведены клинические анализы, которые отобразили эффективность препаратов для понижения давления и снижения интенсивности боли в позвоночном отделе.
В то же время, в Норвегии было были проведены эксперименты с участием 17000 человек, которые исследовали связь скачков давления и болей в спине на протяжении нескольких лет. Совпадения были обнаружены у трети испытуемых.
Таким образом, невозможно отрицать связь гипер- или гипотензии и заболеваний спины. Зная о таком факторе, можно качественно подойти к лечению подобных состояний и облегчить состояние пациентов, столкнувшихся с сочетанием таких двух непростых патологий.
Для качественной терапии данных заболеваний, в первую очередь, стоит обратиться к врачу и выяснить причину возникновения того или иного состояния и предпосылки к их взаимосвязи. Только грамотный специалист сможет подтвердить или опровергнуть связь между болезнями опорно-двигательной системы и скачками АД.
Когда речь идет о грыжах грудного, или поясничного отдела позвоночника, то клиника обычно складывается из двух связанных между собой синдромов, и никогда речь не идет о подъеме давления при грыже позвоночника. Первый — это компрессия нервного корешка, с развитием вначале острейший корешковой симптоматики, например, люмбаго. Боль тогда возникает очень острая, как удар электрического тока. Она усиливается при натуживании, чихании, кашле, любом сотрясении отекшего нервного корешка, прижатого грыжей. Второй компонент, который развивается чуть позже — это хроническая, ноющая мышечная боль в спине, которая не такая острая, и связана с возникновением хронического мышечного спазма.
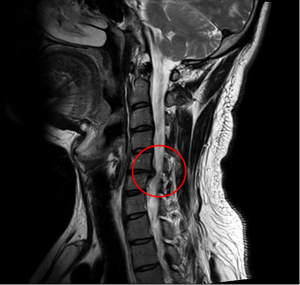
МРТ, локализация в шейном отделе
Если же речь идет о шейном остеохондрозе, то многие проявления болезни появляются не только вблизи позвоночника, не только рядом с грыжей или глубокими мышцами. Возникают так называемые шейные рефлекторные сосудистые синдромы. Они реализуются через спазм и расширение сосудов, которые несут кровь внутрь черепа, к головному мозгу. Кроме того, патологические импульсы возникают при давлении костных структур, грыжевых выпячиваний на волокна, иннервирующие сосуды, то есть на вегетативную нервную систему.
Значимость нейроваскулярной симптоматики
Если посмотреть статистику, то среди пациентов с ишемическим инсультом третья часть имеет нарушение кровотока в вертебробазилярном бассейне, то есть в задних отделах головного мозга, источником кровоснабжения которого являются позвоночные артерии. Если же взять транзиторные ишемические атаки, то есть обратимые приступы инсульта, которые через 24 часа полностью разрешаются, то это ещё больше: до 70% всех случаев — это синдром вертебральной артерии.
Отчего же он возникает? Главные причины — это остеохондроз и дискогенная патология шейного отдела позвоночника. Ведущее место занимают аномальные процессы не только со стороны дисков нижних позвонков шейного отдела, но и со стороны первого, а также второго шейного позвонка, то есть атланта и аксиса. Именно эти процессы чаще всего нарушают кровоток в позвоночных сосудах, и относятся к так называемым компрессионным сосудистым синдромам. Это тем более удивительно, что первый шейный позвонок никак не может иметь грыжу – диска ни между ним и черепом, ни между ним и вторым шейным позвонком просто нет. У атланта тела позвонка нет, оно выродилось, образовав боковые дуги, или массы атланта. Самый верхний шейный позвонок – это просто кольцо.
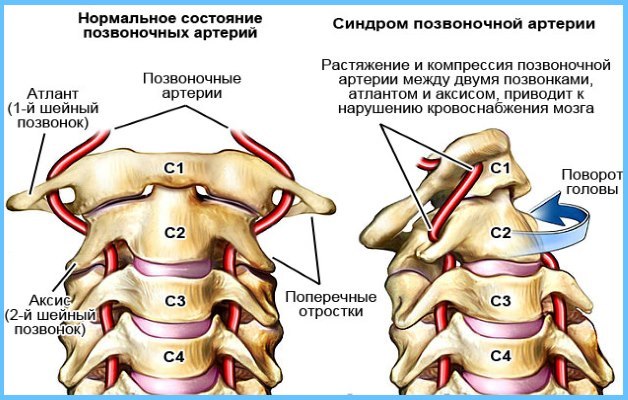
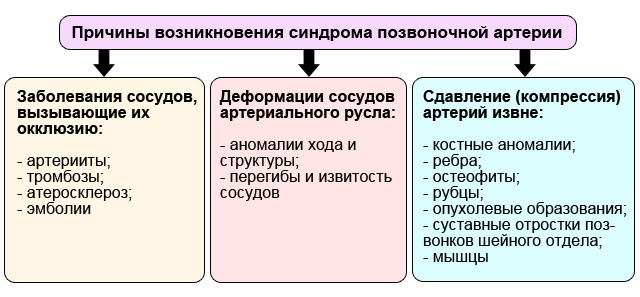
Причины СВА
У всех пациентов можно выделить три группы причин:
- собственно сосудистые нарушения, когда протрузия или грыжа не при чём. Это заболевания позвоночных артерий, которые приводят к их окклюзии, или к нарушению кровотока. Это наличие тромбозов, это склеротическое сужение просвета, эмболии, воспаление артерий;
- врожденные и приобретенные аномалии хода сосудов, или деформация. Это перегибы, патологическая извитость, которые ведут к дефициту кровотока;
- третья причина наиболее близка к дискогенным поражениям. Это так называемая экстравазальная сосудистая компрессия.
Топография позвоночных артерий: ключ к разгадке
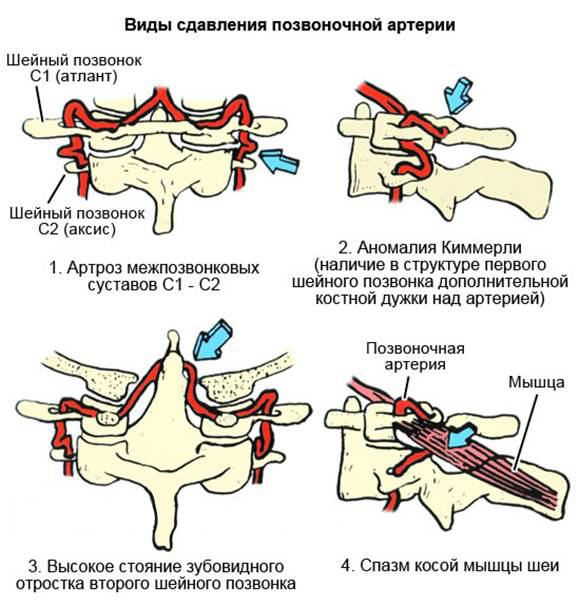
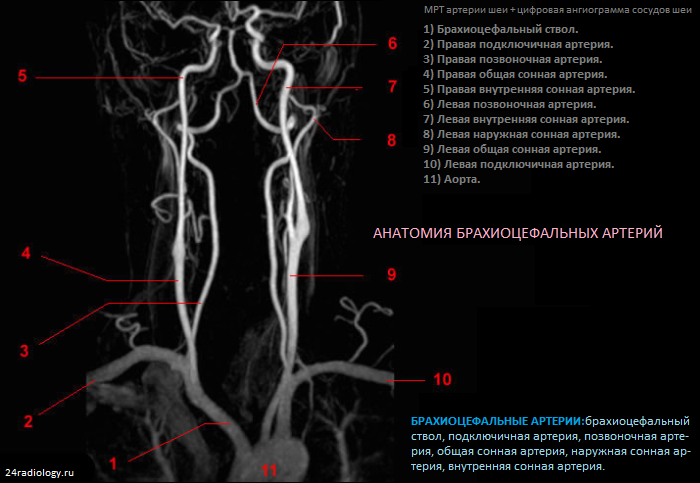
Напомним, что существует четыре сегмента, в которых могут поражаться позвоночные артерии, слева и справа по их длиннику:
- первый сегмент — это самое начало артерий, от их отхождения от левой и правой подключичной артерии до места впадения в канал поперечных отростков позвонков, это уровень C5 или C6. Это сегмент V1, который называется превертебральным, вне позвоночных сегментов;
- второй сегмент V2 — это место прохождения позвоночных артерий внутри поперечных отростков, в их канале, от уровня впадения до второго шейного позвонка;
- третий сегмент V3 — это так называемый подзатылочный, от выхода сосудов на уровне второго шейного позвонка до впадения их в полость черепа, где они прободают шейно-затылочную, или окципитальную мембрану.
Топография позвоночных артерий
Именно в этом узком третьем сегменте позвоночные артерии нарушают свой ход, отклоняются вверх и вперёд, входят в полость черепа через большое затылочное отверстие. Поэтому именно в этом сегменте позвоночные артерии могут сдавливаться, вызывая классическую клинику, и в том числе при неправильном положении головы во время сна.
Таким образом, даже без всяких протрузий и грыж одно лишь неправильное положение головы может приводить к выраженной клинической симптоматике, и в том числе — к изменению артериального давления. Как будет протекать типичный синдром позвоночной артерии, или, точнее, приступ?
Клиническая картина
Типичная клиническая картина протекает в две фазы. Первая фаза обычно называется функциональной, или ангиодистонической, активной, или фазой раздражения. Обычно пациента беспокоят головная боль, сопутствующие расстройства вегетативной иннервации. Возникают кохлеовестибулярные расстройства, связанные с нарушением равновесия и походки, а также зрительные феномены. Распишем симптомы подробнее:
- головная боль, как правило, постоянная, может иметь жгучий характер, ныть или пульсировать. Характерно, что усиление боли возникает при движении головой, а также при вынужденной, однообразной позе. Боль распространяется вперёд, от затылка ко лбу, может носить как двухсторонний, так и односторонний характер, В некоторых случаях она симулирует мигрень, когда пульсирует, и располагается с одной стороны, напоминая гемикранию. Но она обычно приходит с затылка, чего не бывает при классической мигрени;
- вестибулярные расстройства — это головокружение, сочетание головокружения и шума в ушах или звона;
- зрительные расстройства — это фотопсии, мерцающие сосудистые звёздочки, искры в глазах или потемнение.
После первой стадии возникает вторая – реактивная, когда уже проявляется кислородное голодание задних отделов мозга, исчерпываются запасы глюкозы в нейронах. Головной мозг – это орган, требующий самое большое количество глюкозы из всех, и если сохраняется компрессия сосудов, или продолжается их спазм, то возникает ишемия. Это уже нарушение кровообращения головного мозга, которое может привести к обратимому (ТИА) или необратимому инсульту. У таких пациентов возникает расстройство походки, тошнота и рвота, расстройства речи, падения, а также изменения артериального давления.
Вряд ли у пациента с синдромом позвоночной артерии, или с шейными межпозвонковыми грыжами повышение артериального давления будет изолированным, без других симптомов. Клиническая картина вертебробазилярной недостаточности всегда будет комплексной. У пациента, скорее всего, такое повышение давления будет сочетаться с головной болью, головокружениями, источником будет резкий поворот или наклон головы. Часто возникает подобная симптоматика после неудачного ночного положения головы на подушке, когда пациента утром тошнит и рвет, кружится голова, повышается или падает артериальное давление, и человек не может встать, а вызывает скорую помощь.
О диагностике
Для того чтобы разобраться, есть у пациента синдром вертебральной артерии при наличии протрузии и грыжи шейного отдела, необходимо провести полный комплекс обследований. Это осмотр ортопеда, выявление нарушений биомеханики, и ограничения объема движений в шейном отделе. Обязательно пальпируются мышцы, исследуются места повышенного тонуса, их болезненности. Отмечается наличие онемения в затылочной области, болезненности при пальпации, сглаженность шейного лордоза.
Довольно часто при пальпации врач определяет так называемые триггерные точки, нажатие на которых вызывает появление головной боли. Обязательно должна проводиться рентгенограмма в двух проекциях, с функциональными пробами, и обязательной оценкой атланто-аксиального сочленения. Проводится допплерография, как внемозговых, так и внутримозговых сосудов, то есть экстра — и интракраниального отдела для оценки симметрии кровотока, и наличия его редукции (нехватки).
В случае развития острой неврологической симптоматики и подозрения на инсульт необходима срочная госпитализация и проведение экстренной компьютерной томографии для исключения кровоизлияния, и госпитализация в профильный стационар. Если же у пациента существуют грыжи дисков в шейном отделе, остеофиты, то необходимо в плановом порядке повторение МРТ шейного отдела с разрешением не менее 1,5 Тесла, чтобы выявить факт компрессии и положение выпячивания.
У таких пациентов даже в межприступный период имеется психовегетативная симптоматика. Они раздражительны, имеется слабость, обидчивость, тревога, у них плохой сон, снижена память и способность к сосредоточению.
Лечение повышенного давления
После того, как установлена точная причина компрессии и обязательно — ее уровень, назначается лечение. Лекарственные способы используют при острой симптоматике, когда у пациента имею кризовые подъемы артериального давления, вестибулярные расстройства – тошнота, неукротимая рвота. С этой целью используются инъекционные формы противовоспалительных препаратов, средства, которые улучшают венозный отток, мозговое кровообращение, противорвотные препараты. С целью борьбы с артериальной гипертензией применяют антагонисты кальция, при наличии тахикардии — бета-адреноблокаторы, в качестве симптоматической терапии могут назначаться анальгетики, ноотропные препараты, вестибулолитики, например, Бетагистин.
Огромную роль играют немедикаментозные средства лечения. В первую очередь — это активные методы ортезирования, когда с профилактической целью необходимо ношение воротника Шанца в случае наличия симптомов, или если пациент планирует какую-либо двигательную активность. Так, воротник Шанца, заранее надетый перед мойкой окон, или ремонтом автомобильной подвески в яме, позволяет избежать резких движений шеи и приступов головокружения, даже обмороков. Однако, не следует носить воротник Шанца постоянно, во избежание появления слабости шейной мускулатуры.
После разрешения клинической симптоматики показаны массаж, мягкие техники мануальной терапии. Практика показывает, что попытка жестких тракций при наличии нарушений в шейном отделе позвоночника может приводить не только к усилению симптоматики, но к возникновению транзиторных ишемических атак, даже инсульта. Техника должна использоваться исключительно для снятия мышечного шейного напряжения, не более того.
Показаны различные физиотерапевтические методы, электрофорез, в случае наличия рубцово-спаечных процессов возможен электрофорез лидазы, в том числе через глазные яблоки, витамина B1, эуфиллина. В случае постоянной экстра — или интравазальной компрессии, высокого риска развития инсультов, необходима нейрохирургическая коррекция, например, при наличии выраженного сдавления соответствующего участка сосуда остеофитами, или костными фрагментами.
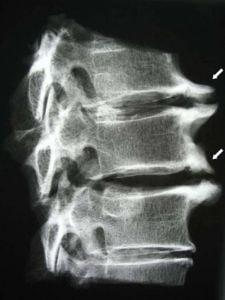
Остеофиты на рентгене
В заключение следует сказать, что если остеохондроз шейного отдела позвоночника сочетается с артериальной гипертонией, то такое взаимное течение отягощает и усугубляет проявление отдельных заболеваний. Давление может быть стойко повышенным, лекарства малоэффективными, а сам пациент может не замечать, не ощущать нарушений в шейном отделе позвоночника, если они не проявляются тяжелыми расстройствами вертебробазилярной недостаточности.
Поэтому обязательно при наличии синдрома вертебральной артерии и подъемах артериального давления, необходимо исключить другие причины артериальной гипертонии: заболевания сердца, стеноз почечных артерий, гемодинамические, эндокринные причины. Только в этом случае лечение принесёт максимальную эффективность.
Читайте также:


