Опухла мышца на спине в области лопатки
Появление припухлости в области лопаток может остаться незамеченным, но чаще патологический процесс дает о себе знать выраженным дискомфортом и болью, усиливающейся при лежачем положении тела. Не стоит пытаться устранить проблему с помощью народных средств. За безобидной шишкой или воспалением тканей может скрываться серьезное заболевание, которое важно оперативно диагностировать и начать лечить.
Причины появления опухоли в области лопаток
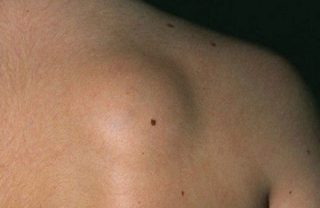
В подавляющем большинстве случаев заметная припухлость в лопаточно-ключичном треугольнике связана с развитием патологических процессов: новообразований, болезней позвоночника, реже – с нарушением обмена веществ. Также в числе распространенных причин последствия травм и ушибов, интенсивной физической нагрузки или иных внешних факторов: укусов насекомых, царапин, последствий прививки. Уточнить причину опухоли поможет тщательный осмотр врача. Область расположения, болезненность, консистенция и подвижность тканей воспаления имеет значение при постановке диагноза и может стать указанием причин припухлости.
Доброкачественное образование небольшого размера, связанное с патологическим разрастанием жировой ткани. Может появляться на любом участке спины, в том числе возле лопаток. На коже образуется заметная шишка с подвижной структурой и мягкой консистенцией. Развитие липомы обычно не доставляет неприятных ощущений. Но если ткани жировика сильно уплотняются, опухоль может разрастаться и стать причиной сдавливания нервных каналов вдоль позвоночного столба.
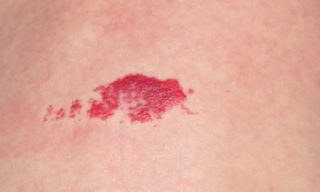
Опухолевый процесс доброкачественного характера, разрастающийся на стенках кровеносных сосудов. На это указывает красная или бурая поверхность, повторяющая оттенок артерии. Гемангиома имеет небольшие размеры и мягкую консистенцию. Ее образование опасно кровотечением в случае повреждения кожного покрова в месте локализации опухоли. Чаще гемангиомы рассасываются без необходимости лечения. Если вероятность разрастания велика, рекомендовано динамическое наблюдение у специалиста для своевременного принятия решений по удалению образования.
Закупорка сальных протоков вдоль позвоночника вызывает развитие небольших припухлостей под правой или левой лопаткой, а также в области поясницы. Накопление подкожного сала приводит к образованию заметной шишки, не доставляющей боли и дискомфорта.
Опасным может быть присоединение вторичной инфекции, вследствие чего возможно нагноение и воспаление тканей в области новообразования.
Плотный узел из жировой ткани под кожей обычно не доставляет неудобств. Но если шишка разрастается, происходит травмирование расположенных рядом нервных волокон, и пациент ощущает тупую боль в области образования.
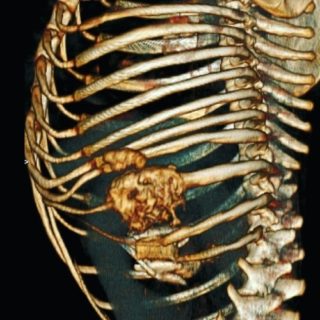
Костная ткань позвоночника может воспаляться, образуя в районе лопаток остеомы, остеобластомы или остеохондромы. Все перечисленные образования носят доброкачественный характер, медленно развиваются в течение длительного времени и часто затрагивают не только костную ткань, но и расположенные рядом нервные окончания, межпозвоночные диски, хрящи и мышцы.
Если в ходе обследования шишки диагностирована остеобластокластома, требуется серьезное лечение. Без вмешательства запущенное новообразование легко перерождается в злокачественную опухоль.
Если у пациента опухла лопатка, диагностика может выявить злокачественный процесс в тканях: остеосаркому, саркому Юинга, фибросаркому или другой опасный тип новообразований. Их характерные признаки – выраженные болевые ощущения, напоминающие болезненность при остеохондрозе, реже – боли и онемение в конечностях. Кожный покров в районе новообразования отличается по цвету от здоровой кожи и имеет синюшный оттенок, вены расширены, ткани заметно отекают. Развитию злокачественного процесса способствует возраст пациента и наличие генетической предрасположенности.
Диагностика припухлости под лопаткой
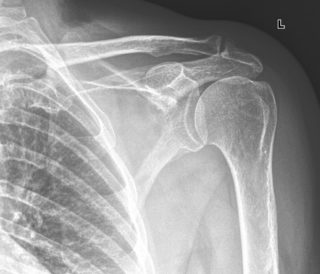
Припухлость под правой или левой лопаткой, которая не проходит в течение нескольких недель, должна стать поводом для визита к врачу. В некоторых случаях узнать причину позволяет внешний осмотр и пальпация шишки. Если же первичный диагноз вызывает сомнения, уточнить характер образования поможет комплексное исследование: рентгенография, УЗИ, томография.
При подозрении на онкологический процесс назначается анализ крови на биохимию и онкомаркеры. Точный диагноз помогает поставить биопсия тканей шишки с последующим гистологическим анализом. Если пациенту показано немедленное лечение воспаления в области лопаток, к разработке курса могут привлекаться профильные специалисты — дерматолог, онколог, эндокринолог.
Любое новообразование в виде опухоли должно насторожить человека, т.к. этот признак может оказаться серьезным заболеванием. В этом случае ранняя диагностика пойдет только на пользу, т.к. своевременное лечение поможет быстрее справиться с болезнью и не допустить осложнений.

Симптомы
Образования на спине могут иметь разные размеры, причины возникновения, место локализации, цвет. В зависимости от этих симптомов врач определяет название заболевания.
По месту локализации можно разделить опухоли на:
- Лимфомы – на спине под лопаткой, подмышкой;
- Интрамедулярные – в ткани костного мозга;
- Экстрадуральные – возле позвоночника;
- Интрадуральные-экстрамеулярные – на оболочке костного мозга.
Виды опухолей на спине
Новообразование, возникшее на спине, может быть злокачественным или доброкачественным, в любом случае этот симптом требует серьезной диагностики.
В зависимости от симптомов, характеристик опухоли выделяют следующие, доброкачественные наиболее распространенные заболевания:
Это сосудистое образование, поражает внешние ткани, не затрагивает соседние, медленно растет. Чаще является врожденной, но встречается и во взрослом возрасте вместе с заболеванием кровеносных сосудов. Может быть красного, бордового или синюшного цвета. Характерная особенность гемангиомы – бледнеет при нажатии на нее.
- Наследственность.
- Последствия перенесенных инфекционных заболеваний, приема антибиотиков и гормональных препаратов во время беременности, вследствие чего, у ребенка появляется гемангиома.
При лечении необходимо учитывать размер образования. Если отсутствуют симптомы и осложнения, то достаточно наблюдения у врача, в противном случае – удаление хирургическим путем.
Образуется при закупорке сальных желез, в результате отток секрета становится невозможным и появляется киста – жировик. В размерах бывает разная – от горошины до размеров в куриное яйцо телесного цвета. Может иметь отверстие, через которое выходит творожистое образование с неприятным запахом. Имеет четкие границы, округлую форму, образуется в участках с высоким содержанием сальных желез.
- Неправильная работа сальных желез.
- Повреждение пор, волосяного фолликула, сальных желез.
- Повышенный тестостерон.
- Наследственность.
- Разрыв железы, вызванный воспалительным заболеванием.
Часто не представляют опасности, но в редких случаях могут стать очагом инфекций и воспалиться, вследствие чего кожа вокруг краснеет, появляется отек, увеличение жировика, температура, боль при прикосновении. Удаляется хирургическим путем под местной анестезией, только если нет воспаления, если есть, то жировик вскрывают и удаляют гнойное содержимое. Возможен рецидив.
Для профилактики нужно следить за состоянием кожи, обращаться к дерматологу при появлении воспалений, особенно если кожа жирная и питаться здоровой, полезной едой.
Эта опухоль представляет гиалиновый хрящ, чаще встречается в юном возрасте, располагается внутри кости. Не доставляет дискомфорта, но врачи рекомендуют удалять хирургическим путем, чтобы опухоль не переросла в злокачественное образование – хондросаркому. Может спровоцировать перелом кости. Причины появления не установлены.

Диагностика: рентген, биопсия, КТ.
Это опухоль в костях. Симптомы практически отсутствуют, но иногда появляются тупые боли. Если дискомфорта и косметического дефекта нет, врачи не настаивают на обязательном удалении. Повреждение костной ткани, воспаления, наследственность, пониженный иммунитет и переохлаждение могут стать причинами появления. Диагностика: рентген, КТ, МРТ.
Бывает доброкачественной и злокачественной. Локализируется в разных местах, но чаще встречается в средней или нижней области спины. Может увеличиваться в размерах с разной скоростью, в зависимости от характера опухоли. Если доброкачественная, то растет медленно, если злокачественная – быстро. Боль может усиливаться.
К основным симптомам относятся:
- слабость в мышцах, нарушение ходьбы, отсутствие равновесия;
- болевой синдром может появиться в бедрах, конечностях, усиливаться ночью или при пробуждении, любое напряжение тела может спровоцировать боль;
- низкая чувствительность в области поражения;
- паралич, его распространение зависит от места расположения шишки;
- нарушенное мочеиспускание;
- холод в конечностях;
- при образованиях крупных размеров спина деформируется, развивается сколиоз.
Злокачественные образования позвоночника:
- Остеосаркома – онкология в костях. В начале может появиться болезненный симптом в месте распространения, особенно заметен при физических нагрузках. Опухоль может покраснеть и быть горячей. После начальной стадии появляется температура, слабость, общая боль, потеря в весе, утомляемость. При диагностике нужно определить насколько болезнь успела распространиться по организму. Причины появления не известны. Диагностика: рентген, КТ, биопсия. Лечение: химиотерапия, хирургическое удаление.
- Метастазы. Кровоснабжение в позвоночнике тесно связано с брюшной полостью, грудной клеткой, поэтому метастазирование преимущественно в позвоночнике. Полностью вылечится невозможно. Симптомы: тупая боль в спине, похожа на боль при остеохондрозе. Диагностика: МРТ, КТ. Может появиться паралич, расстройство мочеиспускания и стула. Лечение: оперативное вмешательство, гормональная терапия, химио и радиотерапия.
- Миелома – опухоль кости. Распространена среди мужчин старше 40 лет. Боль проявляется при движении, характерно покалывание и онемение в стопах и кистях. Возможно снижение качества зрения; иммунитета; числа лейкоцитов, тромбоцитов в крови; недомогание; головная боль; повышенное кровотечение; нарушение функций почек. Диагностика: МРТ, КТ, ОСГ, рентген. Излечиться невозможно, только облегчить тяжелые симптомы, при осложнениях необходимо оперативное вмешательство.
- Фибросаркома. Развивается в соединительных тканях. Характерен медленный рост, но после повреждения опухоли может ускориться. Поражает детей, взрослых после 40 лет. Чаще встречается у женского пола. Причиной появления может быть: наследственность, облучение, влияние вредных химических веществ – гербецидов, сильный ушиб. Это безболезненное (в начале) уплотнение имеет бордово-синеватый цвет. Диагностика: МРТ, УЗИ, биопсия, рентген, ИГХ. Лечение: хирургическое удаление, химиотерапия, лучевая терапия.
- Хондросаркома – рак хрящевых тканей. Часто появляется в крестцовом и поясничном отделах позвоночника. Если расположение в грудном отделе, то могут распространяться на соседние позвонки, костную и хрящевую ткань ребер. Может расти внутри кости или на их наружной поверхности. Имеет 3 степени злокачественности. Симптомы: болевой синдром похож на проявления радикулита, распространяется в месте локализации, увеличивается с ростом опухоли и физическими нагрузками на спину; расширение подкожных вен. Характерен отек тканей и их припухлость. Может появляться в результате перерождения доброкачественных опухолей. Требуется хирургическое удаление вместе с близлежащими тканями.
- Саркома Юинга – опухоль костей, чаще поражает нижнюю часть трубчатой кости, лопатки, ребра, позвонки. Очень быстро распространяется, метастазирует в костный мозг, ткани, легкие. Чаще встречается у мужского пола в молодом возрасте. Наследственность, травмы, аномальное развитие мочеполовой системы могут стать причинами появления. Симптомы: утомляемость, потеря в весе, пониженный гемоглобин, температура, боль появляется с ростом образования и усиливается ночью, периодически стихает, покрасневшая кожа, отек, изменение формы кости, местное повышение температуры, увеличение лимфоузлов. Диагностика: рентген, КТ, МРТ, биопсия, ОСГ, антиография. Лечение: хирургическое удаление, лучевая терапия.

Факторы, провоцирующие появление опухоли позвоночника:
- излишнее облучение солнечным светом;
- влияние на организм вредных химических веществ;
- вредные привычки;
- радиация.
Диагностика
В зависимости от предполагаемого диагноза, могут назначать какое-либо из нижеперечисленных исследований или комплексно:
- УЗИ.
- Рентген.
- МРТ.
- КТ.
- ОСГ.
- ИГХ.
- Биопсия.
- Сцинтиграфия.
- Антиография.
- Обследование специалистами разного профиля: заключения онколога, дерматолога и др.
Лечение
Для каждого случая требуется индивидуальное лечение в соответствии с результатами анализов, обследования. После окончательно установленного диагноза назначается индивидуальное лечение, учитывая факторы риска.
- Регулярное наблюдение у врача.
- Анализы крови.
- Удаление опухолей хирургическим путем.
- Химиотерапия.
- Лучевая терапия.
- Медикаментозное лечение.
- Трансплантация костного мозга.
Врач может назначить один или несколько методов, это зависит от индивидуальных особенностей пациента, его здоровья и течения заболевания.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Болезненные ощущения в мышцах, миалгия, как симптоматическое явление изучено недостаточно, особенно боль в мышцах лопатки. До сих пор мышечный болевой симптом относят либо к вертеброгенным заболеваниям, либо к неврологическим, то есть его связывают с радикулопатией, спондилоартрозом, остеохондрозом и так далее.
Относительно недавно в классификации болезней появилась отдельные нозологические единицы – фибромиалгия и миалгия, которые имеют непосредственное отношение к мышечной ткани. Несмотря на то, что патологии мягких тканей, в том числе боль в мышцах лопатки, изучались еще с XIX-го века, единства в терминологии и систематизации синдромов пока не существует. Очевидно, это связано с тесным анатомическим взаимоотношением мягких (периартикулярных) тканей и костных структур в области спины и в человеческом организме в принципе. Патология спины может охватывать сразу несколько близлежащих анатомических зон, такие боли принято называть дорсалгия, но болевые проявления в region scapularis (зона лопаток) корректнее и точнее именовать скапальгией.

[1]
Причины боли в мышцах лопатки
Основная причина ноющей боли в середине спины объясняется продолжительным напряжением мышц, как правило, из-за специфики профессиональной деятельности. Прежде всего, это касается тех, кто долгое время сохраняет одну и ту же позу, чаще сидя, - водители, офисные работники, швеи, студенты и так далее. Накапливаясь, напряжение в плечах и в зоне лопаток приводит к компенсаторному укорочению, сокращению грудных мышц, усугубляет состояние и привычка сутулиться, вытягивать голову, шею вперед. Как следствие, мышцы поднимающие лопатки, часть трапециевидной мышцы, грудино-ключичные, дельтовидные перенапрягаются, а другие, находящиеся в середине спины – нижняя часть трапециевидной, сгибатели шеи, передняя зубчатая подвергаются компенсаторному растяжению или ослаблению, все эти аномальные, нефизиологичные явления провоцируют боль.
Также в клинической практике причины боли в мышцах лопатки классифицируют по видам мышечно-тонических синдромов:
- Синдром грудной мышцы (малой грудной мышцы) или лестничный синдром. Боль в зоне лопаток проявляется на линии 3-5-го ребра, ощущается как жгучая, ломящая. Симптом может усиливаться ночью, в движении тела, при отведении рук (гиперабдукция). Часто такие проявления напоминают приступы стенокардии, что значительно затрудняет диагностику. Кроме того, хронический гипертонус малой грудной мышцы приводит к ущемлению нервного и сосудистого сплетения, пучка, расположенного около клювовидного лопаточного отростка, как следствие – утрата чувствительности руки, пальцев. Боль при синдроме грудной мышцы локализуется передней дельтовидной зоне, между лопатками, транслируется по ульнарной (локтевой) поверхности плеча и предплечья.
- Синдром m. serratus posterior superior - верхней задней зубчатой мышцы часто провоцируется дегенеративным процессом в верхних грудных межпозвонковых дисках. Боль локализуется под лопаткой, ощущается в глубине мышц, носит ноющий, тупой характер боли.
- Синдром m. serratus posterior inferior – нижней задней зубчатой мышцы ощущается как хроническая, изматывающая тупая боль в области нижней части спины (на уровне грудной клетки). Синдром ограничивает движения тела при наклонах, ротации.
- Межлопаточный синдром ощущается как ломящая, ноющая боль между лопатками. Симптом усиливается при длительном горизонтальном положении тела, при наклонах, боль может стать довольно сильной при поездках по пересеченной местности (вибрация). Боль локализована в месте крепления ромбовидной, трапециевидной и широчайшей мышцы спины (зона ости лопатки), может распространиться в плечо, предплечье по ходу ульнарного нерва.
- Синдром приобретенной крыловидной лопатки, который провоцирует паралич передней зубчатой, трапециевидной или ромбовидной мышцы. Паралич может быть вызван как инфекционным заболеванием, так и травмой, ушибом, в том числе профессиональными (спортсмены, артисты цирка).
Кроме того, боль в мышцах лопатки может быть вызвана воспалительным процессом в мышечной ткани – миозитом. Миозит в свою очередь провоцируется такими факторами:
- Переохлаждение.
- Инфекции, в том числе вирусные.
- Профессиональные заболевания, связанные с гипертонусом мышц.
- Травмы спина.
Довольно часто болевые симптомы в области лопаток плохо дифференцируются по ощущениям, поэтому трудно определить – что на самом деле болит – мышцы, костная ткань, сухожилия или этот признак является отраженной болью, указывающей на возможные патологии, такие как следующие:
- ИБС – ишемическая болезнь сердца.
- Стенокардия.
- Инфаркт миокарда.
- Протрузия или грыжа межпозвоночных дисков грудного отдела позвоночника.
- Кифосколиоз.
- Межреберная невралгия.
- Спондилоартроз.
- ЯБЖ – язвенная болезнь желудка.
- Заболевания дыхательной системы – пневмония, плеврит.
Для того, чтобы правильно установить причины боли в мышцах лопатки, необходимо максимально точно описать характеристики симптома.

[2], [3], [4]

Лопатки – это две плоских кости с каждой стороны верхней части спины. Эти две кости соединены с плечевой костью. Лопатка, плечевая кость вместе с ключицей формируют так называемый плечевой пояс. Движения в плечевом поясе обеспечивают мышцы, которые получают иннервацию из шейного нервного сплетения (шейный отдел позвоночника).
Какая причина боли в области лопатки?
Консультация доктора ортопеда-вертебролога и МРТ позвоночника (пакет услуг) со скидкой 10%
Причиной боли в области лопатки может мышечное перенапряжение, неправильная поза, физиологический стресс, перегрузка плеча, травмы, сдавление нерва или заболевания легких.
Боль может появляться в правой, левой лопатке или между лопатками.

Так, боль в области правой лопатки может появиться при камнях желчного пузыря, при опухоли печени, при других заболеваниях органов брюшной полости, аппендиците, при сальпингите справа (воспалении правой маточной трубы) и др. Боль под правой лопаткой может быть вызвана проблемами с печенью или правой почкой (полезно уточнить уровень этой подлопаточной боли). Чаще болит под правой лопаткой у правшей потому, что эта сторона грудной клетки и позвоночника больше нагружается.
Боль в области левой лопатки могут быть отраженными, т.е при патологии, например, толстого кишечника, патологии селезенки. Причиной боли под левой лопаткой также может быть межреберная невралгия или отраженная боль при болезни сердца. Усиление боль под левой лопаткой при вдохе даст понять человеку, что это скорее не сердце, а опорно-двигательный аппарат.
Боль в межлопаточной области может быть следствием гастрита, язвы или рака желудка, поврежденных грудных позвонков при остеопорозе, переломах позвонков, при опухолях позвоночника или пищевода, лимфомы Ходжкина, заболеваний аорты, бактериальной пневмонии, желудочном рефлюксе, рефлюкс-эзофагите, плеврите, пневмотораксе, опухоли легкого, эмболии легочной артерии, болезни сердца и коронарных сосудов (ишемическая болезнь сердца, инфаркт, перикардит), опухоли средостенья (например, пищевода), расслоении аорты, заболеваниях желудка и др.
Боль в области лопатки достаточно часто возникает в следствие:
- Заболевания мышц в области лопаток
- Мышечно-сухожильные боли области плечевого сустава
- Патология костной ткани лопатки и позвоночника
- Неврологическая (корешковая) боль
- Патология органов грудной полости (отраженные боли): сердце, легкие, аорта
- Патология органов брюшной полости (отраженные боли): кишечник, желчный пузырь, яичники и др.
- Плечевой сустав
Заболевания мышц в области лопаток
- Неправильная осанка, особенно сидя в согнутой позе, может привести к перегрузке перегрузке мышц области лопаток. Картина, которую наблюдают учителя и родители с детьми за партой – именно то, что приводит формированию неправильной осанки.
- Хронический стресс, беспокойство или депрессия может служить причиной перенапряжения мышц верхнего плечевого пояса и области лопаток может привести к дискомфорту в этой области, к жжению или острой боли. При этом рекомендуется проводить следующие упражнения: коснуться подбородком груди, сделать глубокий вдох и растянуть мышцы задней поверхности грудной клетки. Мышечные боли также могут сопровождаться головной болью и болью в шее.
- Миофасциальные болевые синдромы. Болезненные уплотнения мышц и фасций, которые являются триггерными зонами.
![]()
Триггерная зона – область тела, которая является источникам болевой импульсации. Читать больше о миофасциальном синдроме. Надавливание на такую триггерную зону в области лопатки приводит к распространению боли по задней части спины и руке, как это показано на рисунке ниже.![]()
Полагают, что миофасциальные синдромы возникают при длительном сидении, при гимнастике и тренировках, подтягивании на перекладине, боковом наклоне головы, при удерживании телефонной трубки плечом, при колиозе или при разной длине ног. Вместе с тем, механизм формирования миофасциальных синдромом был расшифрован в Украинском институте мышечно-скелетной медицины и неврологии еще в 80-90х годах прошлого столетия. - Травма мышцы. Мышца может травмироваться при растяжении или избыточной нагрузке, например, при подъеме тяжести, доставании чего-либо с высоты, при давлении на что-либо рукой или, когда человек тянет тяжелый предмет, при занятии тяжелой атлетикой (становая тяга, пресс-машина, при приседании) или при подобных нагрузках. Симптомы, которые возникают при этом – это дискомфорт, боль и отек в межлопаточной области.
- Контузия мышцы. Контузия мышцы, как причина болт в межлопаточной области, предусматривает наличие подкожной гематомы после прямого удара или падения. Обычно присутствуют припухлость и местная болезненность при пальпации ушибленного места.
- Отраженная боль из плечевого сустава. Отраженная боль из плечевого сустава возникает при патологии самого плечевого сустава. Чаще – это воспаление его мягких тканей после определенных нагрузок (плавание, бросание) или при некоординированных движениях в плечевом суставе, что сопряжено с вторичной травмой мышц.
- Синдром болезненной лопатки. Для этого синдрома характерны смещение лопатки, отставание лопатки от грудной клетки, болезненность клювовидного отростка и внутреннего края лопатки при пальпации, болезненность мышц межлопаточной области, асимметричное движение лопатки с ограничение объема движений. Чаще возникает у спортсменов-легкоатлетов при толкании ядра или метании копья, равно как у бейсболистов, ватерполистов, теннисистов.
- Мигрень. Согласно некоторым сообщениям мигрень может быть спровоцирована болью в межлопаточной области. Мигрень – головная односторонняя боль. В литературных источниках имеются данные, что мигрень может быть спровоцирована болью в шее и межлопаточной области.
- Дерматомиозит и полимиозит. Дерматомиозит – аутоиммунное заболевание, которое может вызывать боль в межлопаточной области. Диагноз и лечение дерматомиозите подчинено ревматологическим стандартам.
- Ревматическая полимиалгия. Ревматическое заболевание, которое возникает после 50 лет. Для нее характерны двухсторонние боли в области плечевых суставов и бедер. Боли беспокоят утром и усиливаются в течение дня, а также могут беспокоить ночью. Подобное состояние называется гигантоклеточным артериитом с болью в виске, нарушением зрения и температурой. Читать о мигрени больше.
- Хлыстовая травма. Происходит при авариях, когда удар сзади запрокидывает голову человека, сидящего в машине. Такое резкое движение при отсуствии подголовника приводит к травме суставов и мягких тканей шеи и грудного отдела позвоночника. Присутствует мышечный компонент боли, в том числе и между лопаток. Болевой синдром проявляет себя болью, котороая распространяется, в том числе, и в межлопаточную область. Помимо этого, пострадавший ощущает скованность в шее, ограничение движений, тошноту и головокружение, что связано либо с травмой позвоночных артерий, либо – с ударом головой.
- Синдром длинной ременной мышцы
- Фибромиалгия – сложное заболевание, которое также может быть причиной оли в межлопаточной области. Человек при фибромиалгии ощущает тупую мышечно-скелетную боль более, чем 10 стандартных зонах туловища: верхние части ягодиц, по передней поверхности шеи, с двух сторон грудины, в бедрах, в области локтей, по внутренним поверхностям коленных суставов, в том числе и в межлопаточной области.
![]()
Механизм возникновения фибромиалгии неясен. Хотя в последнее время Украинский институт мшечно-скелетной медицины и неврологии нашел способы облегчить состояние больному фибромиалгией.
Патология костной ткани
- Болезнь Педжета. Заболевание костей при нарушении регуляции костного обмена, которые могут проявлять себя после 40 лет: слабость, неврологическая симптоматика (нарастающая глухота, прогрессирующая слепота, мышечная слабость, парестезии — онемения), асимметриная боль в тазу или в других костях с возможным захватом лопатки. Возникает, как следствие повышенной секреции паратгормона (гормон паращитовидных желез, которых у человека четыре). Диагностика болезни Педжета сопряжена с рядом сложностей, но вполне доступна при наличии соответствующего оборудования и лабораторной диагностики.
- Опухоль лопатки или опухоль легких. Первичная опухоль самой лопатки или прорастание опухоли их грудной клетки (легкие) вызывает боль в спине, межлопаточной области и в шее. Такие состояния нужно лечить вовремя, проводя при хронических болевых синдромах своевременную диагностику.
- Фасеточный синдром подробнее здесь.
Нейрогенная боль
Следует особо отметить, что причина боли в межлопаточной области может быть банальна и легко разрешима. Например, если боль в грудной клетке справа и отдает в правую лопатку и при этом эта боль усиливается при проведении проб на подвижность позвоночника и ребер, то с большой вероятностью можно думать о перегрузке реберно позвонкового сустава. Это несложное заболевание и его можно быстро решить, уточнив причину боли. Но, может быть таить в себе грозное заболевание, которое требует настороженности врача, глубоких знаний и, естественно методичного подхода: анамнез, осмотр и аппаратная диагностика.
Как убрать боль в лопатке? Как убрать боль под лопаткой?
Читайте также:





