Операция на шее под наркозом
Шейный (цервикальный) отдел – самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
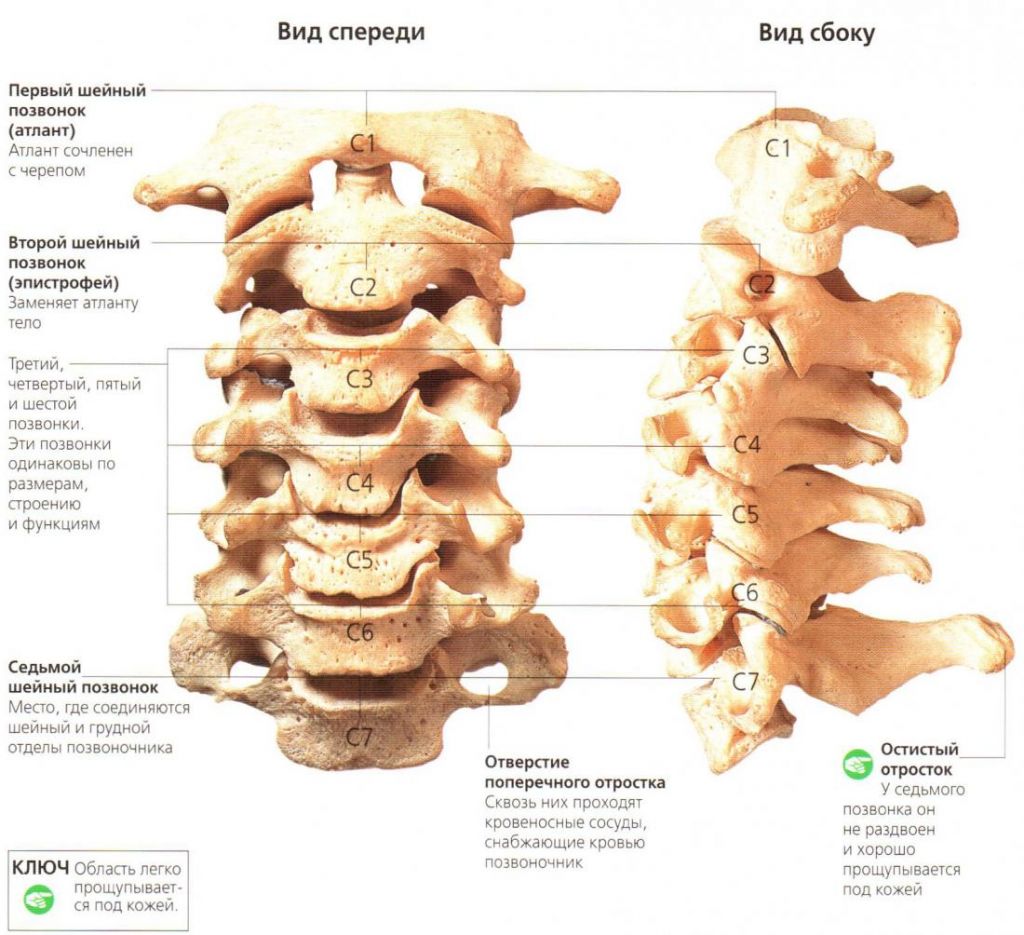
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
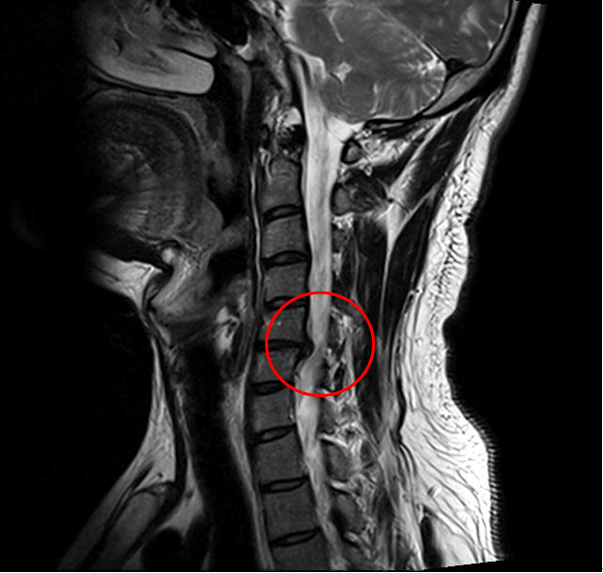
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
-
артродез (спондилодез) – неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
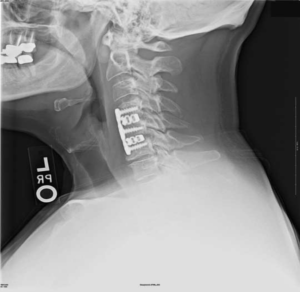
Импланты шейного отдела позвоночника на рентгене.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее – это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе – предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС – спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
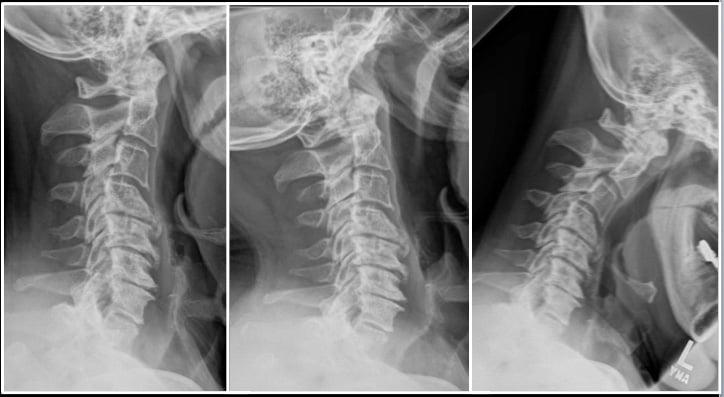
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
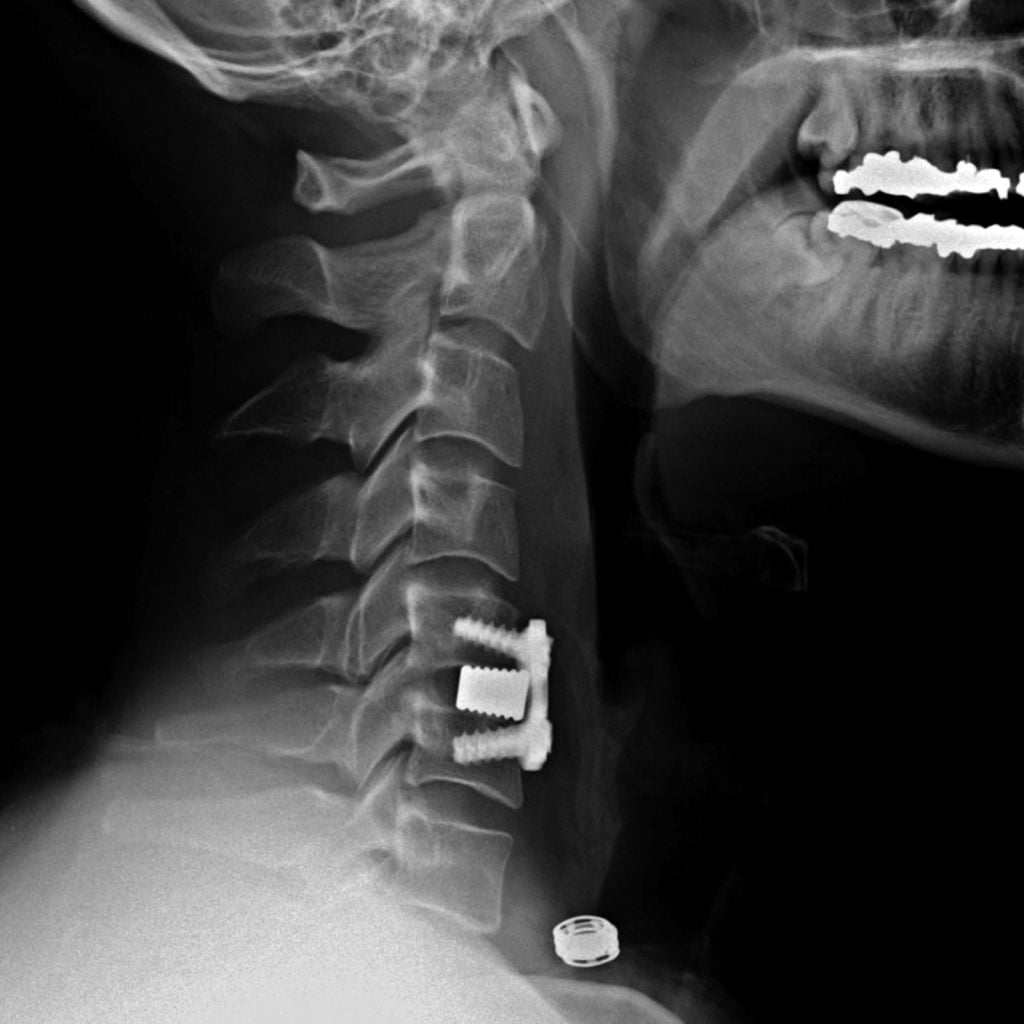
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей – в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Операции на шее чаще всего предпринимают по поводу: 1) нагнои-тельных процессов — вскрытие флегмон, абсцессов, медиастинитов (коллярная медиастинотомия); 2) метастазов опухолей ЛОР-органов в шейные лимфатические узлы — операции Крайля, ранние лимфо-нодулэктомии и т. п.; 3) кист шеи — удаление срединной и боковой кисты шеи; 4) ранения шеи — первичная хирургическая обработка.
Все указанные хирургические вмешательства желательно выполнять под эндотрахеальным наркозом с миорелаксантами и ИВЛ. Удаление срединной или боковой кисты шеи, а также вскрытие флегмон и абсцессов, обработку ран можно производить при комбинированном обезболивании или под масочным наркозом. Выбор этих методов обезболивания обусловлен чрезвычайно обильной иннервацией и васкуляризацией, а также очень сложной топографической анатомией шеи, близостью дыхательных путей.
К одному из наиболее сложных вмешательств на шее относится операция Крайля. С анестезиологической точки зрения, ее особенности заключаются в высокой травматичности, в необходимости производить манипуляции на нервных стволах, в частности на блуждающем нерве, а также перевязывать и иссекать внутреннюю яремную вену. Перевязка внутренней яремной вены, даже с одной стороны, нарушает отток крови от головного мозга, вызывает отек мягких тканей лица, что может замедлить пробуждение после наркоза.
При ранениях шеи, особенно нанесенных умышленно, могут быть повреждены крупные артериальные и венозные стволы, гортань и трахея, часто наблюдаются массивная кровопотеря и геморрагический шок. При полном пересечении трахеи интубационную трубку можно ввести в рану. Если вскрытие гортани или трахеи неполное, лучше произвести оротрахеальную интубацию так, чтобы манжета интубационной трубки прошла глубже уровня раны. В этом случае восстановление целости гортани и трахеи, а также наложение тра-хеостомы производят в условиях налаженного внешнего дыхания.
Иногда пострадавшего доставляют с ранящим предметом, например ножом, не извлеченным из раны. В этом случае не следует пытаться производить оротрахеальную интубацию: даже небольшое смещение головы и шеи может привести к дополнительному повреждению острым предметом окружающих сосудов, нервов и т. д. Необходимо произвести срочную трахеотомию под местной анестезией и интубацию трахеи через трахеостому.
Обезболивание при операциях по поводу заболеваний носа и околоносовых пазух
Полипотомия может быть выполнена под местной анестезией, которую следует дополнить премедикацией седативными препаратами. Подслизистую резекцию носовой перегородки обычно производят под
Атлас оперативной оториноларингологии
Глава I
Общееобезболивание в оториноларингологии
Одним из наиболее распространенных вмешательств в ЛОР-хирур-гии является радикальная операция на верхнечелюстной пазухе. Поскольку эта операция связана с трепанацией костей лицевого черепа, то ее следует производить в условиях, как минимум, комбинированного обезболивания, хотя и в этом случае вскрытие ячеек решетчатого лабиринта и другие манипуляции в этой зоне бывают весьма болезненными. В связи с этим, если возможно, операцию следует выполнять под эндотрахеальным наркозом. При операциях подобного рода перспективным может оказаться наркоз кетамином (кетала-ром). Этот своеобразный препарат, который вводят внутривенно или внутримышечно, обеспечивает очень хорошее обезболивание при сохраненном спонтанном дыхании без угнетения гортанных и глоточных рефлексов, что очень важно для профилактики аспирации крови, затекающей в глотку. Указанные свойства отличают кетамин от всех других известных препаратов, используемых для наркоза.
При фроптотомии местная анестезия дает неудовлетворительные результаты, которые обычно не удается улучшить назначением аналь-гетических и седативных средств. Методом выбора при фронтотомии является эндотрахеалытый наркоз. Возможно, что и в данном случае наркоз кетамином может оказаться перспективным. Комбинированное обезболивание, не говоря уже о местной анестезии, можно рассматривать лишь как исключительную, вынужденную меру.
Операции по поводу опухолей носа, придаточных пазух и верхней челюсти очень травматичны и обширны. Для профилактики кровотечения некоторые из них выполняют, предварительно перевязав наружную сонную артерию на соответствующей стороне. Единственным приемлемым способом обезболивания при этих вмешательствах является комбинированный эндотрахеальный наркоз с миорелаксаи-тами и ИВЛ через оротрахеально введенную трубку. Общей особенностью указанных заболеваний является нарушение или полное отсутствие носового дыхания, в связи с чем необходимо использовать орофарингеальный воздуховод при проведении вводного наркоза и наркоза кетамином со спонтанным дыханием.
В верхней части хребта нередко травмируются ткани и развиваются болезни, при которых необходима операция на шейном отделе позвоночного столба. Нежелательно отказываться от рекомендуемого врачом хирургического лечения: патология может стать причиной инвалидности или смерти.
Операция на шейном отделе
Шея считается хрупкой структурой опорно-двигательного аппарата с малосильными мышцами. В ней расположены пищевод, трахея, щитовидка, лимфоузлы, множественная нервная, сосудистая сеть и мелкие позвонки C1─C7 с узким каналом для спинного мозга.

При болях или дискомфорте в шее рекомендуется обследоваться у вертебролога. В компетенцию этого врача входят все патологии позвоночника. Он также может выявить опухоли, заболевания прилегающих к нему нервов, кровеносных сосудов, структур лимфатической системы. Нередко доктор при обследовании шеи обнаруживает и причины вегетососудистой дистонии. Если выявленная патология пациенту угрожает смертью, инвалидностью или ухудшает качество жизни – врачи назначают операцию.
Вертебролог проконсультирует о целесообразности хирургического вмешательства на позвоночнике, оптимальном методе лечения и особенностях реабилитации. Если патология не связана со структурами хребта, доктор направит к другому узкоспециализированному врачу, в компетенцию которого входит обнаруженная болезнь.
Показания к спинальной хирургии
Операции на позвоночнике проводят только по строгим показаниям, когда патология вызвала паралич, сильный болевой синдром или несёт угрозу жизни.
Хирургическое лечение шейного отдела хребта рекомендуют при:
- злокачественных новообразованиях;
- большой опухоли;
- травме верхнего отдела хребта с разрушением или вывихом позвонка;
- протрузии, грыже дисков (локальная С5-С6, С6-С7, С4-С5, С7-Т, Шморля и другие виды);
- стенозе позвоночного канала;
- нарушении кровообращения в мозге при пережиме артерий ниже основания черепа;
![]()
спондилолистезе;- хордоме основания черепа;
- остеоид-остеоме;
- спондилллодисплазии;
- болезни Педжета;
- краниовертебральных или вертебральных аномалиях;
- полном разрушении позвонков и оголении участка спинномозговых оболочек.
Операцию проводят и при риске инвалидности, когда патологические процессы проявляются потерей чувствительности мягких тканей, онемением или другим нарушением функций опорно-двигательного аппарата или нервной системы.
Противопоказания к хирургическому лечению
Операции на позвоночнике в шейном отделе не проводят при постинсультном или постинфарктном состоянии, кардиопатологиях с тяжёлым клиническим течением, неоперабельных опухолях. Нельзя применять хирургическое лечение в период беременности, обострениях болезни, при инфекциях, декомпенсированных патологиях внутренних органов. Операции противопоказанны в случае плохой свёртываемости крови, дерматологических поражениях на шее, невыясненной причины болевого синдрома.
Виды операций на шейном отделе позвоночника
В спинальной хирургии есть открытые и малоинвазивные методы вмешательства. Каждый способ лечения отличается тактикой проведения и длительностью реабилитации.
Виды операции на позвоночнике в шейном отделе:
![]()
При спинальном стенозе (сужении пространства спинномозгового канала): декомпрессионная ламинэктомия, возможное сочетание с микродискэктомией, спондилодезом.- По удалению грыжи: дискэктомия, ламинэктомия, эндоскопическая операция, нуклеопластика.
- Реконструкционные операции: спондилодез, вертебропластика, протезирование, остеосинтез.
С помощью операции устраняют разрушение либо деформацию позвонков и/или дисков, удаляют опухоли, грыжи, очаги некротизации и прочие патологические процессы. Потерянные во время болезни функции хребта, нервов, сосудов и структур других систем организма восстанавливают комплексными методами реабилитации.
В ходе операции хирург через разрез над хребтом или с его боку делает резекцию: полностью или частично уменьшает деформированные участки позвонка, фасеточных сочленений и околосуставных связок, сухожилий. После удаления утолщённых дуг, остистых отростков, костных пластин, шпор (остеофитов) и прочих нарушений расширяется просвет канала спинного мозга, пространство для нервных ганглий, артерий. По окончании манипуляции применяют другие техники, или сразу ушивают рану.
В общей сложности операция при стенозе в сочетании с другими техниками длится в пределах 6 часов. Если спинальное сужение продолжалось недолго, то прогнозируют 97% эффективности вмешательства. При длительном стенозе шанс на выздоровление снижается до 80%.
В ходе операции через разрез удаляют диск и соединяют два смежные позвонки с их последующим сращением. В качестве фиксатора берут органический трансплантат (кость пациента или донора) либо искусственные имплантаты: гильзу, пластины, стержни, крючки, скобы и прочие приспособления.
Есть 3 вида операции. При классической дискэктомии доступ к повреждённому позвонку осуществляют через разрез спереди или сзади хребта. В ходе операции частично или полностью удаляют межпозвоночный диск, могут прижигать нервные корешки. Если убрали всю хрящевую ткань, то хирург дальше осуществляет спондилодез.
Микродискэктомия – малоинвазивная операция, при которой диск удаляют через разрез длинной 3 см. За манипуляциями следят с помощью микроскопа. В ходе процедуры отводят в сторону ганглии и удаляют диск.

При эндоскопической дискэктомии делают эпидуральную или местную анестезию, и используется эндоскоп. Доступ к межпозвонковому пространству осуществляют через разрез длиной до 2 см или сквозь 2─3 прокола величиной меньше 1 см, после чего удаляют грыжу или полностью диск.
Суть нуклеопластики заключается в удалении и разрушении пульпозного ядра, после чего выравнивается фиброзное кольцо и исчезает грыжа. В ходе операции внутрь диска сквозь кожу вводят иглу со специальным наконечником. Процедуру выполняют под местной анестезией, за манипуляцией следят через интраоперационную рентгенустановку.
- Радиочастотная абляция – центр диска разрушают электромагнитной волной.
- Вапоризация – ядро испаряют лазерным излучением световода.
- Коблация – выпячивание уменьшают воздействием холодноплазменного электрода.
- Гидропластика – центр диска разрушают струёй физраствора с последующим отсосом лишней жидкости и фрагментов ядра.
- Интервенционная дискотомия – ядро разрушают прибором с вращающимся элементом, затем вводят физраствор и делают пункцию, чтобы удалить остатки жидкости и хряща.
Длительность операции занимает 20─180 минут, в зависимости от объёма работы. Методы обладают одним недостатком – после хирургического лечения часто болезнь рецидивирует.

При полном разрушении хрящевой ткани между позвонков вставляют искусственный диск. Протез бывает частичным для ядра (стальной, гелевый, силиконовый), и полным, чтобы заменить всю межпозвонковую ткань. При правильной установке имплантата и отсутствии осложнений, он может прослужить до 20 лет. Затем искусственный диск нужно заменить.
Во время операции внедряют в тело позвонка либо ставят вокруг него крепящее устройство, чтобы ускорить срастание смежных участков хребта. Фиксаторы берут биологические (из костной ткани) или искусственные (металл, полимер и так далее). Крепящее устройство и винты подбирают по размеру позвонка.
Стоимость операции на позвоночнике в шейном отделе
В клиниках Москвы цена несложной операции начинается от 20 000 рублей. Но зачастую требуется провести хирургическое лечение по 2─3 методикам и/или использовать эндопротез. Это повышает стоимость операции до 80─450 тысяч рублей.
В зарубежных клиниках цены на операции нужно узнавать непосредственно у представителя медучреждения. В стоимость их лечения может входить не только лекарства, само вмешательство, реабилитационные процедуры, но и проживание, питание. Хорошие отзывы оставляют пациенты о ценовой политике и качестве услуг о клиниках Чехии.
Предоперационная подготовка пациента
На протяжении 10¬14 дней перед хирургическим вмешательством пациент заново проходит обследование аппаратными и лабораторными методами.
При повторной диагностике делают:
- рентген шейного отдела в 3 проекциях и/или МРТ;
- ЭКГ;
- общие и биохимические анализы крови, мочи;
![]()
коагулограмму;- миелограмму;
- дискографию;
- флюорографию (если истёк срок предыдущего снимка).
На протяжении подготовительного периода нужно бросить курить, жевать табак, нельзя употреблять противовоспалительные нестероидные средства, лекарства с разжижающим кровь свойством, спиртные напитки. За 12 часов до операции прекращают пить и есть.
Пооперационное лечение
Сразу после хирургического вмешательства больной несколько дней лежит в ортопедическом воротнике. В пооперационный период пациенту назначают противомикробные лекарства, антибиотики, НПВП, противоотёчные медпрепараты и болеутоляющие средства. Они предупреждают инфекции, отёки, воспаление тканей и другие осложнения и последствия манипуляции.
Восстановительный период
Реабилитация в среднем длится 60─180 дней, но при сложных операциях срок могут продолжить до года. В этот период пациент выполняет ЛФК, проходит процедуры физиотерапии.
- Лекарственная поддержка. Для ускорения регенерации костной и хрящевой ткани пациенту назначают приём витаминов, хондропротекторов.
- Ношение ортопедического воротника.
![]()
Физиопроцедуры. На втором этапе больному назначают электрофорез, терапию лазером, лечебными грязями и ультразвуком, чтобы снизить боль, снять воспаление, ускорить регенерацию тканей.- Физическая нагрузка. Массаж и ЛФК делают только врачи реабилитационного центра со 2 дня после операции. Начинают с минимальных нагрузок в положении лёжа, контролируя состояние пациента и степень болевого синдрома. По мере восстановления тканей задачи усложняются, и прооперированный человек сам делает гимнастику тела. Для шеи выполняют только рекомендованные врачом упражнения.
После сложного вмешательства или протезирования физическая нагрузка на шейный отдел ограничивается всю жизнь, а не только во время реабилитации.
Осложнения
При передней дискэктомии есть вероятность повреждения голосовых связок, нарушения целостности дыхательных путей или пищевода, инфицирования тканей спинномозгового канала. Отказ от спондилёза осложняется длительным сроком сращения позвонков.
При операции на шейном отделе хребта возможно повреждение нервных ганглий, утечка ликвора (спинномозговая жидкость), плохая стабилизация структур позвоночника. Нежелательным последствием является воспаление диска и прокол сосуда. К осложнениям анестезии относят инфаркт миокарда, инсульт, тромбоз и лёгочную эмболию.
Профилактика
Чтобы не нарушить восстановленный позвоночный столб в шейном отделе, первый месяц после операции нельзя принимать ванны, употреблять алкоголь, заниматься сексом, выполнять порывистые движения головой, туловищем, конечностями, бегать, прыгать, поднимать вес более 2 кг. Через 8 недель после вмешательства разрешается плавать.
Иногда низкую физическую активность поддерживают на протяжении всего реабилитационного срока – 2─12 месяцев. В целях профилактики заболеваний позвоночника через год после операции можно пройти лечение в санаториях, специализирующихся на вертебральных патологиях.


Удаление бранхиогенной опухоли шеи под эндотрахеальным обезболиванием. Моя первая в жизни операция, которую я ждала как праздник
Отзыв начну издалека. Где-то с сентября 2017 года у меня начала ежедневно раскалываться голова - настолько сильно, что никакие анальгетики не помогали. Немного легче становилось после акупрессурного массажа. Тогда я всё списала на нервы на работе и в дальнейшем старалась переживать по-минимуму. (разве такое реально?)
Однажды я почувствовала, что под челюстью что-то неприятно тянет. Я внимательно себя прощупала - окружающие лимфоузлы были слегка увеличены в размерах, при этом ни температуры, ни кашля не было. На что могли они среагировать? Я подошла к зеркалу и слегка откинула голову назад. В месте, где наиболее всего ощущалась слабая тянущая боль - а это было слева под челюстью - я в ужасе обнаружила шишку размером с грецкий орех, мягкую на ощупь. Почему-то в тот момент я ошибочно приняла её за шейный лимфоузел.
Поставив всех на работе в известность, чтобы назавтра меня не ждали, на следующий день с утра пораньше я отправилась в поликлиннику.
Терапевт, осмотрев меня, тоже пришла к мысли, что это увеличенный в размерах лимфоузел; мне прописали целый курс антибиотиков и примочек (понятное дело), назначили кучу анализов, среди которых я с ужасом обнаружила направление на ВИЧ-исследование (тут терапевт поспешила меня успокоить и пояснила, что бояться не надо, это просто такой регламент - когда лицевые и шейные лимфоузлы увеличены, необходимо исключить ВИЧ-инфекцию), и направили на консультацию к хирургу.
Несмотря на то что у хирурга тоже сомнений не возникло, что это лимфоузел, его размеры и тот факт, что он безболезненный, её сильно насторожил. "Надо делать УЗИ", - заключила она.
В тот же день я отправилась на УЗИ в платную клинику. И вот новое потрясение: это даже близко не лимфоузел! Какое-то новообразование, которому тут не место. "Прекрасно", - подумала я, прокручивая в голове самые худшие сценарии. По совету врача УЗИ я отправилась - опять же за деньги - на пункционную биопсию, которую проводит врач-онколог. Своё эмоциональное состояние, когда я услышала слова "врач-онколог", описывать не буду 
И вот я пришла на встречу с врачом-онкологом, отдала ему результаты УЗИ, послушно легла на кушетку, повернув голову на правый бок. Ему хватило одного взгляда, чтобы с ходу озвучить мой диагноз: "Боковая киста шеи". Когда брали пункцию, я боли почти не ощущала - только лёгкий укол в кожу. "Вот сейчас она как раз сдулась, шея стала ровная, - прокомментировал онколог, когда наполнил шприц содержимым, - но вы не обольщайтесь: она вырастет опять. Вам нужно ложиться на операцию, потому что у кисты есть оболочка, и она так и будет надуваться"
Результат пункции - боковая киста шеи с инфицированием без признаков атипии. Иначе говоря, опухоль доброкачественная, как таковая опасности не представляет - чисто теоретически она могла бы перерасти в злокачественную опухоль, но медицинская практика показывает, что такое случается крайне редко. Из информации, что я после почерпнула в интернете, шейные кисты бывают боковые и срединные, механизм их образования по сей день не до конца изучен. Считается, что это врождённая патология. Подобного рода образования удаляются под общей анестезией с применением аппарата ИВЛ: важно, чтобы все мышцы шеи были максимально обездвижены - кисты расположены рядом с артериями, нервными сплетениями и лимфоузлами, операция по удалению не то чтобы сложная, она ювелирная: важно ничего не повредить и не зацепить, при этом постараться не оставить от кисты и крошки, иначе она снова вырастет.
Тогда я решила для себя, что ни на какую операцию не пойду, моя шея ровная, меня ничего не беспокоит, можно жить дальше. Ох, какая я была наивная.
После Нового года, в морозном январе, когда попёрло самое простудное время, киста снова дала о себе знать. Началось всё с лёгкого покалывания под челюстью. Как и обещал онколог, она снова начала расти - её уже можно было увидеть в зеркале. С каждым днём мне становилось всё хуже - начались сильнейшие головные боли по вечерам, скакало давление. Обезболивающие не помогали.
Киста росла не по дням, а по часам. Со временем боли стали круглосуточные, повсеместные и от любого движения - начиная от ключицы и заканчивая макушкой головы, всё болело! Даже веки! Жевать, глотать, кашлять, чихать - такие, казалось бы, простые действия вызывали просто дичайшие боли.
Ночью я спала только на правом боку. Самостоятельно поднимать голову с подушки уже было невозможно - приходилось приподнимать её руками, придерживая под затылок. От болей я не то что плакала, я выла белугой. А на работу ходила в зомбосостоянии, потому что, со слов врачей, в таких случаях больничный лист не положен. Это было ужасно. И тогда я поняла то, что должна была понять раньше: мне срочно нужна операция. Иначе эти адские боли меня доконают.

Меня направили в город Владимир, в Областную Клиническую больницу. Операция проходила по полису ОМС, причём ждать мне её пришлось сравнительно быстро - я побывала на приёме у ЛОР-врача, приятная молоденькая девушка, которая, ужаснувшись моему состоянию, при мне стала по внутреннему телефону звонить анестезиологу и договариваться о дне операции. Мне предстояло ждать две недели, за которые необходимо было пройти медкомиссию.
За день до операции я приехала с вещами, вселилась в палату, предназначенную для двух человек, в ней имелся умывальник, телевизор, стол со стульями, а сами кровати были эдаким трансформером. Само ЛОР-отделение произвело на меня самое благоприятное впечатление: чистые душ и туалет, приятные постовые мед.сёстры, сытные завтраки, обеды и ужины (причём, работницы, раздающие еду, сами настаивали на добавках, иначе это всё добро пропадёт). Я пообщалась с анестезиологом, с лечащим меня врачом (зав.отделением, кстати) - что тот, что другой тоже ужаснулись тому, с чем им придётся работать, видимо, в данном отделении самая популярная операция - это операция по исправлению носовой перегородки. Лечащий врач ещё настоял на взятии пункции - не с целью изучить содержимое, а с целью немного "сдуть" шар, иначе была опасность, что во время операции киста лопнет.
Телефон мой разрывался от звонков родных и друзей - все мне сочувствовали и просили не плакать, и никак я им объяснить не смогла, что я наоборот рада! Наконец-то меня от этой гадости избавят!
Вечером никаких клизм и прочей мути меня не ждало (как, впрочем, и наутро), только голодовка и таблетка снотворного перед сном.
Наутро мне поставили капельницу и велели ждать, когда меня позовут в операционный зал.
Я, помню, тогда ещё уснула, замучившись ждать, а разбудили меня уже медсёстры. Пора отправляться. Никакой трясучки я не ощущала, отправлялась в зал абсолютно спокойно. В предбаннике разделась до трусов, надела на голову шапочку, на ноги - специальные тряпичные сапожки, в зале легла на стол. Меня тут же укрыли простынкой. Медсёстры здорово разбавили обстановку шутливым общением со мной. О каждом своём действии и о последствиях они предупреждали и говорили, что всё хорошо, всё нормально. Что-то ввели мне в сгиб левого локтя. Предупредили, что сейчас закружится голова. У меня сначала потемнело в глазах, а потом я закашляла. Когда кашель отпустил, наступила эйфория. Ну, как бывает, когда немного выпьешь 
Подошёл анестезиолог, попросил раскрыть рот пошире. Кивнул, сказал, можно закрывать, приложил к моему лицу кислородную маску. Оттуда шёл морозный воздух. Это всё, что я помню. Дальше я походу вырубилась.
По ощущениям спала я от силы минут 5-10. Дальше помню, как врачебная команда начала меня тормошить: "Всё, Оля, просыпаемся!" Я ещё тогда хотела возмутиться: как так - просыпаемся? Я ведь только уснула! В общем, я упрямо продолжала делать вид, что сплю.
Во рту стояло противное ощущение пустыни. Я попыталась сглотнуть слюну. И вот тут поняла, что с моей глоткой что-то не так. Смутно помню команду врача сделать вдох. А не могу! У меня чуть паника не началась. Я судорожно пыталась вдохнуть, но у меня не получалось - вроде бы. Я руками на своей шее нащупала слои бинта и решила, что причина нехватки воздуха именно в них. Благо, врачи перехватили мои руки, когда я попыталась сорвать с себя повязки. Дальше опять пустота. Каким образом из меня вынимали трубку, я не помню. Наутро, правда, мою соседку по палате пришёл на обходе проведать её лечащий врач, взглянул на меня и давай посмеиваться: "Ну что, можешь дышать, да? Бедная, на всё отделение кричала "Я не могу дышать!" Видимо, так оно всё и было.
Следующее пробуждение было в моей палате. Мне предстояло переместиться с каталки на кровать, причём ещё медсёстры так забавно командовали мне двигать попой, что я бы, наверное, тогда засмеялась бы, будь я в трезвом уме. Каких-то вот жёстких отходняков я не припомню, были моменты, когда меня мутило - на этот случай рядом со мной предусмотрительно поставили какую-то тарелочку (тошнота меня отпустила быстро) и дали слюнявчик. Помню, что слюней из меня вытекло целое море - тут слюнявчик пригодился, а ещё - простите за подробности - очень много было отрыжки, словно в моём желудке воздушный шарик лопнул.
Спала провалами, просыпалась каждые час-полтора и всякий раз с повышенным чувством тревоги и странным ощущением, что спать мне нельзя. Причём я так и заявила молодому человеку, когда мне в голову зачем-то пришла идея прям так в полубессознательном состоянии позвонить ему. "Любимый, я прошла боевое крещение!" - пропела я в трубку, параллельно кашляя. Пожаловалась ему, что очень хочу спать, но спать мне нельзя. Помню приход моего оперировавшего врача, ему я пожаловалась на то же самое - спать хочу! Он удивился: так спи. И я засыпала. Точнее, отключалась. А потом просыпалась опять и опять чувствовала себя тревожно.
Пару раз был озноб и лихорадка. На ежевечернем измерении температуры - не помню, как я себе смогла градусник поставить - проснулась в момент, когда пришла медсестра и сообщила, что у меня температура 39.9. Я тогда в страхе распахнула глаза, но медсестра сказала, что это нормальная температура после операции.
Трубка в горле, видимо, поцарапала меня изнутри, дня четыре, наверное, у меня был севший голос и сильный кашель. Но это ничего.
Ближе к десяти часам вечера я наконец-то почувствовала себя намного бодрее. Встала и сделала то, чего очень хотела: смочила горло минеральной водой. Какое это было блаженство.
Кроме дискомфорта в горле, больше никаких болевых ощущений не было. Традиционный обезболивающий укол на ночь мне не понадобился.
Дня два сохранялась сонливость, отсутствие аппетита и сильная жажда.
Немного тоскливо было, что операцию мне провели почти перед самыми выходными по случаю 8 Марта. Там 4 или 5 дней отдыха было, почти всех пациентов разогнали отдыхать дома, а мне пришлось остаться из-за необходимости делать уколы и перевязки. Я все дни собирала паззлы, смотрела фильмы, в свободное время ходила гулять. Это прекрасное чувство, что всё позади и больше нет диких болей, меня сильно окрыляло.

Швы сняли, кажется, на восьмой день. И тогда же я уехала домой. На больничном после операции пробыла ещё месяц.

Подводя итог, хочу сказать, что не стоит бояться операции: думайте лишь о том, что вам помогут, настраивайте себя на лучшее. Ну и, как говорит каждый анестезиолог, вы обязательно проснётесь.
Рекомендую ли я данный вид анестезии? Сложно сказать. Организм у каждого свой, да и, как я поняла, препараты, которые используют анестезиологи, самые разные. О том, какие именно вводились мне, у меня, увы, информации не имеется. Могу лишь посоветовать во время традиционного общения с анестезиологом не стесняться спрашивать его о том, что вам непонятно, рассказать о последствиях. Ничего страшного, если вопросы будут глупыми. Анестезиолог - это не только врач, который во время операции вводит вам дозу препарата, этот врач ещё и внимательно следит за состоянием вашего организма во время операции.
Желаю всем быть здоровыми и не болеть!
Читайте также:






