Операция на позвоночник при артрите
По статистике, ревматоидным артритом (РА) страдает около 1% населения планеты, причем среди женщин заболеваемость в несколько раз выше, чем среди мужчин.
Каждому восьмому пациенту с РА через 13 лет с момента манифестации болезни требуется эндопротезирование. Причиной чаще всего является недостаточная эффективность консервативного лечения, позднее назначение базисных противовоспалительных (БПВП) и генно-инженерных биологических (ГИБП) препаратов. Необходимость делать операцию может возникать и в результате высокой активности самого заболевания.
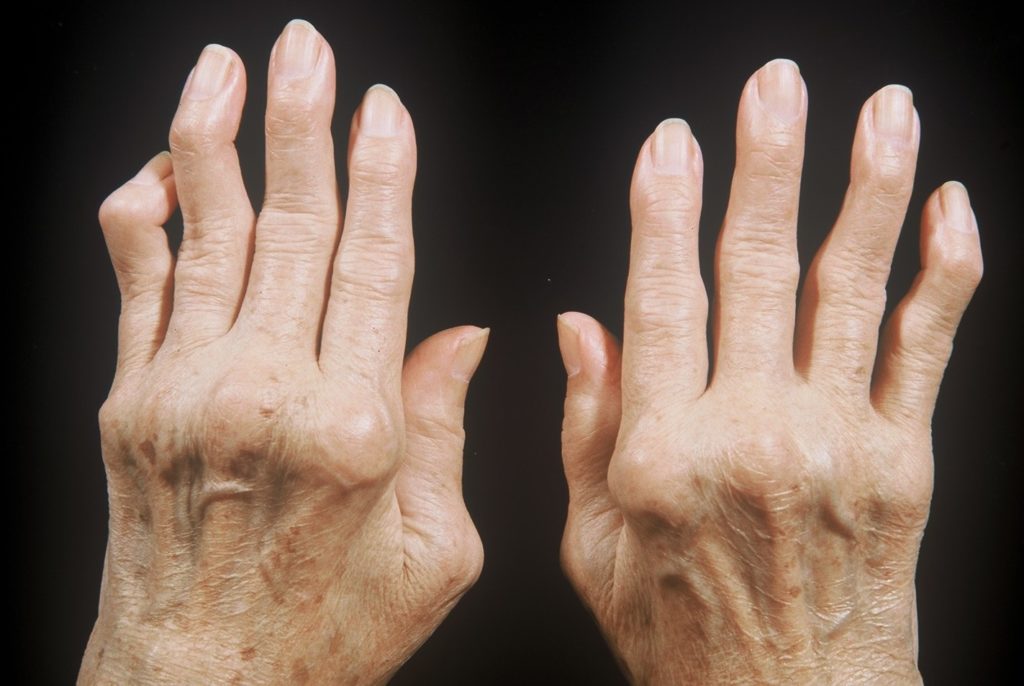
Ревматоидный артрит пальцев рук
Что такое ревматоидный артрит
Ревматоидный артрит — одно из распространенных системных заболеваний соединительной ткани. Для болезни характерно образование в организме аутоантител к синовиальным оболочкам суставов. При этом в крови пациентов обнаруживают IgM и IgG к измененному Fc участку IgG (ревматоидные факторы). Практически у всех больных выявляют повышенный уровень антител к циклическому цитруллин-содержащему пептиду — АЦЦП (anti-CCP).
Образовавшиеся антитела атакуют синовиальную оболочку суставов и вызывают развитие воспалительного процесса в ней. Со временем воспаление распространяется на периартикулярные ткани, хрящи и даже кости. Это приводит к их постепенному разрушению. Со временем пораженные суставы деформируются и перестают справляться со своими функциями. Человека начинают беспокоить сильные боли, которые тяжело поддаются лечению и со временем усиливаются.


На начальных стадиях РА проявляется такими симптомами:
- утренняя скованность в суставах, которая исчезает в течение дня;
- незначительное повышение температуры, периодическая бессонница и отсутствие аппетита;
- появление характерных ревматоидных узелков, чаще на разгибательной поверхности локтей;
- прогрессирующие боли и деформация пораженных суставов при отсутствии лечения.
Как правило, аутоиммунное воспаление сначала поражает мелкие суставы кистей. Позже воспаляться могут крупные суставы (коленные, тазобедренные) с развитием гонартроза и коксартроза. Их поражение в дальнейшем и приводит к необходимости в хирургическом вмешательстве.
Однако ревматоидный артрит не всегда является основанием для эндопротезирования. Потребность в замене суставов часто возникает у людей с асептическим некрозом, деформирующим артрозом и остеопорозом. Эти заболевания также могут стать причиной тяжелого повреждения колена/ТБС. РА в таком случае — только сопутствующая патология, которая затрудняет выполнение операции.
Установка эндопротеза при ревматоидном артрите
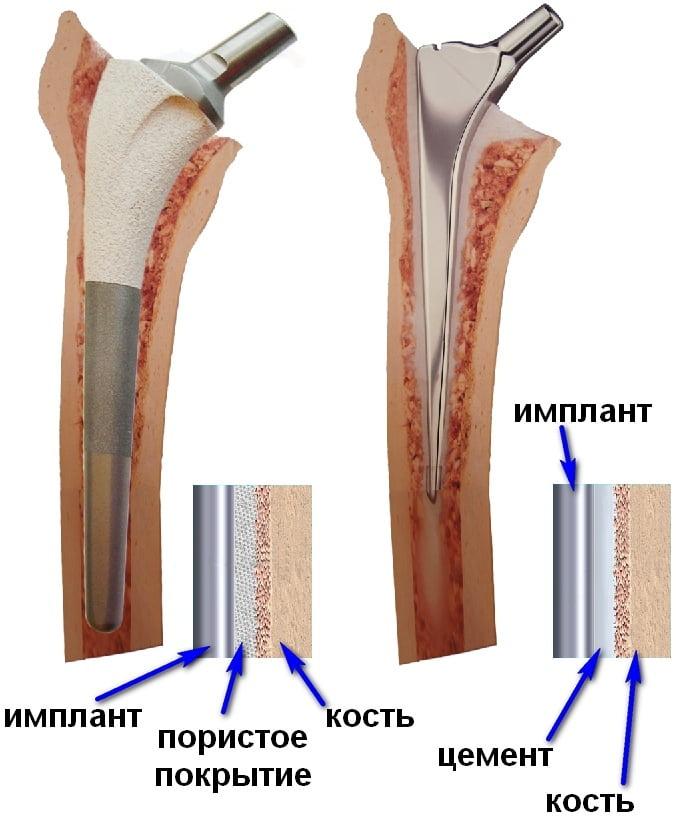
Ревматоидным артритом болеют в основном женщины старше 40-50 лет. Помимо массивного разрушения суставов у таких пациенток часто выявляют сопутствующий остеопороз, для которого характерно снижение плотности костной ткани. В таких условиях надежная фиксация эндопротеза возможна лишь при использовании костного цемента. Поэтому при РА в большинстве случаев устанавливают именно цементные эндопротезы. Установку бесцементных моделей выполняют только в молодом возрасте, при хорошем состоянии костной ткани.
У пациентов с высокоактивным РА обычно выявляют массивное поражение синовиальных оболочек и разрушение костной ткани (значительное истончение стенок и дна вертлужной впадины ТБС). В таком случае в ходе операции врачам приходится выполнять тотальную синовэктомию, проводить реконструкцию вертлужной впадины и пластику костных дефектов.
На поздних стадиях РА практически у всех больных нарушается кровообращение и микроциркуляция в мягких тканях конечностей, а также повреждаются околосуставные ткани. На фоне приема лекарственных препаратов у многих пациентов наблюдается иммуносупрессия. Все это повышает риск развития инфекционных и тромбоэмболических осложнений. Поэтому при эндопротезировании у таких больных крайне важна малотравматичность операции, минимальное повреждение мягких тканей, усиленная профилактика тромбозов и инфекции.
Залогом успешного эндопротезирования при РА является снижение активности заболевания перед планируемым хирургическим вмешательством и профилактика остеопороза. Если больной не получал базисную противовоспалительную и генно-инженерную терапию, ему сначала рекомендуют пройти курс лечения. Операцию планируют лишь по достижении низкой активности болезни.
Отметим, что выполнение эндопротезирования не требует отмены базисных и гормональных препаратов перед операцией. Однако ГИБП должны быть отменены как минимум за 4-6 месяцев до хирургического вмешательства. В противном случае у больного повышается риск развития туберкулеза и других оппортунистических инфекций, в том числе антибактериальных. В какие сроки после операции возобновлять прием ГИБП — врачи определяют в индивидуальном порядке.
Степень риска при проведении операции
У пациентов с активным ревматоидным артритом риск осложнений выше, чем у тех, кто оперируется из-за деформирующего артроза или асептического некроза. Причина этого — сопутствующее РА массивное поражение синовиальных оболочек и периартикулярных тканей, грубые дефекты костей, нарушение микроциркуляции, снижение иммунитета.
Распространенные осложнения эндопротезирования при РА:
- перипротезная инфекция;
- нестабильность эндопротеза и связочного аппарата сустава;
- периостальные и перипротезные переломы;
- тромбофлебит и тромбоэмболия.
Больным с РА после операции чаще остальных требуется длительная госпитализация и сложные ревизионные операции. Примечательно, что у таких пациентов увеличиваются сроки заживления послеоперационной раны. Если в среднем после операции на колене швы снимают через 14-15 дней, то в случае с ревматоидным артритом — только спустя 16-17 дней.
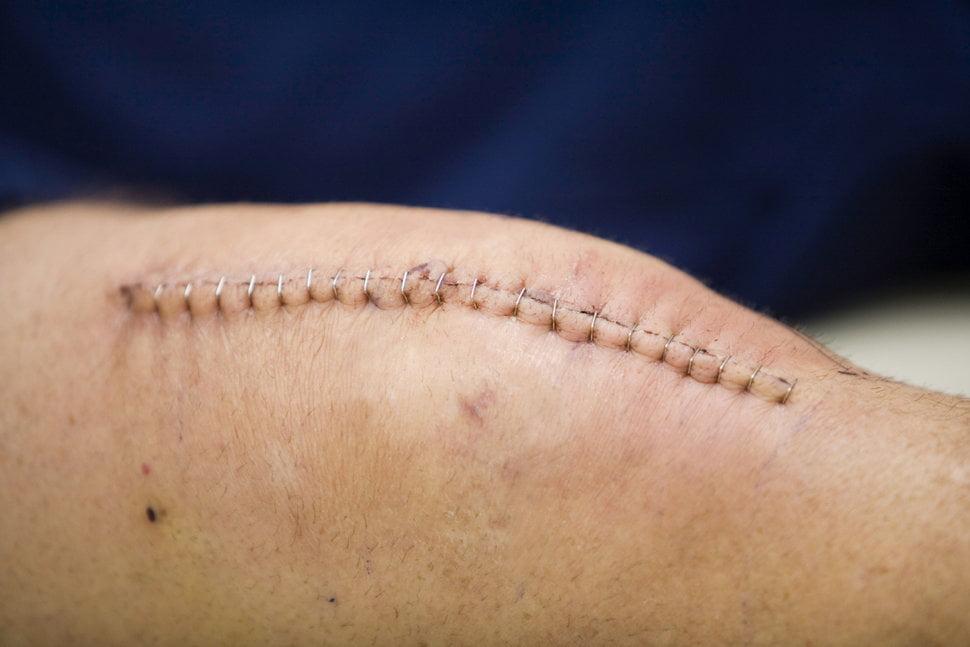
Шов на коленном суставе.
Долгосрочные перспективы
Тотальное эндопротезирование позволяет полностью устранить болевой синдром, улучшить функциональные способности сустава и повысить качество жизни пациента. При отсутствии осложнений после операции больной может вернуться к активному образу жизни. Вне зависимости от возраста, хирургическое вмешательство является эффективным методом как медицинской, так и социальной реабилитации.
После эндопротезирования всем пациентам требуется периодическое рентгенологическое обследование и КТ зоны оперированного сустава. Их выполняют с целью ранней диагностики нестабильности эндопротеза.
Замена колена/ТБС не является поводом для прекращения базисной противовоспалительной, гормональной и генно-инженерной терапии. Напротив, всем пациентам требуется дальнейшее консервативное лечение с назначением адекватных доз лекарственных препаратов. Это необходимо для подавления активности заболевания и предотвращения дальнейшей деструкции суставов.
Итоги
Потребность в замене крупных суставов у больных с РА возникает в двух случаях:
- при высокой активности болезни, которая привела к тяжелому поражению коленного/тазобедренного сустава;
- при сопутствующем асептическом некрозе, деформирующем остеоартрозе и остеопорозе.
Выполнение операции при ревматоидном артрите сопряжено с рядом трудностей. Чтобы добиться хороших результатов, врачам необходимо рационально комбинировать консервативные и оперативные методы лечения. Пациентам с РА требуется назначение гормональных, базисных противовоспалительных и генно-инженерных препаратов. Также им необходима усиленная профилактика тромбоэмболических и инфекционных осложнений.
Сегодня врачи стараются использовать рациональный подход к лечению ревматоидного артрита. Он заключается в раннем назначении адекватных доз БПВП, тщательном контроле ревматолога за эффективностью лечения, своевременном подключении к терапии ГИБП. С одной стороны, это позволяет уменьшить потребность в дальнейшем эндопротезировании, с другой — снизить активность заболевания и в целом улучшить результаты хирургического лечения.

Артрит, в том числе и ревматоидный – это достаточно серьезное заболевание, которое может очень сильно мешать нормальной жизни человека. На данный момент есть множества вариантов его лечения и профилактики: от простой лечебной физкультуры до медикаментозного.
Но даже эти способы часто могут быть не эффективны для некоторых случаев. Тогда остается последний и очень действенный вариант устранения болезни – хирургическое лечение.
О хирургии артрита
Довольно часто многим пациентам, имеющим этот недуг приходится прибегать именно к хирургическому вмешательству в процесс протекания болезни, и как показывает статистика, пациенты в наши годы, прошедшие через операцию, имеют намного лучшее самочувствие, чем такие же пациенты в середине прошлого века. Инновации и заинтересованность врачей в этой области продолжают расти, и таким образом, за недавнее время, начала появляться самостоятельная ветвь в этой области – ревматохирургия.
Когда требуется хирургическое вмешательство?
Поскольку препараты помогают только уменьшить скорость распространения и развития артрита, они являются не очень действенным способом лечения. Тем более уже во время разрушения самого сустава. Тогда операция становится действительно необходимой процедурой для улучшения состояния больного.
Однако, хотя она может быть проведена, как в случаях полной запущенности протекания заболевания или иных сложных ситуациях, так и почти в самом начале, если брать во внимание не самые сложные операции, не стоит сразу отчаиваться и надеяться лишь на хирургическое лечение. Более верным поступком будет проконсультироваться у специалиста, с полным обследованием состояния и формы болезни, после чего можно будет назначить верное лечение.
Виды хирургического лечения артрита
При лечении артрита существует ряд различных хирургических операций. Каждая из которых применима в том или ином случае, в зависимости от возрастной группы больного, его общего самочувствия, локализации поражения и запущенности болезни. Вот ряд распространенных операций.
Хирургическая процедура, чаще проводимая на колене или пальцах, на ранних стадиях артрита. В ее процессе с больного сустава удаляется воспалённая часть синовиальной оболочки. Такой вид операции не излечивает от артрита, однако значительно снижает болевые ощущения у человека и не дает дальше разрушаться и деформироваться месту поражения.
Метод заключается в обработке сустава, пораженного ярким случаем артрита. В этом случае отшлифовывается все лишние наросты у костей и обычно выполняется при поражении колена.
Также существует заместительная артропластика или замена сустава, что намного серьезнее. Врачи удаляют некоторые части больного сустава и заменяют их имплантами, выполненными из специального металлического сплава или пластмассы. Она чаще всего проводится на бедренном или коленном суставе, однако может быть проведена не только с ними.

Применяется при оперировании суставов ног, для уменьшения боли, при ходьбе. Для этого удаляется часть пораженной кости в локализации болезни.
Более простым языком – это сращивание суставов. К такому методу прибегают для увеличения выдерживаемой нагрузки и снижения боли. Проводится такая операция на позвоночнике, стопах или запястьях, в редких случаях невозможности проведения замены всего сустава. Врачи снимают небольшой слой ткани кости в пораженном месте, после чего концы сустава соединяются вместе. Спустя определенное время концы сустава срастаются, теряя подвижность и образуя единую кость. В итоге это дает возможность выдерживать большую нагрузку, взамен на неподвижность.
Последствия хирургии при артрите
Послеоперационное состояние больного зависит от запущенности прооперированного случая и общего состояния человека, но в любом варианте, поправка пациента после проведения процедуры занимает определенное время.
Также необходимо поддерживать процесс восстановления прописанными медицинскими препаратами и различными назначенными процедурами.

В большинстве случаев хирургический метод осуществляется успешно и гарантирует полное выздоровление пациента.
Лечение артрита хирургическим способом, несмотря ни на что, можно назвать самым эффективным и дающим гарантию на поправку больного. Но для успешного проведения операции, первым делом необходимо задать специалисту вопрос, нет ли иного варианта лечения и будет ли это верным шагом к выздоровлению.
Медицина сделала большой шаг вперед в области прогнозирования и лечения артрита, и в наше время не стоит сильно переживать из-за операции на суставе, так как это, возможно, единственный и лучший путь к выздоровлению.
Основная цель лечения всех видов поражения суставов – максимально возможное сохранение их функций, уменьшение болевых ощущений и других неудобств для больного. К сожалению, далеко не всегда удается при этом обойтись только консервативными методами.
Всю хирургию суставов условно делят на две основные группы: малую и большую.
К малым вмешательствам относят пункцию полости сустава с диагностической и лечебной целью. Для диагностики полученную жидкость проверяют в лаборатории, от результатов зависит диагноз, а значит, и правильность лечения. Удаление же гноя, крови из синовиальной полости и непосредственное доставление к больному месту различных лекарственных препаратов позволяет облегчить состояние пациента.

Другой малоинвазивный метод – артроскопия, при этом через прокол вводят специальные оптические приборы, можно осмотреть состояние хрящей, менисков. Последнее время с помощью этого метода все чаще проводят и весьма серьезные хирургические манипуляции типа пластики связок, удаления менисков или свободных тел в полости ( суставных мышей ).
Несмотря на развитие техники, хирургические вмешательства со вскрытием полости сустава (артротомия) все еще широко распространены и востребованы. Виды операций зависят от причин, вызвавших заболевание.
Корригирующие операции при деформации суставов
Деформации суставов могут быть обусловлены изменениями в них самих или окружающих тканях (костях, связках).
В таких случаях применяют:
Операции, приводящие к ограничению движения в суставе.
Чаще всего проводятся при параличах мышц конечностей, когда, например, стопа свисает и доставляет неудобства. К ним относится артрориз – создание специального ограничителя-распорки.
Здесь удаляются синовиальные оболочки, разъеденные дистрофическим процессом ( артроз ) или разрушенные при инфекционном воспалении (артрит). Может быть полноценной операцией, когда удаляют некротизированные (омертвевшие) ткани, костные обломки и секвестры. После этого вставляют специальный дренаж и очищают полость.
Кроме того, резекция обязательно присутствует как первый этап при создании артродеза, при проведении артропластики и подготовка к эндопротезированию.
Создание условий для полного срастания концов кости, образующих сустав, то есть, его полной ликвидации. После удаления всех суставных поверхностей до образования плотной костной мозоли накладывают гипс. Для ускорения и получения более прочного соединения иногда вставляют специальные штифты или закрепляют собственным костным трансплантатом, например, из гребня подвздошной кости. Результатом становится анкилоз – полная неподвижность в данном суставе.
При проведении этой операции сустав остается подвижным, исчезает болезненность в нем. Артропластику можно проводить, даже если произошло самопроизвольное заращение сустава. При этом кости отделяют друг от друга и между их концами укладывают специальную прокладку. В частности, при вмешательстве на коленном суставе используют участок широкой фасции бедра. В ортопедии эту операцию проводят как альтернативу эндопротезированию.
Эндопротезирование суставов

Наиболее радикальный метод хирургии суставов, когда не выполняющий своей функции, причиняющий лишь страдания сустав удаляется, и на его место вставляется трансплантат из специальных сплавов, не раздражающих ткани человека.
Для большей эффективности сейчас преимущественно проводят имплантацию двухполюсных моделей, то есть заменяется не только одна пораженная поверхность, но и вся суставная сумка. Сам искусственный сустав либо прочно фиксируется механически (забиванием в кость), либо крепится костным цементом. После этой операции все функции, доступные для этого сустава полностью восстанавливаются. Например, известный фигурист Алексей Ягудин после эндопротезирования тазобедренного сустава не только свободно ходит, но и катается на коньках.
Ревматоидный артрит – это тяжелое заболевание, которое может серьезно осложнить жизнь человека. Если больной обращается к врачу несвоевременно, если болезнь запущена, то медикаментозных мер уже недостаточно и приходится прибегать к хирургическим вмешательствам. В последнее время качество и количество инновационных хирургических технологий переживают бурный рост. Даже появилась в ортопедии такая специализация как ревмахирургия, которая занимается восстановлением разрушенных ревматизмом суставов. Пациенты после операции чувствуют себя значительно увереннее, разрушение сустава останавливается, качество жизни улучшается.

Показания к операции при ревматоидном артрите
- Деформации, значительно ограничивающие функцию сустава.
- Выраженные анкилозы.
- Боль.
- Синовиты, бурситы, которые не поддаются лечению лекарственными препаратами.
- Ревматические узелки, которые постоянно изъязвляются.
- Защемление нерва из-за синовита.
- Травматизация сухожилия.
- Асептический некроз.
В принципе для лечения артрита существуют разные возможности:
По мере увеличения износа кости и хряща следует учитывать возможность замены сустава или суставов. Цель состоит в том, чтобы позволить пациенту снова двигаться без боли и улучшить качество жизни. Ассортимент материалов для искусственных суставов разнообразен - титан, керамика, металл или полиэтилен. Иногда требуется полное эндопротезирование сустава, иногда достаточно заменить только один компонент.
Важно не пропустить подходящее время для эндопротезирования. Чем больше потеря функции до операции, тем больше вероятность того, что после нее не будет достигнута полная функциональность. Кроме того, ранее поврежденные и хрупкие кости могут не обеспечить качественную механическую поддержку протеза.
Эндопротезы имеют ограниченный срок годности. Возможны два хирургических вмешательства – цементная технология и бесцементная. Их главное отличие – в принципе фиксации искусственного сустава. По одному методу протез практически цементируется в кость, то есть фиксация имплантата происходит благодаря специальному медицинскому полимерному цементу. Нагрузка на соединение возможна через несколько дней. В бесцементном методе компоненты протеза благодаря своему уникальному покрытию буквально врастаются в здоровую кость, так что кость и протез становятся едины. Эти протезы обычно эксплуатируются более продолжительное время
Данное вмешательство происходит, когда замена суставов больше невозможна. Уничтоженные суставные поверхности удаляются, а кости фиксируются пластинами, винтами, проводами или гвоздями до тех пор, пока сустав станет неподвижен. На месте больного сустава образуется единая кость, которая сможет выдерживать серьезную нагрузку, так как ее положение будет закреплено в физиологически выгодной для тела позиции. Пациент избавится от боли, но будет вынужден передвигаться с помощью вспомогательных приспособлений. К данному способу прибегают редко, но в некоторых случаях – это единственный выход из сложившейся ситуации.
- Артропластика
В случае разрушенных суставных поверхностей, но все еще хорошо сохранившихся связочного аппарата, суставной капсулы и мышц, выбирается артропластика. После удаления разрушенных частей сустава суставные поверхности переставляются и заменяются собственной тканью тела (капсулярная ткань, жировая ткань, мышечная фасция) или искусственными гипоаллергенными прокладками.
- Коррекция суставной поверхности
В случае больших осевых отклонений цель коррекции поверхности сустава состоит в том, чтобы еще раз добиться равномерной нагрузки всех компонентов соединения или сдвинуть ограниченный хрящ из стрессовой зоны сустава. Затем кость отделяется и стабилизируется с помощью винтов, пластин, проводов и гвоздей в скорректированном положении. Процедура обычно проводится у более молодых пациентов и в сочетании с синовэктомией (удаление тонкой внутренней оболочки сустава).
Суставная синовэктомия или тендосиновэктомия могут рассматриваться, если суставные поверхности остаются неповрежденными, и болезнь продолжает прогрессировать более шести месяцев, несмотря на медикаментозную терапию. Воспаленная слизистая оболочка или воспаленная ткань оболочки сухожилия полностью удаляются хирургическим путем –синовэктомия и тендосиновэктомия соответственно. Процедура может быть открытой или выполняться с помощью артроскопии. Благодаря этому вмешательству воспаление и, следовательно, процесс разрушения хряща, разрушение кости, поражение сустава и перенапряжение связок уменьшаются, хоть сам артрит не излечивается.
Хирургическое вмешательство при ревматоидном артрите становится необходимым, если эффект от консервативных методов лечения уже недостаточен. Современные хирургические методы обычно гарантируют выздоровление пациента от артрита, но надо тщательно взвесить все плюсы и минусы последствий операции. Реабилитационный период после эндопротезирования очень сложный, и пациент должен настроиться на длительный процесс восстановления. Но, если операция – это единственный шанс на выздоровление, если пациент терпеливый и добросовестный, то не стоит сильно волноваться. Современное эндопротезирование, ревмахирургия достигли больших успехов и сегодня может гарантировать отличные результаты.

При проявлении болей незамедлительно обратитесь к специалисту, не допускайте развитие недуга
Артрит является наиболее распространенной причиной боли в позвоночнике, особенно у людей старше 50 лет. Заболевание может образоваться в любом отделе позвоночного столба. Он состоит из позвонков, связок, мышц и дисков (губчатых, хрящевых подушечек, расположенных между каждым позвонком), которые смягчают позвоночник и позволяют ему двигаться. Артрит позвоночника появляется при повреждении самих позвонков или структур, окружающих его.
Причины развития заболевания
Артрит позвоночного столба возникает из-за внутреннего повреждения тела позвонка и межпозвоночного диска. Чаще заболевание носит вторичный характер, возникающий в результате артроза или травмы. Развитию артритов в позвоночнике предшествуют:
- Повреждение фасеточных суставов.
- Разрушение межпозвонкового диска, возникающее по мере старения. Диски выступают в качестве амортизаторов для позвоночника. Они имеют жесткую внешнюю часть и мягкую внутреннюю. Мягкая часть диска поглощает удар, но жесткая может разорваться из-за дегенерации или травмы. Поврежденные диски недостаточно выполняют свои функции, начинают уменьшаться, что приводит к уменьшению пространства между телами позвонков, а основная часть давления передается фасеточным суставам.
- Постепенное изнашивание анатомических структур позвоночника, которые сопровождаются дистрофией наружных волокон передних или боковых отделов фиброзного кольца.
- Нарушение иммунитета, в результате которого клетки, вырабатываемые организмом для борьбы с вирусом, начинают сами уничтожать соединительную ткань.
- Врожденный дефект или заболевание. Сколиоз или другое искривление позвоночника усиливают давление на суставы.
- Травма. Сломанный позвонок, операция на позвоночнике в ряде случаев приводят к артриту.
Ревматоидный артрит передается по наследству. Генетические причины недостаточно изучены, однако, семейный анамнез имеет важную роль при постановке диагноза. Также причиной заболевания может стать инфекция.
Основные факторы риска
Ученые не знают точной причины заболевания позвоночника, но у большинства людей с артритом, присутствует хотя бы два фактора риска. Основные факторы риска развития недуга:
- Двумя главными факторами являются возраст и повреждение межпозвоночного диска. Распространенность симптоматического артрита быстро возрастает с 45 лет.
- Избыточный вес / ожирение. Люди, страдающие лишней массой тела, в 5 раз чаще страдают от артрита в поясничном отделе.
- Наиболее часто артрит позвоночного столба встречается у женщин.
- Диабет и подагра увеличивают риск развития заболевания.
- Повторяющиеся движения. Занятия или действия, связанные с повторяющимся стрессом на позвоночник, повышают риск возникновения артрита.
К развитию артрита склонны спортсмены, продавцы, строители, грузчики и другие личности, работа которых связана с сильным давлением на позвоночник. В одном из исследований у 57% взрослых старше 65 лет были обнаружены признаки артрита шейного отдела. В другом изучали поясничный отдел людей, возраст которых составлял 60–69 лет, эксперты обнаружили симптомы заболевания у 89%.
Клиническая картина недуга
Симптомы артрита присутствуют практически у каждого. Его признаки ухудшаются с возрастом, в связи с более сильными нагрузками на позвоночник. При артрите позвоночника симптомы могут быть следующими:
Симптомами артрита позвоночника является отечность и нежность пострадавшего участка. К отеку приводит трение тел позвонков. Возникает покраснение кожи над пораженным суставом. Возможно формирование цервикального стеноза с миелопатией. Это серьезное заболевание часто встречается среди пожилых пациентов. Стеноз с миелопатией реже встречается в поясничном отделе.
Какие диагностические мероприятия проводят для выявления недуга?
Любой человек с болью в позвоночнике или скованностью, длящейся более двух недель, должен проконсультироваться с врачом для проведения медицинской диагностики. В первую очередь собирают анамнез. Пациент описывает симптомы, беспокоящие его, когда они начались, после каких действий появляется боль. Больной рассказывает как эти изменения влияют на его повседневную жизнь и трудовую деятельность. В анамнез также входят сведения о других заболеваниях, приеме медикаментов, семейный анамнез, вредные привычки и образ жизни.
Далее, лечащий доктор проводит физический осмотр. Пациентам с артритом позвоночника назначают проведение:
- рентгена;
- КТ;
- МРТ.
Рентгеновские снимки показывают уменьшение хрящевой ткани, компрессионные переломы, наличие и расположение костных отростков. Клиническая картина и физическое обследование необходимы для получения точного клинического диагноза и составления плана лечения. Артриты позвоночника требуют проведения компьютерной томографии. КТ используется чтобы врач мог рассмотреть окружающие структуры и спинномозговой канал на наличие повреждений. КТ может включать миелографию.
Магнитно-резонансное сканирование представляет собой сложный метод визуализации, дающий детализированное изображение спинномозгового канала, нервных корешков, дисков, связок, окружающих тканей. При заболевании в позвоночных суставах проводят более детальное обследование из-за сложной анатомической структуры позвоночника. Также проводят компьютерную осевую томографию суставов позвоночника, которая показывает поперечный разрез.
Консервативная терапия патологии
Прежде чем принимать решение о лечении, следует учитывать образ жизни пациента, тяжесть боли и историю заболевания. К лечению артрита следует подходить ответственно. Также необходимо рассмотреть возможные последствия и взаимодействие препаратов, витаминов и добавок. Лечение артрита сопровождается применением медикаментов. Актуальные препараты:
Некоторым пациентам назначают проведение инъекций. Они бывают двух типов: кортикостероиды и гиалуроновая кислота. Стероиды уменьшают отечность, снимают боль. Гиалуроновая кислота имитирует вязкую синовиальную жидкость.
Хирургические методы терапии
Хирургическое лечение требуется редко. В основном операций удается избежать. Однако, если симптомы становятся сильнее, а другие методы терапии не помогают, рассматривают хирургическое лечение. На позвоночном столбе выполняют следующие виды операций:
- артродез;
- ламинэктомия.
Артродез выполняют при трении тел позвонков. Операция подразумевает соединение нескольких позвонков для устранения возможности их дальнейшего смещения. Между позвонками ставят трансплантат, который закрепляют винтами или другим оборудованием. Такая операция уменьшает гибкость позвоночника и может оказывать большее давление на окружающие ткани и фасеточные суставы. Врач по артритам позвоночника может порекомендовать проведение ламинэктомии. Целью операции является создание большего пространства для нервов, тем самым уменьшаются симптомы. Данный вид оперативного вмешательства может облегчить симптоматику, но не предотвратить развитие заболевания.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Читайте также:


