Нервные отростки в шее
Корешковый синдром шейного отдела – это вопль организма по поводу преступного обращения с позвоночником. Кости не болят, потому что костная ткань не имеет болевых рецепторов. Разрушение любых отделов позвоночного столба – процесс бесшумный. Только резкая боль, характерная для корешкового синдрома (радикулита), выводит человека из беспечности.

Насильно уложенный болью в постель, больной ищет ответы на вопросы: откуда берется эта боль, как от неё избавиться, можно ли восстановиться и жить, как раньше. И вот что открывается на пути прозрения.
Причины
В такой тесноте каждое новообразование создает проблему:
- Остеофиты, протрузии, грыжи сдавливают и травмируют все соседние ткани, вызывают их воспаление.
- Нарушается кровообращение, появляются отёки – боль при движении шейных мышц – это сигнал мозгу о патологии.
- Артерии, сжатые отечными и спазмированными мышцами, не могут обеспечить сам мозг достаточным питанием. От этого болит и кружится голова.
- Но громче всего кричат от боли воспаленные чувствительные нервные отростки. Когда они ущемляются при неосторожном движении головы, боль проходит по всему пути нерва и отдается в мышцы лица, головы, в плечи и верхние конечности. 60% всех защемлений нерва происходит из-за воспалений и спазмов соседних с ним тканей и сосудов.
- Самой частой причиной корешкового синдрома шейного отдела является стеноз (сужение) корешковой артерии, питающей нерв. Его кислородное голодание вызывает нестерпимую боль. А боль — это сигнал о воспалении всех тканей, окружающих позвоночник, когда в нём развиваются процессы дегенерации. Причина же дегенерации (разрушения) – в недостатке питания, которое вызывает дистрофию (ослабление).

Дегенеративно-дистрофические изменения – остеохондроз – главная причина корешкового синдрома.
Маленькие по размерам шейные позвонки находятся в постоянном движении и удерживают на весу довольно тяжелую голову. Эластичные и упругие межпозвоночные диски обеспечивают гибкость и мобильность головы и шеи при разнообразных движениях. При активной работе необходимо хорошее питание: позвонкам, в первую очередь – кальций, дискам – белки и вода.
Имея кровеносную систему, позвонки получают нужные вещества с притоком крови, а вот дискам для питания нужны особые условия – ритмичные движения позвоночника. Такие, как при ходьбе, плавании. А если движения нет – диски голодают, ссыхаются, сплющиваются, образуются протрузии и грыжи, на позвонках растут остеофиты. От них происходит 30% защемлений нервных отростков.
Сидячий образ жизни, курение, неправильное питание формируют остеохондроз с корешковым синдромом и другими осложнениями.
Причинами радикулита могут быть также:
- Врожденные дефекты позвоночника;
- Травмы;
- Опухоли;
- Нарушения гормонального фона;
- Инфекции и простудные заболевания;
- Неоправданно большие нагрузки на позвоночник.
Симптомы
Боль – не единственный симптом радикулита, её сопровождают:
Локализация и распространение этих признаков зависит от того, в каком позвонке произошло защемление нерва.
С1 –С2 – поражение нервных отростков в этих позвонках влечет за собой постоянную боль и онемение в затылке и теменной части головы. Характерно провисание подбородка из-за слабости мышц этого участка.
С3 – нервы, выходящие в районе этого позвонка, связаны с правой и левой сторонами шеи. Болит и немеет шея с той стороны, где есть защемление. Могут быть проблемы с подвижностью языка.
С4 – нервные отростки из этого отдела проходят к лопаткам и ключицам. Болезненность и онемение в этих областях часто отдает в сердце. Для уточнения диагноза надо сделать ЭКГ.
С5 – нервы от этого позвонка связаны с мышцами рук. Боль и онемение наблюдаются от шеи до локтя с внутренней стороны руки.
С6 – защемление нерва в этой области распространяет боль от лопатки по всей внутренней стороне руки до большого пальца ладони, который часто немеет. Слабеют бицепсы, рука ограничена в движении.
С7 – корешковая боль от этого позвонка продолжается по внешней стороне руки до мизинца и безымянного пальца. Трудно поднять и согнуть руку в локте.
Советуем прочитать: невринома позвоночника.
Самые распространенные признаки корешкового синдрома: сильная боль по движению нерва, онемение кожи, ослабление мышц при движении.
Лечение
Лечение корешкового синдрома во всех случаях индивидуально: разными могут быть причины, возраст, сопутствующие заболевания. Но ряд моментов лечения типичен для всех.
В период обострения и сильной боли – постельный режим с ограниченной подвижностью.
Медикаментозная терапия проводится, чтобы снять боль и воспаление; восстановить кровообращение и нормальный обмен веществ в пораженной области. Для этого применятся препараты различного спектра действия и способа ведения: в виде таблеток, уколов, гелей, мазей:
Лазеротерапия восстанавливает нормальное кровообращение в зоне боли, снимает воспаление и отеки прилегающих мышц.
Различные виды физиотерапии (ультразвук, электрофорез) и мануальной терапии, конечно, полезны т.к. способствуют нормальному обмену веществ в пораженной области, но являются в лечении позвоночника далеко не основными.
ЛФК, тренировка ослабленных мышц, окружающих позвоночник – основное лечение. Особенно в случае его поражения остеохондрозом со всеми осложнениями, в том числе и корешковым синдромом. С.М. Бубновский, разработал метод кинезитерапии – лечения движением с динамическими нагрузками. Он утверждает, чтотолько восстановление нормального кровообращения в мышцах путем отягощающих нагрузок способно дать стойкий эффект выздоровления при болезнях позвоночника. Но эти упражнения должны быть строго дозированы, техника выполнения осваивается с тренерами лечебной физкультуры.
Оперативное вмешательство при радикулите проводится редко – для удаления опухоли или грыжи.

Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.


Синдром конского хвоста спинного мозга

Симптомы и лечение корешкового синдрома поясничного отдела
Корешковым синдромом шейного отдела в медицине принято называть комплекс неприятных клинических признаков, которые возникают при сдавливании спинномозговых нервных окончаний. Многие специалисты также называют данный патологический процесс радикулитом (защемление нервных окончаний в основной массе случаев сопровождается развитием воспалительного процесса).
Корешковый синдром шейного отдела встречается довольно редко, что непосредственно связано с прочностью позвонков этой зоны по сравнению с другими отделами позвоночного столба. Межпозвоночные отверстия в этой области имеют небольшие размеры, что не позволяет грыжевым выпячиваниям выходить за их пределы.
Шейный радикулит формируется в большинстве случаев на фоне передавливания корешковых артерий. Вследствие этого наблюдается развитие кислородного голодания последнего элемента. Почему возникает корешковый синдром шейного отдела позвоночника?

Основные причины возникновения
Радикулопатия шейного отдела может возникать по разным причинам, поэтому от возникновения данного заболевания не застрахован абсолютно никто. Многие пациенты считают, что болезнь появляется преимущественно в старческом возрасте. Однако она часто диагностируется у молодых пациентов.
Можно выделить некоторые характерные причины, которые провоцируют развитие корешкового синдрома шейного отдела:
- Гормональные нарушения. Во время гормонального сбоя нарушаются обменные процессы в организме, в результате чего возникает защемление нерва. По этой причине очень важно своевременно устранять все возникающие заболевания, связанные с дисбалансом гормонов.
- Врожденные аномалии строения позвоночника.
- Гиподинамия. Если человек ведет малоподвижный образ жизни, у него могут возникнуть различные проблемы с позвоночником. Именно поэтому при сидячей работе необходимо совершать прогулки или посещать спортзал.
- Переохлаждение.
- Ожирение. При наличии лишнего веса нагрузка на позвоночный столб существенно усиливается, что ведет к сдавливанию нервных волокон и развитию корешкового синдрома.
- Остеохондроз.
- Возрастные изменения. В пожилом возрасте у людей меняется структура хрящевой и костной ткани. В связи с этим может развиваться остеохондроз и корешковый синдром.
- Межпозвоночная грыжа, которая существенно ухудшает самочувствие и приводит к возникновению скованности движений. Она может вызвать остеохондроз шейного отдела и корешковый синдром.
- Травмы. Ушибы позвоночника являются довольно опасными для здоровья. Если возникла травма шейного одела, и наблюдается смещение позвонков, то защемление нервов и развитие корешковой боли возникает в 90 % случаев.

Анатомические особенности
Нервные корешки берут свое начало в спинном мозге, который расположен в дуральном мешке внутри позвоночного столба. Одна пара этих корешков – двигательный и чувствительный – образует нервный отросток, проходящий сквозь отверстия позвоночника и связывающий спинной и головной мозг. Путь нервных отростков в области шеи довольно тесен. Суставы, позвонки, связки, артерии, мышцы – все это сжато в узком участке данной части позвоночника.
В такой тесноте каждое патологическое новообразование создает проблему – развитие остеохондроза шейного отдела позвоночника и корешковый синдром:
- Протрузии, остеофиты, грыжи травмируют и сдавливают все соседние ткани, провоцируют их воспаление.
- Нарушаются процессы кровообращения, появляются отеки – болезненность при движениях шейных мышц является сигналом мозгу о патологии.
- Артерии, сдавленные спазмированными и отечными мышцами, не могут обеспечить мозг достаточным количеством питательных элементов. От этого может болеть и кружиться голова.
- Болевой синдром наиболее выражен в нервных отростках. Когда при неосторожных движениях головы они ущемляются, боль проходит по всему нерву и отдается в мышцы головы, лица, в плечи и руки. Примерно 60% всех защемлений нервов происходит вследствие воспаления и спазмов соседних тканей и сосудов.
Наиболее частой причиной возникновения корешкового синдрома шейного отдела выступает сужение (стеноз) одноименной артерии, которая питает нерв. Его кислородная недостаточность - голодание, вызывает сильный болевой синдром. А боль является сигналом о воспалении тканей, окружающих позвоночный столб, когда в нем развиваются дегенеративные процессы. Причина же этой дегенерации кроется в недостатке питания, что, в свою очередь, вызывает дистрофию.
Симптомы корешкового синдрома шейного отдела
Боль - не единственный признак изучаемого недуга. Его часто сопровождают:
- Ограниченность и скованность движений головы и рук, снижение мышечного тонуса.
- Онемение некоторых участков тела. Распространение и локализация этих признаков напрямую зависит от того, в каком позвонке защемлен нерв.
- С1 –С2 – поражение нервных окончаний в данных шейных позвонках влечет за собой возникновение постоянной боли и онемения затылочной области и теменной зоны головы. При этом характерно провисание подбородка вследствие слабости мышц этой зоны.
- С3 – нервы, которые выходящие в области этого позвонка, связаны обеими сторонами шеи. Немеет и болит шея именно с той стороны, где присутствует защемление. Могут также наблюдаться проблемы при движениях языка.
- С4 – нервные окончания из этого отдела идут к ключицам и лопаткам. Онемение и болезненность в этих областях зачастую отдает в сердце. Симптомы корешкового синдрома шейного отдела позвоночника довольно неприятны.
- С5 – нервы переходят в мышцы рук. Болезненные ощущения наблюдаются с внутренней стороны конечности, от области шеи до локтя.
- С6 – ущемление нерва этой области распространяет болевой синдром от лопатки на всю внутреннюю сторону руки до большого пальца, который может неметь. В руке отмечается ограниченность движений.
- С7 – корешковые боли от этого позвонка локализуются по внешней стороне руки до безымянного пальца и мизинца. Пациенту при этом трудно согнуть руку в локте или поднять ее.
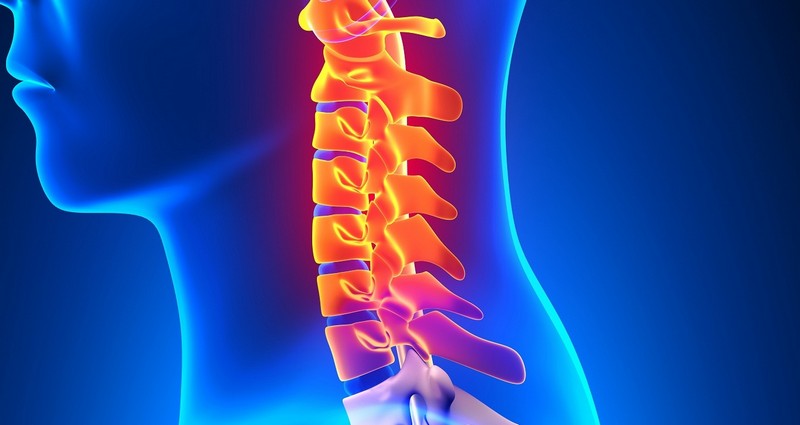
Диагностика
Самостоятельно определить у себя данное заболевание невозможно, так как симптомы корешкового синдрома шейного отдела схожи с теми, что возникают при нарушении работы сердца или ряде неврологических заболеваний. Постановкой диагноза должен заниматься специалист. Для обследования привлекают аппаратные методики, например, рентген, КТ или МРТ. Они помогают получить полную клиническую картину болезни и степень поражения.
В процессе диагностических мероприятий уточняется анамнез пациента, и рекомендуется сдать кровь и мочу для проведения лабораторных исследований. Важным инструментальным методом диагностики вступает УЗИ позвоночных артерий, которые могут быть сдавлены сместившимися позвонками в шейном отделе.
Методы лечения
Как лечить остеохондроз шейного отдела с корешковым синдромом? После диагностики врач, учитывая результаты исследований и состояние больного, назначает ему комплексную терапию. Она включает в себя медикаментозное лечение, лечебную физкультуру, физиотерапию, массаж, магнитную или мануальную терапию. Все эти процедуры направлены на улучшение процессов переноса крови по сосудам пораженной области, а также на нормализацию нейронной передачи.
Комплексное лечение – это важное условие в избавлении от признаков корешкового синдрома в шейном отделе. Прием противовоспалительных и обезболивающих средств решением проблемы, как правило, не является, а только временно устраняет патологическую симптоматику основного заболевания. Со временем отсутствие компетентной терапии может приводить к инвалидности или иным серьезным последствиям.
Медикаментозная терапия недуга
Начинается лечение корешкового синдрома шейного отдела с подбора подходящих медицинских препаратов. Назначаются они, как правило, узкопрофильным специалистом – ортопедом или неврологом. Во внимание специалист принимает характер патологического процесса, причина его развития, возраст больного и степень выраженности симптоматики. Для достижения максимального эффекта используют следующие группы медикаментов:
Лечение корешкового синдрома шейного отдела позвоночника длится достаточно долго. Продолжительность курса приема выбранных медицинских препаратов определяется индивидуально. Однако использование одних медикаментов не позволит добиться стойкого положительного эффекта. Для этого наряду с лекарствами назначаются и другие способы восстановления нормального состояния.
Физиотерапевтические методы лечения корешкового синдрома шейного отдела
Наладить обменные процессы и устранить боль в изучаемой области помогает мануальная терапия и физиопроцедуры. Сегодня предлагается множество способов устранения корешкового синдрома, и каждый из них отличается эффективностью и особенностями воздействия и. Чаще всего используются:
- Массаж, который позволят снять тонус и напряжение мышц, улучшить кровоток, расслабить проблемную зону. Проводят его только квалифицированные специалисты, или мануальный терапевт.
- Иглотерапия. При помощи точечного воздействия улучшается кровообращение шейного отдела, раздражаются нервные волокна и благодаря этому снимается напряжение.
- Мануальная терапия. Доктор, используя специальные проверенные методики, легко ставит на место смещенные позвонки шейного отдела и воздействует на отдельные области для купирования болевого синдрома и нормализации самочувствия в целом.
- Прогревание. Это одна из самых эффективных и востребованных методик. На проблемную зону воздействуют световыми или тепловыми волнами. Следует помнить, проводить подобные процедуры в период обострения корешкового синдрома шейно-грудного отдела нельзя.
Лечебная физкультура
В целях нормализации кровообращения в шейной зоне больным рекомендуется ежедневно выполнять некоторые упражнения. Они довольно просты и не причиняют существенного дискомфорта, но при постоянном соблюдении режима помогают улучшить состояние и избавиться от корешкового синдрома. Лечебный комплекс состоит из таких групп упражнений:
- разминка шеи;
- расслабление мышц;
- повороты головой;
- разминка и разогрев плечевой зоны.
Профилактические мероприятия
Любую патологию легче предотвратить, чем в последствие долго ее лечить. Поэтому врачи рекомендуют всем, что хочет защитить себя от возникновения заболеваний позвоночника, вести правильный образ жизни, каждое утро делать комплексную гимнастику и следить за рационом питания.
Исключить возникновение корешкового синдрома в области шеи помогают периодические сеансы оздоровительного массажа, обязательные разминки во время трудовой деятельности, особенно если человек ведет малоподвижный образ жизни.
Употребление в пищу витаминов и минеральных веществ – обязательное условие сохранения здоровья позвоночника. Это обусловлено тем, что костная и хрящевая ткань склонны к быстрому разрушению в результате нехватки в организме полезных веществ.
Особое внимание необходимо уделять состоянию позвоночника в детском возрасте, чтобы во взрослой жизни не столкнуться с подобными проблемами. Это обязанность лежит, главным образом, на родителях и педиатрах.
Санаторно-курортное лечение
Процедуры в домашних условиях или в больнице не обладают таким эффектом, который можно получить в санатории. Обычно такие лечебные заведения оборудованы высококачественными приборами для проведения всех современных физиопроцедур, помогающих восстановить полноценное функционирование всех структур позвоночника. За проведением процедур здесь следит компетентный персонал, который наблюдает за самочувствием и изменения состояния пациента. В санаториях есть все для укрепления организма и нормализации психоэмоционального фона. Это и свежий воздух, и покой, и прогулки в красивых природных местах. Некоторые заведения этого типа ориентированы на терапию остеохондроза и сопутствующих патологий, другие - на общее оздоровление организма.
Мы рассмотрели симптомы и лечение корешкового синдрома шейного отдела. Надеемся, представленная информация поможет вам быть здоровым.
Редкий человек никогда не испытывал болей в шее. Иногда они слабо выражены и проходят сами. В случае, когда боль уже привела на приём к врачу, можно предполагать корешковый синдром шейного отдела. Симптомы этой болезни сигнализируют о патологических изменениях, и лечение должно учитывать причины возникновения заболевания.
Спинномозговые нервы шейного отдела позвоночника, в отличие от других отделов, мало подвержены грыжевым эксцессам благодаря особенностям размеров и расположения позвонков. Тем не менее часты воспаления, сдавливание проходящей на этом участке корешковой артерии. Нарушается кровообращение головного мозга, защемляются нервные отростки. Всем известный шейный радикулит, или радикулопатия шейного отдела позвоночника, это и есть проявление корешкового синдрома.
Причины появления патологических изменений
Корешковый синдром шейного отдела возникает вследствие общего процесса дегенеративных изменений.
Факторы, влияющие на болезненные процессы:
- Нарушения в гормональной сфере;
- Избыточный вес;
- Малая подвижность и недостаток физической активности с разумными нагрузками;
- Работа на холоде с общим переохлаждением, а особенно воротниковой зоны;
- Врождённые патологии позвоночника;
- Приобретённые повреждения и последствия травм;
- Остеохондроз;
- Спондилоартроз;
- Спинномозговые грыжи;
- Новообразования в структуре позвоночника или прилегающих тканях;
- Инфекционные заражения с проникновением в костную и хрящевую ткань;
- Возрастные деформации позвонков.
Радикулопатия шейного отдела, по сути, выражается тремя основными видами дегенеративных нарушений:
- Воспалительные явления;
- Выпячивание элементов в межпозвоночных дисках;
- Защемление нервных корешков костными наростами.
Нервные отростки спинного мозга, связывающие мышцы и мозг человека в единую сеть, состоят каждый из двух корешков. Один из корешков отвечает за чувствительность, а другой за двигательную активность.
Поэтому изменение конфигурации и состояния позвонков приводит к развивающейся проблеме:
- Грыжи, остеофиты повреждают окружающие ткани, начинается воспаление.
- Припухлость воспалённого места обращает на себя внимание болью в шее, возникающей при смене положения головы. Ухудшается кровообращение.
- При спазме мышц шейного отдела страдают питающие головной мозг артерии. Как следствие, появляются головные боли и головокружение.
- Воспаление затрагивает не
![]()
только мышцы и сосуды, но и пережимаемые ими нервные отростки. Нерв остро реагирует на каждое движение головы, т.к. ущемление при этом усиливается. Сигнал боли охватывает всё протяжение пути нерва, затрагивая мышечные ткани шеи, лица, плеча, руки. - Артерия, снабжающая кровью нерв, при сужении не даёт ему необходимого количества кислорода. В условиях кислородного дефицита нерв реагирует пронзительной болью, чем посылает человеку сигнал о происходящем вокруг позвоночника воспалительном процессе. Воспаление же возникает из-за разрушительных дегенеративных явлений в позвоночнике. А основная причина их – в нехватке питания и последующей дистрофии — в остеохондрозе.
Важность хорошего питания позвонков и межпозвоночных дисков обусловлена выполняемой ими непрерывной работой: даже в покое им приходится удерживать на весу тяжесть головы. В режиме движения, при наклонах и поворотах шеи нагрузка на них многократно усиливается.
Необходимые вещества доставляются к позвонкам по кровеносной системе, в их числе кальций.
Для межпозвоночных дисков поступление белков и воды находится в прямой зависимости от двигательной активности человека. Гибкость и подвижность позвоночника поддерживается путём ритмических видов нагрузки – ходьба, наклоны, повороты, плавание. Отсутствие движения приводит к протрузиям, высыханию и поражению межпозвоночных дисков, остеофитам и возникновению грыж.
Изменения в состоянии человека развиваются иногда постепенно, а иногда в короткие сроки, в зависимости от тяжести провоцирующего фактора. Годами накапливающееся вредное воздействие (например, неправильная осанка) влияет не сразу. Последствия могут однажды проявиться внезапной болью, хотя до этого присутствовала только привычная скованность движений по утрам. В других ситуациях поражение нервных окончаний обнаруживается сразу и сопровождается резкой клинической картиной.
Клинические проявления

Корешковый синдром шейного отдела С5, например, вызывает болевые ощущения преимущественно не в шее, а в руке или плече.
Есть и обратная связь. Интенсивность и характер недомогания могут указывать на локализацию повреждённого позвонка.
Симптомы и их зависимость от места патологии:
- С1 – верхний корешок спинного мозга. Его сжатие чревато появлением головных болей в затылочной и теменной области, продолжающихся постоянно и не поддающихся медикаментозной коррекции;
- С2 – спинномозговой корешок, следующий за первым. Его деформация или дефект, помимо головных болей, сопровождаются провисанием мышц внизу лица, образующих овал подбородка;
- С3. Со стороны повреждения обозначаются боли в шее, обвисание подбородка и поддерживающих его мышц, онемение шеи и нарушение речевой артикуляции;
- С4. Боль в шее, слабость мышечного тонуса шеи. Также боль в области плеч и ключиц, иногда распространяется до печени или сердца;
- С5. Рука со стороны повреждения в корешке немеет, возникает слабость плечевого сустава и его онемение;
- С6. Потеря подвижности руки и болевые явления по всей её длине, от верха до пальцев. Мышечная слабость. Боли в шее;
- С7. Начиная с шеи, боль переходит на область плеча и лопаток. Мышцы руки ослаблены;
- С8. Шея и полностью рука немеют. Низкий тонус мышц руки, возможность поднять руку затруднена.
Анатомически более подвержены защемлению наиболее низко расположенные нервные корешки – между 6-7 позвонками шейного отдела и верхним позвонком грудного отдела.
Радикулопатия С7 имеет преобладающую частоту распространения.
Нервные корешки в районе 4-5 позвонков шейного отдела ущемляются не так часто. Кроме боли возможны нарушения сна и общее состояние сниженной работоспособности.
1-3 позвонки редко становятся зоной сдавливания находящихся там нервных корешков по причине стабильной подвижности.
Диагностика
Для определения верного диагноза в медицинском учреждении, кроме истории болезни и сбора анамнеза, врач проводит визуальную оценку состояния пациента.
На снимках видно степень сохранности межпозвонковых дисков и расстояние между ними. Данной информации зачастую достаточно, чтобы определить повреждённый участок и уточнить первоначальный диагноз.
Более информативным 
обследованием является проведение МРТ или КТ, по снимкам которых можно оценить состояние тканей и сосудов, увидеть нервные корешки и особенности позвонков шейного отдела. Данная проверка проводится не всегда, т.к. стоимость её высока, а требуемое оборудование находится не во всём списке медучреждений.
Если есть необходимость в дополнительном обследовании, лечащий врач назначает лабораторные анализы крови и мочи. Это даёт возможность исключить сопутствующие заболевания.
Лечение
Лечение корешкового синдрома шейного отдела позвоночника в каждом отдельном случае учитывает характерные для пациента особенности его болезни.
Могут различаться причины, приведшие к заболеванию, степень развития патологических процессов в шейном отделе, возраст пациента, состояние здоровья и резервы его организма. При наличии сопутствующих заболеваний задача врача – снизить взаимное влияние недугов и применить эффективное лечение.
Далее, после обезболивания, требуется убрать основную патологию, приведшую к ущемлению нервных корешков.
Решение лежит в терапевтической плоскости при задействовании медикаментозного курса, лечебной физкультуры, физиотерапевтического лечения и методов народной медицины.

По окончанию курса медикаментозного лечения, когда болевые проявления сняты, для восстановления функциональности мышц и лечения шейной радикулопатии необходимы физиопроцедуры:
- Одно из первых мест по действенности занимает массаж. С помощью приёмов массажной техники сглаживаются последствия защемления нервных корешков, снимаются очаги воспаления при шейном радикулите. Кровоснабжение воротниковой зоны становится наполненным. Основной принцип при поиске специалиста для массажа – обращаться следует только к высокопрофессиональным и опытным мастерам, т.к. неумелое воздействие на зону, насыщенную нервными окончаниями и кровеносными сосудами, может ухудшить состояние пациента;
- Техника иглоукалывания возвращает проводимость внутриклеточных импульсов, снимает спазм мышц, стимулирует обменные и восстановительные процессы в нервной системе шейного отдела позвоночника;
- Электрофорез используется как вспомогательное средство для глубокого и мягкого прогревания ослабленных мышц;
- Лечебная физкультура постепенно и поступательно формирует правильную осанку и мышечную поддержку для безболезненной работы шейных позвонков.
Рецепты народной медицины 
актуальны на этапе стабилизации выздоровления. При наличии опухолевых или воспалительных процессов применять их нельзя.
- Сделать отвар календулы и ромашки в равных долях, пить после процеживания в течение дня для снятия воспаления.
- Запарить кипятком берёзовые листья, наложить на область шеи и укрыть плёнкой для сохранения тепла. Оставить на час. Повторять два раза, утром и вечером.
- Корень лопуха залить спиртом и сделать настойку в течение двух недель, которую затем использовать для растирания больной зоны.
- Натереть на терке черную редьку. Благодаря её жгучим свойствам, её можно использовать для компрессов на больное место. Укутать тёплым одеялом или платком. Держать можно несколько часов.
Оперативное лечение радикулопатии шейного отдела позвоночника показано в исключительно редких случаях, таких как:
- Отсутствие результата терапевтического лечения в течение продолжительного времени (не менее полугода);
- Наличие опухолевых процессов;
- Компрессия распространяется не только на нервные окончания, но и на спинной мозг.
В этих случаях пациент направляется в стационар на операцию.
В современной хирургии используется несколько методик:
- Дискэктомия, радикальный способ, при котором поврежденная часть межпозвонкового диска подвергается удалению.
- Ламинэктомия, не менее травматичное вмешательство. Удаляют повреждённые части шейного позвонка и хряща.
- Микродискэктомия — операция, минимизирующая вмешательство и поэтому наименее травматичная.

Профилактика развития корешкового синдрома
Меры, позволяющие избежать развития радикулопатии шейного отдела, очевидны из перечня причин её появления.
- Хорошую службу сослужит здоровый образ жизни с умеренными физкультурными упражнениями и прогулками по свежему воздуху.
- Закалка, избегание курения помогут снизить подверженность организма внешним воздействиям.
- Дозирование тяжелой нагрузки на позвоночник избавят его от чрезмерного напряжения.
- Контроль массы тела и полноценное, богатое естественными витаминами питание, поддержат оптимальный обмен веществ.
И остаются ещё несколько правил, которые зависят только от самого человека и не требуют особенных затрат: соблюдать режим дня, спать на удобной поверхности, ходить в удобной обуви, стараться держать правильную осанку – т.е, избегать ситуаций, в которых позвоночник почувствует себя плохо.
Читайте также:



