Наличие шейного позвонка отсутствие ребер непрямое развитие
Общее описание позвоночника. Первый, второй, седьмой шейный позвонок, грудной, поясничный, крестцовый и копчиковый позвонки. Соответствующие отделы.
Строение и функции позвоночного столба
Позвоночный столб, или позвоночник является частью скелета туловища и выполняет защитную и опорную функции для спинного мозга и выходящих из позвоночного канала корешков спинномозговых нервов. Главной составляющей позвоночника является позвонок. Верхний конец позвоночника поддерживает голову. Скелет верхней и нижней свободных конечностей прикрепляется к скелету туловища (позвоночник, грудная клетка) посредством поясов. В результате, позвоночник передает тяжесть тела человека поясу нижних конечностей. Таким образом, позвоночный столб выдерживает значительную часть тяжести человеческого тела. Следует обратить внимание на то, что будучи весьма прочным, позвоночный столб удивительно подвижен.
Позвоночник человека представляет длинный изогнутый столб, состоящий из ряда лежащих один над другим позвонков. Наиболее типично следующее их количество:
- шейных позвонков (С — от лат. cervix — шея) — 7,
- грудных (Th — от лат. thorax — грудь) — 12,
- поясничных (L — от лат. lumbalis — поясничный) — 5,
- крестцовых (S — от лат. sacralis — крестцовый) — 5,
- копчиковых (Со — от лат. coccygeus — копчиковый) — 4.
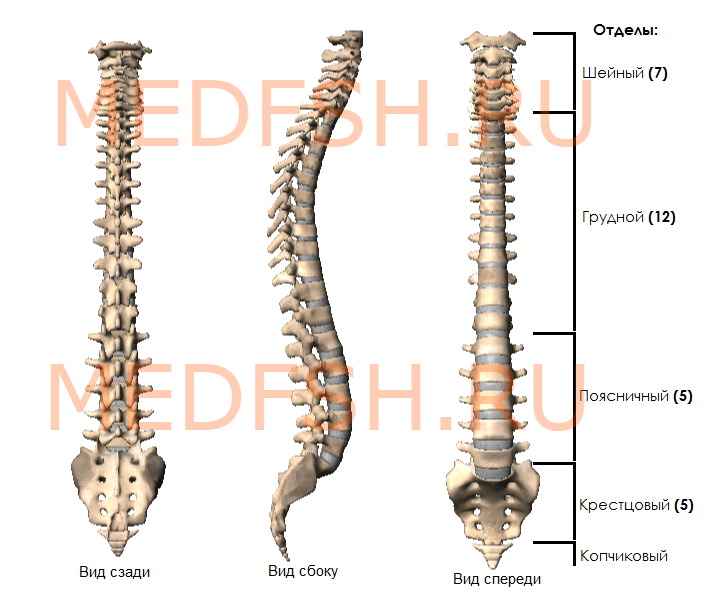
У новорожденного ребенка число отдельных позвонков 33 или 34. У взрослого человека позвонки нижнего отдела срастаются, образуя крестец и копчик.
Позвонки разных отделов отличаются по форме и величине. Однако все они имеют общие признаки. Каждый позвонок состоит из главных элементов: расположенного спереди тела позвонка и сзади дуги. Таким образом, дуга и тело позвонка ограничивают широкое позвоночное отверстие. Позвоночные отверстия всех позвонков образуют длинный позвоночный канал, в котором залегает спинной мозг. У позвоночного столба между телами позвонков находятся межпозвоночные диски, построенные из волокнистого хряща.
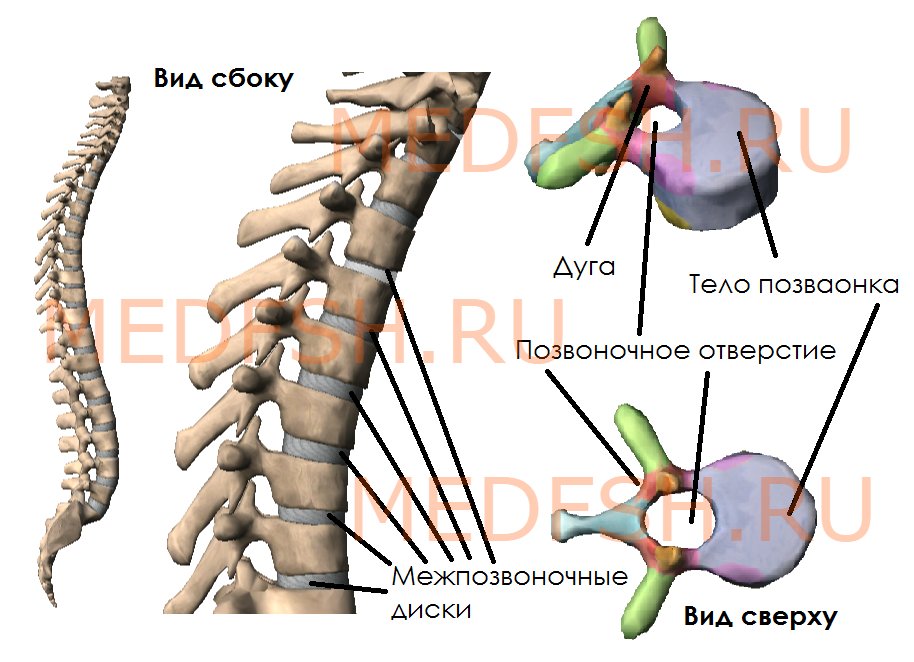
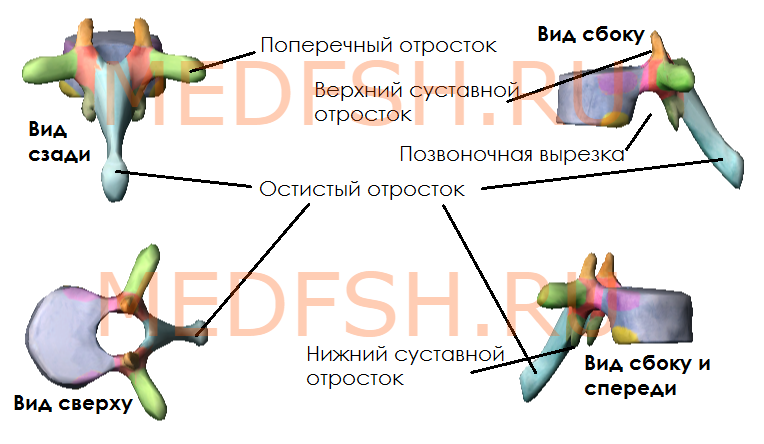
От дуги позвонка отходят отростки, кзади направляется непарный остистый отросток. Вершина многих остистых отростков легко прощупывается у человека по средней линии спины. В стороны от дуги позвонка отходят поперечные отростки и по две пары суставных отростков: верхние и нижние. При помощи их позвонки соединяются между собой. На верхнем и нижнем краях дуги вблизи ее отхождения от тела позвонка имеется по вырезке. В результате, нижняя вырезка вышележащего и верхняя вырезка нижележащего позвонков образуют межпозвоночное отверстие, через которое проходит спинномозговой нерв.
Итак, позвоночный столб выполняет опорную и защитную функцию, состоит из позвонков, разделённых на 5 групп:
- Шейные позвонки — 7
- Грудные позвонки — 12
- Поясничные — 5
- Крестцовые — 5
- Копчиковые — 1-5 (чаще 4)
Каждый позвонок, в свою очередь, имеет следующие костные образования:
- тело (расположено спереди)
- дугу (расположено сзади)
- остистый отросток (отходит назад)
- поперечные отростки (по бокам)
- две пары суставных отростков (сбоку сверху и снизу)
- верхняя и нижняя вырезки (образуются на месте отхождения суставного отростка от тела)
Шейные позвонки, особенности строения первого, второго и седьмого шейного позвонка
Число шейных позвонков у человека, как почти у всех млекопитающих, — семь.
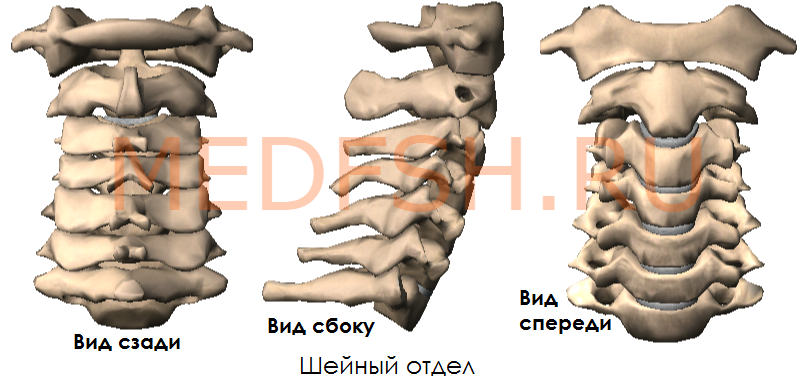
Шейные позвонки человека отличаются от других своими небольшими размерами и наличием небольшого округлого отверстия в каждом из поперечных отростков. При естественном положении шейных позвонков эти отверстия, накладываясь один на другой, образуют своеобразный костный канал, в котором проходит позвоночная артерия, кровоснабжающая мозг. Тела шейных позвонков невысокие, их форма приближается к прямоугольной.
Суставные отростки имеют округлую гладкую поверхность, у верхних отростков она обращена кзади и вверх, у нижних — вперед и вниз. Длина остистых отростков увеличивается от II к VII позвонку, концы их раздвоены (кроме VII позвонка, остистый отросток которого самый длинный).
Первый и второй шейные позвонки сочленяются с черепом и несут на себе его тяжесть.
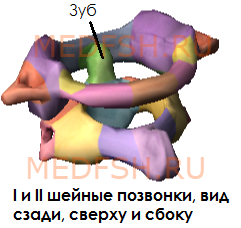
Не имеет остистого отростка, его остаток — небольшой задний бугорок выступает на задней дуге. Средняя часть тела, отделившись от атланта, приросла к телу II позвонка, образовав его зуб.
Тем не менее, сохранились остатки тела — латеральные массы, от которых отходят задняя и передняя дуги позвонка. На последней имеется передний бугорок.
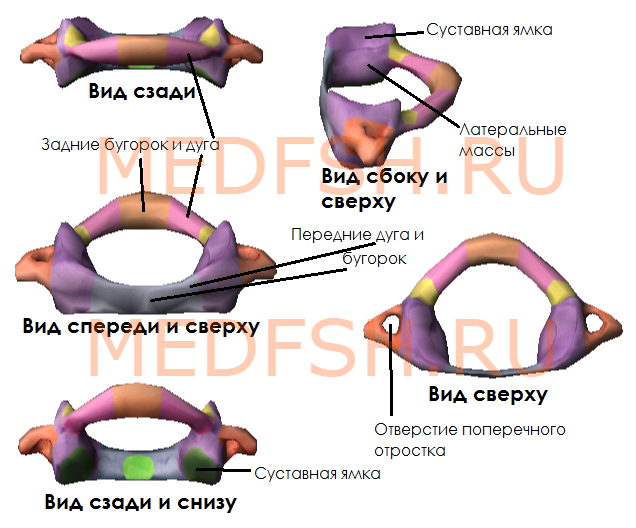
Атлант не имеет суставных отростков. Вместо них на верхней и нижней поверхностях латеральных масс находятся суставные ямки. Верхние служат для сочленения с черепом, нижние — с осевым (вторым шейным) позвонком.
При поворотах головы атлант вместе с черепом вращается вокруг зуба, который отличает II позвонок от других. Латерально от зуба на верхней стороне позвонка расположены две суставные поверхности, обращенные вверх и вбок. Они сочленяющиеся с атлантом. На нижней поверхности осевого позвонка имеются нижние суставные отростки, обращенные вперед и вниз. Остистый отросток короткий, с раздвоенным концом.
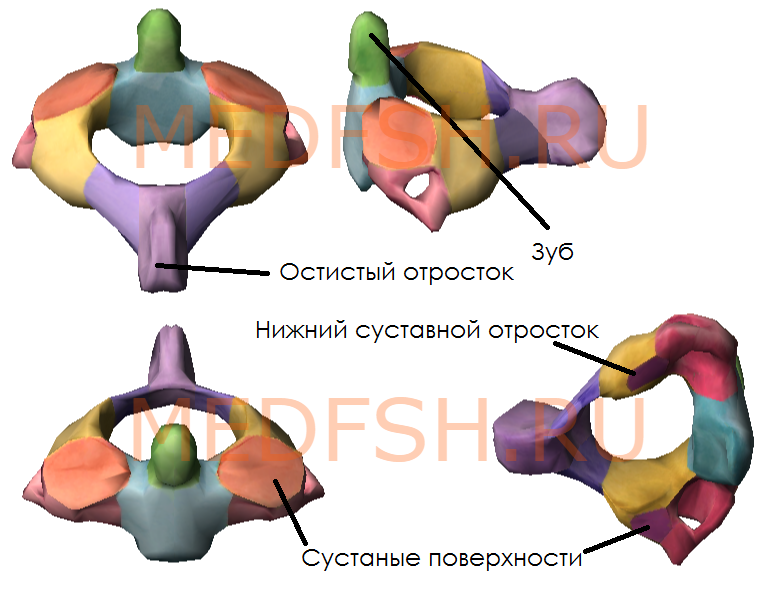
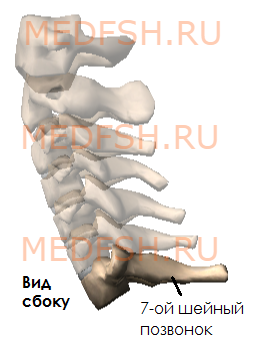
Имеет длинный остистый отросток, который прощупывается под кожей на нижней границе шеи.
Итак, шейные позвонки (7) имеют небольшой размер, на поперечных отростках имеются отверстия поперечного отростка.
Особенным строением обладает первый шейный позвонок, или атлант, а также второй и седьмой шейные позвонки.
Грудные позвонки
Двенадцать грудных позвонков соединяются с ребрами. Это накладывает отпечаток на их строение.
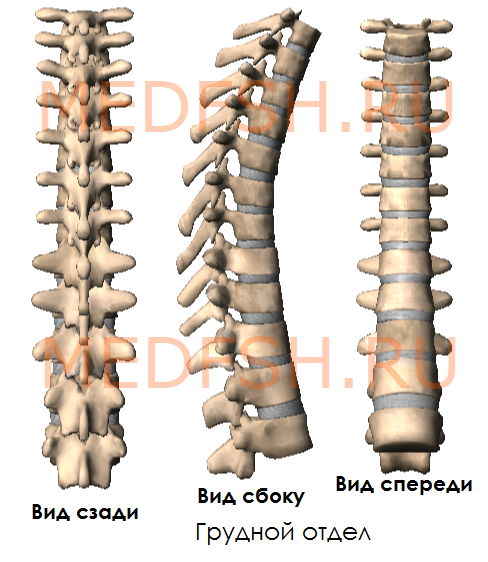
На боковых поверхностях тел имеются реберные ямки для сочленения с головками ребер. Тело I грудного позвонка имеет ямку для I ребра и половину ямки для верхней половины головки II ребра. А во II позвонке имеется нижняя половина ямки для II ребра и пол-ямки для III. Таким образом, II и нижележащее ребра, по X включительно, присоединяются к двум смежным позвонкам. К XI и XII позвонкам прикрепляются лишь те ребра, которые соответствуют им по счету. Их ямки располагаются на телах одноименных позвонков.
На утолщенных концах поперечных отростков десяти верхних грудных позвонков имеются реберные ямки. С ними сочленяются соответствующие им по счету ребра. Таких ямок нет на поперечных отростках XI и XII грудных позвонков.
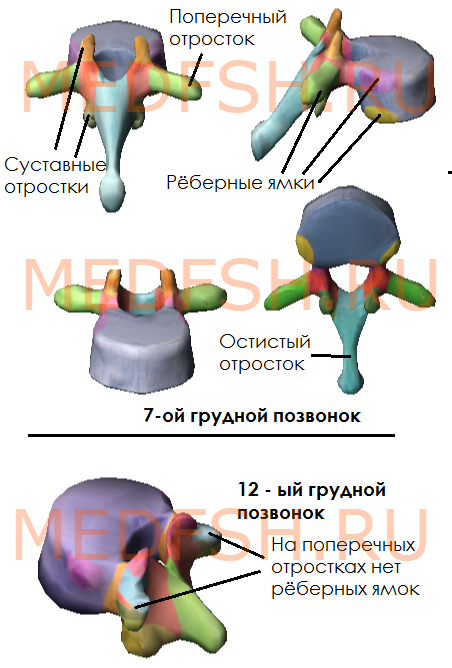
Суставные отростки грудных позвонков расположены почти во фронтальной плоскости. Остистые отростки значительно длиннее, чем у шейных позвонков. В верхней части грудного отдела они направлены более горизонтально, в средней и нижней частях опускаются почти вертикально. Тела грудных позвонков увеличиваются в направлении сверху вниз. Позвоночные отверстия имеют округлую форму.
Итак, особенности грудных позвонков:
- имеются рёберные ямки, расположенные на боковых поверхностях тела, а также на концах поперечных отростков 10-ти верхних грудных позвонков
- суставные отростки почти во фронтальной плоскости
- длинные остистые отростки
Поясничные позвонки
Пять поясничных позвонков отличаются от других крупными размерами тел, отсутствием реберных ямок.
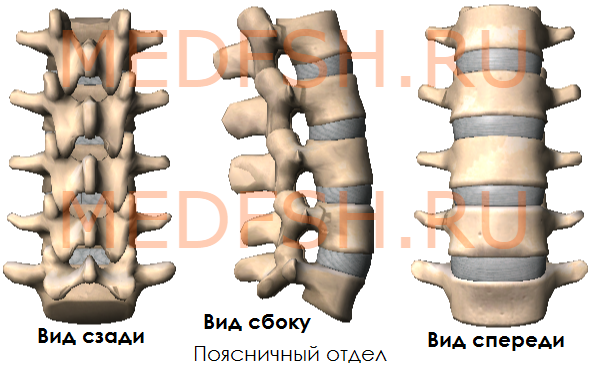
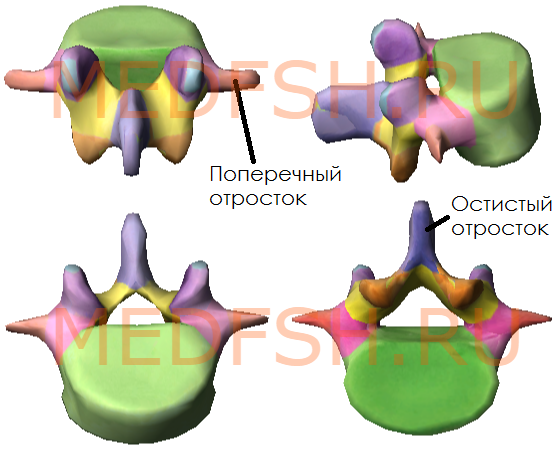
Поперечные отростки сравнительно тонкие. Суставные отростки лежат почти в сагиттальной плоскости. Позвоночные отверстия треугольной формы. Высокие, массивные, но короткие остистые отростки расположены почти горизонтально. Таким образом, строение поясничных позвонков обеспечивает большую подвижность этой части позвоночника.
Крестцовые и копчиковые позвонки
Наконец, рассмотрим строение крестцовых позвонков у взрослого человека. Их 5, и они, срастаясь, образуют крестец, который у ребенка еще состоит из пяти отдельных позвонков.
Примечательно то, что процесс окостенения хрящевых межпозвоночных дисков между крестцовыми позвонками начинается в возрасте 13-15 лет и заканчивается только к 25 годам. У новорожденного ребенка задняя стенка крестцового канала и дуга V поясничного позвонка еще хрящевые. Сращение половин костных дуг II и III крестцовых позвонков начинается с 3-4-го года, III-IV — в 4-5 лет.
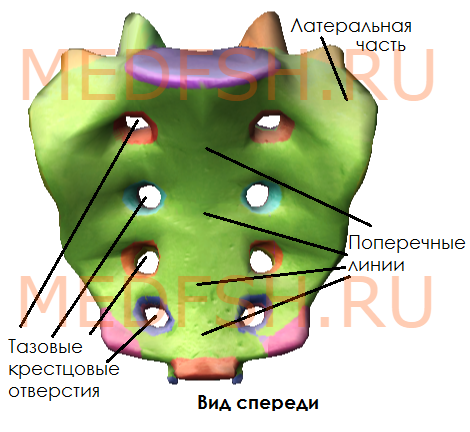
Передняя поверхность крестца вогнутая, в ней различают:
- среднюю часть, образованную телами, границы между которыми хорошо видны благодаря поперечным линиям
- затем два ряда круглых тазовых крестцовых отверстий (по четыре с каждой стороны); они отделяют среднюю часть от латеральных.
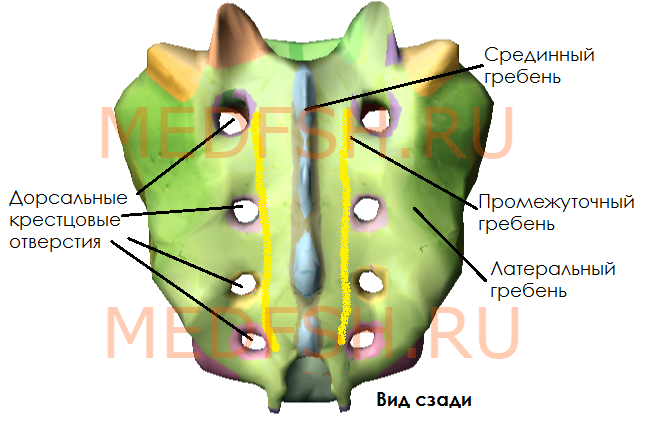
Задняя поверхность крестца выпуклая и имеет:
- пять продольных гребней, образовавшихся благодаря слиянию отростков крестцовых позвонков:
- во-первых, остистых отростков, образующих срединный гребень,
- во-вторых, суставных отростков, образующих правый и левый промежуточные гребни
- и в-третьих, поперечных отростков позвонков, образующих латеральные гребни
- а так же четыре пары дорсальных крестцовых отверстий, расположенных кнутри от латеральных гребней и сообщающихся с крестцовым каналом, который является нижней частью позвоночного канала.
На латеральных частях крестца находятся ушковидные поверхности для сочленения с тазовыми костями. На уровне ушковидных поверхностей сзади расположена крестцовая бугристость, к которой прикрепляются связки.
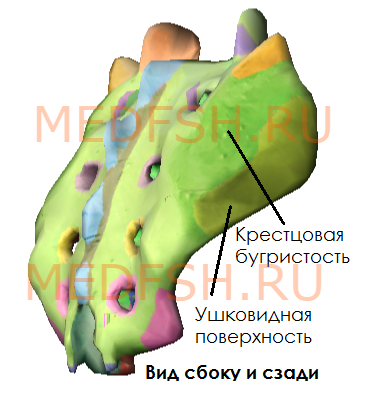
В крестцовом канале находятся терминальная нить спинного мозга и корешки поясничных и крестцовых спинномозговых нервов. Через тазовые (передние) крестцовые отверстия проходят передние ветви крестцовых нервов и кровеносные сосуды. В свою очередь, через дорсальные крестцовые отверстия — задние ветви тех же нервов.
Копчик образован 1-5 (чаще 4) сросшимися копчиковыми позвонками. Копчиковые позвонки срастаются в возрасте от 12 до 25 лет, причем этот процесс идет в направлении снизу вверх.

Аномальное врожденное формирование дополнительного ребра в шейном отделе позвоночника является относительно частым вариантом развития ребер. Появляется в период эмбрионального развития человека (период обратного внутреннего преобразования), при происходящих нарушениях процессов развития. Относится к аномалиям развития костей скелета туловища. Появление такого формирования ребра может быть обусловлено периодом преобразования обратных процессов развития в шейном отделе ребер. По данным наблюдения отмечается семейно-наследственный характер, но они бездоказательны. Дополнительное ребро может иметь одно- или двухстороннее формирование и будет влиять на изменение формы соответствующих позвонков. Двухстороннее формирование ребер никогда не бывает симметричным. В 70-80% случаев данные будут в пользу двухстороннего появления ребер, и частота выявлений определится в большинстве случаев у женщин. Размер и форма могут быть относительно разнообразными. Аномальное ребро формируется в определенной степени выявлений в шейной части седьмого или реже шестого позвонка (С7, С6). В случае развития дополнительного ребра большого размера возможно изменение анатомического строения шейки шейного ребра.

Дополнительные ребра могут напоминать настоящие и быть полноценным анатомическим образованием, но чаще встречается не до конца сформированное ребро, в котором один конец заканчивается в мягких тканях шеи.
Встречаются варианты дополнительных ребер в шейном отделе:
— от правильно сформированного ребра, проходящего вдоль первого ребра параллельно ему, и имеющего вид полукольца (редко вызывают патологию) — полное ребро, будет соединено с первым грудным ребром, если дополнительное ребро находится со стороны последнего шейного позвонка;
-до слегка выступающих, маленьких, не превышающих длину поперечного отростка — неполное ребро. Отмечаются заостренные или цилиндрические ребра (от 3 до5 см) и могут заканчиваться в мягких тканях.
Классификатор клинической картины шейного ребра
Классификатор клинической картины шейного ребра включает степени аномального развития, при которых дополнительное шейное ребро не превышает границы поперечного отростка; не достигает или достигает хрящевого участка І ребра (соединяется); формирование шейного ребра сходное с грудным ребром (соединяется). Степень определяется формой и размером дополнительно развитых ребер. Аномалии развития ребер шейного отдела могут встречаться в комплексе с аномалиями тел самих позвонков в виде изменения их формы или формирования дополнительного сегмента.
| Различают | Строение |
| Истинные | Состоят из тела, головки и шейки, могут соединяться с седьмым или шестым позвонком в шейном отделе (с поперечным отростком). |
| Ложные | Состоят из тела, не имеют головки и шейки, и неподвижно соединены с поперечным отростком позвонка |
Формирование дополнительного ребра может изменять положение подключичной артерии. В зависимости от размера ребра будут изменения размещения артерии. Сдвижения артерии могут быть впереди при неполном развитии ребра, проходить над дополнительным ребром. Изменения положения артерии меняет ее длину, угол, усиливает натяжение и может проявляться изгиб сверх нормы. Сдавления подключичной артерии вызывают расстройства кровообращения верхней конечности. Изменяется и нервное сплетение плеча, подвергаясь давлению и вызывая нейроциркуляторные нарушения в конечности. В любом из вариативных формирований дополнительного шейного ребра возможно появление сужения в межлестничном промежутке.
Клинические проявления

Первые проявления отмечаются в 20 лет, в период переутомления, но чаще
всего они определяются в возрасте 40 лет. Четкими клиническими проявлениями обладают только 10% страдающих пациентов. Остальные пациенты не имеют определенных жалоб и обращаются за помощью, в случаях, когда появляются серьезные дегенеративно-дистрофические изменения окружающих мягких тканей, сосудисто-нервных нарушений, адаптивных нарушений позвоночных структур. Все эти проявления отмечаются в период максимальной накопительной возрастной нагрузки на шейный отдел, вызывающие функциональные нарушения.
Размер, расположение шейного ребра влияет на возможность изменения изгиба позвоночника — частота появления 16% (сколиоз в шейно-грудном отделе, кривошея). При выраженной степени формирования дополнительных шейных ребер, шея может быть расширена к основанию, с увеличением ее переднего и заднего размера. Сглаженность в надключичных ямках, ощущаемое при пальпации костное образование, с характерным внешним видом увеличенной шеи и узкими покатыми плечами, является результатом формирования аномального ребра шейного отдела, которое будет прикрепляться к поперечному отростку седьмого шейного позвонка.
Сдавление артерий может вызывать нарушения кровообращения в верхней конечности со спастическими сокращениями, снижением частоты пульса (ослабление кровотока, холод, цианоз) и двигательными расстройствами. При сдавлении ребром шейного сплетения нарушается чувствительность с присоединением болей, парестезий верхней конечности. Удлиненное дополнительное ребро вызывает синдром лестничной передней мышцы (невозможность выполнения наклонов в сторону).
Диагностика при аномальном шейном ребре
Аномальные шейные ребра чаще будут случайной находкой при проведении медицинских профилактических осмотров. В таких случаях все проходит без объективной симптоматики. Пациент может связывать обращение с нейроваскулярными синдромами. В таких случаях используются вспомогательные методы исследования.
Проводятся такие виды обследований:
-рентгенограмма позволяет определить дополнительные ребра или другие деформации дуг и ключицы, изменение высоты ребер;
-ультразвуковая допплерография артерий — для выяснения степени изменения положения позвоночной артерии.
Аномалия развития ребра требует проведения дифференциальной диагностики с другими состояниями и заболеваниями.
При пальпации свободнолежащего конца ребра возможно сходство с опухолевидными образованиями над ключицей или со стороны поверхности шеи (передне-боковая часть).
Важно: отличать аномальные шейные ребра от гипертрофированных поперечных отростков шейных позвонков.
Лечение при аномальном шейном ребре
Лечение будет иметь благоприятный прогноз. В большинстве случаев именно небольшие дополнительные ребра требуют оперативного разрешения. Нейро-циркуляторные нарушения исправляются методом удаления дополнительного ребра или рассечением передней лестничной мышцы.
Cмирнов В.В.**, Малиновский Е.Л.**, Саввова М.В.***, Лебедева В.В.***, Новосельцев С.В.*
*СПбМАПО, Институт остеопатии, г. Санкт-Петербург
*** ФГУЗ КБ №8 ФМБА России, г. Обнинск
Реферат
В обзорной статье описаны аномалии развития шейного отдела позвоночника, нередко обуславливающие дисфункциональные нарушения структурного, органического плана. Приведены критерии лучевой диагностики в вариантах рентгенологических и компьютерных исследований. Отражена тактика мануальной и остеопатической коррекции при описанных нозопатологиях.
В структуре заболеваний шейного отдела позвоночника доминирующее значение имеют межпозвонковые дисфункции, формируемые как функциональными, так и органическими нарушениями. Органические поражения, носящие также название структурных, обусловлены деформацией позвонков или же межпозвонковых дисков, обусловленных дегенеративными и дистрофическими процессами.
Кроме того, существенную долю в структурных нарушениях шейного отдела позвоночника имеют аномальные отклонения. Аномалии, как вариант отклонения от морфологической нормы связаны с нарушением филоонтогенетической историей развития структур позвоночника.
По образному высказыванию В.А. Дьяченко, аномалии – это эксперимент природы, условия которого мы сегодня не можем учесть. Аномалии развития позвоночника подчас клинически не проявляются и обнаруживаются случайно при рентгенологическом исследовании или на аутопсии. В отдельных случаях они могут влиять на клинический полиморфизм других заболеваний соответствующего отдела и, в частности, шейного остеохондроза. Некоторые из аномалий могут иметь самостоятельное клиническое значение [4, 6, 9, 11, 18].
Аномалии и пороки развития отдельных позвонков оказывают существенное влияние на статику позвоночника в целом и кинематику каждого позвоночно-двигательного сегмента (ПДС). И именно данные факторы и являются важными для мануальных терапевтов.
Следует заметить что в настоящее время существуют следующие методы биомеханического обследования позвоночника [2]: 1) клинические тесты; 2) механические измерительные устройства; 3) методы визуализации (функциональная рентгенография, видеорентгенография, МР-томография); 4) инвазивные методы; 5) динамометрия; 6) специализированные программно-аппаратные комплексы (для оценки статических положений – контактные и бесконтактные; для оценки процесса движения – контактные и бесконтактные).
Несмотря на все попытки усовершенствовать методы биомеханического обследования, ни один из вышеперечисленных способов не является исчерпывающим. Одни из них в значительной степени субъективны, другие - малоинформативны, третьи – дорогостоящи и сложны в применении. Однако среди всех вышеперечисленных методов биомеханического обследования такие методы визуализации, как функциональная рентгенография и МРТ, все же приоритетны, как наиболее информативные и способные максимально отразить картину структурных и функциональных нарушений.
Также привлечение рентгенодиагностики на этапе предварительных исследований дает возможность выявления большинства противопоказаний для проведения активных мануальных манипуляций, особенно в области позвоночника [14].
Наибольшее внимание врачей – остеопатов и мануальных терапевтов привлекают аномалии развития позвонков краниовертебральной зоны.
По данным М.К. Михайлова (1983) аномалии развития позвонков краниовертебральной зоны встречались у 8 % обследованных пациентов.
Наиболее часто из аномалий развития шейного отдела позвоночника диагностируются: незаращение задней дуги атланта - у 3,3% пациентов, конкресценция второго-третьего шейных позвонков у 2,4%, седловидная гиперплазия атланта в 17,3%, гиперплазия реберно-поперечных отростков С7 (шейные ребра) в 23% , аномалия Киммерле в 17,2% случаев [1, 7, 10, 17].
Щели дуг позвонков – наиболее часто встречающаяся аномалия развития. Щели в дугах атланта определяются у 3,3 % пациентов.
Щели дуг – это отсутствие костной спайки дуги, что может объясняться или аномалией окостенения – отсутствие окостенения замкнутой хрящевой дуги, или отсутствием самой дуги. И дефект дуги, и аномалия окостенения на рентгенограмме представляются щелью.
Щели в задней дуге атланта являются, скорее, дефектами окостенения, чем неслияниями полудуг. Гистологические исследования обнаруживают в таких щелях или дефектах волокнистую соединительную ткань [3, 5, 6, 8].
На рентгенограмме в прямой проекции определяется центрально расположенная полоса просветления в пределах контуров задней дуги атланта. На спондилограмме в боковой проекции отмечается отсутствие внутреннего контура основания остистого отростка (рис.1, В).А В.
Рис.2. Рентгеновская компьютерная томография. Аксиальная проекция. Spina bifida posterior C1.
Рис. 3. Рентгеновская компьютерная томография. Аксиальная проекция. Spina bifida posterior C5.
При аномалиях развития (незаращение дуг позвонков) возможны манипуляции только на выше- и нижележащих двигательных сегментах.
Пороки сегментации – это пороки задержки развития позвоночника, при которых дифференцирование или совсем не наступает, или не доходит до конца. Данные пороки распространяются на целые отделы позвоночника и на отдельные позвонки. Наиболее часто наблюдаются пороки сегментации шейного отдела, известные под названием синдрома Клиппеля – Фейля, в основе которого лежит блокирование деформированных шейных позвонков, укорочение шеи, ограничение ее подвижности. Аномалия внешне проявляется выраженным укорочением шеи. С первого взгляда создается впечатление, что шея отсутствует [3, 9, 16].
Рентгенологическая картина может быть разнообразной. Патологический процесс может охватывать только три позвонка в шейном или грудном отделе позвоночника, а в некоторых случаях отмечается тотальное слияние всех шейных позвонков. На рентгенограмме шейный отдел искривлен, прослеживаются боковые клиновидные позвонки, конкресценция, блок из несегментированных шейных, верхних и, реже, средних грудных позвонков, иногда с единым крупным остистым отростком, межпозвонковые отверстия круглые или овальные, малых размеров (рис.4).
Рис.4. Порок сегментации шейного отдела (болезнь Клиппеля-Фейля). Конкресценция тел С4 – С5.
Данная аномалия является не только пороком сегментации, но и пороком формообразования.
Синдром Клиппеля-Фейля необходимо дифференцировать со спондилитом. Для синдрома Клиппеля- Фейля характерно отсутствие деструкции позвонков, теней абсцессов и дополнительного костеобразования.
Мануальная терапия при болезни Клиппеля-Фейля не проводится.
Среди аномалий сегментации наибольшее значение имеют врожденные блоки одного или нескольких ПДС.
Под конкресценцией (анатомическим блокированием) позвонков следует понимать врожденный дефект дифференцирования соседних позвонков, проявляющихся в их костном слиянии. Аномалия выражается, преимущественно, в слиянии двух позвонков. В редких случаях встречаются слияния и трех позвонков [3, 15, 18].
Различают полное блокирование, когда сливаются тела и дуги, и частичное – при слиянии преимущественно дуг и остистых отростков. Наблюдается как двустороннее, так и одностороннее слияние костей. При частичном блокировании межпозвонковый диск резко сужен, по краям тел позвонков имеются частичные костные соединения. Слившиеся позвонки сохраняют свою высоту, не деформированы, поперечные отростки не изменены, межпозвонковые отверстия нормальной величины. Костная структура сросшихся позвонков обычная, без дефектов и склерозирований. Граница между позвонками не всегда исчезает – часто можно отметить край позвонка, узкую полоску плотной костной ткани (рис.5-7). А В
Рис. 5. Аномалия развития. Полный блок (слияние тел и дуг С2-С3). На рентгенограммах и схемах шейного отдела позвоночника в прямой (А) и боковой (В) проекциях отмечается отсутствие межпозвонкового диска С2-С3, остистые и суставные отростки соединены.
Блокирование позвонков встречается у 2,4 % пациентов и чаще всего наблюдаются между вторым и третьим шейными позвонками. Обычно наблюдается полное блокирование. Возникновение блокирования может быть следствием нарушения дифференцирования в раннем периоде эмбриологического развития или недоразвития межпозвонкового диска с последующим костным слиянием [4, 6, 10, 12].
Слияние позвонков может быть не только врожденным, но и приобретенным. Приобретенные блоки могут возникнуть в связи с инфекционными или воспалительными заболеваниями (чаще всего: остеомиелит, туберкулез, бруцеллез, тиф), а также выраженным остеохондрозом в стадии фибротизации диска (табл. 1).
Таблица 1
Дифференциально-диагностические признаки врожденного и приобретенного блока
Сохранение нормальной высоты тел в блоке
Уменьшение высоты тел позвонков, особенно в передней их части
Прямая вертикальная линия в области задней части блока
Углообразная деформация задней границы блока вследствие деструктивного процесса
Сращение остистых отростков
Отсутствует сращение элементов дуг
Сохранение замыкательных пластинок тел позвонков
Признаки разрушения костной структуры тел и дисков
Уменьшение высоты межпозвонкового отверстия и правильная округлая его форма
Уменьшение или увеличение межпозвонковых отверстий и их деформация
Наличие сопутствующих аномалий
Нехарактерны сопутствующие аномалии
Отсутствие анамнестических сведений о перенесенных инфекциях, травмах и т.д.
Анамнестические сведения о перенесенных инфекциях, травмах и т.д.
При конкресценции тел позвонков (врожденный блок) мануальное воздействие направляется на выше- или нижележащий двигательные сегменты позвоночника, но, ни в коем случае, не на область патологических изменений.
В краниовертебральной области наблюдаются аномалии, известные под названием ассимиляции и манифестации атланта. Ассимиляции атланта встречаются в 0,14 – 2 % случаев [3, 4, 9, 11]. Аномалии ассимиляции состоят в том, что атлант частично или полностью сливается с затылочной костью. Ассимиляция атланта сопровождается отсутствием или недоразвитием поперечной связки атланта. Это создает условия для вывиха головы вперед, даже при легкой травме.
Анатомическая сущность ассимиляции атланта состоит в том, что боковые части его на одной или на обеих сторонах, а также дуги частично или полностью срастаются с затылочной костью, большей частью асимметрично. Атлант обычно уплощен и истончен. Виды срастаний чрезвычайно разнообразны. Обычно при ассимиляции передняя дуга атланта срастается с базальной частью затылочной кости, задняя же большей частью представляется расщепленной (рис. 8). Различаются односторонние и двусторонние ассимиляции – при слиянии, соответственно, одной или обеих сторон позвонка.
Рис.8. Ассимиляция атланта. На рентгенограмме шейного отдела позвоночника в боковой проекции задняя дуга атланта сращена с затылочной костью. Конкресценция тел и дуг С2-С3. Верхушка зуба аксиса находится выше линии Чемберлена и Мак-Грегора.
Манифестация проатланта - аномалия, проявляющаяся с различной степенью выступания костных краев у большого затылочного отверстия. Эта аномалия чрезвычайно разнообразна по форме и развитию. Так, в одних случаях выявляется передняя дуга, в других – задняя, либо боковые элементы (околососцевидные, яремные, околозатылочные, околосуставные отростки). Эти костные образования иногда настолько развиты, что сочленяются с поперечными отростками атланта.
Манифестация проатланта может проявиться незначительным уплотнением заднего края большого затылочного отверстия, а также наличием отдельных косточек в проекции задней или передней атлантоокципитальной мембраны [15, 18]. По данным Ю.Н. Задворного (1977) манифестация проатланта встречается довольно часто и принимает вид дополнительного ядра окостенения, располагающегося в пространстве между передней, задней дугой атланта, вершиной зубовидного отростка аксиса снизу и основанием или чешуей затылочной кости сверху [6, 12] (рис.9).
Рис.9. Манифестация проатланта. На рентгенограмме шейного отдела позвоночника в сагиттальной плоскости в проекции задней атлантоокципитальной мембраны определяется ядро окостенения полуовальной формы с четкими контурами. а – рентгенограмма, б – схема.
Ассимиляция атланта и манифестация проатланта относятся к аномалиям развития сегментарного плана, а именно, к численным вариациям, так как в этих случаях наблюдается увеличение или уменьшение числа сегментов позвоночника [3, 18].
Седловидная гиперплазия атланта - увеличение в размерах боковых масс атланта. По данным А.М.Орла (2006) она диагностируется у 17,3% обследованных. На рентгенограммах в прямой проекции боковые массы атланта увеличены в размерах, расположены симметрично, их верхний контур расположен выше верхушки зуба аксиса. На рентгенограммах в боковой проекции верхний задний контур боковых масс располагается выше задней дуги атланта (рис.10).
Рис. 10. Седловидная гиперплазия боковых масс атланта.
При седловидной гиперплазии атланта необходимо исключить манипуляции и мышечные релаксации на область шейно-затылочного сустава.
Аномалии в шейно-грудном отделе сводятся преимущественно к появлению реберных элементов у седьмого шейного позвонка или к редукции ребер у первого грудного позвонка.
Шейные ребра – это видоизмененные реберные отростки, преимущественно седьмого шейного и в редких случаях других шейных позвонков. По величине и степени развития шейные ребра очень вариабельны: от небольших добавочных фрагментов у поперечного отростка до вполне сформировавшихся ребер, которые синостозируют с первым ребром и даже достигают рукоятки грудины.
Различаются следующие степени развития:
- первая: шейное ребро не выходит за пределы поперечного отростка;
- вторая: шейное ребро не доходит до хрящевой части первого ребра;
- третья: шейное ребро достигает хряща первого ребра и соединяется с ним;
- четвертая: шейное ребро сформировано наподобие грудного и достигает рукоятки грудины, соединяясь с хрящом первого ребра.
Шейные ребра, по данным разных авторов, встречаются в 1,5 – 7 % случаев, в 2/3 случаев в виде парной аномалии, чаще у женщин [7, 12, 16] (рис.11).
При шейных ребрах часто возникает синдром передней лестничной мышцы. При боковом наклоне в сторону удлиненного шейного ребра компремируются позвоночная и подключичная артерии или передняя лестничная мышца. Поэтому, перед началом курса мануальной терапии помимо рентгенологического исследования необходимо выполнить ультразвуковую допплерографию брахиоцефальных артерий для выяснения степени заинтересованности позвоночной артерии. При проведении мануальной терапии необходимо исключить боковой наклон в сторону удлиненного ребра.
Превращение борозды позвоночной артерии, располагающейся на дуге атланта, в канал (вследствие образования костного мостика над этой бороздой) – называется аномалией Киммерле. Выделяют медиальное положение костного мостика, когда он связывает суставной отросток и заднюю дугу атланта, и боковое, если мостик перекидывается между суставом и реберно-поперечным отростком атланта, образуя аномальное кольцо, латеральнее суставного отростка (рис.12).
Рис. 12. Латеральный (а) и медиальный (б) аномальные костные мостики атланта, формирующие кольца для позвоночной артерии.
Рис.13. Аномалия Киммерле. На рентгенограмме шейного отдела позвоночника в боковой проекции определяется костная перемычка, соединяющая задний край боковой массы атланта и заднюю дугу атланта.
По данным М.А.Бахтадзе (2002) наличие полного или неполного заднего мостика атланта встречается в 17,2 % случаев. Размеры отверстия, образованного на задней дуге атланта при наличии заднего мостика атланта, достаточно постоянны и сравнимы с размерами отверстия позвоночной артерии в поперечных отростках атланта. Кроме того, необходимо учитывать и то, что позвоночная артерия никогда не занимает всего объема отверстия (позвоночная артерия в костном канале занимает в среднем 35 % от его объема).
Фиброзная ткань, окружающая позвоночную артерию, ее венозное и симпатическое нервное сплетение, а в области задней дуги атланта и затылочный нерв, служит для них каркасом. Эта фиброзная ткань может быть патологически уплотнена и фиксировать позвоночную артерию к окружающим мягким и костным тканям, тем самым, ограничивая экскурсию позвоночной артерии при движениях головы [1, 11].
По статистическим данным шейные ребра и аномалия Киммерле выявляются у 25% пациентов с синдромом хронической вертебрально-базилярной недостаточности [13]
Аномалия Киммерле приобретает клиническую значимость в связи с присоединением других неблагоприятных факторов: утраты эластичности сосудистой стенки, пораженной атеросклерозом или васкулитом, периартериального рубцового процесса, наличия других аномалий краниовертебральной области, несоответствия ширины артерии и величины отверстии в костном канале, наличия шейного остеохондроза и др. [1, 3, 5, 9].
У больных с аномалией Киммерле с размером отверстия более 6х6 мм проводят мануальную терапию, исключив из приемов мобилизационной и манипуляционной техники вертикальную тракцию, техники мышечной релаксации, ротационные манипуляции и манипуляции на разгибание в шейном отделе позвоночника.
Костные аномалии распознаются посредством рентгенографии и продольной томографии. Возможности рентгеновской компьютерной томографии (РКТ) и магнито-резонансной томографии (МРТ) в оценке позвоночника при искривлениях ограничены в силу плоскостной природы изображения. При краниовертебральных аномалиях рентгенография является основным методом выявления костных изменений, для детализации которых необходима продольная томография.
Читайте также:


