Нагноившаяся гематома поясничной области

Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение гематомы мягких тканей
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:

Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.
Под травматической забрюшинной гематомой понимают продолжающееся или остановившееся кровотечение в забрюшинное пространство. Забрюшинная гематома осложняет закрытую травму живота в 13-44%, а открытую - в 6% случаев. Причины её возникновения разнообразны: часто это повреждения органов пищеварительной системы (абдоминальный отдел пищевода; второй, третий и четвёртый отделы двенадцатиперстной кишки; поджелудочная железа, задняя стенка восходящей и нисходящей ободочной кишки, прямая кишка). Другие источники забрюшинной гематомы - травмированные органы мочевыделительной системы (надпочечники и почки, мочеточники, мочевой пузырь). Разрывы и раны брюшного отдела аорты, нижней полой вены, их ветвей и притоков, а также повреждения воротной вены могут приводить как к внутрибрюшному кровотечению, так и к образованию гематомы забрюшинного пространства. Наконец, обусловить возникновение забрюшинной гематомы могут разрывы диафрагмы, большой поясничной мышцы, квадратной мышцы поясницы, подвздошной мышцы, переломы позвонков и костей таза.
Механизм образования забрюшинной гематомы при закрытой травме наиболее точно описан в схеме удара пострадавшего о тупой твёрдый предмет. Это приводит к сдавлению или резкому торможению со смещением тканей. Переломы таза возникают в результате контакта с тупым твёрдым предметом или бедренной костью. К образованию тазовых гематом приводит кровотечение из костей, тазовых венозных сплетений, глубоких ветвей внутренних подвздошных артерий. Внебрюшинные разрывы мочевого пузыря возникают в результате его повреждения отломками тазовых костей, растяжения стенки пузырно-лобковыми связками или гидродинамического удара.
Симптомы забрюшинной гематомы неспецифичны и чаще всего определяются травмой забрюшинно расположенных органов и структур, а не самой гематомой. Пациента может беспокоить боль в животе и поясничной области. У пострадавших с переломами костей таза или повреждением крупных сосудов выявляют признаки геморрагического шока. Симптом Джойса (укорочение перкуторного звука в боковых отделах живота, границы которого не меняются при повороте пострадавшего на бок), считающийся типичным для этого поражения, обнаруживают нечасто. Макро- или микрогематурия патогномонична для травмы органов мочевыделения.
Применявшийся ранее диагностический перитонеальный лаваж в связи с большим числом ошибок постепенно уступает место инструментальным методам диагностики (УЗИ, рентгенография, КТ), особенно у пострадавших со стабильной гемодинамикой. Диагностическая видеолапароскопия - инвазивная процедура, требующая наложения пневмоперитонеума, а нередко и искусственной вентиляции лёгких; к тому же она не позволяет визуализировать органы и структуры забрюшинного пространства, поэтому в диагностике забрюшинных гематом её применяют редко.
Клинико-инструментальные признаки продолжающегося внутрибрюшного кровотечения или перитонита - показание к экстренной лапаротомии. В других случаях необходимо проводить интенсивную терапию, клиническое наблюдение, инструментальное обследование.
Забрюшинные гематомы при закрытой травме
Повреждения сосудов брюшной полости и срединные забрюшинные гематомы (зона I)
Срединные гематомы, расположенные выше корня брыжейки поперечной ободочной кишки, иногда являются следствием травмы ветвей брюшной аорты (отрыв поясничных и верхней брыжеечной артерий), поэтому их интраоперационная ревизия обязательна. Доступ к брюшному отделу аорты осуществляют после обеспечения временного гемостаза. Для этого в ряде случаев приходится пережимать брюшную аорту, что осуществляют через отверстие в малом сальнике максимально близко к диафрагме, отводя пищевод влево. Затем мобилизуют все органы брюшной полости и забрюшинного пространства, расположенные слева: ободочную кишку, поджелудочную железу, селезёнку, почку, дно желудка (рис. 53-27).

Рис. 53-27. Мобилизация органов брюшной полости и забрюшинного пространства, позволяющая визуализировать аорту от диафрагмы до бифуркации.
Этот приём обеспечивает полноценный доступ к супраренальному отделу брюшной аорты. При отрыве мелкой ветви аорты оба конца сосуда прошивают и перевязывают. Кровотечение из верхней брыжеечной артерии останавливают наложением сосудистого зажима, после чего повреждённый сосуд можно имплантировать в аорту ниже места разрыва, выполнить шунтирование или, в крайнем случае (при хорошем ретроградном кровотоке и жизнеспособности тонкой и восходящей ободочной кишки), перевязать её. Небольшая забрюшинная гематома в этой зоне может быть единственным проявлением травматического тромбоза почечной артерии. Восстановление функции почки возможно при её реваскуляризации в течение 12 ч после окклюзии.
Причиной срединной забрюшинной гематомы, расположенной выше корня мезоколон, также может быть разрыв левой почечной вены. Ушивание этого разрыва представляет значительные технические трудности, в связи с чем, убедившись в интактности правой почки, выполняют левостороннюю нефрэктомию. Повреждённые мелкие парапанкреатические вены перевязывают.
Отрыв поясничных ветвей аорты и нижней полой вены - самая частая причина срединной забрюшинной гематомы, расположенной ниже корня брыжейки ободочной кишки. Активное кровотечение бывает крайне редко, и всё же в ряде случаев, чтобы обеспечить гемостаз при артериальном кровотечении, ревизию гематомы выполняют из доступа ниже корня брыжейки ободочной кишки. Для обеспечения временного гемостаза аорту пережимают сразу ниже корня мезоколон. Доступ к инфрагепатическому отделу нижней полой вены осуществляют по методу Катель-Браш, для чего мобилизуют правую половину ободочной кишки и двенадцатиперстную кишку с головкой поджелудочной железы по Кохеру (рис. 53-28).

Рис. 53-28. Мобилизация органов брюшной полости и забрюшинного пространства, позволяющая визуализировать нижнюю полую вену от инфрагепатической части до слияния подвздошных вен.
Латеральные забрюшинные гематомы (зона II)
В подавляющем большинстве случаев при закрытой травме повреждается правый надпочечник, который оказывается прижатым массивной правой долей печени к позвоночнику. Повреждения надпочечников не имеют типичной клинической картины, их диагностируют с помощью УЗИ или КТ (рис. 53-29).

Рис. 53-29. Спиральная компьютерная томограмма. Гематома правого надпочечника (белая стрелка) и забрюшинная гематома вокруг.
Даже во время лапаротомии травма надпочечника часто оказывается нераспознанной из-за его расположения глубоко за печенью в поддиафрагмальном пространстве и наличия паранефральной гематомы. Выявленное при инструментальном обследовании повреждение надпочечника служит показанием к консервативной терапии. Паранефральная гематома в области верхнего полюса почки, расположенная более поверхностно, может образоваться за счёт отрыва надпочечниковой вены, впадающей справа непосредственно в нижнюю полую вену. Если предполагают этот механизм, необходима ревизия гематомы. При разрыве надпочечника с продолжающимся кровотечением следует выполнить адреналэктомию. Дефект нижней полой вены ушивают проленовой нитью 5-0 или 6-0.
Наиболее характерный признак повреждения почки - гематурия. Реже у пострадавших выявляют боли в поясничной области и животе, напряжение мышц передней брюшной стенки и поясницы. При наличии гематурии необходима инструментальная оценка степени повреждения почек. Наиболее информативна спиральная КТ (рис. 53-30); меньшей диагностической ценностью обладают экскреторная урография, радиоизотопное исследование почек и УЗИ.

Рис. 53-30. Спиральная компьютерная томограмма при разрыве левой почки и забрюшинной гематоме.
Необходимо помнить, что гематурия может отсутствовать в случае отрыва или тромбоза почечной артерии, при низком АД, отрыве мочеточника. Именно поэтому паранефральная забрюшинная гематома без гематурии при нормальном АД служит показанием к выполнению экскреторной урографии, радиоизотопного исследования почек или спиральной КТ с внутривенным усилением. Отсутствие функционирования почки, по данным перечисленных методов исследования, свидетельствует в пользу повреждения почечной артерии. Открытая травма почки (колото-резаное и огнестрельное ранение низкокинетическим оружием) к возникновению гематурии приводит реже.
Ревизия паранефральной забрюшинной гематомы абсолютно показана при тяжёлом повреждении почки, продолжающемся или рецидивирующем кровотечении (в том числе при гематурии), нарастающей пульсирующей или распространённой забрюшинной гематоме, при открытой травме. Относительными показаниями считают отрыв полюса почки, поступление мочи в забрюшинное пространство с образованием урогематомы, тромбоз почечной артерии при неудачной попытке ангиографического вмешательства. Ревизию паранефральной гематомы производят после выделения почечной артерии у места её отхождения от аорты (рис. 53-31).

Рис. 53-31. Превентивное выделение почечных артерий и вен.
Такой превентивный контроль кровотечения позволяет существенно уменьшить частоту нефрэктомий.
Перед выполнением нефрэктомии нужно убедиться в наличии и адекватном функционировании второй почки. Органосохраняющая операция абсолютно необходима при повреждении единственной почки или недостаточности функций неповреждённой почки, а также при травме обеих почек. Органосохраняющая операция (нефрорафия или резекция полюса почки) состоит из следующих этапов: полного выделения почки, в том числе и в области ворот, удаления нежизнеспособных тканей, прошивания кровоточащих артериальных сосудов, герметичного ушивания собирательной системы, закрытия дефекта паренхимы.
Закрытая травма мочеточников встречается очень редко и крайне трудна для диагностики. Чаще всего диагноз ставят в поздние сроки, когда развивается забрюшинная урогематома или флегмона забрюшинной клетчатки. Повреждение мочеточника можно заподозрить у пострадавшего с травмой поясничной области при наличии боли в ней и в верхних отделах живота, при напряжении мышц передней брюшной стенки и поясницы. Примерно через 24-48 ч появляются клинические и лабораторные симптомы интоксикации. Диагноз ставят на основании рентгеноконтрастных (спиральная КТ с внутривенным контрастным усилением, внутривенная урография, ретроградная пиелография) либо радиоизотопных (сцинтиграфия почек) методов исследования (рис. 53-32, 53-33).

Рис. 53-32. Компьютерная томограмма при правосторонней паранефральной урогематоме (указана стрелками).

Рис. 53-33. Экскреторная урограмма (40 мин). Визуализируется контрастное вещество в расширенной чашечно- лоханочной системе правой почки, в мочевом пузыре (чёрные стрелки) и забрюшинном пространстве (белая стрелка).
Операция, выполняемая в ранние сроки, заключается в ушивании разрыва мочеточника и заведении мочеточникового катетера, который выводят трансуретрально, через нефро-, пиело- или эпицистостому. При невозможности выполнения подобной операции (из-за большого диастаза между проксимальным и дистальным концами мочеточника, при тяжёлом общем состоянии больного, при забрюшинной флегмоне) и сохранённых функциях почки целесообразно хирургическое вмешательство ограничить нефростомией, дренированием забрюшинного пространства и эпицистостомией. Реконструктивную операцию в этом случае выполняют в отдалённые сроки.
Гематомы околоободочной клетчатки
Тазовые гематомы, причиной которых стал перелом костей таза, нередко распространяются кверху, переходя на параколон и заднюю стенку восходящей и нисходящей ободочной кишки. Если хирург уверен в этом и признаки травмы стенки кишки отсутствуют, ревизия такой гематомы не обязательна. Изолированная гематома параколон может быть проявлением травмы ободочной кишки, и её необходимо подвергнуть ревизии.
Тазовые забрюшинные гематомы (зона III), повреждения мочевого пузыря
Закрытые повреждения мочевого пузыря возникают, как правило, при переломе костей переднего полукольца таза. Причиной разрыва мочевого пузыря может быть прямая или косвенная травма: прямой удар в нижнюю половину живота, падение с высоты с ударом в живот, удар по крестцу, в промежность, по ягодицам, падение на ноги и др. Большое значение имеют величина, направление и точка приложения действующей силы, её внезапность. Предрасполагающим фактором возникновения разрыва мочевого пузыря служит переполнение его в момент травмы, так как при этом он поднимается высоко над лоном и как бы становится органом брюшной полости. Различают внебрюшинный и внутрибрюшной разрыв мочевого пузыря.
Клинические проявления закрытого разрыва мочевого пузыря - появившиеся у пострадавшего после травмы болезненные позывы к мочеиспусканию при невозможности самостоятельного опорожнения мочевого пузыря, гематурия, оскольча- тый перелом костей переднего полукольца таза со смещением отломков.
Основным методом, позволяющим не только выявить наличие подобной травмы, но и определить её локализацию и отношение к брюшине, до настоящего времени остаётся цистография с ретроградным введением в мочевой пузырь водорастворимого контрастного вещества. До назначения цистографии обычно производят снимок костей таза, на котором выявляют переломы разной локализации (переломы лонных, седалищных костей, крестца, подвздошных костей, травмы тазобедренного сустава и др.). Кроме того, могут быть выявлены признаки свободной жидкости в брюшной полости на основании расширения и гомогенного затенения одного или двух латеральных каналов на уровне крыльев подвздошных костей. Для выполнения ретроградной цистографии в мочевой пузырь через катетер вводят 250-300 мл рентгеноконтрастного препарата. Прямой признак повреждения стенки органа - затекание контрастного вещества за пределы пузыря. При этом форма пузыря вытянутая, то есть длинник его больше поперечника (рис. 53-34).

Рис. 53-34. Ретроградная цистограмма при внутрибрюшинном разрыве мочевого пузыря (указан стрелкой).
При полном разрыве мочевого пузыря показано оперативное лечение. Только при крайней тяжести состояния пострадавшего операция может быть отложена до его стабилизации. При внутрибрюшинном разрыве мочевого пузыря следует выполнить нижнесрединную лапаротомию, при внебрюшинном разрыве - надлобковый срединный внебрюшинный доступ. Ушивание разрыва осуществляют наложением двухрядного шва (для внутреннего ряда используют рассасывающийся материал). Дренирование осуществляют путём цистостомии или катетеризации мочевого пузыря. Наложение эпицистостомы показано при большом дефекте стенки органа и ненадёжном его ушивании (например, в поздние сроки после травмы и при развившемся воспалении окружающих тканей), переломах позвоночника с нарушением функции тазовых органов, разрывах в области шейки мочевого пузыря, наличии у пострадавшего доброкачественной гиперплазии предстательной железы. В связи с частым развитием орхоэпидидимита и простатита на фоне длительной катетеризации мочевого пузыря наложение эпицистостомы особенно показано мужчинам. Операцию заканчивают дренированием паравезикальной клетчатки. Дренажи выводят через контрапертуры в подвздошных областях или по Буяльскому-Мак-Уортеру.
Переломы костей таза
Если тазовая забрюшинная гематома обнаружена во время лапаротомии (то есть не являлась показанием к ней), её ревизия не показана при выполнении следующих условий:
- гематома вызвана закрытым переломом костей таза;
- во время лапаротомии её размеры не увеличиваются;
- сохранена отчётливая пульсация бедренных артерий;
- до операции исключены разрывы мочевого пузыря и уретры.
Забрюшинные гематомы при открытой травме
Все забрюшинные гематомы, выявленные при лапаротомии по поводу открытой травмы, необходимо подвергнуть ревизии с применением способов и методов, описанных ранее. Пренебрежение этим правилом - тактическая ошибка, способная привести к неблагоприятным последствиям.
Механизм появления гематом и этиология предшествующих этому процессов имеют тесную взаимосвязь. Осумкованная гематома в этом случае - не исключение. Для того чтобы понять причины ее возникновения и узнать о методах лечения, необходимо ознакомиться с нижеследующей информацией.
Немного анатомии
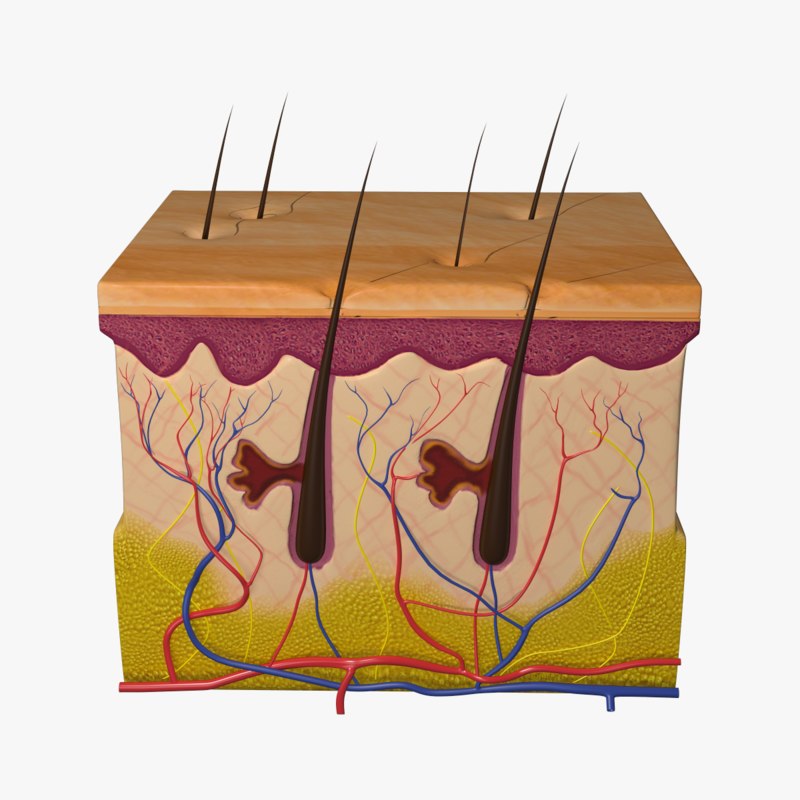
Кожа имеет 3 слоя со своими особыми свойствами: эпидермис, дерма, гиподерма (подкожно-жировой слой).
Эпидермис – самый верхний и тонкий слой, в нем кровеносных сосудов нет и всего несколько слоев клеток. Питается он за счет диффузии веществ из нижних глубоких слоев кожи. При закрытых травмах он остается неповрежденным. Его функция – защитная.
Дерма, или собственно кожа, – это волокна соединительной ткани. Здесь уже присутствуют некоторые нервные окончания и сосуды в виде капилляров. Дерма играет роль в появлении подкожных гематом, но практически кровоизлияний здесь не бывает. Это связано с тем, что соединительные волокна построены плотно и полости с кровью здесь образоваться негде. Нервные же окончания реагируют на боль при травме.
Подкожно-жировая клетчатка – самый глубокий слой. Построен в виде ячеек, содержащих участки жира, разделенных соединительнотканными перегородками.
Здесь сконцентрированы питательные вещества и мелкие сосуды. В участках происходит отложение питания или же идет расход, в случае необходимости. Гематомы образуются именно здесь, потому что жировая ткань более мягкая и легко раздвигаема для полостей. Сюда же изливается кровь при повреждении более крупных сосудов.
Разделение понятий

При повреждениях кожи могут возникать внутри- или подкожные кровоизлияния, которые называют по-разному, зачастую считая их аналогией. Но все они разные. Травму называют и синяком, и гематомой, и шишкой, но это не синонимы. Например, гематома и кровоподтек: общая у них только причина - внешнее или внутреннее воздействие или заболевание. Но при гематоме обязательно имеется полость, куда излилась кровь и повреждается структура ткани. Она появляется из-за расслоения ткани.
Если полости нет – это не гематома, она может возникать не только в коже, но и внутри органов. Например, в полости черепа по локализации выделяют:
- эпидуральная (экстрадуральная) гематома - между костями черепа и твердой мозговой оболочкой;
- субдуральная гематома (под твердой мозговой оболочкой);
- субарахноидальная гематома (под мягкой мозговой оболочкой);
- внутримозговая, или паренхиматозная в веществе мозга, подкожное кровоизлияние на голове часто называют шишкой – у взрослых.
Кровоподтек – это тоже кровоизлияние в мягкие ткани, но структура здесь не нарушается, и полость не возникает. В просторечье это называют синяком.
Синяк – это только разговорный, но не медицинский термин. В официальных документах он не используется. Некоторые любят блеснуть медицинской терминологией и называют кровоподтек гематомой, хотя это в корне неверно. Если быть точным, это геморрагическое пропитывание кожи.
Почему так важно разделять эти понятия? Потому что они имеют разные последствия, лечение и степень тяжести. Степень ушиба может определять появление синяка или гематомы.
Степени ушибов
Ушибы бывают 3 степеней. При 1-й степени будет только синяк, который сам рассосется и не представляет опасности. Другие степени ведут к появлению гематом. Гематомы непредсказуемы, сами не исчезают, могут осложняться и требуют лечения. Они могут возникать и без травмы, когда сосуд самопроизвольно разрывается – это спонтанная гематома. Кожа в месте травмы проходит все стадии изменения цвета: красный, красно-синий либо желтовато-зеленый оттенок.
- Первая степень ушиба – кровоподтек небольшой. Становится заметен на следующий день. Он слегка болит и отека здесь нет.
- Вторая степень – боль появляется сразу и место удара опухает. Синяк возникает в течение 4-5 часов.
- Третья степень – отек и боль нарастают за час. Боль сильная, длительная, конечность может посинеть.
Причины появления гематом

Основная причина - травма мягких тканей: сильные ушибы, удары, сдавливание, падение, растяжение, защемление. При этом повреждаются сосуды, из них изливается кровь, которая при большом скоплении не может рассосаться и скапливается в определенном месте.
Другая причина – патологии крови (лейкоз, геморрагический васкулит). Разрыв сосудов может образоваться и после антикоагулянтов.
К немеханическим причинам относятся также:
- Синдром Мэллори-Вейса – трещины в верхней части желудка или внизу пищевода, которые возникают из-за натуживания при рвоте, после переедания или приема спиртного.
- Атеросклероз – в сосудах развиваются холестериновые бляшки и могут приводить к повреждениям сосуда.
- Геморрагический васкулит – повреждения капилляров.
- Внутримышечная гематома – появляется после внутримышечных инъекций в ягодицу.
- Послеоперационные гематомы – у беременных после кесарева сечения, что зависит от проницаемости сосудов и повышенного АД.
Классификация гематом
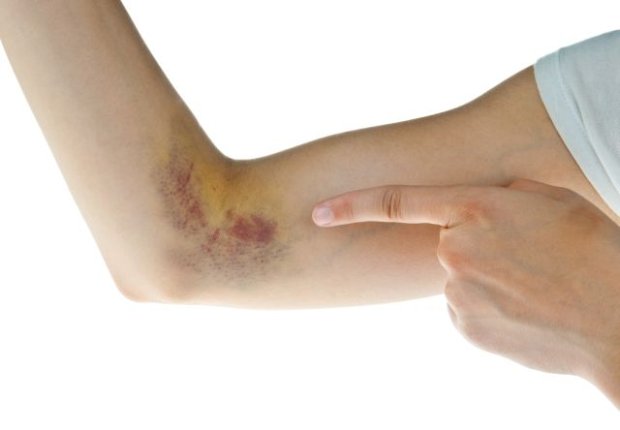
Гематомы по типу кровоизлияния бывают:
- артериальными;
- венозными;
- смешаннами.
По месту локализации:
- под кожей;
- фасцией;
- межмышечными.
- ограниченными;
- диффузными;
- пульсирующими;
- осумкованными.
Гематома по размерам и глубине повреждений бывает:
- легкая;
- средняя;
- тяжелая.
Легкая гематома развивается в течение суток после травмы. Боль незначительная, движения не нарушены. Отека нет. Быстро рассасывается.
Средняя – развивается за 3-5 часов после травмы. Боль интенсивнее, ткани поражены более глубоко. Место травмы опухает, иногда мешает движениям.
Тяжелая – формируется в течение часа после удара. Может повышаться общая и местная температура, боль постоянная, сильная, движения ограничены.
По клиническим проявлениям гематомы делятся на следующие:
- Ограниченные по периферии – в таких случаях края плотные, в центре размягчение.
- Осумкованные гематомы – внутри скопление большого количества жидкости. Самостоятельно рассосаться они способны только при маленьких размерах.
- Диффузные – имеют свойство быстро увеличиваться и требуют быстрого вскрытия.
По состоянию скопившейся крови гематомы бывают свернувшиеся и несвернувшиеся (свежие), неинфицированные и инфицированные с гноем, пульсирующие и непульсирующие.
По внешнему виду гематомы делят:
- на артериальные – имеют ярко-красный цвет и площадь их больше;
- венозные – синюшно-фиолетовые;
- смешанные – наиболее распространенные.
- подкожные;
- подслизистые;
- внутримышечные;
- подфасциальные;
- субсерозные (чаще в брюшной полости или в легких);
- ретрохориальные (у беременных);
- самые опасные: в головном мозге и застарелые гематомы.
Если осумкованная гематома не рассасывается и ее соединительнотканная оболочка разрастается, образуется киста. Такая гематома всегда в некоторой степени упруга и меняет свою форму при изменении положения тела человека.
Симптомы осумкованной гематомы
Основной признак - изменение цвета кожи в области повреждения сначала на пунцово-красный, затем бордовый, синюшный, желто-зеленый. Общая клиническая картина определяется степенью тяжести гематомы.
Если осумкованная гематома локализована в клетчатке кожи, то она проявляется выбуханием. При пальпации болезненна, кожа над ней немного гиперемирована.
Межмышечное расположение приводит к отеку конечности, движения ограничены и боль более выражена. Для диагностики применяют УЗИ или диагностическую пункцию.
При малых размерах осумкованная гематома способна рассосаться и сама, но чаще она существует длительное время и за это время может пропитаться солями кальция, уплотниться.
Если гематома не рассасывается, требуется вмешательство хирурга. При наличии ссадин такая гематома нередко нагнаивается. Тогда она резко увеличивается в размерах, поднимается температура и требуется срочная операция.
Если опухоль вовремя не прооперировать, возникают осложнения.
Правила первой медицинской помощи при ушибах

Лечение осумкованной гематомы начинают с накладывания холода по 2 раза в течение часа на 5-10 минут. Если удар был незначительным, поможет полимедэл (особая пленка для улучшения капиллярного кровотока), тогда гематома не образуется вообще. Это актуально, в частности, для лица.
Если удар был серьезным, лучше наложить плотную повязку из эластичного бинта на 1-2 часа. Бинтовать можно только конечности. Тепло можно использовать только на третьи сутки. Его прикладывают по 40 минут 2 раза в день.
Принимать обезболивающие можно только в том случае, если гематома не в брюшной полости и не в области головы. Больному нужно обеспечить покой. Также на 3-й день можно начать применять мази и гели.
При повреждениях лица лучшая мазь от синяков и гематом - "Синяк-OFF". В состав ее входит экстракт пиявки. Мазь имеет не только рассасывающий эффект, но и тонизирующий. Запах у нее приятный, и дискомфорта не возникает.
Как долго рассасывается осумкованная гематома на лице? Обычно в пределах недели, но иногда и до 8-9-й дней.
Чем опасна гематома
При обширных кровоизлияниях в полости внутренних органов, через некоторое время излившаяся кровь начинает разлагаться с распадом гемоглобина. Возникает эндотоксикоз – накопление и отравление тканей продуктами распада.
Большая гематома на ноге, например, может приводить к таким осложнениям:
- хронический синовит – воспаление синовиальной оболочки сустава, в полости сустава начинает копиться выпот;
- гемартроз – кровоизлияние внутрь сустава.
А внутричерепные кровоизлияния вызывают изменения психики: амнезию, нарушения реакции и внимания, повышенную тревожность, припадки, изменения личности.
Лечение гематом
Маленькие осумкованные гематомы можно лечить консервативно. Хорошо помогает прикладывание холода к свежей гематоме.
Цена "Лиотона" зависит от размеров тубы. Полезными оказываются мази, укрепляющие сосуды: троксевазиновая, троксерутиновая.
НПВС мази имеют противовоспалительный, противоотечный эффекты: "Фастум-гель", "Кетонал", "Диклофенак", "Вольтарен эмульгель".
Цена "Лиотона" - это еще одно его преимущество, она невысока (от 340 руб.) и не особенно разнится в разных регионах. Особенность мази в том, что ее можно накладывать на открытые после повреждения поверхности.
Также назначают и физиотерапию (солюкс, инфракрасная или синяя лампа, магнитотерапия, УВЧ, электрофорез). Через некоторое время поврежденная область кожи начинает менять цвет в процессе рассасывания.
Кроме всего, врач может назначить препараты для укрепления стенок сосудов: "Аскорутин", "Капилар", "Троксевазин2, "Рутин" и др. Особенно хорош "Капилар" для пожилых.
Хирургическое лечение

Крупные, нагноившиеся и выбухающие или пульсирующие осумкованные гематомы должны лечиться только путем вскрытия под местной анестезией. Чаще это касается межмышечных гематом. Через разрез содержимое выдавливается. А полость затем обрабатывается перекисью. Накладывается плотная повязка.
В отдельных случаях при операции по удалению гематомы с повреждением крупных сосудов хирург находит поврежденный сосуд и перевязывает его.
При инфицировании гематом образуется полость с гноем. Процедура вскрытия осумкованной гематомы, в этом случае, показана и при обширных гематомах. Хирург проводит вскрытие такой полости, промывает ее антисептиками и ставит дренаж для оттока скопившейся жидкости. Далее накладывается антисептическая повязка и назначаются антибиотики. Чаще это происходит при гематомах брюшной полости. Швы снимают через 10 дней. Все это время пациент принимает антибиотики.
Более позднее осложнение гематомы - ее организация. Имеется в виду пропитывание солями кальция с образованием капсулы. Такая капсула также иссекается.
Гематома после падения с ушибом живота, головы и груди нуждается в консультации врача сразу, поскольку есть вероятность повреждения внутренних органов или мозга. При внутричерепных гематомах консервативное лечение возможно при объеме гематом до 40 мл и отсутствии мозговых симптомов. В противном случае, проводится трепанация черепа. Вырезается костный лоскут, при помощи аспиратора кровь удаляется из гематомы, полость промывается, лоскут кости возвращается и ткани ушивают в обратном порядке.
Прогноз
Обычно, доктора дают хороший прогноз при повреждениях мягких тканей. Самый плохой прогноз можно получить при ЧМТ с эпидуральной или субдуральной гематомой. При тяжелых повреждениях процесс рассасывания затягивается на несколько лет.
Меры профилактики
Профилактическими мерами является осторожность, минимизация травм, исключение инфицирования. В доме с маленькими детьми следует максимально сократить количество острых углов. При занятиях велоспортом или катании на роликах и коньках необходимо пользоваться наколенниками, чехлами на локти и шлемом. Перед каждой тренировкой важно проводить разминку.
Читайте также:


