На позвоночник сколько диски будет
Замена межпозвоночного диска – микрохирургическая методика вживления имплантата диска после тотального удаления диска. Подобная операция по замене позволяет надежно стабилизировать пораженный сегмент, вернуть ему утраченные функции опороспособности. Протезирование восстанавливает подвижность и амортизацию на дискэктомированном уровне, приближенные к нормальным значениям. Благодаря внедрению между двумя позвонковыми телами специального замещающего устройства пациент избавляется от компрессии нервных корешков, отступают болевой синдром и неврологические расстройства, существенно улучшается работоспособность проблемной части хребта. Осложнения бывают в единичных случаях, риски неблагополучного исхода составляют 1%-2%.
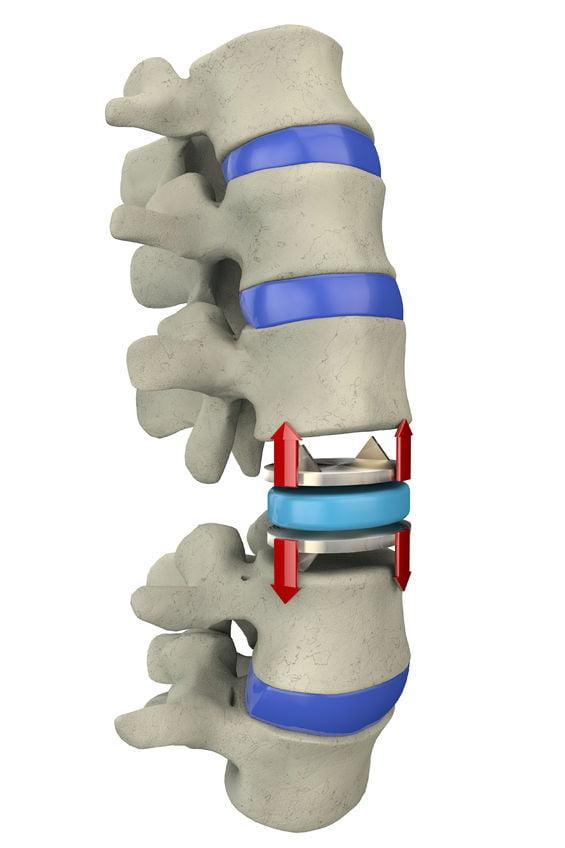
Искусственные диски, допускающие движение позвонков и амортизацию, стали применять сравнительно недавно, но уже обрели высокую популярность. Их установку стало возможным осуществлять с 2004 года после одобрения методологического подхода соответствующими медицинскими инстанциями. За время использования в нейрохирургии позвоночника функциональных межтеловых протезов отзывы специалистов сводятся к тому, что это – наилучшая альтернатива традиционному спондилодезу. Объясним почему.
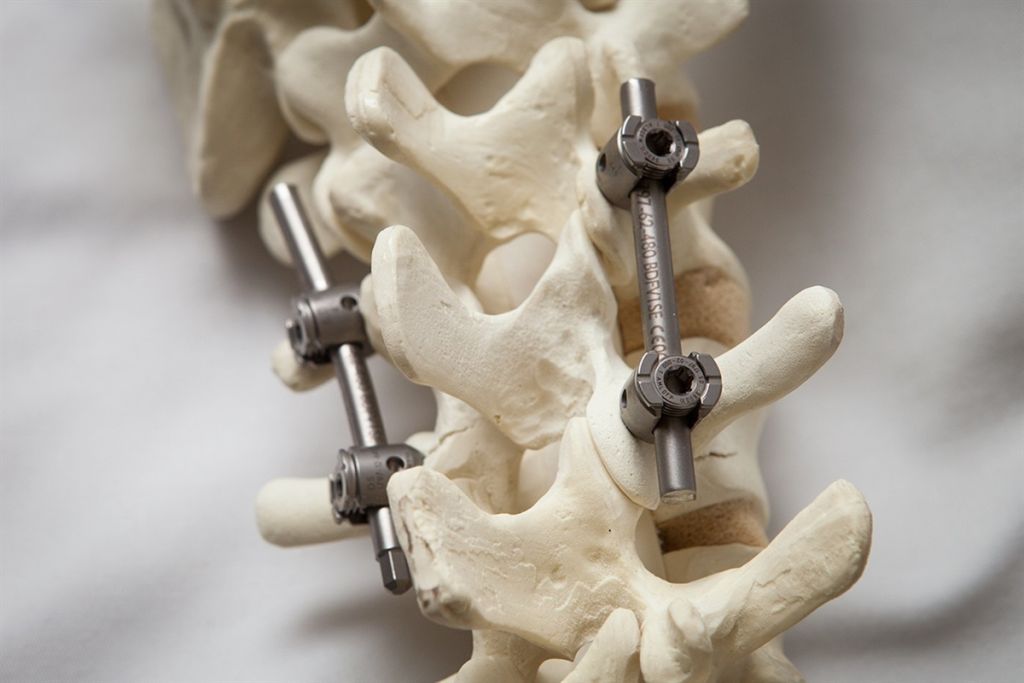
Костное слияние с жесткой стабилизацией имеет слишком высокие предпосылки к возникновению дегенеративных болезней смежного уровня. После внесения таких серьезных перемен в позвоночную систему неизбежно происходит перестройка биомеханики. Страдают чаще соседствующие нижние или вышележащие сегменты. Так как заблокированная костным блоком область неподвижна, возникает компенсаторная реакция: увеличивается нагрузка на прилежащие позвонки и суставы, усиливается их подвижность, возрастает давление в соседних межпозвонковых дисках. Это провоцирует деструктивные процессы в ближних костно-хрящевых структурах.


М6 spine implants
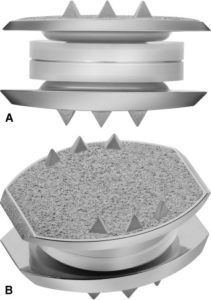

Наиболее полно механику и рессорные функции восстанавливают изделия, в конструкции которых между металлическими замыкательными пластинами имеются имитаторы пульпозного ядра и фиброзного кольца, сделанные из эластичного полимерного материала. Таковыми являются Bryan, М6. Они обеспечивают с контролируемой амплитудой и смягчением осевой нагрузки все 6 плоскостей движения, в том числе сжатие и растяжение, как у естественного диска.
Несколько меньшими возможностями обладают модели, которые предполагают допустимый поворот тел позвонков вокруг одной оси и амортизирующие свойства. Они обычно состоят из двух пластин, между которыми прочно зафиксирована упругая пружина. У приспособлений все детали произведены из металла.
Искусственные межпозвоночные диски разработаны с учетом физиологических особенностей и биомеханики позвоночно-двигательных элементов. Поэтому хорошо приживаются, очень редко вызывают негативные реакции, не ощущаются в позвоночнике, корректно и мягко функционируют. Выполнены они из высокотехнологичных материалов с наивысшей степенью биосовместимости и износостойкости – титана или титанового сплава, полиуретана высокой плотности, полиэтилена ультравысокой молярной массы.
Замена (протезирование) диска поясничного отдела
Замена диска поясничного отдела осуществляется по показаниям. В первую очередь дегенерации межпозвоночного фиброзно-хрящевого элемента. Если консервативная терапия не дает удовлетворительных результатов на протяжении максимум 6 месяцев, пациент испытывает хронические боли, рекомендуется операция по установке имплантата. О пройденном протезировании, как указывают отзывы, пациенты по большей мере не жалеют. Новый диск им помог вернуться на здоровый уровень качества жизни. Примерно 2-3 часа – это то время, сколько длится замена межпозвоночного L-сегмента искусственным аналогом.
На данный вид медпомощи слишком высокая цена (см. выше), что объясняется применением имплантов, расходных материалов к ним и трудоемкостью хирургических манипуляций. Чтобы сократить денежные расходы, как вариант, можно попробовать поискать клинику, оказывающую услугу по полису ОМС. Тогда вам нужно будет оплатить только стоимость комплекта для протезирования и медикаментозное пособие. Однако придется еще подождать своей очереди, пока вас пригласят на лечение, на что уходит от 3 месяцев до 1 года.
Во вмешательстве будет отказано, если выявлены следующие проблемы на интересующем уровне:
- остеопоротическое поражение костной ткани;
- выраженная нестабильность тел позвонков;
- остеоартрит дугоотростчатых сочленений;
- новообразования различной этиологии;
- инфекционные и воспалительные процессы;
- сильный стеноз позвоночного канала;
- повреждения связочного аппарата.
При отсутствии в ходе предоперационного обследования всех противопоказаний начинают подготовку пациента и тщательное операционное планирование.
Сегодня в эндопротезировании абсолютно всех отделов опорно-двигательного аппарата ведущую ступень лидерства занимает Чехия. Нейрохирурги этой страны владеют всеми передовыми ортопедическими технологиями. В Чехии всегда предоставляется полная послеоперационная реабилитация – очередной плюс. Цены здесь на высококачественную лечебную программу по данному профилю, включающую замену и реабилитацию, в 2 раза ниже, чем в других европейских государствах.
Оперативное вмешательство начинается с процедуры обезболивания, которая предполагает эндотрахеальный наркоз (общий). Доступ выполняется со стороны спины или брюшной стенки. Процесс всех манипуляций постоянно контролируется при помощи интраоперационного микроскопа и рентгенографического оборудования.
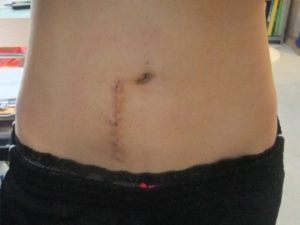
Шрам после описанного вида операции.
На следующий день после операции человек сможет вставать, двигаться, ходить, а приблизительно на 5-ые сутки покинуть лечебное заведение с рекомендациями по дальнейшему восстановлению. Через 3 месяца поверхности пластин вместе с поверхностями костных тел прочно срастаются. По окончании послеоперационной реабилитации каких-либо жестких требований по ограничению физической активности нет.
Замена (протезирование) диска шейного отдела
Натуральные сегменты верхнего отдела имеют самые мелкие формы и отличаются большей мобильностью, так природа устроила наш позвоночник для его гармоничной работы. Поэтому у шейного диска-аналога размеры меньше, а потенциал подвижности выше, чем у поясничного. На шейном отделе замена межпозвоночного компонента выполняется через переднешейный доступ. Показания, противопоказания, анестезиологическое обеспечение, интраоперационный контроль аналогичны протезированию люмбальных структур. Опишем главные технические моменты хирургической процедуры по вживлению цервикальных эндопротезов.
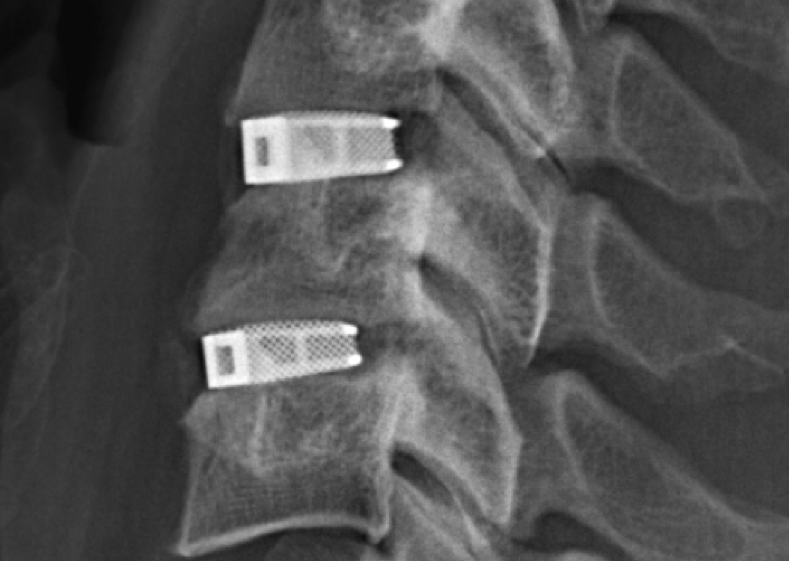
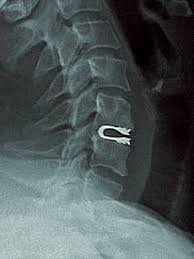
Рентген после операции.
- Хирург аккуратно рассекает по вертикали мягкие ткани с передней стороны шеи. Длина разреза – 3,5-5 см.
- Важные образования шеи очень бережно сдвигаются в сторону. Напоминаем, что все действия врач совершает, используя мощное оптическое и рентгенологическое оборудование, а именно, микроскоп с многократным увеличением (до 50 раз) и аппарат томографии.
- Подход к позвонкам и диску освобожден, рана зафиксирована микрохирургическим расширителем. Теперь проводится полное извлечение по способу микродискэктомии проблемного С-диска.
- После выполненной тотальной эктомии диска кости позвонков проходят подготовку для установки имплант-системы.
- В освобожденное от хрящевой ткани место на подготовленные грани позвонков крепится имплантат. Имплантированное изделие проверяется на качество фиксации, функциональность.
- На завершающем этапе рану закрывают при помощи хирургических нитей, применяя подкожную технологию наложения шва. Когда рана заживет, след от операции будет едва заметным.
Активизировать пациента положено в ближайшее время – через несколько часов в этот же день или на следующие сутки. Так как манипуляции проводились в районе шеи, необходимо будет соблюдать особенную диету, в первые сутки пациент только пьет, затем включают пюреобразные негустые блюда.
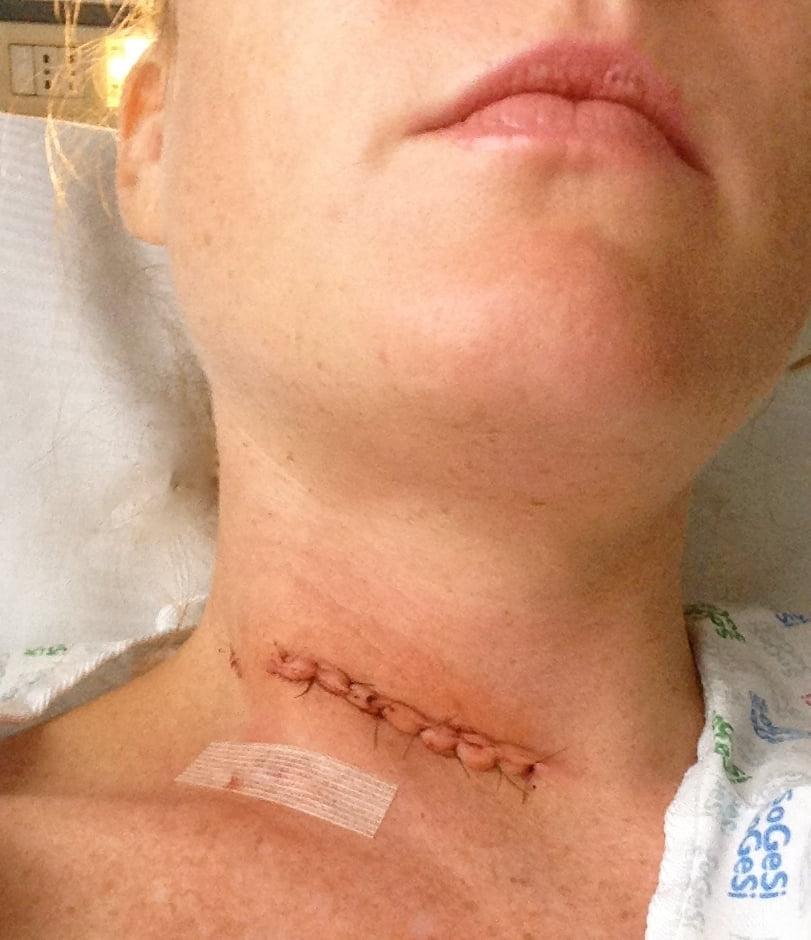
Сразу после операции.
Отзывы об операции
А что говорят, собственно, люди, которым довелось пройти через протезирование межпозвонкового диска? Как им живется со встроенным в позвоночник замещающим диск механизмом? На основании изученных отзывов, можно сделать вывод, что большинство прооперированных почувствовало почти сразу заметное облегчение болевого синдрома, который наблюдался в дооперационный период.
Боль уходит очень быстро, уже в ранний период многие отказываются от обезболивающих препаратов, будучи еще в стационаре. Но вот если ранее были проблемы с чувствительностью конечностей, подобные расстройства проходят подольше, у некоторых до полугода. На первых порах после хирургии, произведенной в области шеи, могут появиться временные проблемы с глотанием. После операции на шейном отделе – ощущение инородного тела в горле. Данные расстройства проходят, если они, конечно, не вызваны интраоперационной травмой нервно-сосудистых образований.
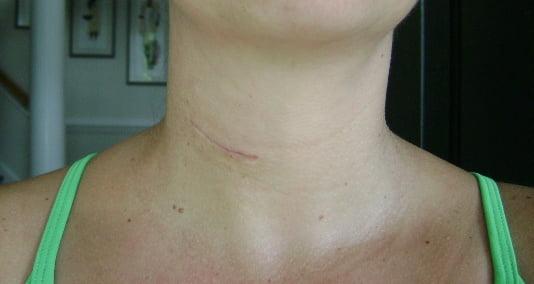
6 месяцев после операции.
Для шеи или поясницы практически всем прописываются полужесткие ортопедические приспособления – воротник, корсет, бандаж. Носят их в среднем 14 суток, через 2 недели зачастую специалисты отменяют использование поддерживающих фиксаторов в ночное время. По истечении 21-30 суток корсет обычно отменяют совсем.
Выписывают обычно через 4 суток, текущие минимум 3 месяца – строжайший период, где вы обязаны четко следовать врачебным рекомендациям, ежедневно делать ЛФК, проходить физиотерапию, массаж, не допускать резких и быстрых движений в позвоночнике. Даже если вы через 1 месяц будет считать себя на 100% здоровым и в полной физической боеготовности человеком, что вполне реализуемо, не форсируйте события! Учтите, самая распространенная ошибка среди пациентов, не сулящая ничего хорошего, – возвращаться раньше срока в спорт или даже элементарно возобновлять долгожданные пробежки.
Искусственный диск должен окончательно адаптироваться, а на это уходит от 3 до 5 месяцев, у каждого по-разному. Недопустимо ранняя отмена щадящего физического режима может привести к невозможности нормальной остеоинтеграции, к расшатыванию, миграции, нарушению целостности внедренной системы. А это уже является абсолютным показанием для выполнения ревизионной операции. Поэтому всему свое время, слушайте доктора и не отступайтесь ни на шаг от назначенной им восстановительной программы. Тогда будете с лихвой вознаграждены продолжительной и исправной службой имплантата, безболезненной свободой движения на долгие годы.
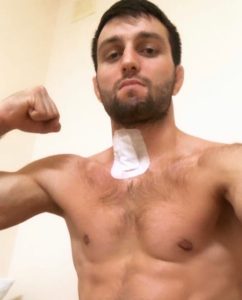
Это Сослан Рамонов, олимпийский чемпион по вольной борьбе 2016 года, чемпион мира и т.д. Спортсмену была проведена операция на шейном отделе и он продолжает спортивную карьеру.
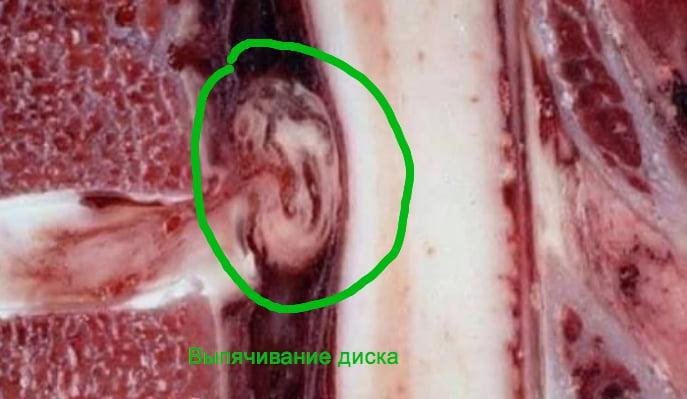
Разрыв диска по-научному называется экструзия. Если место разрыва межпозвоночной диска приходится на ту область, которая поддерживается связками позвоночного столба, то последующего развития патологии не происходит. Если связка диск не дублирует, то вместе с разрывом происходит выпадение пульпозного ядра и возникает межпозвоночная грыжа. Это тяжелейшее заболевание, которое может потребовать длительного и упорного лечения. А при его отсутствии может спровоцировать нарушение работы внутренних органов брюшной полости, парезы и параличи нижних конечностей.
Чаще всего наблюдается разрыв межпозвоночного диска поясничного отдела, поскольку на него приходится максимальная физическая, механическая и амортизационная нагрузка. Соответственно диски в пояснице подвергаются более быстрому процессу разрушения.
Для понимания такого процесса, как разрыв фиброзного кольца межпозвоночного диска поясничного отдела, предлагаем ознакомиться с основными моментами физиологии и анатомии позвоночного столба человеческого тела.
Начать стоит с того, что позвоночный столб состоит из отдельных тел позвонков. Вместе с дугообразными отростками они формируют спинномозговой канал. Разделены между собой позвонки с помощью межпозвоночных дисков. Они состоят из хрящевых тканей и отвечают за равномерное распределение амортизационной нагрузки и защиту корешковых нервов, которые отходят от спинного мозга через фораминальные отверстия в боковых проекциях тел позвонков.
Каждый межпозвоночный диск состоит из наружной оболочки – фиброзного кольца, и внутреннего студенистого тела – пульпозного ядра. Фиброзное кольцо не имеет собственной кровеносной сети. Оно может получать жидкость и питательные вещества только за счет диффузного обмена с окружающими мышцами и замыкательной пластинкой, разделяющей диск и тело позвонка.
Все тела позвонков соединены между собой с помощью суставов (дугоотросчатые, унковертебральные, фасеточные) и связок (длинные продольные и межпозвонковые короткие). Вокруг позвоночника располагаются многочисленные паравертебральные мышцы. Они отвечают за подвижность тела человека и за обеспечение диффузного питания межпозвоночных дисков. Если на эти мышцы не оказывается регулярная физическая нагрузка в необходимом объеме, то фиброзное кольцо начинает обезвоживаться. Его поверхность покрывается трещинами, заполненными отложениями солей кальция. Это первая стадия остеохондроза и уже на ней диск частично утрачивает способность усваивать жидкость при диффузном обмене.
При снижении высоты межпозвоночного диска (это вторая стадия остеохондроза – протрузия) начинает оказываться избыточное давление на замыкательную пластинку тела позвонка. Она подвергается склерозированию, в ней нарушается кровоток и она также утрачивает способность обеспечивать поступление жидкости в хрящевые ткани межпозвоночного диска.
При тотальном обезвоживании межпозвоночного диска развивается третья стадия остеохондроза – экструзия, или разрыв фиброзного кольца. Эта патология может быть спровоцирована неосторожным резким движением, падением с высоты, подъемом непривычных тяжестей, ДТП и т.д. разрыв фиброзного кольца межпозвоночного диска – это всегда травма, которой предшествует длительный процесс дегенеративного дистрофического изменения в хрящевых тканях.
Причины разрыва фиброзного диска
Как уже говорилось выше, разрыв фиброзного диска не случается без травматического воздействия. Т.е. экструзия не может произойти во время сна или при статичном положении тела человека. Только при резких движениях, подъемах тяжестей, падениях и т.д.
Второе – разрыв фиброзного кольца диска может произойти у любого человека. Но в зоне риска пациенты, у которых наблюдаются дегенеративные дистрофические изменения в хрящевых тканях этих структурных частей позвоночного столба.
Разберем основные причины, которые потенциально могут привести к экструзии межпозвонкового диска в поясничном отделе позвоночника:
- избыточная масса тела – она создает повышенное давление на диски и провоцирует их быстрое разрушение;
- ведение малоподвижного сидячего образа жизни, при котором на мышцы поясничного отдела позвоночника не оказывается динамической физической нагрузки, они не сокращаются и не осуществляют полноценное диффузное питание хрящевых тканей дисков;
- курение и употребление алкогольных напитков – нарушается микроциркуляция крови и лимфатической жидкости, снижается эластичность хрящевых тканей;
- сахарный диабет и диабетическая ангиопатия;
- ревматические процессы: болезнь Бехтерева, системная красная волчанка, ревматоидный полиартрит;
- тяжелый физический труд, сопряженный с систематическим чрезмерным напряжением мышц поясницы;
- нарушение осанки с искривлением поясничного отдела позвоночника;
- перекос костей таза и нарушение процесса распределения амортизационной нагрузки;
- разрушение крупных суставов нижних конечностей;
- косолапость, плоскостопие и другие виды неправильной постановки ног при ходьбе и беге;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- неправильная организация спального и рабочего места;
- травмы спины в области поясницы (ушибы, падения, растяжения окружающих связок и сухожилий).
Это не полный перечень причин, которые могут привести к разрыву фиброзного кольца межпозвоночного диска в поясничном отделе позвоночника. Но при первом обращении к доктору важно рассказывать достоверно обо всех аспектах своей жизни. Так врач сможет быстрее распознать потенциальные причины развития патологических изменений и разработает наиболее эффективный курс терапии.
Разрыв кольца межпозвоночного диска – это не одномоментный процесс. В большинстве случаев разрыв фиброзного кольца межпозвоночного диска можно успешно предотвратить, если проводить своевременное эффективное лечение остеохондроза позвоночного столба.
Как проявляется разрыв дисков позвоночника
Теперь разберемся в том, как проявляется данная патология и какие клинические симптомы могут проявляться. Итак, разрыв дисков позвоночника практически всегда происходит в результате травмирующего воздействия. Соответственно, клинические симптомы возникают сразу же вслед за падением, подъемом тяжести, резким поворотом туловища и т.д. В момент разрыва человек ощущает острую, пронизывающую боль. Она заставляет согнуться. Разогнуться обратно пациент самостоятельно ен может по причине того, что рефлекторно спазмируются окружающие мышцы поясницы.
Затем постепенно развивается полноценная клиническая картина разрыва диска позвоночника поясничного отдела:
- появляется скованность движений;
- любые движения приводят к усилению болевого синдрома;
- в месте нарушения целостности фиброзного кольца при пальпации определяется очаг болезненности и избыточного натяжения мышечного волокна;
- в месте поражения может появиться онемение, парестезия, нарушение кровоснабжения кожных покровов;
- при большом разрыве может наблюдаться острый воспалительный процесс (покраснение и отечность тканей, резкая болезненность их при пальпации).
Неврологические симптомы при разрыве межпозвоночного диска обычно не проявляются. Их появление может быть связано с развитием осложнений. Таких как грыжа диска, радикулит, компрессия корешковых нервов спазмированными паравертебральным мышцами, смещение тела позвонка, стеноз спинномозгового канала на фоне воспаления дуральных оболочек.
При появлении подобных симптомов необходимо как можно быстрее обратиться на прием к неврологу или вертебрологу. Диагностика включает в себя рентгенографическое исследование, которое позволяет исключить травматическое поражение костной ткани позвоночника (трещины, компрессионные и оскольчатые переломы и т.д., Для того, чтобы визуализировать состояние фиброзного кольца межпозвоночного диска, проводится МРТ обследование. Оно показывает состояние хрящевых тканей, снижение высоты межпозвоночного диска, наличие экструзии (разрывов) и грыжевых выпячиваний пульпозного ядра.
Последствия разрыва позвоночного диска
Разрыв позвоночного диска – это очень серьезная патология, которая при отсутствии своевременного лечения может повлечь за собой развитие одной из самых сложных локализаций грыжи – боковой. Опасность боковой межпозвоночной грыжи заключается в том, что она быстро секвестрируется за счет ущемления боковыми короткими связками. Отделяемое пульпозное ядро вызывает воспаление окружающих мягких тканей и может привести к хроническому радикулиту и даже нарушению иннервации отдельных частей тела.
Распространенное осложнение разрыва диска – воспаление корешковых нервов на фоне их сдавливания окружающими мышцами. При этом возникают неврологические проблемы. Это может быть парез или паралич нижних конечностей, парестезии, онемение и т.д.
Последствиями разрыва фиброзного кольца межпозвоночного диска поясничного отдела позвоночника являются слабость мышц тазового дна и опущение внутренних органов, нарушение функции кишечника и мочевого пузыря, развитие желчнокаменной болезни и многое другое.
Не стоит думать, что все пройдет самостоятельно. Как можно раньше обращайтесь за медицинской помощью. Исключите вероятность развития осложнений.
Как лечить разрыв межпозвонковых дисков
В большинстве случаев разрыв межпозвонковых дисков можно успешно лечить без хирургического вмешательства и применения фармакологических препаратов. Более того, не существует на сегодняшний день фармакологических препаратов, которые бы могли быстро, безопасно и эффективно восстановить целостность разрушенного фиброзного кольца межпозвоночного диска. Поэтому применять бездумно выписанные хондропротекторы конечно же можно, но рассчитывать на какую-то пользу от этого – бессмысленно.
Как говорилось выше, разрыв межпозвоночного диска – это результат нарушенного диффузного питания его хрящевых тканей. А если оно нарушено, то каким образом хондропротекторы должны проникнуть в очаг разрыва? Никаким.
Помочь в такой ситуации может только комплексный подход в основе которого лежит радикальное изменение своего образа жизни. Необходимо отказаться от вредных привычек, правильно организовать свое спальное и рабочее место, заниматься физической культурой и т.д. Более детальные индивидуальные рекомендации, относительно изменения образа жизни обычно дает лечащий врач.
Для лечения разрыва межпозвонкового диска поясничного отдела позвоночника нужно обратиться к вертебрологу или неврологу. Лучше всего проводить терапию в клинике мануальной терапии. В большинстве из них есть все необходимое для быстрого устранения болевого синдрома без применения вредных лекарственных препаратов. Там работают специалисты, которые могут запустить процесс восстановления разрушенного межпозвоночного диска с помощью простых, эффективных и абсолютно безопасных методов воздействия:
- остеопатия – позволяет восстановить нарушенную микроциркуляцию крови и лимфатической жидкости в очаге поражения;
- массаж – снимет избыточное напряжение мышц, восстановит их эластичность, усилит клеточную проницаемость;
- лечебная гимнастика и кинезиотерапия позволяют восстановить нарушенный процесс диффузного питания хрящевой ткани;
- лазерное воздействие за счет вапоризации восстанавливает целостность фиброзного кольца межпозвонкового диска;
- физиотерапия усиливает кровоток и обменные процессы;
- рефлексотерапия за счет воздействия на биологически активные точки на теле человека активирует регенерацию разрушенных тканей за счет использования скрытых резервов организма человека.
Проводите лечение разрыва межпозвоночного диска правильно. Не поддавайтесь уговорам на хирургическую операцию. Она не лечит остеохондроз, а приводит к тому, что начинают быстро разрушаться соседние межпозвоночные диски. Ищите опытного мануального терапевта у себя по месту жительства и обращайтесь к нему.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


