Мышечные спазмы при радикулитах
4. Клиника туннельных невропатий. Пальпаторно при туннельных невропатиях определяется локальная болезненность нервного ствола, точно соответствующая месту компрессии. Ценным диагностическим признаком служит симптом Тинеля: возникновение болезненных парестезий в зоне иннервации исследуемого нерва при его перкуссии. Диагностике помогают провокационные тесты, призванные усугубить компрессию воспаленного нерва и усилить боль. Для этого можно длительное время (в течение нескольких минут) делать пассивное сгибание и разгибание лучезапястного сустава. Можно наложить пневматическую манжетку на предплечье, что усилит парестезию и боль в зоне автономной иннервации воспаленного срединного нерва при запястном синдроме. Весьма демонстративна диагностическая (и одновременно лечебная) роль новокаиновой-гидрокортизоновой инъекции точно в зону компрессии нерва (параневрально).
§ 6. Диагностика радикулита.
В учебниках неврологии нигде не дается дифференциальная диагностика радикулита и остеохондроза. В моей книге уделяется меньше внимание описанию клинических симптомов радикулитов, но зато даются четкие критерии диагностики отдельно радикулита и отдельно остеохондроза.

2. Артриты реберных суставов. Нажатие на паравертебральные мышцы усиливает боли не только радикулита, но и расположенных рядом воспаленных реберно-позвоночных и позвоночно-позвоночных суставов. Из анатомии хорошо известно, что кроме хрящевых прокладок между позвонками (то есть дисков) на каждом позвонке существует еще два вида суставов. В грудном отделе позвоночника есть суставы, которые соединяют ребра и боковые отростки позвонков (art. costotransversariae и art. capitis costae). Все позвонки от 3-го шейного до 5-го поясничного имеют верхние и нижние суставные отростки, которые образуют мелкие суставы, соединяющие позвонки друг с другом (art. vertebralis superiores et inferiors). Очень часто (в 85% случаев) вирусное воспаление корешка нерва передается соседнему реберно-позвоночному суставу и соседнему позвоночно-позвоночному суставу. Тогда воспаление нерва и суставов будут протекать одновременно, смешивая и запутывая симптоматику. Достаточно редко (в 15% случаев) возникает только воспаления описанных выше суставов без воспаления корешков нервов, и при этом возникают клинические симптомы очень схожие с радикулитом (воспалением корешка нерва) или с остеохондрозом.
Дифференцировать воспаление нерва от воспаления рядом расположенного реберно-позвоночного и позвоночно-позвоночного сустава достаточно сложно. При нажатии на паравертебральную мышцу возникает боль в обоих случаях, при движении руки натягивается воспаленный нерв и двигаются ребра в реберно-позвоночном суставе, что в обоих случаях вызывает боль. Однако существует точный метод для различия остеохондроза и воспаления реберно-позвоночного сустава. Если надавливание на ребра производить на расстоянии 6 сантиметров от остистых отростков (то есть вдали от воспаленного корешка нерва), то при отсутствии артрита пациент не будет отмечать резкое усиление болей. Невропатологи всегда, во всех 100% случаев, ошибочно диагностируют воспалительный процесс мелких суставов позвоночника как радикулит или остеохондроз. Тому имеются свои объективные причины, которые закономерно приводят к диагностической ошибке.
С целью излечения врач применяет методы массажа для снятия болезненного спазма мышцы. Это методы расслабления, релаксации мышц, внутри которой произошла туннельная компрессия нерва. Однако нужно помнить, что иногда спазм мышцы бывает удален от места компрессии нерва на 10-60 сантиметров. Например, если компрессия нерва произошла в области поясницы, то судорога мышцы происходит на голени. Подготовительным звеном для лечения является применения многочисленных методов релаксации мышц, окружающих туннельную компрессию нерва. Для релаксации мышц применяется массаж, иглотерапия, тепло, втирание мазей, перерастяжение спазмированных мышц (постизометрическая релаксация) и множество других методов и приемов. При наличии туннельной компрессии нерва в грудном и в поясничном отделе позвоночника часто спазмируются мышцы живота. Прежде чем начать растягивать сильно сокращенную паравертебральную мышцу, сначала необходимо обнаружить, диагностировать эту мышцу.
1) Установливить наличие спазмированной мышцы можно пальпацией или натягиванием мышцы при помощи сгибания позвоночника в противоположную сторону. Если попросить больного нагнуться так, чтобы спазмированная мышца еще больше натягивалась, то пациент моментально почувствует боль. Если одновременно надавить на мышцу пальцем, то боль также усилится.
4. Объем движений в месте поражения позвоночника радикулитом будет сильно уменьшен (от 50% до 90%) по причине возникновения болей, но механически объем движений не ограничен. Для определения объема движения в суставе врач просит пациента делать различные наклоны и вращения.
5. Как дифференцировать радикулит от остеохондроза. Каждой лечебной процедуре должна предшествовать мануальная диагностика, так как состояние биомеханики позвоночника и отдельных позвоночных двигательных сегментов (межпозвоночных дисков) под влиянием различных факторов и в процессе лечения может значительно меняться. Итак, причина возникновения остеохондрозов совершенно иная, нежели у радикулита. Радикулит – это туннельная невропатия, а остеохондроз – это воспаление межпозвоночного диска. При радикулитах боли возникают по причине увеличения диаметра воспаленного нерва и при последующем зажатии его в фасциальном отверстии. При остеохондрозе боли возникают при изменении высоты межпозвоночного диска, при сползании, при соскальзывании диска с клиновидного межпозвоночного диска и при его ротации, так как все это вызывает натяжении корешков нервов в фасциальных отверстиях и окружающих позвоночник связок. Исходя из отличий этиопатогенеза радикулита и остеохондроза, можно сделать очень важные выводы о клиническом диагностировании этих двух патологий. При помощи расспроса больного (сбора анамнеза) никогда не удастся дифференцировать радикулит от остеохондроза. В обоих случаях будут болезненны движения в больном сегменте позвоночника, объем активных движения снижен из-за боли, ухудшена тактильная чувствительность на конечностях и так далее.
По ощущениям боль от остеохондроза ничем не отличается от боли по причине наличия радикулита. Дифференцировать эти две патологии можно только клинически (пальпацией) и рентгенологически. Необходимо выявлять и учитывать наличие функциональных блокад, гипермобильности и всего спектра патологических изменений позвоночника, имеющихся у больного в момент установления диагноза. Рентген, анализы, клиническое обследование (пальпация, исследование объема движений) дополняют информацию о диагнозе. Кроме того, врач должен обязательно провести дифференциальную диагностику радикулитов и остеохондрозов от болезней внутренних органов. Только после установления правильного диагноза врач может приступать к лечению. Пациент может вылечить остеохондроз, но у него останутся болевые симптомы от наличия радикулита. Возможна и противоположная ситуация – излечен радикулит, но остаются боли от наличия остеохондроза.
После описания причин возникновения и клиники остеохондрозов и радикулитов можно назвать спицефические симптомы, которые отличают их друг от друга. Существуют некоторые симптомы радикулита, которые сильно отличаются от симптомов проявления остеохондроза.
1) Диагностика наличия остеохондроза основана на давлении пальца врача на пространство между остистыми отростками. При этом растягиваются на доли миллиметра воспаленные межпозвоночние диски и возникает резкая боль.
2) Диагностика наличия радикулита стандартная: давление пальца врача на паравертебральные мышцы справа и слева от остистых отростков шейных позвонков. Если у больного возникает усиление болей при нажатии, то этом месте произошло защемление корешка нерва мышечной фасцией (место туннельной невропатии).
4) Характерным симптомом остеохондроза в каком-то межпозвоночном диске грудного отдела позвоночника симптом возникновения боли при вздохе. При глубоком вдохе происходит микроскопическое вытяжение и увеличение объема межпозвоночных дисков грудного отдела позвоночников. Легкие расширяются и увеличивают высоту грудной клетки. При воспалении какого-то диска возникает резкая боль.
5) При остеохондрозе в 20-32% случаев бывает одновременно болезненно нажатие между остистыми отростками, и нажатие на паравертебральную мышцу. Следовательно, в этом случае можно утверждать, что пациент болен одновременно и остеохондрозом и радикулитом.
6) Искривление позвоночника в виде приобретенного сколиоза при остеохондрозе. При осмотре в положении стоя раздетого пациента иногда выявляется искривление оси туловище с наклоном туловища вправо, влево, назад или вперед. Этот симптом проявляется только при остеохондрозе и отсутствует при радикулите. Этот симптом бывает и при вывихе и подвывихе в межпозвоночном диске и в основном в шейном отделе позвоночника. Искривление оси туловища, его наклон в какую-то сторону, является абсолютным признаком остеохондроза. При радикулитах в положении больного стоя туловище будет иметь совершенно симметричный вид, без отклонения от центральной оси, но наблюдается спазм мышц спины слева или справа по причине передавливания соответствующего нерва в туннеле мышечной фасции.
7) Рентгенологически также можно дифференцировать радикулит от остеохондроза. При радикулите на рентгеновском снимке (компьютерной томограмме, ядерно-магнитно-резонансной томограмме и так далее) не удастся выявить никаких изменений в хрящевых тканях межпозвоночного диска, наблюдается нормальная форма позвонков. В то же время при наличии остеохондроза рентгенологических изменений будет очень много: снижение прозрачности хрящевых тканей дика, спондилез (талия тел позвонков до возникновения осте-офитов), грыжи диска (пульпозные и хрящевые), снижение или увеличение высоты межпозвоночного диска, пороз (низкое содержание кальция в кости) и так далее.
При радикулите объем движений снижен по причине возникновения боли от натяжения зажатого фасцией нерва. Важный симптом: при радикулите и после обезболивания (после местной или общей анестезии) никаких механических препятствий при наклонах и изгибах позвоночника врач не ощущает.
Ведущий иглотерапевт Белоруссии, невропатолог, мануальный терапевт,
кандидат медицинских наук Молостов Валерий Дмитриевич.
[email protected]



И еще один момент: не каждая боль в спине связана с корешковым синдромом, причиной могут быть иные ткани – мышцы, кости, суставы и т.д. В этом случае речь идет о дорсопатиях. Это группа заболеваний, основу которых составляют дегенеративно-дистрофические изменения самого позвоночника и окружающих его структур (мягких тканей).
Причины радикулита
Радикулопатия – это не заболевание, а неврологический синдром, группа специфических жалоб человека, возникающих при раздражении одного или нескольких корешков, отходящих от спинного мозга. Корешки строго соответствуют определенному позвонку, располагаясь непосредственно рядом с ним. Корешок отходит от спинного мозга в области небольшого межпозвоночного отверстия, которое окружают связки, сосудистые сплетения и определенные мышцы. Если есть изменения в любом из этих элементов (костных или мягких тканей), корешок может раздражаться или сдавливаться.
Соответственно, радикулопатия той или иной локализации и возникающий болевой синдром, связаны с расположением определенного корешка.
Почему же возникают симптомы радикулита, какие проблемы могут спровоцировать боль и дополнительные жалобы? Есть целый ряд факторов:
-
различные травмы в разных отделах спины (от шеи до крестца);
слабость мышц от малоподвижности и нетренированности;
гормональные, обменные расстройства, негативно влияющие на костные и связочные элементы, мышечный тонус;
возрастные процессы, связанные с дегенерацией и дистрофией (прогрессирование остеохондроза);
хронические воспалительные процессы;
различные типы нарушений осанки (искривления, как в форме горба, так и боковые отклонения);
осложнения поле операций на позвонках;
гравитационная нагрузка, тяжелый физический труд, подъем тяжестей;
врожденные или приобретенные аномалии в строении позвоночника;
опухолевые поражения в области позвонков и окружающих тканей;
резкое сужение спинномозгового канала и межпозвонковых в силу того, что позвонки смещаются с привычного места;

Обычно симптомы радикулита появляются по мере того, как формируются протрузии дисков или грыжевые выпячивания. Они образуются в той зоне межпозвонкового диска, которая наиболее истончена в области фиброзного кольца. Изначально, пока кольцо целое, образуются протрузии, при разрыве фиброзной оболочки образуется уже грыжа.
Выпячивание может давить на нервные корешки, которые проходят по бокам от позвоночника справа и слева. Изначально раздражаются только оболочки нервов, но если процесс не притормозить, постепенно будут сдавливаться все нервные корешки, что приводит к так называемой дискогеннойрадикулопатии.
Для корешкового синдрома типичны две стадии развития, и симптомы при них различаются.
Первая, или неврологическая стадия. Для нее типична повышенная чувствительность тканей в области пораженного корешка, периодическая резкая боль, защитное напряжение мышц, из-за чего люди часто вынуждены принимать неестественную позу. При давлении на определенные (паравертебральные) точки ощущается болезненность.
Самый типичный симптом для всех радикулопатий – это боль, но она может быть от слабой до значительной, когда практически невозможно пошевелить руками или ногами, согнуть спину.
Шейная радикулопатия проявляется острым болевым синдромом по утрам. Возникают болезненность шеи, отдающая в плечо и руку, головная боль, скованность шейных мышц и с их болезненностью, ощущение онемения, холодка или покалывание, ползания мурашек. Кожа в области поражения сухая и холодная, может шелушиться.

Радикулит или радикулопатия – результат раздражения или ущемления нервного корешка спинного мозга. При этом возникает сильная боль в зоне иннервации соответственно локализации поражения, нарушения чувствительности и в некоторых случаях двигательные расстройства. Чаще всего сдавление корешков спинномозговых нервов происходит в результате смещения позвонков или снижения межпозвонковой высоты при остеохондрозе, реже причиной радикулопатии становится мышечный спазм или миозит.
Как возникает мышечный спазм и почему страдает нервный корешок?
Спазм – это неконтролируемое очень сильное напряжение мышцы, при этом одного лишь сознательного желания для ее расслабления недостаточно. Такое состояние возникает:
- при механических травмах рефлекторно, как реакция на боль;
- при длительном статическом напряжении, например, при нахождении в неудобной позе или при длительном совершении стереотипных повторяющихся движений;
- при резком однократном очень сильном напряжении, например, при подъеме очень тяжелого предмета;

Подъем тяжести и длительное перемещение может вызвать не только мышечный спазм, но и грыжу
- как проявление мышечно-тонического синдрома при остеохондрозе. Дистрофия межпозвоночных дисков приводит к нестабильности межпозвонковых соединений, поэтому глубокие мышцы позвоночника вынуждены выполнять дополнительную работу;
- в результате хронического стресса.
Причиной миозита может быть также чрезмерное напряжение мышцы, способствует возникновению заболевания местное переохлаждение.

Мышцы, которые могут вызвать спазмы при радикулите
Волокна спазмированной мышцы сдавливают кровеносные сосуды и мелкие нервные окончания, в результате возникает боль, а кровоснабжение мышцы нарушается. Недостаток кислорода и нарушение венозного оттока ведут к отеку мышечных волокон, и боль усиливается. Спазмированные мышцы, расположенные вблизи позвоночного столба, могут сдавливать нервный корешок или вызывать вторичное смещение позвонков. При этом возникает болевой синдром, характерный для радикулита.
Как узнать, что причиной радикулита стал мышечный спазм?
Мышечное сокращение – далеко не единственная причина радикулита, он может быть вызван смещением позвонков, протрузией диска или позвоночной грыжей. Выбор метода лечения зависит от механизма повреждения корешка, поэтому крайне важно выявить истинную причину заболевания. Для радикулита мышечного происхождения характерно резкое начало заболевания (прострел), связь с чрезмерной силовой нагрузкой или длительным статическим напряжением, а также с переохлаждением. Сильная боль появляется внезапно, до начала заболевания пациенты часто не испытывают никакого дискомфорта в пораженной области. Возникновению корешкового болевого синдрома при остеохондрозе предшествует длительный предшествует длительное ощущение дискомфорта или ноющей боли в пораженной области. Определить причину более достоверно можно на основании результатов дополнительного обследования: КТ или МРТ пораженного сегмента позвоночника.

Наглядный пример межпозвоночной грыжи – причина радикулитов, спазмов, невралгий
Лечение радикулита, вызванного мышечным спазмом
Поскольку причина ущемления корешка – стойкое сокращение мышцы, то для устранения симптомом достаточно добиться ее расслабления. Не стоит пытаться согреть больное место: эффект от такого лечение будет кратковременным, а после этого состояние может даже ухудшиться. Под действием тепла мышца незначительно расслабляется, а приток крови к ней увеличивается, в результате ослабляется боль. В то же время усиление кровотока ведет к увеличению отека мышечных волокон, поэтому вскоре после окончания процедуры спазм и боль не только возвращаются, но и усиливаются.
Для снятия напряжения нужно обеспечить спазмированной мышце полный покой, из лекарственных средств используют нестероидные противовоспалительные препараты внутрь или местно в виде мазей, по назначению врача применяют миорелаксанты. Если одна из причин мышечного спазма – хронический стресс, назначают антидепрессанты или седативные препараты – успокаивающие.

Мелоксикам – самый популярный НПВС
Лечебная гимнастика в остром периоде при мышечном радикулите не назначается, так как при выполнении упражнений неизбежно возникает напряжения мышц, а это только усугубляет спазм. Хороший эффект дает процедура постизометрической релаксации в сочетании с массажем и мануальной терапией. Из физиотерапевтических методов можно использовать лазеротерапию и электрофорез.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э

- Мышечные судороги представляют собой непроизвольные и интенсивные сокращения мышц без периода релаксации.
- Почти каждый человек испытывал хотя бы раз в жизни эпизод судорог.
- Существуют различные типы судорог и различные причины их возникновения.
- Множество различных медикаментов могут вызвать мышечные судороги.
- В большинстве случаев мышечную судорогу можно прекратить, если расслабить (растянуть) мышцу.
- Мышечные судороги часто можно предотвратить с помощью таких мер, как полноценное питание с достаточным количеством микроэлементов и адекватное получение организмом жидкости.
Мышечные судороги это непроизвольное и насильственное сокращение мышцы, без периода её расслабления. Когда используются мышцы, которыми можно управлять произвольно, например, мышцы рук или ног, они поочередно сокращаются и расслабляются, по мере выполнения определенных движений в конечностях. Мышцы, которые поддерживают голову, шею и туловище, работают синхронно и поддерживают положение тела. Мышца (или даже несколько волокон мышцы) может находиться непроизвольно в состоянии спазма. Если спазм сильный и устойчивый, то это приводит к появлению судорог. Мышечные судороги часто визуализируются или пальпируются в области заинтересованной мышцы.
Мышечные судороги могут длиться от нескольких секунд до четверти часа, а иногда и дольше. Не редкость также повторение судорог до того периода, пока не произойдет расслабление мышцы. Судорожные сокращения могут охватывать часть мышцы, всю мышцу, или несколько мышц, которые обычно сокращаются одновременно при выполнении движений, например, при сгибании нескольких пальцев кисти. В некоторых случаях, судороги могут быть одновременно в мышцах-антагонистах, ответственных за движения в противоположных направлениях. Мышечные судороги широко распространены. Почти все люди (по некоторым исследованиям около 95% людей) испытывали судороги в какой-то момент жизни. Мышечные судороги характерны для взрослых и, по мере старения, проявляются чаще, но, тем не менее, судороги могут встречаться и у детей. В любой мышце (скелетной), в которой выполняются произвольные движения, могут быть судороги. Судороги конечностей, ног и стоп, и особенно икроножной мышцы, встречаются очень часто.
Типы и причины мышечных судорог
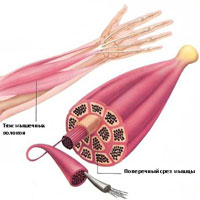
Истинные судороги. Истинные судороги охватывают часть, или всю мышцу, или группу мышц, которые обычно функционируют вместе, например, мышцы участвующие в сгибании нескольких смежных пальцев. Большинство исследователей сходятся во мнении, что истинные судороги вызваны повышенной возбудимостью нервов, которые стимулируют сокращения мышцы. Они в подавляющем большинстве являются наиболее распространенным типом судорог скелетных мышц. Истинные судороги могут возникать в различных обстоятельствах.
Травмы: Стойкие мышечные спазмы могут возникнуть в качестве защитного механизма после травмы, например, при переломе кости. В этом случае, как правило, спазм позволяет минимизировать движение и стабилизировать зону травмы. Травма только мышцы также может привести к спазму мышцы.
Активная деятельность: истинные судороги, как правило, связаны с активной нагрузкой мышц и мышечной усталостью (при занятиях спортом или при непривычной деятельности). Такие судороги могут возникнуть как в процессе деятельности, так и после, иногда много часов спустя. Кроме того, мышечная усталость от сидения или лежания в течение длительного периода времени в неловком положение или при любых повторяющихся движениях также может вызвать судороги. Пожилые люди больше подвержены риску появления судорог при выполнении энергичной или напряженной физической деятельности.
Судороги покоя: судороги в покое очень распространены, особенно у пожилых людей, но могут возникнуть в любом возрасте, в том числе в детском. Судороги покоя часто происходят в ночное время. Ночные судороги хоть и не угрожают жизни, но могут быть болезненными, нарушать сон, они могут часто повторяются (то есть, много раз за ночь, и / или много ночей в неделю). Фактическая причина ночных судорог неизвестна. Иногда такие судороги инициируются движением, которое сокращает мышцы. Примером может быть вытягивание стопы в постели, что приводит к укорочению икроножной мышцы, где чаще всего бывают судороги.
Обезвоживание: Спорт и другие энергичные физические нагрузки могут привести к чрезмерной потере жидкости с потом. При таком виде дегидратации увеличивается вероятность истинных судорог. Такие судороги, чаще всего, возникают в теплую погоду и могут быть ранним признаком теплового удара. Хроническая дегидратация вследствие приема диуретиков и слабое потребление жидкости может аналогично приводить к судорогам, особенно у пожилых людей. Судороги также могут быть связаны с недостатком натрия.
Перераспределение жидкостей в организме: истинные судороги могут также отмечаться при состояниях, когда возникает необычное распределение жидкости в организме. В качестве примера можно привести цирроз печени, при котором происходит накопление жидкости в брюшной полости (асцит). Точно так же, судороги являются относительно частым осложнением быстрых изменений биологических жидкостей, которые происходят во время диализа при почечной недостаточности.
Низкий уровень электролитов в крови (кальция, магния): низкие уровни в крови кальция или магния напрямую увеличивают возбудимость нервных окончаний иннервирующих мышцы. Это может быть предрасполагающим фактором для спонтанных истинных судорог, с которыми сталкиваются многие пожилые люди, а также такие судороги нередко отмечаются у беременных женщин. Низкие уровни кальция и магния часто встречаются у беременных женщин, особенно если эти минералы не поступают в достаточном количестве с пищей. Судороги наблюдаются в любых обстоятельствах, которые снижают доступность кальция или магния в жидкостях организма, например после приема диуретиков, гипервентиляции, чрезмерной рвоте, недостатке кальция и / или магния в рационе, недостаточное усвоение кальция из-за дефицита витамина D, снижение функции паращитовидных желез.
Низкий уровень калия: низкий уровень калия в крови иногда вызывает мышечные судороги, хотя для гипокалиемии более характера мышечная слабость.
Тетания
При тетании происходит активизация всех нервных клеток в организме, которые затем стимулируют сокращение мышц. При этом типе судорожные сокращения возникают по всему телу. Название тетания возникло от судорог, которые возникают при воздействии столбнячного токсина на нервы. Однако это название такого вида судорог в настоящее время широко применяется для обозначения мышечных судорог при других состояниях, таких как низкие уровни в крови кальция и магния. Низкий уровень кальция и магния повышает активность нервной ткани не специфически, что может привести к появлению тетанических судорог. Часто такие судороги сопровождаются признаками гиперактивности других нервных функций в дополнение к мышечной гиперстимуляции. Например, низкое содержание кальция в крови не только вызывает спазм мышц рук и запястья, но он также может быть причиной появления ощущений онемения и покалывание вокруг рта и других областях тела.
Иногда, тетанические судороги неотличимы от истинных судорог. Дополнительные изменения чувствительности или других нервных функций могут быть незаметны, так как боль при судороге может маскировать другие симптомы
Контрактуры
Контрактуры возникают, когда мышцы не могут расслабиться на еще более длительный период, чем при основных видах мышечных судорог. Постоянные спазмы обусловлены истощением аденозинтрифосфата (АТФ)- энергетического внутриклеточного субстрата клетки. Это предотвращает релаксацию мышечных волокон. Нервы неактивны при этом типе мышечных судорог.
Контрактура может быть результатом генетического наследования (например, болезнь Мак-Ардла, который представляет собой дефект распада гликогена в сахар в мышечных клетках) или вследствие приобретенных состояний (например, гипертиреоидная миопатия, который представляет собой заболевание мышц, связанное с гиперактивностью щитовидной железы). Судороги по типу контрактур являются редкостью.
Дистонические судороги
Последней категорией судорог являются дистонические судороги, при которых затрагиваются мышцы, не участвующие в предполагаемом движении, и происходит их сокращение. Мышцы, которые задействованы при этом типе судорог, включают мышцы - антагонисты, которые обычно работают в противоположном направлении предполагаемого движения, и / или другие, которые усиливают движение. Некоторые дистонические судороги обычно затрагивают небольшие группы мышц (век, щек, шеи, гортань и т.д.). Руки и кисти могут быть затронуты в ходе выполнения повторяющихся движений, таких, как письмо(судорога писателя), игра на музыкальном инструменте. Эти виды деятельности также могут приводить к истинным судорогам из-за мышечной усталости. Дистонические судороги встречаются не так часто, как истинные судороги.
Некоторые судороги обусловлены рядом нервных и мышечных заболеваний. Например, это такие заболевания, как боковой амиотрофический склероз (болезнь Лу Герига), сопровождающийся слабостью и атрофией мышц; радикулопатии при дегенеративных заболеваниях позвоночника (грыжа, протрузия диска, остеофиты), когда компрессия корешка сопровождается болью, нарушением чувствительности и иногда судорогами. Также судороги могут быть при поражении периферических нервов, например, диабетической невропатии.
Крампи. Этот вид судорог, как правило, описывает судороги в икроножной мышце, и связывают их появление с перенапряжением мышцы и наличием дегенеративных изменений в позвоночнике (остеохондроз поясничного отдела позвоночника, люмбоишалгия). Кроме того, крампи возможны при нарушениях сосудистого кровообращения в нижних конечностях (при облитерирующем эндартериите или посттромбофлебитическом синдроме). Также причиной крампи могут быть различные биохимические нарушения в трехглавой мышце голени.
Многие лекарства могут вызвать судороги. Сильнодействующие мочегонные, такие как фуросемид или энергичное удаление жидкости из организма, даже с помощью менее мощных диуретиков, может индуцировать судороги, так как происходит обезвоживание и потеря натрия. Одновременно диуретики часто вызывают потерю калия, кальция и магния, которые также могут вызвать появление судорог.
Лекарства, такие как донепезил (Aricept), которые используются для лечения болезни Альцгеймера) и неостигмин (простигмин), используемые для миастения, асралоксифен (Эвиста) используется для профилактики остеопороза у женщин в постменопаузе – могут быть причиной судорог. Толкапон (Tasmar), который используется для лечения болезни Паркинсона, оказалось, вызывает мышечные судороги, по крайней мере, у 10% больных. Истинные судороги были зарегистрированы при приеме нифедипина и наркотиков Тербуталина (Brethine) и альбутерола (Proventil, Ventolin). Некоторые лекарства, применяемые для снижения уровня холестерина, такие как ловастатин (Mevacor), также могут привести к судорогам.
Судороги иногда отмечаются у зависимых лиц во время прекращения приема седативных препаратов.
Недостаток некоторых витаминов также может прямо или косвенно привести к мышечным судорогам. К ним относятся недостатки тиамина (В1), пантотеновой кислоты (В5) и пиридоксина (B6). Точная роль дефицита этих витаминов в возникновении судорог неизвестна.
Плохое кровообращение в ногах приводит к дефициту кислорода в мышечной ткани и может вызвать сильную боль в мышцах (перемежающаяся хромота), которая возникает при ходьбе. Это обычно происходит в икроножных мышцах. Но боль при сосудистых нарушениях в таких случаях обусловлена не собственно мышечной судорогой. Эта боль в большей степени может быть связана с накоплением молочной кислоты и других химических веществ в мышечной ткани. Судороги в икроножных мышцах также могут быть связаны с нарушением оттока крови при варикозной болезни и, как правило, судороги в икроножных мышцах возникают в ночные часы.
Симптомы и диагностика мышечных судорог
Характерно, что судорога часто довольно болезненна. Как правило, пациенту приходится прекращать деятельность и срочно принимать меры для облегчения судорог; человек не в состоянии использовать пораженную судорогой мышцу во время судорожного эпизода. Тяжелые судороги могут сопровождаться болезненностью и отеком, которые могут иногда сохраняться до нескольких дней после того, как судорога исчезла. В момент судороги затронутые мышцы будут выпирать, на ощупь будут твердыми и болезненными при пальпации.
Диагностика судорог обычно не представляет трудностей, но выяснение причин может потребовать как тщательного сбора истории болезни, так инструментальных и лабораторных методов обследования.
Лечение

Большинство судорог могут быть прерваны с помощью растяжения мышцы. Для многих судорог ног и стоп это растяжение часто может быть достигнуто путем вставания и ходьбы. При судорогах икроножных мышц возможно сгибание лодыжки с помощью руки, лежа в постели с вытянутой прямо ногой. При писчем спазме нажатие рукой на стенку с пальцами вниз позволит растянуть сгибатели пальцев.
Также можно провести аккуратный массаж мышцы, что позволяет расслабить спазмированную мышцу. Если судорога связана с потерей жидкости, как это часто бывает при активной физической нагрузке, необходима регидратация и восстановление уровня электролитов.
Мышечные релаксанты могут быть использованы в краткосрочной перспективе в определенных ситуациях, для того чтобы позволить мышцам расслабиться при травмах или других состояниях (например радикулопатии). К этим препаратам относятся Циклобензаприн (Flexeril), Орфенадрин (NORFLEX) и баклофен (Lioresal).
В последние годы стали успешно использоваться инъекции терапевтических доз токсина ботулизма (Ботокс) при некоторых дистонических мышечных расстройствах, которые локализованы в ограниченной группе мышц. Хороший ответ может длиться несколько месяцев и более, и инъекции могут быть повторены.
Лечение судорог, которые связаны с конкретными заболеваниями, как правило, фокусируется на лечении основного заболевания.
В тех случаях, когда судороги серьезные, частые, продолжительные, плохо поддаются лечению или не связаны с очевидной причиной, то в таких случаях требуется как дополнительное обследование, так и более интенсивное лечение.
Профилактика судорог
Для того, чтобы предотвратить возможное появление судорог, необходимо полноценное питание с достаточным количеством жидкости и электролитов, особенно при интенсивной физической нагрузке или во время беременности.
Ночные судороги и другие судороги покоя часто можно предотвратить с помощью регулярных упражнений на растяжку, особенно если они выполняются перед сном.
Также хорошим средством профилактики судорог является прием препаратов магния и кальция, но требуется осторожность их назначения при наличии почечной недостаточности. При наличии гиповитаминоза необходим прием витаминов группы В, витамина Д,Е.
Если пациент принимает диуретики, то необходим обязательный прием препаратов калия.
В последнее время, единственным средством, которое широко используется для профилактики, а иногда и для лечения судорог, является хинин. Хинин использовался в течение многих лет при лечении малярии. Действие хинина обусловлено уменьшением возбудимости мышц. Однако хинин обладает рядом серьезных побочных действий, которые ограничивают его назначение всем группам пациентов (тошнота, рвота, головные боли, нарушения ритма сердца, нарушение слуха и т.д.).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Читайте также:


