Мышечно-тонический синдром при дорсопатии поясничного отдела позвоночника
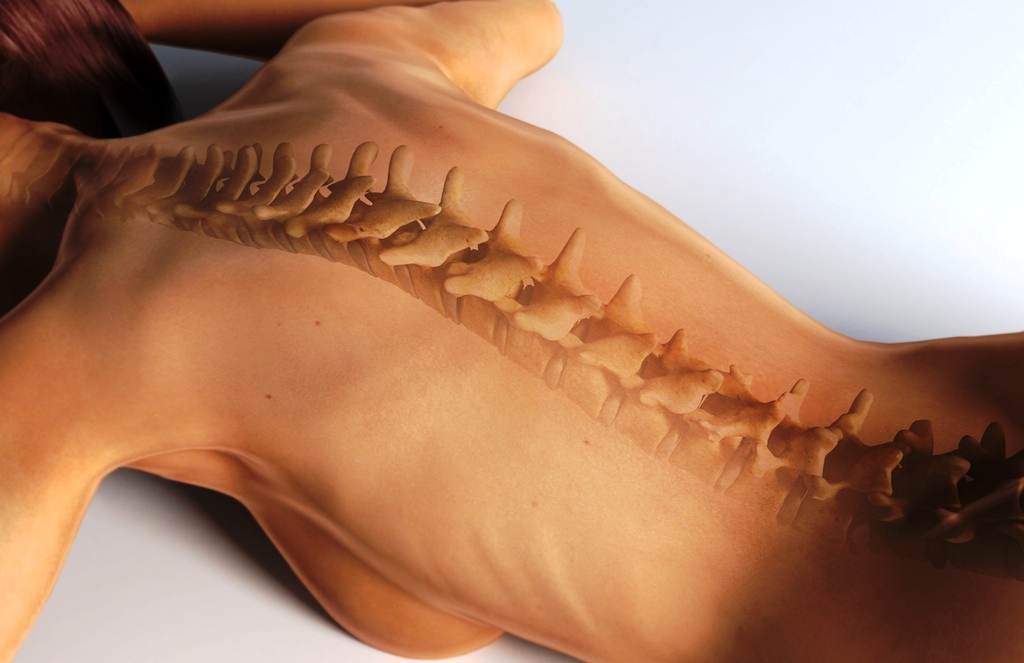
Дорсопатия — обширная группа патологий позвоночника и прилегающих мягких тканей. Заболевание дорсопатия встречается у лиц старше 35 лет. Болезнь дорсопатия знакома многим своим главным симптомом — болью в любом участке спины и ограничением двигательной активности.
Дорсопатия и остеохондроз, по сути, одно и тоже, но термин дорсопатия затрагивает большее количество нарушений и патологических процессов, поэтому чаще всего (особенно за рубежом) пользуются именно этим термином.
Острая и хроническая дорсопатия указывается в некоторых источниках, хотя это не имеет смысла, ведь заболевание протекает хронически с периодическими обострениями.
Стадии дорсопатии:
1.Хондроз. На этом этапе нет клинический проявлений.
2.Поражение структур позвоночника (позвонков, хрящей, суставов), которое ведет к уменьшению расстояния между позвонками и к появлению боли.
4.Развитие межпозвонковых грыж.
4.Смещение позвонков, ограничение подвижности.
Причины
Выделяется множество причин, которые ведут к формированию дорсопатий.
Основные причины дорсопатии:
дегенеративные изменения межпозвоночных дисков (развитие остеохондроза), которые приводят к изменениям рядом стоящих позвонков и суставов;
-миофасциальные синдромы (перенапряжения мышц);
-гиподинамия (недостаточная активность);
-неправильное положение сидя, сутулость;
-соматическая патология, частые инфекционные заболевания;
-ожирение;
-неправильное питание;
-неблагоприятные условия труда;
-длительное сохранение одного положения тела;
-генетическая предрасположенность.
Дорсопатия может быть связана с межпозвоночной грыжей, а также с протрузиями. О том, какие симптомы проявляются при грыже позвоночника, а также о принципах лечения этого недуга читайте здесь. О протрузии и методах избавлениях от нее читайте здесь.
Симптомы
Клинические проявления заболевания многообразны и зависят от формы патологии, локализации и степени тяжести. Основные симптомы дорсопатии:
-боль в спине. Характер боли разный, она может появиться в -любом отделе позвоночника. Усиливается во время нагрузки и движения. В покое боль либо полностью проходит, либо -заметно стихает;
-онемение кожных покровов;
-покалывание в руках и ногах;
-слабость в конечностях;
-ограничение подвижности пораженного участка тела;напряжение мышц спины, спазм;
-атрофия мышц конечностей;
-сухость стоп и кистей.
Помимо основных симптомов для дорсопатии шейного отдела характерны: головная боль, шум в ушах, головокружение, незначительное потемнение в глазах. Дорсопатия грудного сегмента характеризуется болью в груди, сердце, а также в некоторых внутренних органах. Патология поясничного отдела проявляется сильной болью в пояснице, ногах и в ягодицах.
В зависимости от механизма развития болевых ощущений различают:
-локальную боль (располагается в определенном участке, ее интенсивность зависит от нагрузки);
-отдающую боль (располагается в месте поражения и при этом отдает в другие участки тела);
-корешковую боль (ноющая, стреляющая, тупая или острая боль, которая всегда усиливается от -движения, чихания и кашля);
-некорешковую боль (возникает из-за спазма мышц).
Стоит напомнить о серьезности этой патологии, ведь инвалидность при дорсопатии довольно часто встречается. Если вовремя не начать лечение, то заболевание будет постепенно прогрессировать и приведет к полному ограничению двигательной активности и потере трудоспособности.
Диагностика и лечение
Диагностика дорсопатии не составляет трудности. При появлении симптомов следует обратиться к участковому терапевту или неврологу. Врач изучает жалобы, уточняет время их появления, проводит осмотр (так составляется история болезни дорсопатия). Доктор также проводит дополнительные инструментальные исследования: КТ, рентген позвоночника, МРТ, анализы крови. После проведения всех методов врач ставит окончательный диагноз дорсопатия и назначает лечение.
Не стоит самостоятельно узнавать, как лечить дорсопатию, ведь самолечение может привести к ухудшению состояния.
Лечение дорсопатии и ее последствий проводят консервативным путем. Терапия направлена на купирование болевых проявлений, восстановление функций нервных корешков, предупреждение прогрессирования заболевания и развития повреждений позвоночника.
Методы терапии зависят от формы, степени тяжести. Лечение должно быть комплексным, систематическим и поэтапным. Распространенная дорсопатия позвоночника (как и другие форм заболевания) предполагает составление индивидуального плана лечения и подбор наиболее эффективных средств терапии.
Как правило, назначают НПВС для подавления воспаления и уменьшения боли, миорелаксанты для снятия спазма мышц, успокоительные. Нередко назначают метод тракции — вытяжение позвоночника. Физиотерапевтические процедуры дают хорошие результаты при разных видах патологии (электрофорез, ультразвук, магнитное поле, массаж, грязелечение, иглотерапия и т.п.).
Для ускорения процесса восстановления и закрепления полученных результатов назначают биогенные стимуляторы, витамины группы В, анаболики, препараты, улучшающие кровоснабжение и трофику позвоночника.
ЛФК при дорсопатии (лечебная физкультура) укрепляет мышцы и приводит к стойкой ремиссии и уменьшению количества обострений. Гимнастика при дорсопатии также дает хорошие результаты, но ее стоит делать только после консультации врача или под его контролем.
Мышечно тонический синдром верный спутник остеохондроза и дегенеративных заболеваний. Появляется в виде болезненного рефлекторного мышечного спазма, как защитная мера организма на сдавливание нерва.
Причины
Тонический синдром появляется по причине неровной посадки, неудобной позы, которую мы так любим принимать в офисе или дома на диване, также большой статической нагрузки – мышцы долгое время находятся в напряжении пытаясь привести спину в правильное положение, и как следствие начинается нарушение венозного оттока и появление отеков.
Спазмированные плотные мышцы еще сильнее раздражают нервные окончания, которые находятся внутри, вызывая боль. Рефлекторно, из-за сильной боли, мышечный спазм возрастает. Опасность заключается в том, что это замкнутый круговой цикл, и при длительном воздействии принимает патологический характер. В результате – нарушение в функции и структуре мышц.
Тонический синдром приводит больного в депрессивное состояние из-за невозможности прервать этот круговой цикл. Мышечный спазм необходимо воспринимать как своеобразный “флажок”, сигнализирующий о наличии заболевания спины.
Характер проявления – ограниченность в движении пораженного участка – организм переходит в сберегающий режим. Главной задачей при длительном или коротком спазме является снять напряжение мышц, чтобы не получить патологическое состояние.
Отличительная особенность при спазме мышц – появление триггерных точек в виде уплотнения выдающий нервные импульсы, приводящие к спазму мышц.
Причинами возникновения также являются:
- переохлаждение,
- воспаления,
- поднятие тяжестей
- травмирование.
Симптомы
Мышечно-тонический синдром проявляется ноющей болью, проявляющаяся в любых отделах позвоночника. Мышцы на спине имеют большой размер, поэтому боль растекается на большие участки. Нарушается сон – спазмированные мышцы не дают расслабиться. Очень редко пациент может определить место возникновения боли. Боль столь изнуряющая, что ночью невозможно заснуть.
Мышечно тонический синдром шейного отдела имеет следующие синдромы:
- ноющая боль охватывает практически всю спину, отдает вплоть до руки и даже бедра. Боль увеличивается при совершении повседневных движений. Как следствие возникает множество отклонений: нарушение сна, уменьшение аппетита, онемение конечностей и общая слабость. Длительные болевые ощущения ничем не приглушаемые, выматывают больного, появляется чувство раздраженности и апатии.
- тонический синдром, из-за спазма, приводит к нарушению кровоснабжения и кислородному голоданию органов находящихся по соседству, проявляется следующим образом:
- онемением затылочной области;
- холодеют конечности;
- головные боли;
- шум в ушах;
- слабость в руках.

Тоническое напряжение мышц проявляется укорочением и уплотнением мышц. Триггерные точки могут начать накопление солей кальция – функции мышц нарушаются с ограничением подвижности отделов спины.
Классификация
Тонический синдром классифицируется как умеренный и выраженный гипертонус.
- Умеренный гипертонус проявляется болью при тактильном воздействии и прощупываются уплотнения.
- Выраженный гипертонус – уплотнения в мышечных волокнах становятся крайне плотными, касания приносят невыносимую боль, которая усиливается при массирование пораженной части.
Также тонический синдром разделяют на:
- локальный (одна мышца) и диффузный (группа мышц);
- региональный или генерализованного типа – сгибатели и разгибатели;
- осложненный и неосложненный – при осложненном в отличие от неосложненного боль переходит на соседние органы.
Диагностика
По старой традиции, мы посещаем врача в состоянии “прижало”, т.е. уже в состоянии патологии. Врач после сбора анамнеза проводит осмотр позвоночника, и методом пальпации определяет пораженные участки.
Для аппаратной диагностики болевого мышечно тонического синдрома применяется МРТ и рентген. В редких случаях пациента направляют дополнительно на компьютерную томографию.
Лечение
В целях лечения используют следующие методы:
- лечение с использованием ортопедических воротников и корсетов. Также врачи рекомендую приобрести и использовать ортопедические матрасы и подушки. Эти действия направлены на уменьшение спазма и боли;
- медикаментозное лечение включает в себя использование нестероидных противовоспалительных средств, направленных на уменьшение спазма и боли, но из врачебной практики, сделать это получается редко, более эффективно использование новокаиновой блокады. Укол новокаина вводят в пораженную область, тем самым облегчая состояние больного. После блокады приписывают глюкокортикоиды – для снижения болевого синдрома;
- новокаиновая блокада – эффективный способ снять болевой синдром;
- массаж и мануальная терапия;
- иглорефлексотерапия – используется когда медикаментозные обезболивающие не приносят должного эффекта – эффективно заглушает боль и развивает проводимость нервных окончаний;
- миорелаксанты – применяются чтобы расслабить мышцы, в их число входят хорошие средства: Мидокалм, Баклофен или Сирдалуд;
- физиотерапевтические процедуры – электрофорез и лечение магнитами – снимают отечность и боль, увеличивают кровоток;
- лечебно-физкультурный комплекс – для укрепления мышечного корсета.
Названия тонических мышц подверженных заболеванию
Тонические мышцы подразделяются на следующие виды:
- нижняя косая мышца – неприятные ощущения в затылке при движении головы;
- передняя стенка груди – ощущения схожие со стенокардией, которые уменьшаются во время движения;
- малая грудная мышца – слабость и онемение мышц;
- лопаточно-реберный синдром – сопровождается хрустом;
- грушевидная мышца – онемение. Похоже на радикулит;
- широкая фасция бедра – снижение чувствительности, онемение. Боль появляется в положении “нога на ногу”;
- икроножная мышца – боль при резких сгибаниях конечностей;
- подвздошно-поясничная мышца – Боль в головке бедренной кости;
- разгибатели спины – спазм поясничного отдела;
- цервикалгия с мышечно-тоническим синдромом – ограничение двигательных возможностей шеи, боли, спазмы, головокружения и ухудшение зрения.
Тонический синдром удастся полностью устранить только вылечив источник болезни, когда во время лечения становится легче после приема обезболивающих, не стоит прерывать курс лечения.
Для профилактики заболевания не нужно забывать о необходимости вести активный образ жизни, больше ходить на прогулки, правильно и сбалансировано питаться.

Мышечно-тонический синдром — сложный симптомокомплекс, обусловленный перенапряжением мышечных волокон, появлением в их толще болезненных и плотных тяжей. Это компенсаторное повышение тонуса мышц, возникающее в зоне иннервации пораженного сегмента позвоночника. Спазм мышц происходит спонтанно при сдавливании и раздражении определенного нервного волокна. Причиной развития недуга чаще всего являются дегенеративные и дистрофические явления в позвоночнике, протекающие в форме остеохондроза или спондилеза.
Заболевание чаще всего развивается при поражении шейных структур. Его основным проявлением является боль — цервикалгия. Болевой синдром имеет резкий характер. Он усиливается при движении головой и сопровождается цефалгией, головокружением, снижением остроты зрения. Шейный отдел позвоночника поражается намного чаще грудного и поясничного сегментов. Его позвонки высоко подвижны и окружены обилием мышц. Они способны совершать движения в различных направлениях. Сосудисто-нервные стволы шеи отличаются особым расположением, что также играет роль в развитии данной патологии. Депрессии и стрессы провоцируют психовегетативный синдром, который проявляется дистонией мышц шеи, лица и головы, приводящей к появлению боли в голове и прочих симптомов синдрома.

Заболевания органов, расположенных в грудной полости, сопровождаются изменением тонуса и чрезмерным натяжением соответствующих мышц. Патология почек, органов мочевыведения и репродуктивной системы проявляются расстройствами сексуальной сферы, болевым синдромом, перенапряжением мышц крестцово-поясничной области.
Виды патологии:
- Умеренный синдром — боль возникает только при прикосновении, в мышце пальпируются болезненные уплотнения;
- Выраженный синдром — боль становится нестерпимой при каждом прикосновении, ее интенсивность усиливается при растирании пораженной части, мышечные волокна напоминают фиброзные тяжи.

формирование уплотнений в мышцах при прогрессировании мышечно-тонического синдрома
- Локальный — поражение одной мышцы или ее одного участка;
- Диффузный — поражение целой группы мышц.
Этиология и патогенез
Патология имеет вертеброгенное происхождение и является следствием остеохондроза. При раздражении болевых рецепторов возникает дискомфорт, который постепенно перерастает в мучительную и нестерпимую боль. В ответ на ее появление пораженные мышцы спазмируются. Длительный спазм — причина боли. Так замыкается порочный круг, лежащий в основе данного недуга.
Заболевания, проявляющиеся признаками патологии:
- Воспаление позвоночника с ограничением его подвижности,
- Межпозвоночные грыжи,
- Артроз суставов,
- Анкилозирующий спондилит,
- Сколиоз, кифоз, лордоз,
- Миофасциальный синдром,
- Травматическое повреждение позвоночника,
- Воспаление оболочек мозга,
- Геморрагический инсульт,
- Заглоточный или эпидуральный абсцесс,
- Аутоиммунные заболевания соединительной ткани.

Факторы, способствующие развитию патологии:
- продолжительное нахождение в неправильном положении,
- нарушение осанки,
- гиподинамия,
- физическое перенапряжение,
- сквозняки,
- всплески эмоций,
- гиповитаминоз,
- табакокурение,
- деформация нижних конечностей,
- лишний вес,
- несбалансированное питание.
Шейный мышечно-тонический синдром часто развивается у лиц, работающих за компьютером, у офисных работников и всех, кто ведет малоподвижный образ жизни, трудится в одной и той же позе с фиксированным положением головы. Тяжелая верхняя одежда, узкий ворот рубашки и туго затянутый галстук оказывают давление на структуры шеи, что также способствует развитию патологии.
Развитию синдрома поясничного отдела способствует чрезмерно активное перекапывание земли, подъем тяжестей, долгие пешие прогулки. Провоцирует его появление также неудобная постель, атипичная постановка стопы, не по размеру подобранная обувь.
Патогенетические звенья патологии:
- Дегенеративно-дистрофические изменения в позвоночнике,
- Раздражение рецепторов боли, расположенных около межпозвоночного диска и вдоль связочного аппарата позвоночного столба,
- Спазматическое сокращение мышц,
- Чрезмерное мышечное перенапряжение,
- Нарушение оттока крови,
- Отечность тканей,
- Нарастание боли,
- Долгое мышечное спазмирование,
- Сдавливание сосудисто-нервных пучков уплотненными мышцами,
- Кислородное голодание,
- Дистрофия,
- Дисфункция пораженных мышц,
- Отмирание мышечных волокон,
- Замена мышц соединительной тканью,
- Рубцевание — образование жестких тяжей,
- Ограничение подвижности позвоночника,
- Усиление проявлений синдрома.

Мышечный спазм сигнализирует о наличии заболевания спины, которое рано или поздно проявит себя. Остеохондроз без лечения неуклонно прогрессирует.
Клиническая картина
Проявления патологии, возникающие при поражении шейного отдела позвоночника:
- Тяжесть и дискомфорт в шее,
- Цервикалгия,
- Трудности при поворотах и наклонах головы,
- Резкая или давящая, тупая головная боль, не поддающаяся действию анестетиков и распространяющаяся от затылочной области к височной,
- Образование уплотнений в мышечной ткани,
- При пальпации мышцы напоминают резиновый шланг,
- Отечность шеи,
- Скачки кровяного давления,
- Хруст в шее, возникающий при движении головой,
- Снижение остроты зрения,
- Расстройство слуха,
- Парестезии рук и лица.

Боль является основным симптомом патологии. Она имеет ноющий, тупой, мучительный характер и большую распространенность. Пациенты могут указать конкретное место локализации боли. При нажатии на болевую точку неприятные ощущения усиливаются. Болезненные чувства переносятся крайне тяжело. У пациентов возникает бессонница из-за постоянного поиска выгодной позы. Они устают, изматываются, впадают в отчаяние, погружаются в депрессию. В тех местах, где боль максимально выражена, образуются очаги уплотнения, обусловленные отложением солей кальция.
Цервикалгия при мышечно-тоническом синдроме имеет различную степень выраженности. Иногда состояние пациента ухудшается настолько, что у него мутнеет в глазах, возникает общая слабость и чувство тяжести в затылочной области, которое больной сравнивает с ощущением шлема на голове. Резкая боль в шее отдает в левую или правую часть головы. Пальпаторно по задней поверхности шеи обнаруживаются плотные и болезненные тяжи. Это довольно плотные и грубые образования, напоминающие на ощупь веретена. По мере прогрессирования патологии больные начинают жаловаться на появление дискомфортных ощущений в плече. Они отмечают локальную боль, ограничение подвижности сустава, повышенную чувствительность кожи плечевой области. Боль в течение дня постоянная, ее пик приходится на утреннее или ночное время. При надавливании пальцем на межпозвоночные связки боль обостряется. Спазмированные мышечные волокна непроизвольно подергиваются. При активном выполнении различных действий плечом появляется характерный хруст. Такой же хруст возникает при ощупывании тяжа на шее. Шея у больных симметричная, но опухшая. В дальнейшем они отмечают онемение, дискомфорт и боль в запястье и пальцах.
При развитии патологии на уровне груди основным симптомом также является боль. Она возникает внезапно и затрудняет полноценный вдох и выдох. Болевой синдром напоминает кардиалгию при заболеваниях сердечно-сосудистой системы. В результате в крови накапливается углекислота, и возникает гипоксия. Симптомы подобных процессов: головокружение, слабость мышц, судороги, апатия.
Гипертонус мышц поясничного отдела позвоночника проявляется мучительной болью, ограничивающей выполнение повседневных действий, а также парестезиями и слабостью в ногах. Больным очень сложно сгибаться и разгибаться, вставать с кровати. При пальпации позвонков боль усиливается.
Диагностические мероприятия
Диагностика патологии заключается в выслушивании жалоб больного и тщательном сборе анамнеза. Специалисты пытаются понять, как долго длится болевой синдром, насколько он интенсивен, какой характер имеет и как взаимосвязаны спазмы и движения?

Определение неврологического статуса пациента — следующий этап в постановке диагноза. Обычно у больных с мышечно-тоническим синдромом отсутствуют общемозговые и очаговые симптомы, менингеальные знаки. Определяется болезненная пальпация краниовертебрального перехода и паравертебральных точек на всех уровнях. Простукивание мышц перкуссионным молоточком позволяет обнаружить дефект.
Инструментальная и лабораторная диагностика:
- Рентгенологическое исследование позвоночника выявляет дегенеративные изменения в костной ткани.
- С помощью томографического исследования можно обнаружить патологические изменения в мышцах и связках.
- Электромиография позволяет выявить имеющееся нарушение нервно-мышечной проводимости.
- Анализ крови на параклинические и биохимические показатели — обязательные стандартные методики.
- Биопсия и гистологическое исследование пораженных мышечных волокон проводится по строгим врачебным показаниям.
Лечение
Диагностикой и лечением патологии занимаются специалисты в области неврологии. Врач после обследования больного ставит окончательный диагноз и назначает лечение по современным медицинским методикам.
Мышечно-тонический синдром неизлечим. Общетерапевтические мероприятия должны быть направлены на основное заболевание, ставшее первопричиной мышечных спазмов. Больным показана симптоматическая терапия, позволяющая вернуть их к нормальной жизни.

Специалисты назначают пациентам следующие группы препаратов:
Эти лекарства лишь устраняют симптомы. Они не способны полностью восстановить хрящи и оказать благоприятное воздействие на структуры позвоночника. После стихания боли и нормализации мышечного тонуса больные возвращаются к полноценной жизни.
Помимо медикаментозного воздействия широко применяют физиотерапевтические процедуры.
- Массаж устраняет боль, восстанавливает нервно-мышечную проходимость в зоне поражения.
- Специальные корсеты снимают компрессию и разгружают пораженный отдел позвоночника. Они позволяют добиться ортопедического эффекта.
- Всем больным, особенно страдающим цервикалгией, показан сон на ортопедических подушках. С помощью них позвоночник расслабляется и максимально распрямляется.
- Занятия ЛФК и кинезитерапия помогут избежать повторного возникновения синдрома.
- Иглорефлексотерапия нормализует функции нервных волокон и устраняет боль.
- Магнитотерапия, УВЧ-терапия, диадинамические токи и электрофорез усиливают эффект медикаментозного воздействия, уменьшают боль, улучшают кровообращение, нормализуют мышечный тонус.
Если подобное комплексное лечение не дает ожидаемого эффекта, пациенту требуется помощь мануального терапевта или хирурга.
Только устранив источник болезни, можно избавиться от мышечно-тонического синдрома. Почувствовав временное облегчение от приема анестетиков, многие пациенты прерывают курс лечения, а болезнь продолжает прогрессировать. Избавиться от таких патологий, как остеохондроз и другие дегенеративные процессы, очень сложно, а порой и просто невозможно. Именно поэтому следует приложить максимум усилий, чтобы сохранить свое здоровье на оптимальном уровне.
Профилактические мероприятия при данной патологии — занятия посильными видами спорта, ходьба на большие дистанции, правильное питание. Общая физическая подготовка – фундамент здорового тела. Укрепление мышц спины, регулярные физические нагрузки, удобство рабочего и спального места помогают избежать развития синдрома.
Видео: о мышечно-тоническом синдроме при остеохондрозе

Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Дорсопатия – это современное обещающее название целого ряда дегенеративных дистрофических изменений в тканях позвоночного столба. Сюда относятся остеохондроз, протрузии и пролапсы межпозвоночных дисков, грыжевые выпячивания, стенозы спинномозгового канала и т.д.
Различные синдромы при дорсопатии развиваются постепенно и усугубляют течение основного заболевания. Они могут быть связаны с корешковым синдромом, миофасциальным, сужением спинномозгового канала и т.д. Их лечение невозможно без комплексного подхода к восстановлению поврежденных тканей позвоночного столба.
Фармаколочгеиские препараты в большинстве случаев оказываются бесполезными. Нестероидные противовоспалительные средства действительно могут на короткий промежуток времени снимать воспалительную реакцию и купировать боль. Но на развитие заболевания это никак не влияет. Во многих клинических случаях применение нестероидных противовоспалительных препаратов может усугублять патологические изменения в тканях.
Положительные результаты в терапии дорсопатии и развивающихся при ней синдромах можно достичь при следующих условиях:
- устранить потенциальную причину разрушения хрящевой ткани межпозвоночных дисков;
- усилить работоспособность паравертебральных мышц, тем самым восстановить диффузное питание фиброзного кольца;
- устранить действие патогенных факторов в быту и на производстве (создать благоприятные условия для полноценного отдыха и обустроить с учетом требований эргономики рабочего места).
При обращении в нашу клинику мануальной терапии каждый пациент получает первичную бесплатную консультацию вертебролога или невролога. В ходе приема доктор проводит осмотр, собирает данные анамнеза. Это позволяет поставить точный диагноз и выявить потенциальную причину развития дорсопатии. У большинства пациентов наблюдаются следующие патогенные факторы воздействия:
- неправильно оборудованное спальное и рабочее место;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- отсутствие регулярных физических нагрузок на мышечный каркас спины;
- недостаточное употребление чистой питьевой воды в течение дня;
- грубое нарушение рациона питания, в котором отсутствуют основные нутриенты и в большом количестве присутствуют рафинированные продукты;
- употребление алкогольных напитков и курение табака;
- неправильная постановка стопы, приводящая к преждевременному разрушению тазобедренных суставов и вызывающая искривление позвоночного столба с деформацией его межпозвоночных дисков;
- сутулость, круглая спина, сколиоз и другие виды нарушения осанки;
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие виды ревматоидных процессов;
- избыточная масса тела;
- эндокринные патологии, приводящие к нарушению микроциркуляции крови и лимфатической жидкости по всему телу.
При появлении любого из описанных в статье синдромов при дорсопатии следует немедленно обратиться на приём к специалисту. Это состояние может говорить о развитии осложнения остеохондроза или любого другого заболевания. В Москве можно записаться на бесплатный прием к вертебрологу и неврологу в нашей клинике мануальной терапии. Позвоните администратору и согласуйте удобное для визита время.
Болевой синдром при дорсопатии
Болевой синдром при дорсопатии может развиваться даже на начальной стадии заболевания. Он связан с избыточным напряжением мышц и воспалительной реакцией. Она приводит к тому, что развивается инфильтративный отек мягких паравертебральных тканей. Происходит сдавливание мелких нервных окончаний. Возникает боль.
Также болевой синдром может быть связан с компрессией корешковых нервов или их ответвлений. Это осложнение развивается на более поздней стадии течения дорсопатии, когда межпозвоночный диск утрачивает свою изначальную форму и высоту, подвергается протрузии.
При межпозвоночной грыже болевой синдром может быть связан с несколькими факторами негативного воздействия:
- механическое давление на окружающие паравертебральных мягкие ткани;
- провокация воспаления за счет раздражающего действия белков пульпозного ядра, которое выпячивается через трещину в фиброзном кольце;
- компрессия корешкового нерва в месте его выхода из позвоночного столба;
- вторичное напряжение мышц с целью компенсировать нарушение высоты межпозвоночного диска и создать условия для восстановления его целостности.
Каждое из этих состояний требует специального подхода к лечению. Быстро устранить все негативные последствия, вправить грыжу и запустить процесс регенерации межпозвоночного диска позволяет мануальная терапия. Тракционное вытяжение устранить компрессию и быстро купирует болевой синдром при дорсопатии. Остеопатия и рефлексотерапия усилят местное кровоснабжение мягких тканей и запустят процесс восстановления поврежденного фиброзного кольца. Массаж и лечебная физкультура исключат возможность рецидива патологии в будущем.
Синдром люмбалгии, торакалгии и цервикалгии при дорсопатии
Самое частое осложнение – это синдром люмбалгии при дорсопатии, он развивается на фоне пояснично-крестцового остеохондроза, грыжи и протрузии. Может возникать на фоне травматического дегенеративного поражения тканей позвоночного столба. Люмбалгия – это сильная боль в области поясницы с чрезмерным напряжением окружающих мышц.
Синдром торакалгии при дорсопатии развивается редко, поскольку грудной отдел позвоночника в меньшей степени подвержен дистрофическим дегенеративным поражениям. Это связано с тем, что здесь позвонки лишены подвижности, они жёстко зафиксированы реберными лугами. Торакалгия – боль в грудной клетке, в том числе и распространяющаяся по межреберным промежуткам на фоне компрессии корешковых нервов и их ответвлений.
Синдром цервикалгии при дорсопатии характерен для лиц, профессиональная деятельность которых связана с длительным напряжением мышц шеи. В основном страдают офисные работники, машинистки, операторы ПК, программисты, секретари и т.д. Синдром заключается в постоянной или возникающей периодически острой боли в области мышц шеи и воротниковой зоны. Мышцы чрезмерно напряжены, болезненны при пальпации. При отсутствии своевременной медицинской помощи может развиваться острое нарушение кровоснабжения задних отделов головного мозга и ишемический инсульт.
Дорсопатия с мышечно-тоническим синдромом
Дорсопатия с мышечно-тоническим синдромом – это состояние, при котором нарушается иннервация мышц в разных частях тела. В зависимости от того, какой отдел позвоночного столба поврежден, может возникать слабость или повышение тонусы мускулатуры нижних и верхних конечностей, брюшного пресса, диафрагмы, тазового дня, спины, шеи, воротниковой зоны и т.д.
Наиболее опасной считается шейная дорсопатия с мышечно-тоническим синдромом в области межреберных мышц и верхних конечностей. Это состояние может приводить к нарушению дыхательной функции, провоцировать развитие паралича рук, создавать условия для спазма кровеносных сосудов, отвечающих за кровоснабжение структур головного мозга.
При дорсопатии с миотоническим синдромом необходима своевременная медицинская помощь. Лечение должен проводить врач невролог. При восстановлении проводимости нервного импульса тонус мышечного волокна самостоятельно приходит в нормальное состояние. Изолированного лечение миотонии при остеохондрозе нет. Только восстановление тканей позвоночного столба позволяет добиться положительного результата.
Дорсопатия позвоночника с корешковым синдромом
Дорсопатия позвоночника с корешковым синдромом – это остеохондроз, осложненный радикулитом. Корешковый синдром при дорсопатии характерен для запущенных случаев разрушения межпозвоночных дисков. Происходит компрессия нервного волокна. В дальнейшем нарушается трофика тканей. Появляются характерные неврологические признаки:
- парестезии по ходу пораженного корешкового нерва и его ответвлений;
- сильная пульсирующая или простреливающая боль;
- ощущение жара или разрядов электрического тока по ходу нерва;
- онемение участков кожи;
- снижение мышечной силы;
- бледность и понижение местной температуры на определённых участках тела.
Дорсопатия с корешковым синдромом может развиваться в разных отделах позвоночного столба. Но чаще всего диагностируется поясничная дорсопатия с корешковым синдромом с поражением нервов L5-S1. Она вызывает боль в области ягодицы, бедра, голени. Пациенты ощущают приливы жара к ногам и затем резкое похолодание, ползание мурашек, разряды тока и т.д. При своевременном лечении все эти явления исчезают.
Корешковый синдром – это серьезное осложнение любой дорсопатии. В спинномозгового канале позвоночника развивается спинной мозг. Он осуществляет регуляцию работоспособности всего человеческого тела. Эта функция работает с помощью корешковых нервов, отходящих от спинного мозга через фораминальные отверстия в позвонках. Затем они разветвляются от направляются к разным участкам человеческого тела. При компрессии корешка происходит его частичное разрушение. В результате этого нарушается функция иннервация. Последствиями корешкового синдрома могут быть не только боли и мышечная слабость. Нарушается работа внутренних органов. Так, при поражении шейно-грудного отдела позвоночника могут страдать легкие, сердце, коронарная система кровообращения, поджелудочная железа. При повреждениях в пояснично-крестцовом отделе позвоночника у пациента нарушается работа кишечника, желудка, почек, мочевого пузыря, предстательной железы и т.д. Очень часто корешковый синдром провоцирует развитие сосудистых патологий. При поясничном корешковом синдроме развивается геморрой и варикозное расширение вен нижних конечностей.
Нейрососудистый и миофасциальный синдромы при дорсопатии
Нейрососудистый синдром при дорсопатии связан с нарушением иннервации мышечной стенки кровеносной сети. Любой сосуд имеет мышечный слой, который с помощью нервного волокна имеет способность сжиматься (сужая внутренний просвет) и расслабляться (расширяя внутренний просвет. Такая способность кровеносной сети позволяет регулировать теплоотдачу, уровень артериального давления, температуру тела и т.д.
При нарушении процесса иннервации возникает реакция спазма или критического расслабления сосудистой стенки. Оба состояния представляют собой опасность для здоровья человека. В первом случае может наступить коллапс. Во втором ситуация еще хуже. При нарушении функционирования сосудистого русла развивается атрофия и могут возникать вторичные патологические изменения в разных органах и системах. Наиболее характерный пример длительного нейрососудистого синдрома при дорсопатии пояснично-крестцового отдела позвоночника – варикозное расширение вен нижних конечностей с трофическими язвами голени.
Миофасциальный синдром при дорсопатии также связан с нарушением иннервации. Но в этом случае нарушение проводимости нервного импульса наблюдается в толще мышечной ткани. При нормальной иннервации к каждому миоциту подходит нерв сенсорного и моторного типа. При необходимости совершить сократительное действие из двигательного центра головного мозга по моторным аксонам приходит соответствующий сигнал. Аналогичное действие осуществляется при расслаблении миоцитов. Если иннервация нарушена, волокно повреждено, то часть импульсов доходит до миоцитов с опозданием.
Это приводит к тому, что в момент, когда вся мышца уже расслабляется, пучок миоцитов только начинает сокращаться. Формируется так называемая триггерная болевая точка. Она вызывает сильнейшую боль во всей мышце.
Лечение миофасциального синдрома при дорсопатии напрямую связано с восстановлением нарушенного процесса иннервации. Сначала необходимо восстановить поврежденные ткани межпозвоночных дисков, затем укрепить мышц спины и только после этого купировать последствия миофасциального синдрома. Устранить триггерные болевые точки можно с помощью приемов остеопатии, массажа, рефлексотерапии и кинезиотерапии.
Если вам требуется эффективное и безопасное лечение различных синдромов, возникающих при длительном течении дорсопатии, то вы можете обратиться на прием к вертебрологу или неврологу в нашей клинике мануальной терапии. Уже в ходе первого бесплатного приема вам будут даны индивидуальные рекомендации по проведению комплексной терапии.
Читайте также:


