Методы фиксации позвоночника при переломах
Анестезия
Подготовка к процедуре
Врач может провести или назначить следующее:
· Рентген - тест, использующий рентгеновские лучи для фотографирования структур внутри тела, особенно костей;
· МРТ - тест, который использует магнитные волны, чтобы сделать снимки внутри тела;
· Миелограмма - специализированный тип рентгена, который требует введения красителя в область возле спинного мозга и показывает, есть ли давление наспиной мозг или нервы;
· Компьютерная томография - типа рентгена, который использует компьютер, чтобы сделать снимки внутри тела.
Могут применяться следующие виды анестезии:
· Общая анестезия - блокирует любую боль и поддерживает пациента в состоянии сна во время операции. Вводится внутривенно в руку или кисть.
· Спинальная анестезия - блокирует боль в нижней части тела, от груди и ниже, пациент находится в сознании. Вводится путем инъекции в спину.
Техника:
Дужка позвонка будет удалена с помощью дрели или других инструментов. Когда дужка позвонка удалена, врач может проверить состояние спинного мозга и дисков, которые были скрыты под дужкой.
В некоторых случаях, врач проводит открытую операцию. Процедура включает в себя создание большого разреза на коже в проблемной области позвоночника.
Часто необходимо удалить диск, а также снять давление на спинной мозг. Если проблема не связана с положением диска, врач будет искать другие проблемы, вызывающие раздражение нервов. В редких случаях может быть проведенспондилодез - операция, которая предполагает соединение вместе двух позвонков. После операции разрез будет зашит или соединен скрепками.
Используют в медицинской практике две группы хирургической фиксации: спондилодез и динамическая стабилизация. В первом случае происходит неподвижная фиксация позвонков, а во втором – возможность движений в оперированном участке. Спондилодез является традиционным методом хирургической фиксации. При этой методике осуществляется соединение позвонков пластиной, представляющей собой костный (делается из берцовых костей пациента, а крепятся шурупами)или металлический трансплантат. Сегодня большим спросом пользуются металлические трансплантаты. После костные иногда вызывают воспалительные осложнения. Используются фиксаторы из упруго-эластических материалов,что позволяет сохранить подвижность сегмента позвоночника.Также при позвоночных переломах после травм осуществляется замена дисков с фиксацией их специальным акриловым клеем. Такие диски изготавливаются из специального сверхпрочного силикона или титановых сплавов. Фиксация переломов позвонков осуществляется с помощью эндоскопической техники. Суть процедуры – фиксация диска лазерной сваркой через эндоскоп.
Реконструктивные и стабилизирующие операции на позвоночнике.
При неустраненной компрессии спинного мозга костными фрагментами, нарастающем рубцово-спаечном процессе, приводящем к нарушению гемодинамики и блоку субарахноидального пространства в позднем периоде травмы спинного мозга, считается необходимым проведение реконструкции позвоночного канала путем декомпрессии спинного мозга, устранения рубцов и дренирования интрамедуллярных кист.
Показанием к оперативному вмешательству являлось нарастание миелопатического синдрома, усугубление неврологических расстройств в виде болевого и спастического синдромов, тазовых и трофических расстройств. У всех больных отмечалась нижняя параплегия либо глубокийпарапарез.
При блоке субарахноидального пространства с незначительным нарушением кровообращения выполнялся менингомиело-радикулолиз. В случаях окклюзии передней спинальной артерии менингомиелорадикулолиз сочетался с оментомиелопсксией свободным сальниковым трансплантатом на сосудистой ножке межреберной артерии. В случаях вентральной либо вентролатеральной компрессии спинного мозга выполнялась реконструкция позвоночного каната с транспедикулярной стабилизацией.
Операции при спинномозговых грыжах.
Основным принципом операций при спинномозговых грыжах являются удаление грыжевого мешка, восстановление целости твердой мозговой оболочки (устранение источника ликвореи) и мягких тканей в области грыжевого мешка, устранение фиксации спинного мозга и его корешков.
В послеоперационном периоде требуются проведение активных лечебных мероприятий по предупреждению и лечению воспалительных осложнений со стороны легких, мочевого пузыря и почек (антибактериальная терапия), многократные перевязки и обработки раневой поверхности, снижение ликворного давления для предупреждения повторной ликвореи. Активную реабилитацию нарушенных функций начинают после снятия швов, заживления операционной раны и купирования воспалительных осложнений.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет

Особенно активно технология ТПФ развивалась в последние 20 лет, в течение которых было досконально изучены не только особенности монтажа металлоконструкций в позвоночник, но и точно определен перечень показаний и противопоказаний к ее применению. Поскольку транспедикулярная фиксация используется уже более полувека, современные хирурги обладают большой накопленной базой знаний, касательно возможных осложнений и степени ее эффективности в разных клинических случаях.

ТПФ выполняется под рентгеновским контролем, что позволяет хирургу точно контролировать каждое движение и избежать повреждения близкорасположенных анатомических структур. Чаще для этого используется ЭОП или КТ.
Очень важно при установки винтов соблюсти следующие моменты: отсутствие пространства между костью и винтом, исключение травматизации нервных и сосудистых структур или смежных дугоотросчатых суставов. Импланты устанавливаются согласно размерной линейки каждого позвонка и винта, бикортикально не касаясь замыкательных пластин.
Межтеловой кейдж для фиксации позвонков
Чтобы операция дала наилучший результат, часто используется межтеловой кейдж, который должен отвечать таким требованиям:

- обеспечивать стабильность тел позвонков;
- гарантировать сохранение нормальной высоты межпозвоночных дисков, что позволяет избежать компрессии нервов;
- быть изготовленным со специальным пространством через которое, можно вводить костный цемент , искусственную костнозамещающую крошку или препаратов увеличивающих рост костной ткани ;
- Корригировать и фиксировать боковой (сагиттальный) и передний (фронтальный) баланс позвоночника;
- Удерживать нагрузку которая ложиться на ось позвоночника.

Безусловно, предельно качественное выполнение ТПФ обеспечивается при применении устройств 3-го поколения. Современные имплантируемые кейджи позволяют надежно зафиксировать патологически измененный сегмент позвоночника и устранить болевой синдром, обусловленный его остаточной подвижностью.
Размер закрепляющих винтов для каждого больного подбирается индивидуально. Различают моноаксиальные и полиаксиальные винты, также разработаны варианты с боковой фиксацией стержня. Они вводятся по конвергентной монокортикальной методике, подразумевающей перфорацию позвонка только в точке входа винта.
Винты изготавливаются из титана, что гарантирует их высокую стойкость к различным деформирующим нагрузкам. Они оснащены поверхностными колпаками, обеспечивающими стабильность положения конструкции и ее защиту от перекоса. Все винты установленной системы объединяются специальными пружинистыми металлическими механизмами, что равномерно перераспределяет нагрузку на них.
Точка установки винта в корень дуги подбирается на основании расположения двух анатомических ориентиров – поперечного и суставного отростков позвонка. Непосредственно позвонок перфорируют с помощью специального зонда.
Операция — показания, противопоказания и реабилитация
Прежде чем приступить к операции, спинальный хирург осуществляет сбор анамнеза, назначает проведение КТ или МРТ для подбора оптимальной конструкции металлической системы. На основании полученных данных он планирует каждый шаг предстоящей операции. Пациент госпитализируется в клинику как минимум за сутки до хирургического вмешательства. В течение 12 часов до нее нельзя есть и пить. Непосредственно перед началом операции медперсонал устанавливает пациенту венозный катетер, предназначенный для введения препаратов и погружения больного в общий наркоз. Пациента переводят в операционный блок и просят лечь на стол на живот. Для обеспечения сохранения природного лордоза и устранения давления на органы грудной и брюшной полости перед процедурой под грудь больного укладывают валики. Это снижает давление в венах позвоночного канала, что приводит к уменьшению кровопотери.
Анестезиолог вводит наркоз, после чего хирург:
- делает разрез мягких тканей;
- отделяет паравертебральные мышцы от остистых отростков и дуг позвонков;
- при необходимости добиться спондилодеза выделяет поперечные отростки и укладывает костный имплантат;
- ввинчивает самонарезающие винты выбранного размера и формы;
- устанавливает поперечный стабилизатор;
- ушивает рану.

После операции пациент остается под наблюдением в стационаре 5–7 дней. На протяжении этого времени, он начинает проходить следующий этап лечения — реабилитацию, завершение которой уже будет происходить в домашних условиях.

Подобное хирургическое вмешательство широко используется для лечения огромного числа заболеваний и повреждений позвоночника в любом отделе. В основном оно проводится в тяжелых ситуациях, когда возможности других методов исчерпаны или отсутствуют альтернативные варианты помощи пациенты.
Показаниями для ТПФ служат:
- нестабильные переломы;
- дегенеративные заболевания, в том числе остеохондроз ;
- деформации позвоночника, в особенности сколиоз 3 и 4 степени;
- спондилолистез ;
- стеноз позвоночного канала;
- повышенная подвижность сегментов позвоночного столба;
- псевдоартроз.

Практика показывает, что именно техника ТПФ имеет значительные преимущества над остальными при необходимости лечения переломов позвоночника. Она обеспечивает замыкание лишь короткого сегмента, перемещение в анатомически правильное положение и стабильную фиксацию за счет монтажа только одной конструкции. Это гарантирует возможность ранней мобилизации больного, при этом не требует внешней иммобилизации.
Нестабильность позвоночника считается одним из распространенных заболеваний и основным методом лечения является транспедикулярная фиксация подвижного сегмента, декомпрессивная ляминэктомия , дискэктомия с установкой между телами позвонков кейджа который фиксирует сегмент на 360 градусов (золотой стандарт). В подобных ситуациях метод обеспечивает надежный спондилодез у 80– 95% пациентов. ТПФ является одним из наиболее часто применяемых методов оперативного лечения заболеваний и травм в связи с тем, что современные хирурги стараются добиться спондилодеза на 360°. Достичь этого позволяет сочетание ТПФ с межтеловым спондилодезом, что обеспечивает высокую частоту костных сращений и отсутствие остаточной незначительной подвижности в передних отделах прооперированного сегмента. Поэтому при успешном завершении операции и правильном восстановлении пациенты гарантировано избавляются от болевого синдрома.
Транспедикулярная фиксация отличается:
- Малой травматичностью;
- Наличие быстрого сращения костей и возникновения спондилодеза. Данный фактор способствует надежной фиксации позвоночника и гарантирует отсутствие поломок в будущем ;
- невысоким риском повреждения нервов, кровеносных сосудов и дугоотросчатых суставов при правильности выполнения;
- малыми сроками госпитализации и последующей нетрудоспособности;
- легкостью реабилитации;
- возможностью ранней активизации.
При правильном проведении техника обеспечивает ярко-выраженные положительные результаты лечения в подавляющем большинстве ситуаций. С ее помощью возможно частичное или даже абсолютное восстановление функциональной способности позвоночника после перенесения серьезных травм, приведших к параличу. Она же позволяет устранить болевой синдром, сопровождающий заболевания, включая сколиоз.
Транспедикулярная фиксация относится к числу сложных хирургических вмешательств, требующих ювелирной точности от хирурга. Малейшая ошибка может спровоцировать череду осложнений, включая: воспаление в области установки винтаповреждение нервов и сосудов, что может привести к потере чувствительности тех частей тела, за который отвечал данный корешок и поломку имплантата. По этому при выборе нейрохирурга стоит обратить внимание на опыт и отзывы пациентов!
ТПФ не рекомендуется выполнять при:
- ожирении 4 степени;
- тяжелом остеопорозе, сопровождающимся сильным истощением костной ткани;
- беременности на любом сроке
- индивидуальной повышенной чувствительности к материалам кейджей и винтов.
ТПФ не всегда может быть проведена при травмах верхних сегментов грудного отдела позвоночника, так как они отличаются малыми размерами.
До полного восстановления пациенты должны отказаться от подъема тяжелых предметов и повышенной физической активности. Допускается выполнение легкой бытовой работы, пешие прогулки. Впоследствии с разрешения врача подключаются сеансы лечебной физкультуры. Специально подобранный комплекс упражнений поможет закрепить достигнутый результат и ускорить восстановление организма.
Транспедикулярная фиксация – сложное хирургическое вмешательство, методикой проведения которого досконально владеют только спинальные хирурги. Мы проводим операции на все отделы позвоночника включая L5-S1 и L4-L5.
Стоимость транспедикулярной фиксации от 410 000 руб и зависит от:
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Послеоперационное наблюдение.
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе
Стабилизацией называется хирургическая установка специальных приспособлений на позвоночник, которые фиксируют части позвонка или смежные ниже- и вышележащие тела, препятствуя их смещению по отношению друг к другу и ликвидируя деформирование хребтовой оси. Проще говоря, стабилизирующая операция предполагает коррекцию положения, предотвращение нестабильности и повышение опороспособности позвоночного столба на любом из его сегментарных уровней. Процедура сложная, длится от 2,5 до 4 часов, выполняется под общим наркозом.
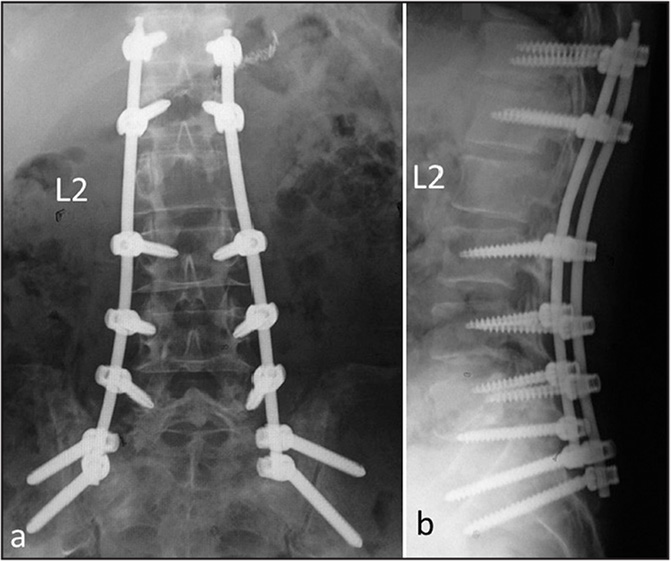
Стабилизационная система на рентгене.
В большинстве случаев проблемный сегмент стабилизируют с помощью металлоконструкций, чаще представленных транспедикулярными системами и пластинами с винтами из высокотехнологичных сплавов металла. В хирургии такая техника называется инструментацией позвоночника. Кроме металлоконструкций, для стабилизации также могут быть применены полимерные устройства, сделанные, например, из углеводородного волокна или резорбирующегося высокомолекулярного биополимера. К отдельной разновидности стабилизирующих вмешательств, которые не причисляют к инструментации, относят установку кейджей имплантатов межпозвоночных дисков.
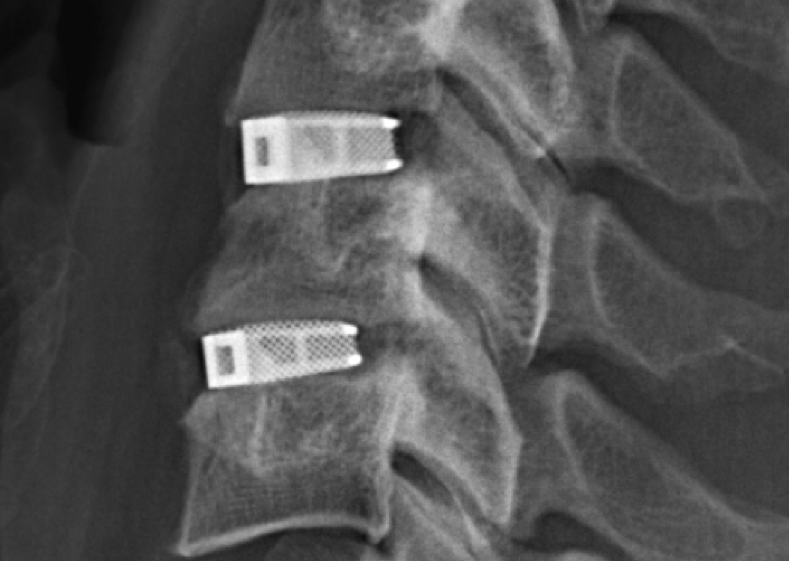
Кейджы межпозвоночных дисков поясничного отдела.
В преобладающем количестве подобные операции заключаются в достижении полного обездвиживания патологических уровней за счет прочного скрепления двух или более позвонков ригидными конструкциями. Это позволяет позвонкам с течением некоторого времени (от 3 до 6 месяцев) срастись между собой и образовать единый неподвижный костный блок. То есть, на прооперированном поле подвижность между позвонками будет заблокирована, а человек сможет нормально двигаться и ходить, не испытывая при этом боли и прочих неврологических расстройств.
Если выполняется одноуровневая фиксация, искусственно созданная обездвиженность будет неощутимой. При многоуровневой технике стабилизации, что требуется не так уж и часто, позвоночник в определенных местах утратит гибкость, из-за чего некоторые элементы движений станут выполняться несколько в ограниченной амплитуде.
Современные достижения в области методов спинальной фиксации не ограничиваются сугубо на жестком соединении и полном сращении позвонковых тел. Сегодня благополучно ставят различных форм и размеров динамические стабилизаторы без создания спондилодеза, цена на них выше, чем на традиционные неподвижные конструкции. Внутренние динамические системы дают возможность максимально сохранить движения между поверхностями тел позвонков, при этом полностью ограничивают их выход за пределы физиологических значений подвижности.
Информацией о том, сколько стоит процедура стабилизации позвоночника, располагают форум в интернете. Однако важно учесть, что цена на нее, приближенная к истине, устанавливается специалистом только после очного осмотра пациента и оценки результатов полной диагностики. Исключительно после четкого понимания клинической ситуации хирург определяет, нужна ли вообще операция, сколько сегментов нужно укрепить и какую именно систему по техническим параметрам выгоднее поставить. Примерный диапазон расценок (акцент на Россию) на интересующий вас вид хирургии, возможно, найдете в этой таблице.
| Наименование услуги (без учета имплант-систем) | Стоимость, руб. |
| Межтеловый спондилодез (классика) | 60000-103000 |
| Инструментация спондилолистеза | 50000-75000 |
| Транспедикулярная инструментация кифоза | 120000-165000 |
| Коррекция сколиоза по методике Сук-Ленке | 158000-237000 |
| Межпозвонковая фиксация кейджем | 18000-25000 |
| Удаление опухоли/грыжи+стабилизация отдела | 120000-170000 |
| Трансфораминальный поясничный межтеловый спондилодез | 73000-100000 |
| Междужковый спондилодез (винтовой способ) | 45000-105000 |
| Стабилизация динамическим имплантом (1-ой кат. сложности) | 58000-90000 |
| Имплантация растущей спинальной системы | от 160000 и выше |
Системы стабилизации позвоночника жесткого типа
Жесткие, или неподвижные металлоконструкции подразумевают закрепление позвонков в постоянном фиксированном положении. Устанавливаются они из заднего доступа (со стороны спины) под контролем КТ и рентген-аппаратуры. Крепятся к позвонкам резьбовыми винтами, которые погружают в костные тела на глубину до 80%. Рекомендуют ставить подобного плана системы сугубо в безальтернативных случаях, если ни один другой вид лечения не сможет решить проблему с поврежденным отделом позвоночника.


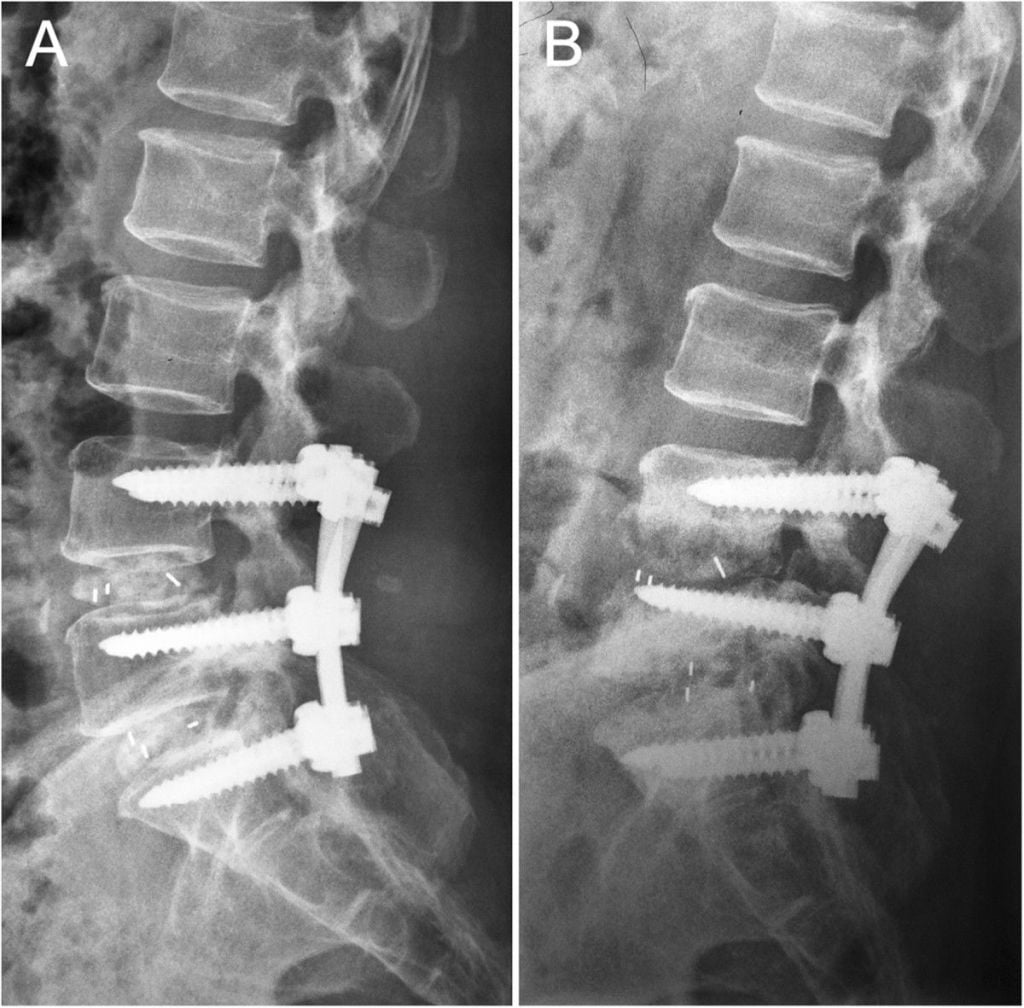
Стабилизация поясничного отдела.
Показаниями к вживлению ригидных конструкций транспедикулярной фиксации, в том числе и Krypton®, служат практически все случаи позвоночной нестабильности:
- выраженный листез позвонков;
- травмы позвоночника (вывихи, переломы и пр.);
- спинальные новообразования;
- дегенеративные патологии, сопровождающиеся неврологическим дефицитом, например, межпозвоночные поясничные грыжи;
- сколиотическая болезнь и кифоз;
- несостоявшийся артродез;
- последствия неудачно выполненных вмешательств и др.
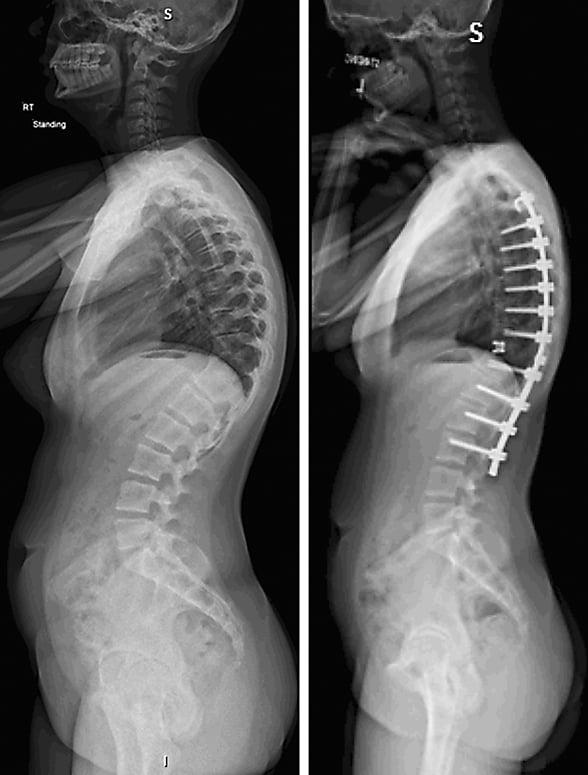
Коррекция кифоза грудного отдела.
Абсолютными противопоказаниями являются локальная деградация костной ткани (остеопения и остеопороз), местный инфекционно-воспалительный процесс, непереносимость металлов.
Динамическая стабилизация позвоночника
Динамическая стабилизация (ДС) – вживление всевозможных модификаций протезов, которые фиксируют определенную область позвоночника, не блокируя полностью ее функциональную подвижность. Подвижные имплантаты контролируют двигательную амплитуду в стабилизированном отделе в пределах физиологической нормы. Клинические наблюдения и отзывы свидетельствуют о том, что динамическая фиксация в отличие от стандартной ТПФ дает больше перспектив на положительный исход. Почему?
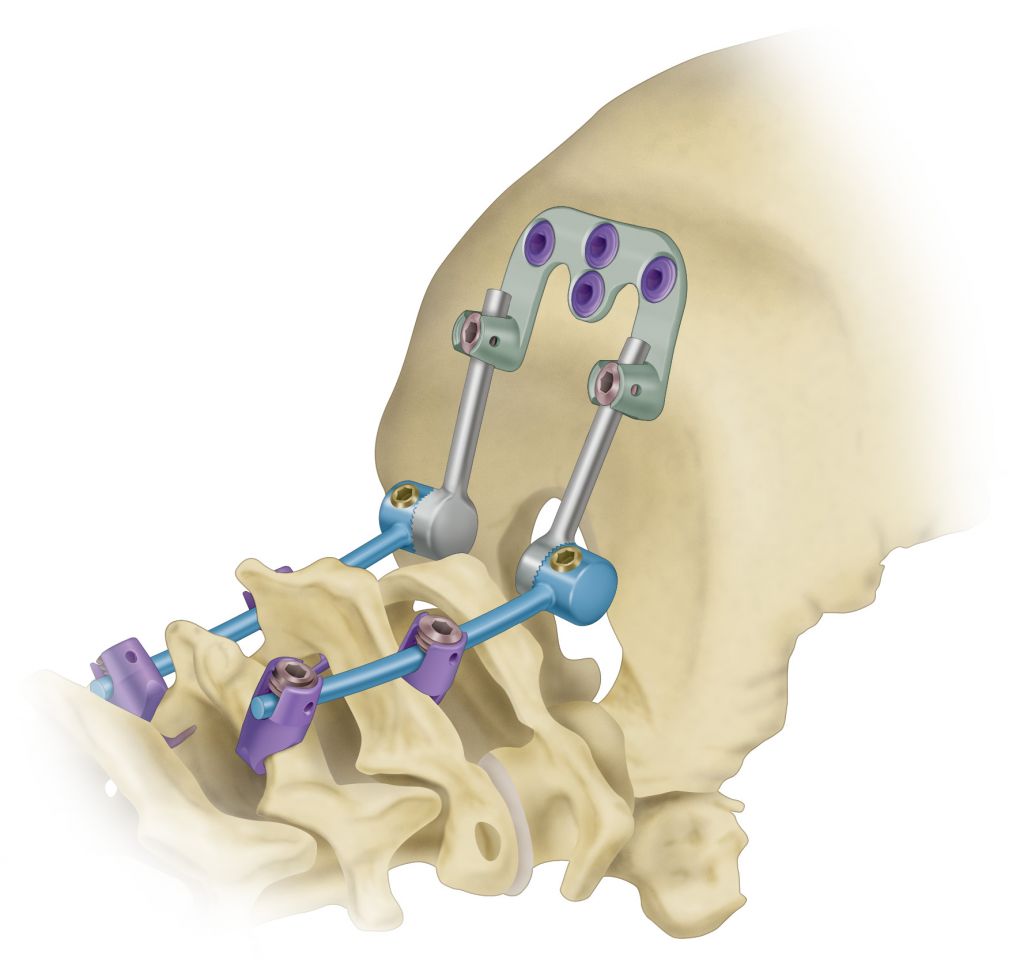
Классический транспедикулярный метод предполагает полное обездвиживание фиксируемой зоны за счет слияния (сращения) позвонков в единую кость, что может стать причиной возникновения и ускоренного прогрессирования дегенераций смежного уровня выше или ниже стабилизированной области (встречается у 10-15% пациентов спустя 6-12 месяцев), неправильного сращения костных элементов и формирования ложного сустава. Подобные патологические признаки ведут к возвращению болевого синдрома, серьезным неврологическим нарушениям, проблемам с передвижением, образованию вторичных деформаций спины и, как следствие, к необходимости проведения повторной операции.
Динамическая стабилизация практически не приводит к таким последствиям, потому что сориентирована одновременно на восстановление опоропрочности и выгодное сохранение естественной биомеханики позвоночника с грамотным перераспределением нагрузки. В отдельных случаях, когда без межтелового спондилодеза никак нельзя обойтись, его уместно сочетать с ДС. Это необходимо для того, чтобы разгрузить выше- и/или нижестоящие позвоночно-двигательные элементы и предупредить преждевременное развитие и прогрессию дегенеративно-дистрофических процессов в них.
Ассортимент стабилизаторов, сохраняющих подвижность, представлен следующими вариантами приспособлений для внутренней фиксации позвоночника:
- тотальными протезами межпозвоночного диска;
- протезами для замены только пульпозной части диска с сохранением биологического единства фиброзного кольца;
- имплантатами для замещения дугоотростчатых суставов;
- подвижными устройствами межостистой стабилизации;
- динамическими транспедикулярными системами.
Перечисленные системы и импланты для создания декомпрессивно-стабилизирующего эффекта производятся из нитинола, титана, термопластичных полимеров, полиамида, силикона, лавсана. Есть и гибридные модели, где определенные детали выполнены из инновационного сплава металла, а другие – из высокомолекулярных органических материалов. Все они наделены идеальными параметрами биосовместимости с организмом человека и оптимально приближенным к позвоночным структурам модулем упругости.
К динамической стабилизации прибегают дегенеративных изменениях диска и стенозах позвоночного канала, вызывающих сильную болевую симптоматику в результате сдавливания спинномозговых корешков и компрессии спинного мозга, когда осуществлять обычный артродез еще рано.
Отзывы об операции по стабилизации позвоночника
Пациенты, которым была проведена стабилизация поясничного отдела (моно- или многоуровневая), шейного или грудного отдела, оповещают в отзывах об определенных трудностях в процессе восстановления. Распространенная беда – это появление таких послеоперационных осложнений, как:
- поломка, смещение имплантированного стабилизатора (стержня, пластины, винтов, кейджей и т.д.);
- развитие местных воспалительных или инфекционных реакций;
- усиление болей в месте установленной конструкции;
- нарастающая мышечная слабость в руках или ногах.
3 месяца после операции.
Самое печальное, что часто виновниками неблагополучных операций становятся ошибки малоопытных специалистов, которые плохо спланировали ход процедуры, допустили грубые погрешности в технической части ее реализации. К негативным результатам нередко приводит также неправильно составленный и безответственно пройденный курс реабилитации.
- Болевой синдром и потеря чувствительности конечностей, по сути, если и были в дооперационном периоде, после стабилизации должны иметь тенденцию к сокращению. В противном случае, их появление вполне может говорить о том, что в процессе ответственного сеанса врач поранил нерв, сосуд или даже спинной мозг при создании доступа или в ходе соединения и перфорации позвонков. Эти осложнения нередко носят необратимый характер и чреваты параличом.
- Поломка, разболтанность, миграция компонентов имплантата сопровождаются тоже болезненными ощущениями, чувством инородного тела в спине. Причиной тому довольно часто является плохо произведенная фиксация установочной системы или же вообще ненужное назначение операции, несмотря на наличие явного противопоказания – низкая плотность костной ткани. В некоторых случаях к таким явлениям приводит неадекватная реабилитация или несоблюдение пациентом необходимых ограничений по физической активности. Исправить ситуацию реально только путем переустановки или полного извлечения устройства.
- Инфекционные процессы в зоне операции развиваются из-за несоблюдения норм антисептики в операционной, то есть по причине занесения в рану инфекции хирургическими инструментами. Патогенез способен развиться и на почве недостаточно правильно составленного курса антибиотикотерапии, плохого ухода за раневой зоной. При глубоком распространении инфекционного процесса нужно выполнять ревизионную операцию, широкую санацию очага с применением сильного антибактериального агента.
Отсюда следует, что в осуществлении крайне сложного оперативного вмешательства на позвоночнике, в разработке восстановительной программы после стабилизирующей операции принимать участие должны только профессионалы экстра-класса. В России хорошие специалисты есть, но их мало этим и объясняется факт неудовлетворительных исходов у пациентов. Поэтому многие люди предпочитают так не рисковать, а пройти лечение за границей.
Среди зарубежных стран в сфере ортопедии, спинальной имплантации, хирургического лечения позвоночника и послеоперационной реабилитации развита Чехия. Чешские клиники – эталон современного нейрохирургического и ортопедического лечения на международном уровне. Довольные отзывы пациентов являются лучшим доказательством тому.
Здесь - лишь собранная из открытых источников информация. Никакого авторства
Консервативные методы лечения травмы позвоночника
Самыми распространенными консервативными методами лечения переломов позвоночника являются: метод одномоментной репозиции с последующим наложением корсета, функциональный метод, а также метод постепенной репозиции с последующим наложением корсета.
Одномоментная репозиция показана при значительных травмах, например компрессия тела позвонка на половину тела и более. Противопоказаниями для этого метода являются переломо вывихи с замыканием суставных отростков, экстенсивные переломы, повреждения передней стенки спинномозгового канала, переломы суставных отростков и дужек, травматические спондилолистозы, преклонный возраст пострадавшего, а также общее тяжелое состояние, сопутствующие повреждения и заболевания. Принципом метода является расправление сломанного позвонка быстрым разгибанием позвоночника с последующим наложением корсета до сращения перелома. Репозицию проводят при надежном обезболивании по методу Белера, хотя так же часто используют анестезию по Шнеку. Местное обезболивание дополняют подкожным введением анальгетиков. Репозицию позвонка можно проводить на разновысоких столах - это метод Уотсона Джонса Белера, или подтягиванием вверх ног больного, лежащего вниз лицом, - это метод Девиса.
Однако более целесообразна репозиция позвонков на специальном ортопедическом столе. Этот метод является более универсальным, безопасным, а также легче переносится больными, в отличие от других методов может проводиться при нестабильных переломах и переломо вывихах позвонков без замыкания суставных отростков. Длительность этого метода составляет приблизительно около 10 мин под наркозом и 40-50 мин под местной анестезией. Корсет накладывают сразу же после репозиции и рентгенологического контроля проведенной операции. Он имеет три точки опоры: грудина, симфиз и поясничный отдел позвоночника в области наибольшего лордоза. Основная задача такого корсета - препятствие сгибанию позвоночника и поддержание его постоянно в положении разгибания, именно поэтому такой корсет называют экстензионным. Корсет накладывают по методу Юмашева Силина Таламбума. Основной принцип, который необходимо соблюдать при наложении такого корсета, - по возможности максимально открытая спина, что впоследствии облегчает воздействие на область спины гигиенических процедур, физиотерапевтических мероприятий, а также сделает возможным массаж мышц спины. Физиопроцедуры, лечебную гимнастику и массаж проводят с первых дней после наложения корсета. Ходить в корсете показано только с третьей недели после репозиции. Снимают корсет спустя 4-6 месяцев. Трудоспособность возвращается спустя год после травматизации позвоночника. В дальнейшем и в случаях значительной компрессии может быть рекомендовано ношение съемного ортопедического корсета.
Функциональный метод. Он показан при незначительной степени компрессии (не более одной трети высоты тела позвонка) при отсутствии сдавления содержимого, находящегося в спинномозговом канале.
Принцип метода: иммобилизация перелома постельным режимом и продольным вытяжением позвоночника, ранняя лечебная физкультура, гимнастика, направленная на создание полноценного мышечного каркаса. Расправление и репозицию позвонков при этом не производят. Полученная деформация постепенно корригируется за счет компенсаторного искривления смежных участков позвоночника. Корсет при этом также не накладывается. Для осевой нагрузки применяют продольное вытяжение за подмышечные впадины на наклонном щите. Под физиологические лордозы подкладывают валики, чтобы обеспечить максимальное расслабление позвоночника. Валики необходимо подобрать такого размера и высоты, чтобы восполнить имеющийся лордоз, но ни в коем случае не усилить разгибание позвоночника. С первых же дней больной должен заниматься лечебной физкультурой. Комплекс лечебной гимнастики должен состоять из четырех периодов по возрастающей трудности. В основу комплекса входят разгибательные направленные упражнения, которые способствуют укреплению мышечного корсета спины. Срок постельного режима не должен превышать двух месяцев. Сидячее положение больной должен принимать спустя три месяца после перелома. Реабилитация проходит в течение года после перелома. Метод постепенной репозиции. Показаниями для этого являются те же, что и при одномоментной репозиции. Кроме того, постепенная репозиция может применяться и при крайних степенях нестабильности перелома. Например, при полном повреждении суставных отростках с обеих сторон, при переломо вывихах позвонков без замыкания суставных отростков и т. д. Принцип метода заключается в том, что репозицию осуществляют постепенно с увеличением разгибания позвоночного столба в течение 1-2 недель, с последующим наложением экстензионного корсета. Репозицию производят на постели с щитом подкладыванием широких валиков под поясничную область. Спустя 2-3 дня высоту валика увеличивают и доводят до 10-12 см к 7-10-му дню.
Постепенная репозиция осуществляется с помощью специальных конструкций, которые могут обеспечить постепенное разгибание позвоночника. Одновременно с постепенной репозицией необходимо проводить занятия лечебной физкультурой, гимнастикой, массажем, а также физиотерапевтические мероприятия. На 14-20-й день накладывают экстензионный корсет в положении больного лежа на спине. Последующие лечение точно такое же, как и после одномоментной репозиции. Оперативная аллопластическая задняя фиксация позвоночника. Она показана при неосложненных флексионных переломах тел позвонков.
Принцип метода заключается в том, что после репозиции перелома проводят фиксацию остистых отростков, дужек или поперечных отростков поврежденного сегмента позвоночника. Из за этого нагрузка переносится на задний неповрежденный отдел позвоночника и поврежденное тело позвонка разгружается на весь период зарастания перелома. При этом методе не применяется внешняя иммобилизация позвоночника. Вправление сломанного позвонка осуществляется в предоперационный период методом одномоментной или постепенной репозиции позвонка. Стабильные переломы позвонков без повреждения спинного мозга и стенки спинномозгового канала можно фиксировать металлической стяжкой Цивьяна и Рамиха контрактором Вейфлога или проводить аллопластическую фиксацию без повреждения мышечного каркаса спины по методу Юмашева-Силина. При операции этими методами фиксации задействованы остистые отростки позвонков, лежащие выше и ниже поврежденного сегмента.
Операцию проводят под рентгенологическим контролем. При нестабильных переломах тел позвонков с нарушением целостности передней стенки спинномозгового канала производят фиксацию металлическими пластинами. Особенности этой операции в том, что фиксации подлежат по два смежных позвонка выше и ниже поврежденного участка. В период реабилитации необходимо большое внимание уделять лечебной физкультуре, гимнастике и массажу. Все мероприятия должны быть направлены на постепенное укрепление мышечного корсета спины. Срок постельного режима зависит от степени тяжести перелома позвоночника и объема повреждения мышц спины во время операции. Так, например, при операции по методу Юмашева-Силина больных поднимают на ноги спустя 4-6 дней, после фиксации по методу Циявина и Рамиха - через 14-16 дней, а после фиксации пластинами, при которой происходит еще большее повреждение мышц спины, срок постельного режима увеличивается до 3 недель. Вопрос о восстановлении трудоспособности решается спустя 2-3 месяца. Однако прогноз для таких больных благоприятный только в том случае, если пациент в течение года после операции не будет нагружать себя физически. Металлические фиксаторы подлежат удалению не раньше, чем спустя год после операции.
При взрывных переломах, когда студенистое ядро диска внедряется между фрагментами сломанного позвонка и мешает срастанию перелома, показано оперативное удаление обломков позвонка и замещение тела костным трансплантатом.
Лечение переломов среднегрудных и верхнегрудных позвонков
Среднегрудные и верхнегрудные позвонки плотно фиксированы грудной клеткой, поэтому переломы в этом отделе позвоночника практически никогда не приводят к компрессии и вывихам позвонков. По той же причине добиться значительных результатов в расправлении сломанных позвонков практически не удается. Переломы верхних и средних грудных позвонков лечат функциональным методом по Древингу и Гориневской. При переломе позвонков до пятого грудного вытяжение проводится не за подмышечные впадины, а за голову петлей Глиссона.
Лечение переломов и вывихов шейных позвонков
Одномоментная ручная репозиция переломов и особенно вывихов таит в себе большую угрозу повреждения спинного мозга, поэтому проводится только опытными специалистами. Самый распространенный метод репозиции шейных позвонков является вытяжение петлей Глиссона, а при повреждении трех верхних позвонков - скелетное вытяжение за теменные бугры или скуловые дуги на наклонном щите.
Сущность метода заключается в подвешивании груза от 6-7 кг при переломе до 15 кг и более при вывихе или поднимании головного конца кровати на 50-60 см. При флексионном переломе с образованием угла, открытого кпереди, под спину до основания шеи необходимо подложить валик. Тяга направлена вверх и кзади по отношению к пострадавшему. При экстензионном переломе с образованием угла деформации, открытого кзади, валик подкладывают под голову и тяга направлена вверх и кпереди; после репозиции груз уменьшают до 3-4 кг. Если вытяжение достигалось за счет массы тела, то головной конец кровати необходимо опустить до высоты 25-30 см.
Дальнейшее ведение больного может идти по двум путям.
Через 5-7 дней после репозиции вытяжение заменяют корсетом с ошейником в фиксированном положении шейного отдела. Сроки иммобилизации корсетом с ошейником около 3 месяцев. Этот корсет должен опираться своей нижней частью на надплечья, грудину, верхний отдел позвоночника, а своей верхней частью поддерживать голову, упираясь в затылочную область и подбородок.
При стабильном переломе также может быть и функциональный метод ведения больного. При этом срок постельного режима колеблется от полутора до двух месяцев. Обязательно должны проводиться физиотерапевтические мероприятия, лечебная гимнастика, а также массаж. Если консервативное лечение вывиха к желаемым результатам не привело или предварительная попытка закрытого вправления не предпринималась, при наличии неврологических показаний или возможности осложнения, необходимо проводить оперативное лечение (диск эктомия и передний спондилолидез или удаление выступающего кзади фрагмента тела позвонка, с заменой тела позвонка). Задняя оперативная фиксация шейного отдела позвоночника большого распространения не получила.
Лечение переломов позвонков, осложненных повреждением содержимого спинномозгового канала
Наиболее тяжелыми и прогностически неблагоприятными повреждениями позвоночника являются переломы позвонков, осложненные повреждениями спинного мозга. При любом повреждении позвоночного столба могут возникнуть различные повреждения спинного мозга - от ушибов и ссадин до полного перерыва коркового и мозгового вещества спинного мозга. В тех случаях, когда существует подозрение на сдавление спинного мозга, обязательно должна проводиться его декомпрессия. Если сдавление спинного мозга обусловлено смещением позвонка, обязательно должна проводиться репозиция перелома, которая может проводиться вытяжением, а если перелом располагается в шейном отделе, то производится закрытая ручная репозиция. Однако этот метод таит в себе большую опасность дальнейшего повреждения спинного мозга, поэтому многие врачи считают более целесообразным методом вправления шейного позвонка открытое вправление.
Универсальным мероприятием при длительно текущем сдавлении спинного мозга является декомпрессионная ламинэктомия. Суть этой операции заключаются в удалении дужек сломанного позвонка по одной у соседних позвонков сверху и снизу. В ходе операции длинные мышцы спины отсекаются по обе стороны от остистых отростков и дужек. Остистые отростки и дужка удаляются специальными кусачками. Доходят до поврежденных корешков, которые сшивают с использованием микрохирургической техники. Затем ушивают твердую мозговую оболочку, мышцы, фасцию и кожу. Если же во время ламинэктомии не обнаруживается полного перерыва спинного мозга, то операция может быть закончена задней фиксацией металлическими пластинами или костным трансплантатом. Такая фиксация обеспечивает практически полную стабилизацию в зоне повреждения позвоночника. При нестабильном повреждении в шейном отделе к ламинэктомии может быть добавлен и передний спондилодез. В случаях компрессии спинного мозга в шейном отделе спереди вместо ламинэктомии целесообразнее проводить транскорпоральную (через тело позвонка) декомпрессию спинного мозга и костнопластическую замену тела позвонка. Но если заблаговременно до операции имеется абсолютная уверенность в полном перерыве спинного мозга в шейном отделе, то декомпрессивные операции и какие либо манипуляции не имеют никакого смысла.
Лечение
Лечение больных с осложненными переломами позвонков, как после операции, так и не оперируемых, направлено на профилактику пролежней, уросепсиса (инфицирования патогенной флорой мочевыделительной системы), восходящей мочевой инфекции, легочных осложнений, а также восстановление утраченных функций позвоночника и подготовку к протезированию. Для профилактики пролежней используют кровати со специальными конструкциями, сложные системы вытяжения, различные круги под выступающие части тела, многократные перевороты в постели, протирание и массаж. С целью предотвращения восходящей мочевой инфекции показано раннее наложение надлобкового свища (при неспособности больного самостоятельно мочиться), медикаментозное лечение, а также промывание мочевого пузыря растворами антисептиков. С целью профилактики легочных осложнений проводится дыхательная гимнастика. При отсутствии спонтанного дыхания используют трахеотомию и вспомогательное или управляемое дыхание.
Читайте также:


