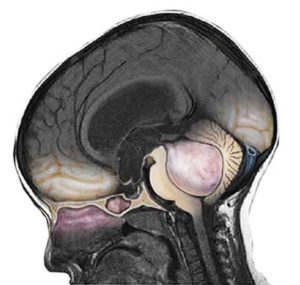
Медуллобластома и метастазы в спинной мозг
Опухоли нейроэпителиальной ткани. Эмбриональные опухоли. МКБ/О 9470/3 (G IV). Медуллобластома
Медуллобластома чаще встречается у детей и располагается инфратенториально, представляя собой кистозно-солидную опухоль (рис.747, 748), возникает из червя мозжечка, с тенденцией роста в просвет IV желудочка.

7% от всех опухолей ЦНС в детстве и 0,4-1% у взрослых. Возрастной интервал встречаемости 5-15 лет. Пиковый возраст 5-9 лет.
Медуллобластома (МБ) является эмбриональной опухолью. Ранее она относилась к группе примитивных нейроэктодермальных опухолей (ПНЭО) из категории эмбриональных опухолей [2]. На сегодняшний день многие авторы ее продолжают считать в составе ПНЭО, однако, она отличается от других представительней группы ПНЭО нейробиологией своего поведения, и по клиническим неврологическим проявлениям [2].
Медуллобластома структурно представляет собой округлое солидное, кистозно-солидное (в 65%, иногда, реже, целиком солидное) образование с четкими контурами, расположенное в полости IV желудочка, растущее типично из червя мозжечка в детском возрасте, а так же в полушарии мозжечка в более старших возрастных группах, способное инвазивно врастать, инфильтрировать и прорастать в его полушария, а так же в дорсальные отделы моста, вызывая при этом обструкцию отверстий IV желудочка и формировать ликворный блок, приводя к гидроцефалии (в 90-95%). Опухоль обладает выраженным масс-эффектом, тесня ствол и мозжечок.

Солидное объёмное образование (звёздочки на рис.751-753), заполняющее IV желудочек, растущее из червя мозжечка (стрелки на рис.751) и приводящее к обструктивной гидроцефалии (головки стрелок на рис.753) и грыже миндалин мозжечка (стрелка на рис.753).
На МРТ опухоль имеет ↑↓ интенсивность МР-сигнала по Т2, преимущественно↑и↓по Т1. На КТ чаще↑(90%), реже ↑↓ плотности относительно вещества мозга, петрификаты в 17% наблюдений [14]. В 20% случаев имеются внутриопухолевые кровоизлияния [2].↑DWI отражает плотный характер опухоли, которая ограничивает диффузию протонов внеклеточной воды и имеет высокое ядерно-цитоплазматическое отношение [9]. Масса резко отграничена и часто окружена вазогенным отеком [2].
Медуллобластомы это, как правило, опухоли средней линии и, наиболее распространенной является область червя и нижнего мозгового паруса (80% случаев). Реже опухоль расположена в боковом полушарии мозжечка, что встречается у детей старшего возраста. Подавляющее большинство МБ (94% случаев) возникает в мозжечке, и растёт преимущественно из червя (75% случаев), выступая в IV желудочке из его крыши, иногда врастая в ствол мозга [2].

Кистозно-солидное объёмное образование - медуллобластома (звёздочки на рис.754-756) в IV желудочке со слабо выраженным перифокальным отёком (стрелки на рис.754,756).
Быстрый агрессивный рост со скорым развитием клинических симптомов. Имеется тенденция к более доброкачественному течению при возникновении у взрослых, нежели у детей, где прогноз зачастую неблагоприятный. Медуллобластома может метастазировать по оболочкам головного и спинного мозга, что встречается в 60% случаев [13]. Давление может спровоцировать грыжу червя мозжечка через тенториальное отверстие, а также миндалин мозжечка через большое затылочное отверстие [2]. В подавляющем большинстве случаев, масса растет в четвертый желудочек и инфильтрирует его дно [2].

Гидроцефалия - расширение боковых желудочков, сопровождающееся перивентрикулярным трансэпендимарным пропитыванием ликвора с развитием глиоза (головки стрелок на рис.757, 758). Грыжа мозжечковых миндалин в большое затылочное отверстие и гидроцефалия (стрелка на рис.758). Метастазы в мягкую оболочку спинного и головного мозга отчётливо выявляемые после контрастирования (стрелки на рис.759).
Контрастное усиление выраженное и гетерогенное в 90%, однако в 20% случаев, может отсутствовать (рис.760-762).

Пилоцитарная астроцитома имеет более поздний возрастной пик, чем медуллобластома, и гораздо реже встречается. Возникает чаще из полушария мозжечка (что следует учитывать при дифференциальной диагностике с “поздними” медуллобластомами), а не из червя. Отличается менее агрессивным ростом, а так же отсутствием метастазов.

Объёмное образование в виде кисты (звёздочки на рис.763-765) с пристеночным узлом (стрелка на рис.764, 765), сдавливающее IV желудочек (головки стрелок на рис.763-765) и приводящее к окклюзионной гидроцефалии (чёрные головки стрелок на рис.765).
Эпендимома имеет ячеистую структуру, имеет тенденцию к распространению через отверстия Люшка и Мажанди в базальные цистерны, а так же не инвазируют окружающие структуры, и отличаются скромной динамикой роста. Эпендимомы обычно являются → на КТ и → на T1, а медуллобластома ↑ на КТ и ↓по Т1.

Кистозно-солидное образование IV желудочка, распространяющееся через левое отверстие Мажанди в субарахноидальное пространство (головки стрелок на рис.766-768) и интенсивно накапливающее контрастный препарат (стрелка на рис.768).
Хориоидпапиллома чаще располагается в боковых желудочках, не инвазирует их стенки, и обуславливает возникновение не окклюзионной гидроцефалии, а за счет гиперпродукции спинномозговой жидкости (единственный вариант церебральной патологии, при котором имеется превалирование выработки ликвора над его резорбцией).

Солидное образование IV желудочка, связанное с сосудистым сплетением (стрелки на рис.769-771) и гиперпродуктивной гидроцефалией (головки стрелок на рис.771).
Мысль о метастазе целесообразнее всего, когда речь идет о единичном образовании мозжечка во взрослом возрасте, так как в детстве метастазы - гораздо более редкое явление. Метастаз имеет выраженный перифокальный отек, нечеткие контуры без в/в усиления, а после усиления обозначают относительно четкую границу с гомогенным накоплением или корона-эффектом. Некоторые метастазы при росте, распространяются на кости черепа, вызывая их деструкцию и периостальную реакцию наружной пластинки диплоэ.

Метастаз в мозжечок с выраженным перифокальным отёком (головки стрелок на рис.772) и инвазией в чешую затылочной кости, с прорастанием её (стрелки на рис.772). Метастаз в мозжечке с выраженным масс-эффектом в виде сдавления просвета IV желудочка (головки стрелок на рис.773) и грыжей миндалин мозжечка (стрелка на рис.773). Гиподенсное образование в мозжечке на КТ (головки стрелок на рис.774).
Гемангиобластома - кистозная опухоль с маленьким пристеночным узлом, располагается инфратенториально, может встречаться интрамедуллярно в спинном мозге, ассоциирована с болезнью фон Гиппеля-Линдау, при которой обнаруживается поражение других органов и систем, в частности, легких и почек (поликистоз). Характера для старших возрастных групп.

Крупная киста IV желудочка (звёздочки на рис.775-777) с пристеночным сосочком (стрелки на рис.775-777) и приводит к гидроцефалии (головки стрелок на рис.777).
Клинические проявления, в основном, определяются внутричерепной гипертензией, тошнотой и рвотой, а так же нарушением зрения, что связано с окклюзионной гидроцефалией и непосредственным давлением массы опухоли на дно IV желудочка. Симптомы быстро прогрессируют со скоростью роста медуллобластомы, за недели и месяцы.
Лечение включает хирургическое удаление, облучение и химиотерапию. Опухоль имеет хорошую радиочувствительность. Средняя выживаемость от начального обнаружения рецидива составляет 10,5 месяцев. 76% рецидивов происходит в течение первых 2-х лет. После хирургической резекции опухоли химио- и лучевая терапия играют важную роль в лечении медуллобластом [2].
5-летняя выживаемость составляет 50-65%. Степень резекции существенно не влияет на продолжительность жизни; долгосрочное выживание было возможно даже у пациентов, которые получили только биопсию [9]. Распространение вдоль путей циркуляции СМЖ связано с плохим прогнозом [9]. Начало во взрослом возрасте имеет, как правило, более благоприятный прогноз.

Послеоперационная полость в правой гемисфере мозжечка (звёздочка на рис.778). После внутривенного контрастирования определяется накопление контрастного агента по стенкам указанной полости (головки стрелки на рис.779, 780), что, в данном случае, отражает развитие грануляционной ткани, имеющей не сформированный ГЭБ, и поэтому накапливающей контраст. Обратите внимание на послеоперационную гигрому в мягких тканях выйной области (звёздочки на рис.779, 780).
- [2] В.Н. Корниенко и И.Н.Пронин Диагностическая нейрорадиология Москва 2009г. 0-462.
- [9] Anderson DR, Falcone S, Bruce JH, Mejidas AA, Post MJD. Radiologic-pathologic correlation. Congenital chororid plexus papillomas. AJNR Am J Neuroradiol 1995; 16:2072–2076.
- [13> Banks KP, Brown SJ. AJR teaching file: solid masses of the pineal region. AJR Am J Roentgenol. 2006;186 (3): S233-5.

Представляем вашему вниманию книгу по диагностике опухолей головного мозга на КТ и МРТ. Стоимость книги при заказе у нас - 1000 рублей. При заказе 2х книг - третья в подарок. Размер А4, объём 600 страниц и 2000 диагностических изображений.Полный разбор каждой опухоли головного мозга с характеристикой морфологии, контрастного усиления, динамики наблюдения, а так же дифференциальной диагностики. Всё это сопровождается подробными комментариями и демонстрацией на изображениях.

Анапластическая астроцитома - это инфильтративная опухоль, гетерогенного строения, содержит кисты, кровоизлияния, имеет перифокальный отёк и располагаются преимущественно супратенториально, часто затрагивая корковые отделы.

Диффузная астроцитома - инфильтративная опухоль без четких границ в действительности, при относительной четкости границы макроскопической картины, распространенность ее клеток шире, медленно, однако неуклонно прогрессирующая до анапластической формы, поражающая любые отделы ЦНС, реже ствол мозга и затылочные доли.

Глиобластома - опухоль высокой степени злокачественности, гетерогенного строения с центральным некрозом, быстрым инфильтративным ростом, перифокальным отеком и наихудшим прогнозом среди всех глиом.

Внутричерепные метастазы являются осложнением рака с грозными последствиями. Томография мозга широко может быть использована для отбора больных с впервые выявленной злокачественной опухолью и для оценки пациентов с известными злокачественными новообразованиями, которые провоцируют развиваются неврологического дефицита.

Акустическая шваннома (невринома, нейролеммома) - объемное образование мостомозжечкового угла, растущее в слуховой канал, расширяя его и в полость черепа, поражающее, в основном, взрослых; двусторонние шванномы ассоциированы с нейрофиброматозом II типа.

Пилоцитарная астроцитома чаще встречается у детей, располагается инфратенториально, и представляя собой кисту с пристеночным узлом, реже встречается у взрослых, преимущественно в виде солидного образования и располагается супратенториально
Операция не дает лечебного результата при медуллобластоме, и обычно после ее проведения назначают лучевую терапию. Такая практика утвердилась с 1920-х годов, когда впервые было обнаружено, что эти опухоли обладают большой радиочувствительностью. По мере совершенствования планирования схем облучения, разработки нового высоковольтного оборудования, и введения в практику профилактического облучения всего головного мозга и позвоночника удалось увеличить 10-летнюю выживаемость больных до 50%.
Попытки использовать хирургический метод приводят к осложнениям. Однако, хотя эти опухоли являются радиочувствительными, они часто образуют локальные рецидивы, и хирургическое удаление основной массы первичной опухоли снижает риск ее локального рецидивирования. Большинство нейрохирургов стремятся, насколько возможно, максимально удалить опухоль и после операции назначают курс лучевой терапии. Необходимо облучать весь краниоспинальный отдел, причем делать это в возможно более короткий срок после операции.
Следует тщательно планировать схему облучения, уделяя особое внимание облучению основания и ствола мозга, а также ретроорбитальной области. Если при разработке схемы облучения руководствовались анатомическими границами, характерными для взрослого человека, и не учитывали особенности анатомии развивающегося мозга, то для этих областей доза может оказаться недостаточной. В нашей практике обычно используется следующая схема облучения.
1. Облучение всей области мозга с двумя большими латеральными полями по обеим сторонам черепа, включая средний мозг и верхние шейные позвонки до нижней границы С2, в дозе 30 Гр по средней линии в режиме фракционирования в течение 3 недель.
2. Дополнительное облучение области заднечерепной ямки и среднего мозга в дозе 45 Гр в том же режиме. При этом передняя граница поля облучения ограничивается выступом переднего наклоненного отростка клиновидной кости.
3. Одновременно с началом дополнительного облучения области заднечерепной ямки начинают облучение спинного мозга от нижней границы церебральных полей до нижней границы позвонка S2. Таким образом, облучают весь спинной мозг, включая мозговой конус и конский хвост. На спинной мозг дают дозу не менее 30 Гр в продолжение 4-5 недель.
4. На заключительном этапе сеанса облучения заднечереп-ную ямку облучают в еще большей дозе. Таким образом, суммарные дозы на головной мозг составляют: для заднечереп-ной ямки 50-55 Гр за 6-7 недель; на средний мозг 45 Гр за 5-6 недель; на полушария и переднюю часть 35 Гр за 4 недели, и на спинной мозг минимум 30 Гр за 4-5 недель.
5. При распространении опухоли, которое выявляется с помощью миелографического или магнитно-резонансного исследования, эффективно дополнительное облучение некоторых отделов спинного мозга.
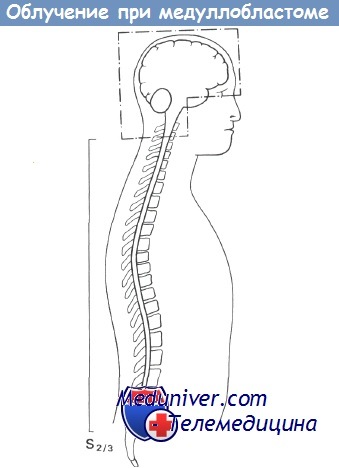
Схема краниоспинального облучения.
Схематически показано расположение полей при краниоспинальном облучении больных с медуллобластомой и другими опухолями, которые распространяются с цереброспинальной жидкостью.
При облучении спинного мозга необходимо регулярно проводить анализ крови, хотя при выбранной схеме облучения и дозовых нагрузках лишь в редких случаях приходится прерывать курс лечения. Однако к концу курса терапии уровень лейкоцитов часто снижается до 2 х 109/л.
Облучение черепа и спинного мозга имеет ряд недостатков. К счастью, у подавляющего большинства больных к моменту облучения уже не происходит рост костей черепа, и поэтому облучение лишь в крайне редких случаях вызывает снижения объема черепа. Тем не менее после облучения позвоночника и гипофиза следует ожидать некоторого укорачивания роста (особенно это ощущается в сидячей позе).
Вместе с тем, такие органы, как щитовидная железа, гортань, пищевод, зобная железа и сердце, расположенные вдоль средней линии, лежат прямо на пути выходного пучка, а почки и яичники, даже при тщательном планировании схемы облучения, могут получить значительную дозу рассеянного излучения. Поэтому необходимость облучения позвоночника подвергается сомнению, особенно если принимать во внимание, что метастазы в спинной мозг наблюдаются только у 10% детей.
Несмотря на эти опасения и возможность развития дефектов познавательной деятельности и обучаемости, свыше 75% вылеченных детей ведут нормальный образ жизни, и по крайней мере в одном исследовании показано, что интеллектуальные способности у них не нарушены. Тем не менее всегда следует иметь в виду потенциальный риск облучения ЦНС.
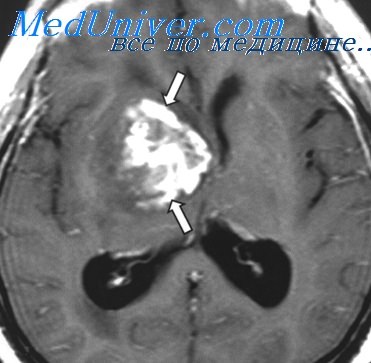
МРТ при медуллобластоме
Детей с признаками рецидива обычно лечат химиотерапией. Этот метод также используется в качестве первичного метода лечения маленьких детей (в возрасте до двух лет), для которых облучение ЦНС оказывается особенно опасным. Используют препараты и их комбинации, растворимые в липидах. Обычно наблюдается кратковременный лечебный эффект, и применение комбинированной терапии в случае рецидива, наступившего вскоре после облучения краниоспинальной области, может оказаться невозможным из-за последствий облучения большого участка костного мозга.
Метотрексат, который проявляет некоторое лечебное действие, нельзя применять в течение 6 месяцев после проведения курса лучевой терапии, поскольку препарат способен вызывать лейкоэнцефалопатию.
Применение химиотерапевтических рецептур обладает большим лечебным действием, чем изолированное назначение препаратов. Сообщалось, что рецептуры эффективны в 75% случаев. Недавно продемонстрирована эффективность цисплатина и карбоплатина. Все чаще химиотерапия используется при лечении рецидивирующей злокачественной глиомы у детей, и в нескольких исследованиях получены обнадеживающие результаты с использованием ЦХНМ, винкристина и преднизолона.
Химиотерапия также используется в качестве адъювантного метода при хирургическом и лучевом лечении опухолей. Международное общество педиатров-онкологов провело большие исследования для оценки роли адъювантной химиотерапии винкристином и ЦХНМ. Проанализировав более 330 случаев, авторы пришли к выводу, что у детей в возрасте до трех лет при неполном удалении опухоли и ее распространении на мозговой ствол адъювантная химиотерапия дает благоприятные результаты.
У больных с рецидивом опухоли повторная лучевая терапия часто приводит к неплохому симптоматическому эффекту, особенно если первичное лечение проводили, по крайней мере, три года назад.
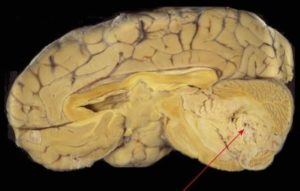
Медуллобластома – это опухоль, которая состоит из медуллобластов, незрелых клеток глии. В большинстве случаев образуется в мозжечке. Также может формироваться и в других областях головного мозга.
Медуллобластома – злокачественная опухоль, которая метастазирует по ликворным путям. Именно этим качеством она отличается от других видов опухолей.
- О болезни
- Причины
- Типы
- Классификация метастаз по системе Чанга
- Симптомы
- Диагностика
- Лечение
- Осложнения
- Прогноз и профилактика
О болезни
Медуллобластома – это примитивная нейроэктодермальная опухоль (PNET, ПНЭО). Она располагается в черве мозжечка, прорастает в четвертый желудочек мозга. Происходит блокировка ликворооттока и опухоль перекрывает путь циркуляции спинномозговой жидкости. Это вызывает развитие осложнений, ухудшающих прогнозы на жизнь.
Медуллобластома при гистологическом обследовании представляет собой скопление клеток, имеющих округлую форму, отличающихся малой дифференцировкой.
От общего числа образований в неврологии, медуллобластома составляет 7-8%, а в педиатрии – 30%.
У детей медуллобластома является самым частым заболеванием среди всех обнаруженных опухолей мозга. Опухоль в 2 раза чаще диагностируется у мальчиков, нежели у девочек. И чаще всего образуется в возрасте от пяти до десяти лет.
Медуллобластома может формироваться и у взрослых людей, в основном до 40 лет.
Ведущие клиники в Израиле



Причины
Основные причины этого заболевания не выявлены.
Но специалисты называют несколько факторов, которые провоцируют развитие данной патологии:
- Существуют генетические болезни, такие как: синдром Рубинштейна-Тейби, синдром Горлина, Тюрко и синдром голубых невусов, которые могут стать причиной развития опухоли;
- Воздействие на организм радиационного излучения;
- Канцерогены, содержащиеся в продуктах питания, средствах бытовой химии, красок и лаков, при длительном их применении могут привести к развитию медуллобластомы;
- Наличие в организме таких вирусных инфекций как: цитомегаловирус, инфекционный мононуклеоз, герпетические инфекции, повреждающие геном клеток, могут стать толчком к образованию медуллобластомы.
Типы
В зависимости от места расположения медуллобластома делится на несколько типов:
![]()
Медуллобластома в черве мозжечка. Данная локализация опухоли составляет 80% из всех случаев диагностированных медуллобластом;- Опухоль, которая образовывается в двух полушариях мозга. В 20% случаев диагностируется именно данный тип медуллобластомы. Чаще всего встречается у детей старше шести лет.
В зависимости от гистологических особенностей развития различают несколько видов опухоли:
- Медуллобластома, которая состоит из волокон мышечной ткани;
- Меланотическая медуллобластома – имеет в составе нейроэпителиальные клетки, которые состоят из меланина;
- Низкодифференцированная медуллобластома, отличающаяся агрессивностью и быстрым распространением;
- Опухоль с глиальной или нейрональной дифференцировкой;
- Анапластическая медуллобластома также обладает свойством быстрого распространения опухолевых клеток;
- Десмопластическая медуллобластома имеет плотную консистенцию, в которой содержатся соединительные ткани и сосуды, которые обильно разрослись между собой;
- Липоматозная медуллобластома – состоит из жировых клеток. Данная разновидность опухоли имеет самый благоприятный прогноз.
Прогноз для больного данной патологией определяется в зависимости от вида образования, степени ее злокачественности, размера и распространенности.
Наличие или отсутствие метастаз и степень их распространения оценивается на базе системы классификации Чанга:
- М0 — метастазы отсутствуют;
- М1 – раковые клетки в малых дозах обнаруживаются в жидкости спинного мозга;
- М2 – раковые клетки выявляются в мозжечке, а также в третьем и четвертом желудочках;
- М3 – процесс метастазирования распространяется на спинной мозг;
- М4 – метастазы находятся в экстраневральной области.
Симптомы
Болезнь проявляет себя по-разному, в зависимости от расположения опухоли.
Общие признаки болезни таковы:
Медуллобластома способна метастазировать во внутренние органы: печень, легкие, костную ткань. Именно данное свойство отличает медуллобластому от других видов опухолей мозга, таких как астроцитома, глиома. Данные виды новообразований в большинстве случаев не метастазируют за пределы ЦНС.
В зависимости от места поражения, болезнь проявляет себя по-разному. Так, например, при поражении печени, появляется желтуха, беспокоят боли под правыми ребрами.
Диагностика
Для обследования и диагностирования болезни проводится ряд клинических мероприятий.
Врачом-неврологом изучаются данные неврологических, офтальмологических, ликворологических и ряд лабораторно-инструментальных исследований:
- Проводится общий анализ крови, мочи, биохимия крови. Увеличение количества раковых клеток обязательно сказывается на показателях крови и мочи;
- Выявляются онкологические маркеры в крови. Онкомаркеры играют большую роль в диагностике раковых заболеваний. Изменение их концентрации в крови является косвенным признаком наличия болезни;
- Забор пункции из спинномозговой жидкости осуществляется с целью обнаружения лептоменингиальных образований. Но данный анализ является не совсем достоверным. В половине случаев при наличии метастаз в спинном мозге, данный анализ может показать отрицательный результат.
Эффективными методами диагностики считаются:
![]()
Нейросонография – применяется для выявления опухоли у детей с незакрытыми родничками;- Во время компьютерной томографии устанавливается месторасположение и размер опухоли;
- Магнитно-резонансная томография позволяет выявить изменения в структуре головного мозга, а также в мягких тканях черепа;
- Позитронно-эмиссионная томография дает возможность установить количество метастаз, степень их распространения.
Диагностировать медуллобластому у детей сложнее, т.к. у ребенка особое строение черепа, пластичность мозга большая по сравнению со взрослым человеком, кровеносные сосуды более эластичные. Все эти особенности мозга у детей в течении долгого времени позволяют протекать болезни бессимптомно.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Лечение
Если нет никаких медицинских противопоказаний, то опухоль такого рода желательно удалить полностью, особенно на ранних стадиях развития. При проведении операции используются микрохирургические методики и интраоперационная МРТ навигация.
Но не всегда опухоль обнаруживается на тех стадиях, когда можно ее можно удалить без последствий.
Лечение медуллобластомы подразумевает использование ряда комплексных мероприятий, которые применяются в зависимости от стадии болезни, степени распространения, наличия осложнений:
- После удаления медуллобластомы и при отсутствии метастаз назначается радиотерапия, и чаще всего она используется в низких дозах. Если опухоль удалена не полностью и выявлены метастазы, лучевая терапия применяется в больших дозах;
- При больших размерах медуллобластомы до ее иссечения применяется лучевая терапия для уменьшения ее размеров до операбельных. Но данный вид терапии противопоказан детям до трех лет;
- После хирургического вмешательства, а также применения лучевой терапии возможно и использование средств химиотерапии. Эффективными считаются применение таких химиотерапевтических препаратов как: Винкристин, Нитрозомочевина и Прокарбазин.
Недавно американские ученые предложили новый метод лечения медуллобластомы. Этот метод заключается в использовании вируса кори. Перед применением данный вирус генетически изменяется в лабораторных условиях. Опыты подтверждают, что эта вакцина уничтожает злокачественные клетки медуллобластомы за 72 часа.
Специалисты уделяют немаловажную роль режиму и питанию во время лечения патологии.
Основные правила при этом таковы:
- Питаться нужно часто, но небольшими порциями;
- Нет необходимости насильно кормить больного. После некоторых лечебных процедур вкусовые пристрастия пациента могут измениться. Их обязательно надо учитывать;
![]()
Каждодневный рацион должен включать в себя полезную пищу. Особенно полезно употребление цитрусовых;
Средства народной медицины вряд ли могут помочь избавиться от болезни, но некоторые ее рецепты могут помочь поддержать иммунитет и обогатить организм полезными микроэлементами. Улучшить состояние больного после хирургической операции могут сок алоэ, отвары из кураги, крапивы и белой омелы, щавеля и укропа, пижмы и чистотела, грецкие орехи, лимон, смесь инжира и меда.
Но перед применением средств народной медицины, обязательно нужно согласовать их прием с лечащим врачом, так как некоторые растения имеют противопоказания.
Реабилитационный период крайне важен при лечении медуллобластомы и подбирается для каждого пациента индивидуально.
Осложнения
Самое частое осложнение медуллобластомы – это гидроцефалия (скопление жидкости в головном мозге). Часто такую патологию называют водянкой. Данное состояние вызвано тем, что растущая опухоль затрудняет, а впоследствии, перекрывает отток ликвора.
Гидроцефалия проявляет себя следующим образом:
- Пациента беспокоят сильные головные боли. У ребенка можно заметить, что он часто запрокидывает голову;
- Развивается косоглазие. Смещаются глазные яблоки;
- Человека мучает тошнота и рвота;
- У детей наблюдается увеличение объема черепа.
Прогноз и профилактика

Профилактические мероприятия данной патологии также отсутствуют. Единственное, что советуют специалисты – это регулярно проходить обследование с целью раннего диагностирования заболевания. Американские ученые после научных исследований пришли к выводу, что во время беременности прием витаминных добавок уменьшает риск развития данной болезни у будущего ребенка.
Прогнозы на жизнь определяются в зависимости от того, на каком этапе по классификации Чанга находится патология:
- Если медуллобластома определена на стадии М0 и была проведена операция по удалению опухоли, после которой размер опухоли не превышает 1,5 см, пятилетняя выживаемость составляет около 78%. Этот прогноз распространяется для пациентов, возраст которых превышает 3 лет;
- В случае, если патология находится на стадиях М1-М4 и остаточная опухоль после хирургического вмешательства более 1,5 см в диаметре, а также возраст пациента старше 3 лет, специалисты данной категории пациентов прогнозируют пятилетнюю выживаемость в пределах 30-55%;
- Самый худший прогноз определяется у пациентов, чей возраст младше 3 лет. Даже при отсутствии метастаз, пятилетняя выживаемость не превышает 30%.
Хотя у большинства детей медуллобластома лечится успешно, большая часть из них после лечения страдают нейрокогнитивными и эндокринологическими отклонениями. Это сказывается на трудоспособности, усвоении учебного материала. В связи с этим для данной категории пациентов разрабатывается индивидуальная образовательная программа. По статистике, в 50% случаях дети, перенесшие данную патологию, отстают в росте.
Читайте также: