Лимфоузлы на уровне l2 позвонка
Парааортальные лимфоузлы – это периферические части лимфатической системы, располагающиеся в забрюшинном пространстве, на уровне пупка, солнечного сплетения. Указанную систему иногда называют боковой группой аорты, так как аорта сопровождает путь расположения звеньев. Узлы дренируют ткани, находящиеся в животе: почки, печень, желудок и другие.
Анатомия: мезентериальные лимфатические узлы включают парааортальные и паракавальные, должны локализоваться в длину аорты и нижней полой вены. Часть звеньев выдвинута на передний план.
Местонахождение узлов в теле чётко структурировано, чтобы не позволить инфекциям распространиться. Парааортальные узлы защищают организм от инфекций из подвздошных узлов, яичников и других органов малого таза, почек, надпочечников. Они выдвинуты на передний план, рядом с поясничной мышцей, но выше к голени диафрагмы. Позвоночник оказывается позади.
Функции
Фильтрационная функция выполняется за счёт иммунного ответа. Указанные реакции протекают в тимусе и бурса-зависимых зонах. В узлах лимфа, притекающая от органов и частей тела, разделяется на собственно лимфу и другие инородные частицы. Из-за присутствующих антигенов лимфоидные скопления изменяют размер.
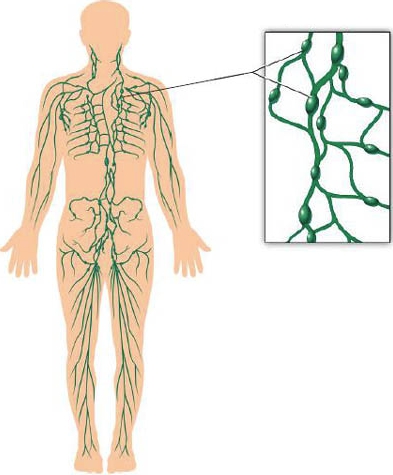
Размер
Нормальные размеры лежат в пределах 1-1,5 см, зависит от возраста человека и пережитых заболеваний. Если лимфоузел растёт более, чем на 2 см – это повод обратиться ко врачу.
Обращение ко врачу
У здорового человека парааортальные лимфоузлы неощутимы и не приносят дискомфорта. Однако если появилось опухание либо боли, налицо симптом инфекции либо новообразования.
Увеличение лимфатических узлов вызывается многими факторами: недавней болезнью, к примеру, ОРВИ либо ОРЗ, прочими инфекциями. Опухоли злокачественные и доброкачественные редко вызывают изменение размеров парааортальных лимфоузлов, чаще это происходит на последних стадиях.

- Проблемы в области органов мочевыводящей системы. Распространённые заболевания почек (нефрит, пиелонефрит), мочевого пузыря – цистит.
- Забрюшинный абсцесс – пространство за брюшиной повсеместно заполнено гнойным воспалением.
- Инфекционное поражение кожи в брюшном отделе. При инфекции на кожном участке, близком к лимфоузлам, происходит стремительное воспаление и лимфоузлов.
- Аневризма аорты. Из-за слабости стенки магистральная артерия способна увеличиваться в диаметре.
- Возможно поражение лимфоузлов проникновением метастазов в лимфоузлы из других очагов (рака в почках, желудке, кишечнике, матке у женщин и предстательной железе у мужчин).
- Механическая преграда – наступает при неправильном обмене жидкости, при скоплении. Причины, послужившие нарушению – опухоль, увеличенные в размерах прилежащие органы, повреждённая стенка сосудов.
Лимфаденит разделяют на специфический и неспецифический. Специфический происходит от попадания в организм возбудителей серьёзных заболеваний. Неспецифический – от попадания бактерий, микроорганизмов либо вирусов.
Брюшная полость и патологии лимфоузлов обнаруживают два вида протекания, в зависимости от скорости: острая и хроническая форма. Исходя из причины, классифицируют на первичное и вторичное заражение.
- Острый. При высокой степени заразности развивается острая форма. Процесс заражения и воспаления происходит с большой скоростью, проявляются другие признаки инфекционных заболеваний.
- Хронический. При низкой заразности. Считаются остатками не до конца вылеченной острой формы. Может не проявляться до последних моментов.
Первичный. Возникает вследствие проникновения болезнетворных агентов в лимфоузлы непосредственно. Не затрагивает остальные системы органов и действует исключительно на лимфатическую систему.
Вторичный. Если воспаление лимфоузла вторично. Поражение происходит в других областях и по лакунарной системе доходит до лимфоузлов, которые усиливают иммунный ответ, вследствие чего происходит увеличение.
Причины болей – воспаление. При злокачественных новообразованиях болей в брюшной области нет. В общем случае у пациента проявляется слабость, лихорадка, излишняя потливость, снижение массы, рвота и диарея. Добавляется симптоматика, соответствующая заболеванию, вызвавшему воспаление лимфоузлов.

На основании сданных анализов и предварительного диагноза врач-терапевт определит, к какому узкопрофильному специалисту направить. В зависимости от заболевания, лечением занимаются инфекционист, хирург, онколог.
- Инфекционист. При выявлении инфекционного заражения в организме. Назначив ряд дополнительных диагностик, поставит окончательный диагноз и назначит лечение. Предписываются антибиотики и другие медикаменты.
- Хирург. Принимает решение о необходимости хирургического вмешательства на основании показателей: УЗИ, МРТ, КТ и других.
- Онколог необходим, если другие предварительные диагнозы не подтвердились. Используется шанс подтверждения либо опровержения диагноза – злокачественная опухоль или рак. При положительном ответе придётся лежать в дневном стационаре, где проведут дополнительные обследования, назначат курс лечения.
Диагностика
Парааортальные узлы находятся в забрюшинной области, среди органов и костей, их прямой осмотр невозможен. Диагноз ставится исходя из анамнеза, анализов, осмотра и объективного исследования.
Список необходимых анализов включает: общий анализ крови, анализ крови на скорость оседания эритроцитов и лейкоцитов, иммунологические тесты, УЗИ органов брюшной области, магнитно-резонансная томография, рентген области таза, пункция лимфоузла для гистологических исследований, компьютерная томография.
В причинах обращения ко врачу присутствуют: боли в поясничном отделе, возможно увеличение базальной температуры. Это норма при описанном недуге.
Анамнез выявляет дату возникновения симптомов, динамику и заболевания, касающиеся родственников и близких людей.
Объективное исследование позволяет определить воспаление на коже, наличие либо отсутствие абсцессов, флегмон (не заметно чётких границ поражения гноем клеточных пространств), наличие увеличенных органов.
Лечение
Увеличение лимфоузлов не считается заболеванием. Лечения не требуется. В общем случае узлы самостоятельно уменьшатся в размерах после лечения заболевания, вызвавшего воспаление. Прогноз при таком виде положительный.
Принцип лечения зависит от характера заболевания: при простуде потребуется принимать жаропонижающие; при бактериальной инфекции потребуются антибиотики; при новообразованиях врач назначает комплексную терапию, в план лечения входит химио- и радиотерапия, хирургическое вмешательство.
Выше описанные случаи – распространённые случаи обращения к врачу. Однако раковые клетки способны попасть в лимфатическую систему. 4% разновидностей рака приходится на рак лимфоузлов.
Аутоиммунные болезни чаще других становятся причинами лимфомы. Также возможно заражение ВИЧ-инфекцией. Группа факторов, провоцирующая развитие рака: первые поздние роды, наследственность и курение.
Боль в пояснице знакома практически каждому человеку и нередко приводит к временной нетрудоспособности. Наиболее распространенной является боль в пояснице, вызванная изменениями пояснично-крестцового отдела позвоночника. Классические проявления заболеваний поясничного отдела позвоночника общеизвестны: при боли в пояснице, иррадиирующей в ягодицы и по задней поверхности ног, диагноз ставится быстро. Трудности возникают, когда боль иррадиирует в промежность, мошонку или по передней поверхности ног. В этом случае ошибочно подозревают паховую грыжу или грыжу запирательного отверстия со сдавлением нервов. Сложности возникают и в диагностике спондилоартропатий, распространенность которых в настоящее время гораздо шире, чем принято считать. Во избежание ошибок в подобных случаях всегда нужно исключить болезнь позвоночника.
Вследствие большой нагрузки и отсутствия реберной защиты, поясничный отдел поражается наиболее часто. Боль и сопутствующие ей симптомы чаще всего вызваны повреждением межпозвонковых дисков, при этом чаще поражаются L4/5, L5/S1 диски.
Основной симптом остеоартроза – выраженное ограничение движений. В большинстве случаев больные какое-то время справляются с этим неудобством, но по мере прогрессирования остеоартроза происходят подвывихи суставных отростков позвонков, что ведет к сужению межпозвоночных отверстий, а сопутствующий остеохондроз приводит к стенозу позвоночного канала. Перечисленные изменения приводят к сдавлению спинномозговых нервов и деформации дурального мешка, являясь причиной радикуло- и миелопатий.
Грыжи межпозвоночных дисков и остеофиты могут вызывать воспалительный процесс в эпидуральном пространстве и на наружной поверхности твёрдой мозговой оболочки спинного мозга (эпидурит).
Остеохондроз, деформирующий спондилоз. Стеноз позвоночного канала; компрессия дурального мешка. Экстрадуральное объемное образование на уровне L3-L4 (susp. эпидурит)

Грыжа диска L5/S1
Грыжа диска L4/5 с каудальной миграцией
Остеохондроз. Грыжи L4-S1; грыжевой секвестр L5/S1 с краниальной миграцией на педикулярный уровень

Боль при этом возникает по причине натяжения связок позвоночника или раздражении спинномозговых корешков.


Неврологическая симптоматика появляется, когда опухоль сдавливает или прорастает спинномозговые корешки или спинной мозг. Симптомы весьма разнообразны, характерно их неуклонное прогрессирование.
Самые частые из злокачественных новообразований – миеломная болезнь и метастазы в позвоночник.
Патологическая инфильтрация (метастазы или первично-множественная опухоль) крестца

Интрадуральное объемное образование на уровне L5 позвонка
Объемное образование крестца (патологическая инфильтрация, деструкция, паравертебральный компонент) диф диагноз с метастазом

Очаговые изменения тела L3 позвонка (гемангиома). Хондроз

Объемное образование крестца (патологическая инфильтрация); верифицировано- миеломная болезнь


Встречаются как травматические, так и патологические компрессионные переломы, вызванные разрушением позвонков вследствие миеломной болезни, метастатического поражения или остеопороза.
Патологический перелом L4 позвонка; остеопоротический перелом L2 позвонка; ретролистез L2.
Остеопороз. Остеопоротические переломы L2-L5 позвонков
Остеопороз. Остеопоротические переломы Th11, Th12 позвонков, остеопоротические деформации тел L1-L3, L5 позвонков
Компрессионный перелом L1 позвонка (хронический период)

Перелом L4 позвонка (горизонтальный)

Компрессионно-оскольчатый перелом L1 позвонка (хр период)



Спондилит L4-S1; эпидурит; абсцедирование в передних отделах позвоночного канала

Спондилит; контактная деструкция. Стеноз позвоночного канала (врожденно узкий позвоночный канал)

Спондилит Th12-L1, L5-S1 подострый период

Эта группа заболеваний характеризуется поражением крестцово-подвздошных суставов и позвоночника, олигоартритом и энтезопатиями. Перечисленные выше симптомы возникают в покое (особенно утром, после сна) и уменьшаются после физической нагрузки.
Двусторонний сакроилиит 4 ст (частичное синостозирование), вне стадии обострения; деформирующий спондилоз на уровне Th12-S1 сегментов (б-нь Бехтерева)

Левосторонний сакроилеит; хондроз, протрузия L4/5

Анкилозирующий спондилоартрит (болезнь Бехтерева).

Сосудистая мальформация позвоночного канала; миелопатия


Мальформации – синостоз L4-L5

Конкресценция тел L3-L4; остеопоротическая деформация тела Th12

По мнению некоторых специалистов, боль в нижней части спины – своеобразная расплата человечества за прямохождение, когда наибольшая нагрузка ложится на поясничный отдел позвоночника, несущий основное бремя массы человеческого тела. Пагубное влияние оказывают также гиподинамия, неправильное питание, ожирение, стрессы. Боль в пояснице может возникнуть только однажды и исчезнуть без следа, а может возвращаться снова и снова, причиняя немалые страдания. Боли в пояснице - неспецифический симптом, который может быть вызван множеством причин. Достоверно поставить топический диагноз и своевременно начать лечение клиницисту помогают множество разнообразных методов обследования, среди которых в настоящее время главенствующую роль занимает современный метод – МРТ поясницы.
Парааортальные лимфоузлы – периферический орган лимфатической системы, который располагается в забрюшинном пространстве, по ходу брюшной части аорты. Увеличение или болезненность этих лимфоузлов может указывать как на безобидное инфекционное заболевание, так и на злокачественное новообразование. Причины воспаления или увеличения лимфоузлов выявляют с помощью данных физического осмотра, гистологического исследования и инструментальных методов диагностики.
Особенности парааортальных лимфоузлов
Парааортальные лимфоузлы – это узлы брюшной полости и забрюшинного пространства, которые очищают организм от инфекций
Лимфатическая система играет важную роль в очищении клеток организма от метаболических отходов. Жиры, метаболиты и другие вещества транспортируются вместе с лимфой к лимфоузлам, где она фильтруется. Лимфоузлы являются частью иммунной системы человека и фильтрует инородные тела – бактерии, вирусы, грибки и раковые клетки. Они располагаются повсюду на теле: за ухом, на подбородке, в подмышке, в грудной полости и в паху. Лимфатические узлы имеют миндалевидную форму, размеры около 0,5-1 сантиметра. В человеческом теле содержится около 700 лимфоузлов.
Аорта – это самый крупный кровеносный сосуд в человеческом организме, артерия, которая исходит прямо из сердца. Она несет кровь к голове, органам грудной клетки и брюшной полости. Вдоль всей аорты расположены многочисленные лимфатические узлы. Лимфоузлы, в сочетании с селезенкой, миндалинами, аденоидами и бляшками Пейера, представляют собой высокоорганизованные центры иммунных клеток, которые фильтруют лимфу.
Размер парааортальных лимфоузлов зависит от возраста человека и предшествующих иммунологических заболеваний. Нормальный размер паракавальных и парааортальных лимфатических узлов варьируется от 1 до 1,5 см.
Повод для визита к врачу
Боль в лимфатических узлах сигнализирует о инфекционных заболеваниях организма
Увеличение лимфатических узлов зачастую обусловлено безвредными причинами, например, ОРВИ и другими инфекциями. Доброкачественные и злокачественные новообразования гораздо реже увеличивают узлы.
Возможные причины увеличения парааортальных лимфоузлов:
- инфекционно-воспалительные заболевания органов мочевыводящей системы (пиелонефрит, гломерулонефрит, цистит и др.);
- абсцессы поясничной области;
- гнойничковые заболевания кожи той же локализации;
- аневризма аорты;
- метастазы в лимфоузлы из раковых опухолей почек, желудка, кишечника, матки у женщин и предстательной железы у мужчин и др.
Метастазы прежде всего поражают брыжеечные и чревные лимфоузлы, а парааортальные лимфоидные образования страдают на поздних стадиях развития злокачественной опухоли.
Обнаружить увеличение лимфоузлов этой локализации можно только с помощью аппаратных методов исследования (УЗИ, МРТ), поскольку расположены они достаточно глубоко и пальпации недоступны.
Боль в лимфатических узлах – благоприятный признак, который указывает на воспалительное или инфекционное заболевание. При злокачественных заболеваниях лимфоузлы, как правило, не болят.
Общие симптомы, характерные для парааортальной лимфаденопатии:
- выраженная слабость;
- устойчивая лихорадка;
- повышенная потливость;
- потеря веса;
- рвота, диарея;
- снижение аппетита.
При обследовании может обнаружиться увеличение печени и селезенки.
Остальные симптомы различаются в зависимости от основного заболевания, ставшего причиной лимфаденопатии.
Диагностика: методы выявления причины воспаления или увеличения лимфоузлов
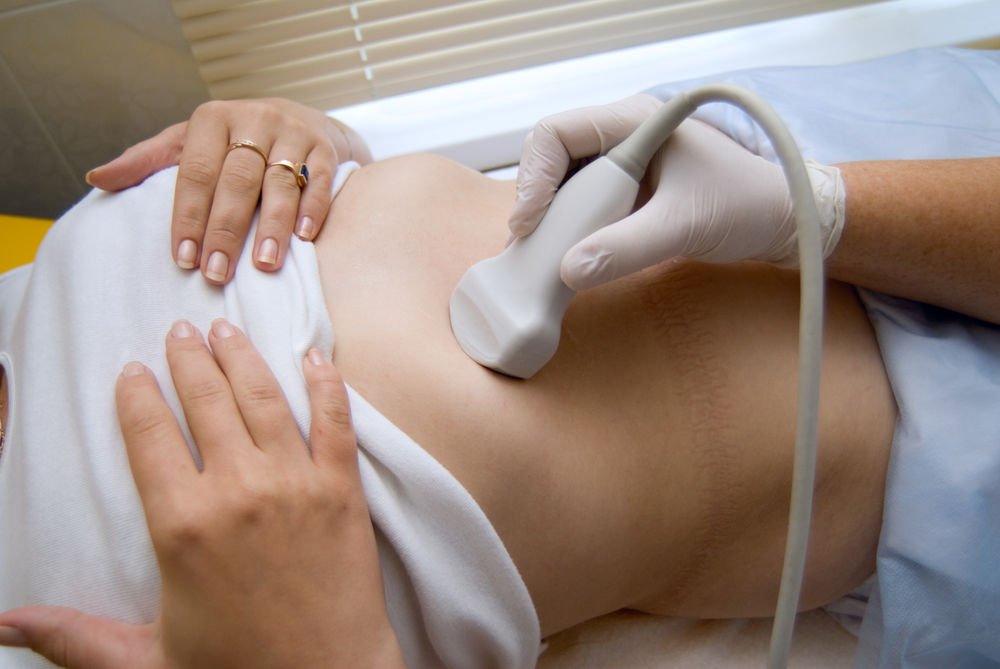
Для выявления патологии необходимо сделать УЗИ брюшной полости
Осмотр парааортальных лимфоузлов невозможен. Из анамнеза врач получает только самые общие сведения.
Диагностика основывается на лабораторных и инструментальных исследованиях:
- анализы крови (общий анализ крови, иммунологические тесты);
- УЗИ органов брюшной полости;
- компьютерная и магнитно-резонансная томография;
- рентгеноконтрастное исследование;
- гистологическое исследование образца ткани, взятого путем пункции лимфоузла или полученного при операции.
Как лечить лимфоузлы?
Во многих случаях увеличенные лимфатические узлы, в том числе и парааортальные, не требуют специальной терапии.
Если причиной увеличения лимфоузлов является простуда, рекомендуется принимать только симптоматические средства – жаропонижающие, обезболивающие. Лимфоузлы при простуде уменьшаются самостоятельно после выздоровления.
Если за опухшими лимфоузлами стоят серьезные болезни, врач назначает терапию. Схема лечения зависит от основной причины:
- при бактериальной инфекции (пиелонефрит, аднексит) могут потребоваться антибиотики;
- при злокачественных новообразованиях проводят химио- и радиотерапию, хирургическое лечение.
Прогноз и профилактика

В профилактических целях необходимо избавиться от вредных привычек
Прогноз зависит от типа заболевания и состояния пациента. Если причиной увеличения лимфоузлов является инфекция, она обычно самостоятельно проходит через 7 – 14 дней. При инфекционном заболевании лимфоузлы уменьшаются по мере выздоровления пациента. Если причиной увеличенных лимфоузлов является злокачественная опухоль, прогноз зависит от стадии, на которой было обнаружено заболевание.
Другим фактором является то, насколько хорошо пациент реагирует на лечение и какой тип рака является причиной. Прогноз неблагоприятен при некоторых видах рака, поскольку многие из них обнаруживаются только на последней стадии.
Прямых мер профилактики воспаления или увеличения парааортальных узлов не существует. В клинической практике используют косвенные методы профилактики. Пациент должен отказаться от вредных привычек, вести здоровый образ жизни, посещать врача с целью профилактических осмотров.
В 1837 году Джон Коллинс Уоррен выполнил удаление единичного лимфоузла шеи, пытаясь остановить метастатическое распространение опухоли. К концу XIX века значительно возрастает число попыток хирургически воздействовать на пораженные лимфоузлы. Этому способствовало внедрение правил асептики и антисептики, развитие новых методов анестезии, совершенствование хирургических техник.
Резекция лимфоузлов единым блоком на поздних стадиях заболевания впервые была выполнена в Европе: (Лангенбек, Бильрот, Конрад, Фолькманн, Кохер). Концепция элективной шейной лимфодиссекции впервые была представлена сэром Henry Trentham Butlin в 1885 году, благодаря которой удалось добиться значительного роста выживаемости и регионарного контроля опухолевого роста.
В начале XX века техники хирургического удаления лимфоузлов шеи продолжали совершенствоваться, в это же время George Washington Crile описал радикальную шейную лимфодиссекцию. На сегодняшний день выделяют три основных вида шейных лимфодиссекций и несколько их подтипов.
Их внедрение в клиническую практику позволило значительного улучшить исходы лечения у пациентов с раком головы и шеи. Для выполнения этих операций обязательно детальное знание анатомии головы и шеи.
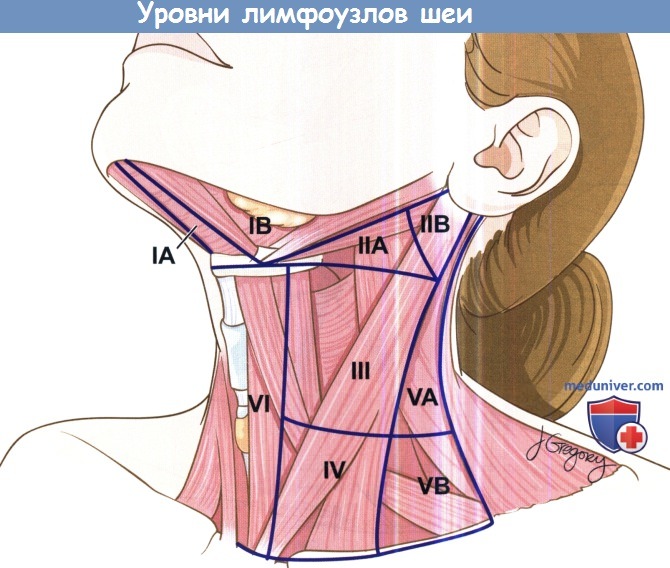
Уровни лимфоузлов шеи.
а) Уровни лимфоузлов шеи. Лимфоузлы шеи находятся в пределах семи анатомических областей.
Уровень I: узлы данного уровня подразделяют на подбородочные (IA) и поднижнечелюстные (IB).
Подподбородочные лимфоузлы (IA) находятся в пределах треугольника, ограниченного передними брюшками двубрюшных мышц и подъязычной костью. Поднижнечелюстные (IB) находятся в области, ограниченной передним брюшком двубрюшной мышцы, нижней челюстью и шилоподъязычной мышцей.
Уровень II: содержит верхние яремные лимфатические узлы. Лимфоузлы данного уровня также подразделяют на IIА и IIВ.
II уровень лимфоузлов шеи сзади и с латеральной стороны ограничен задним краем грудино-ключично-сосцевидной мышцы, основанием черепа сверху, нижним краем подъязычной кости снизу, шилоподъязычной мышцей спереди и с медиальной стороны. Разделение на лимфоузлы IIА и IIВ происходит относительно вертикальной плоскости, образуемой здесь добавочным нервом: узлы ПА расположены спереди и медиальнее, узлы IIВ сзади и латеральнее.
Уровень III содержит средние яремные лимфатические узлы. Этот уровень ограничен нижним краем подъязычной кости сверху, нижним краем перстневидного хряща снизу. С медиальной стороны этот уровень ограничен латеральным краем грудино-подъязычной мышцы, сзади и с латеральной стороны — задним краем грудино-ключично-сосцевидной мышцы.
Уровень IV содержит нижние яремные лимфатические узлы. Сверху его границей служит нижний край перстневидного хряща, нижняя граница представлена ключицами, задняя — задним краем грудино-ключично-сосцевидной мышцы, передняя —латеральным краем грудино-щитовидной мышцы.
Уровень V содержит лимфатические узлы заднего треугольника шеи. Выделяют уровни VA и VB.
Сверху V уровень ограничен местом пересечения грудино-подъязычной и трапециевидной мышц сверху, ключицами снизу, задним краем грудино-ключично-сосцевидной мышцы спереди, передним краем трапециевидной мышцы сзади. Выделяют узлы уровня VA и VB, которые находятся сверху и снизу от горизонтальной плоскости, образуемой дугой перстневидного хряща, соответственно.
Уровень VI содержит передние шейные лимфатические узлы, включая предгортанные (дельфийские), предтрахеальные и паратрахеальные. Сверху этот уровень ограничен подъязычной костью, снизу яремной вырезкой грудины, с латеральных сторон — общими сонными артериями.
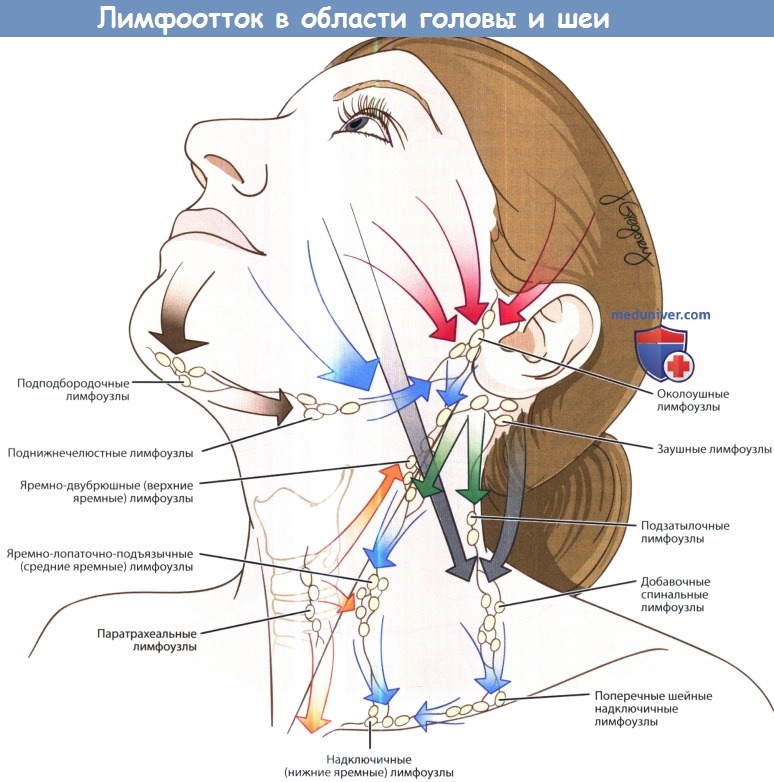
Лимфотток в области головы и шеи.
б) Лимфотток от шейных лимфоузлов. Знание путей лимфоттока от органов головы и шеи важно для выбора правильного метода шейной лимфодиссекции. На рисунке ниже изображены пути лимфоттока в лимфатические узлы шеи. Обычно лимфатические узлы расположены вдоль крупных вен, иногда вдоль крупных нервов.
Выводящие лимфатические протоки подподбородочных и поднижнечелюстных лимфоузлов осуществляют лимфоотток от дна полости рта, верхушки языка, нижней губы. Далее эфферентные лимфатические протоки следуют к шейным лимфоузлам внутренней яремной вены к подъязычной кости (уровни IIА и IIВ), а также в подчелюстные лимфоузлы. В передние шейные лимфоузлы осуществляется отток лимфы от подсвязочного и связочного отделов гортани, верхушек грушевидных синусов, шейного отдела пищевода.
Далее отток происходит к лимфоузлам II уровня и верхним узлам средостения. В лимфоузлы II уровня оттекает лимфа от полости рта, носоглотки, ротоглотки, гортаноглотки, гортани, а также волосистой части кожи головы, ушных раковин, задней поверхности шеи. Также в узлы 11 уровня лимфа оттекает от других групп лимфоузлов, особенно передних шейных, подподбородочных и поднижнечелюстных.
Далее от лимфоузлов II уровня лимфа оттекает к узлам уровней IV и V. Узлы групп IV и V принимают лимфу от носоглотки, ротоглотки, кожи задних отделов волосистой части кожи головы и шеи. Далее эфферентные протоки этих уровней соединяются с протоками от уровней II и III, формируя яремный лимфатический ствол. Справа яремный ствол оканчивается в месте слияния внутренней яремной вены и правой подключичной вены. Слева яремный ствол впадает в грудной проток.
в) Грудной проток. Грудной проток начинается от цистерны грудного протока, мешковидного образования, расположенного книзу от правой ножки диафрагмы на уровне позвонков L1 и L2. Проток входит в грудную клетку латеральнее от нисходящей части аорты и медиальнее непарной вены. Далее в грудной клетке он поднимается, пересекая в верхнем средостении дугу аорты. Затем проток отклоняется в латеральную сторону на уровне позвонка С7. Затем проток идет вдоль медиального края передней лестничной мышцы, делая петлю книзу и пересекая спереди первый сегмент подключичной артерии.
Оканчивается он на уровне соединения левой внутренней яремной вены и левой подключичной вены, книзу от ключицы. В грудной проток оттекает лимфа от нижних конечностей (посредством правого и левого лимфатических стволов) и брюшной полости.
Маленькие, не более боба, лимфатические узлы, как изюм в булочке, присутствуют во всём теле человека.
Есть ли лимфоузлы на спине
Рассмотрим лимфоузлы на спине. А их там, оказывается, нет. Лимфоузлы (железы) — это защитники органов, фильтры, не пропускающие инфекцию, всякую грязь, мусор, попавшие в кровь. Но отсутствие защитников около не означает, что спина не защищена.

Лимфоузлы являются составной частью лимфатической системы, в которую также входят капилляры, сосуды, стволы, протоки. Функция капилляров заключается в образовании лимфы. При слиянии капилляров создаются сосуды. Система распространена по всему организму.
Вместе с ней сосуды, по которым течёт лимфа, захватывающая из тканей, органов продукты обмена, токсины и другой агрессивный мусор, лишнюю жидкость, достигают железы, расположенные по пути следования. Здесь происходит очищение лимфы от того, что вобралось по пути следования. Кроме того, лимфа обогащается лимфоцитами.

Однако, случается, что вирусов или бактерий слишком много, лимфоузел не справляется. Тогда подключаются помощники: окружающие ткани, больше вырабатывается лимфоцитов. Если и это не спасает положение, подключаются другие железы, расположенные близко, не допуская дальнейшего распространения инфекции.
Связь с позвоночником
Область заражения блокирована, инфекция не распространяется. Но причиной воспаления может быть заболевание какого-нибудь органа, стадия которого может перейти в лимфаденит. Это не просто болезнь, но и боль, которая распространяется по тканям и органам.
Таким образом, причиной боли в спине, именно позвоночнике или позвоночном столбе района шеи, может быть следствием заболевания гортани, глотки или шеи.
Лимфоузлов позвоночника не существует, но есть причины боли спины и позвоночных отделов:
- Увеличены лимфоузлы паха. Причиной может быть лимфаденит или рак крови.
- Воспаление узлов подмышками, паха.
- Патологические процессы в лимфатических узлах в брюшной полости или груди.
- Лимфома, лимфаденит, развивающиеся в различных органах, иногда вызывают боли похожие при защемлении грыжи или возникновении остеохондроза.
Необходимо сделать анализ крови тем, кто страдает от болей в позвоночнике или патологией межпозвоночных дисков. Как сказано выше, зачастую боль в позвоночнике появляется не из-за каких-то процессов в нём, а вследствие патологических процессов в других органах.

Если анализ крови покажет увеличенное количество лимфоцитов, изменение размеров и формы белых телец, то проблема не позвоночника.
Как сказано выше, нет смысла лечить позвоночник, результата не будет, если не убедились, что в организме всё нормально, воспалений нет.
Лимфоузлы на копчике
На этом участке позвоночника лимфатических желёз тоже нет. Могут быть шишки. Причины их образования следующие:
- Травма.
- Гематома после падения.
- Киста – уплотнение ткани.
- Долгое сидение на мягком стуле.
- Грыжа дисков.
- Защемление нервов.
- Запоры.
- Геморрои.
Опасность заключается в том, что может возникнуть фиброз, если гематома не рассасывается. Последствием является сдавливание спинного мозга, защемление нерва, возможны гнойные выделения, затруднённое мочеиспускание, бессонница.
Заключение
Расположение лимфатических узлов на спине таково, что только некоторые залегают глубоко в области грудины, а непосредственно на спине их нет.
Читайте также:


