Лимфома позвоночника на мрт
а) Определения:
• Группа опухолей лимфоретикулярной природы, включающая множество специфических типов заболеваний, характеризующихся различными формами дифференцировки клеток
б) Визуализация:
3. КТ при лимфоме позвоночника:
• Бесконтрастная КТ:
о Эпидуральная лимфома: гомогенное, несколько гиперденсное объемное образование, ± костное поражение
• КТ с КУ:
о Эпидуральная лимфома: гомогенное контрастное усиление
• Костная КТ:
о Костная лимфома: литический, инфильтративный очаг костной деструкции:
- Многоуровневое поражение, пересекающее межтеловые промежутки
4. МРТ при лимфоме позвоночника:
• Т1-ВИ:
о Эпидуральная лимфома: изоинтенсивное гомогенное эпидуральное объемное образование (нередко мультисегментарное поражение ± распространение через межпозвонковые отверстия)
о Костная лимфома: гипоинтенсивность сигнала по отношению к нормальному костному мозгу (± распространение в эпидуральное пространство)
о Лептоменингеальная форма: утолщение корешков спинного мозга ± фокальные узловидные образования (изоинтенсивные по отношению к спинному мозгу)
о Интрамедуллярная форма: объемное образование, изоинтенсивное по отношению к спинному мозгу
• Т2-ВИ:
о Эпидуральная лимфома: изо-/гиперинтенсивное по отношению к спинному мозгу образование
о Костная лимфома: различная интенсивность сигнала: изо-/ги-перинтенсивность
о Лептоменингеальная форма: утолщение корешков спинного мозга±фокальные узелки (изоинтенсивные по отношению к спинному мозгу)
о Интрамедуллярная лимфома: гиперинтенсивность сигнала + отек окружающей паренхимы спинного мозга
• STIR:
о Костная лимфома: аналогичные Т2-режиму характеристики сигнала, но выраженные более четко
• Д-ВИ:
о Показатели измеряемого коэффициента диффузии обратно коррелируют с гистопатологическими характеристиками клеточной плотности опухолевой ткани
• Т1-ВИ с КУ:
о Эпидуральная лимфома: равномерное интенсивное контрастное усиление
о Костная лимфома: равномерное диффузное контрастное усиление
о Лептоменингеальная форма: контрастное усиление корешков спинного мозга
о Интрамедуллярная лимфома: различного вида очаги, сливные/пятнистые, инфильтративные/дискретные очаги
• Динамическая МРТ с КУ:
о Позволяет диагностировать контрастное усиление сигнала костного мозга у пациентов с лимфопролиферативными заболеваниями с точностью 99%
о Снижение выраженности контрастного усиления на фоне проводимого лечения у всех пациентов при условии эффективности последнего, тогда как у 2/3 пациентов, не отвечающих на проводимую терапию, этого не происходит
5. Радиоизотопные методы исследования:
• Костная сцинтиграфия:
о Усиление захвата изотопа
• ПЭТ:
о ПЭТ с ФДП меченой 18 F является методом с доказанной информативностью в отношении оценки стадии процесса, мониторинга проводимой терапии, прогнозирования результатов лечения и стратификации рисков у пациентов с лимфомами:
- Высокий отрицательный прогностический индекс при диффузных В-крупноклеточных и ходжкинских лимфомах (ХЛ)
- ХЛ: положительные результаты исследования должны быть сопоставлены с результатами других методов исследования
- Неходжкинская лимфома (НХЛ): результаты исследования могут быть ложноположительными, однако и к отрицательным результатам следует подходить с осторожностью
- Оценка метаболической активности опухоли должно проводиться по меньшей мере через три недели после химио-/иммунотерапии и через 8-12 недель после химио-/луче-вой терапии
• Сцинтиграфия с галлием:
о Сцинтиграфия с 67 Ga характеризуется высокой чувствительностью и специфичностью в отношении диагностики костных лимфом
о Метод позволяет отличить пациентов, у которых удалось добиться хорошего эффекта индукционной терапии лимфом, от пациентов, у которых эффекта нет либо он лишь частичный
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ с КУ
• Протокол исследования:
о Т1-ВИ с насыщением жировой ткани
о Может быть информативен режим STIR
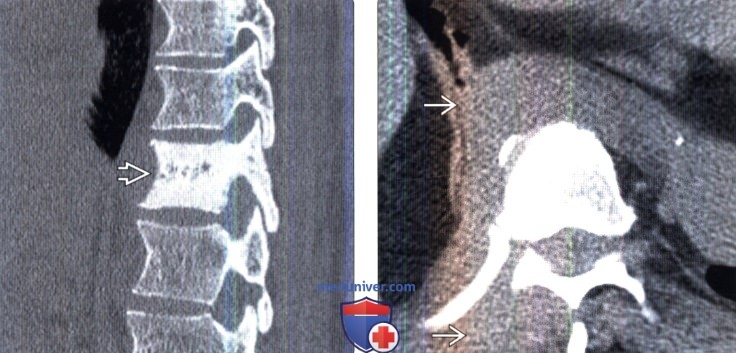
(Слева) На сагиттальном КТ-срезе отмечается склероз тела одного позвонка у пациента с лимфомой. Лимфомы являются довольно значимой причиной заболеваемости и смертности пациентов пожилого возраста.
(Справа) Аксиальный КТ-срез: инфильтративное мягкотканное образование превертебральной области, распространяющееся в этой области вправо, а также в дорзальные паравертебральные мышцы. Несмотря на такое обширное поражение мягких тканей костной деструкции не отмечается. 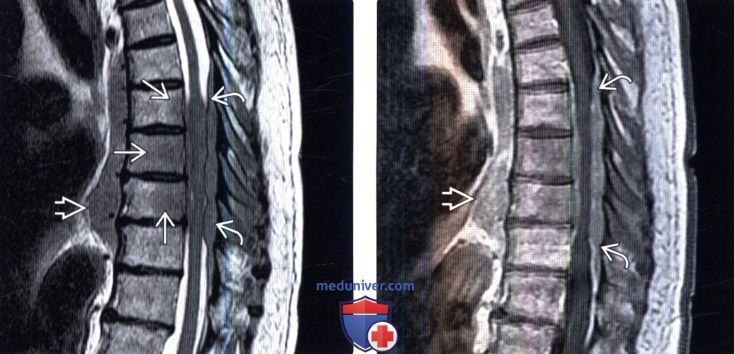
(Слева) Сагиттальный срез, Т2-ВИ: патологическое снижение интенсивности сигнала тел нескольких грудных позвонков, видны массивный паравертебральный и эпидуральный компоненты опухоли. Инфильтративное поражение тел позвонков без их деструкции и низкая интенсивность Т2-сигнала типичны для лимфомы.
(Справа) Сагиттальный срез, Т1-ВИ с КУ: гомогенное контрастное усиление сигнала объемного образования превертебральной области Я и эпидурального пространства. Эпидуральный компонент лимфомы является причиной компрессии всей окружности спинного мозга. 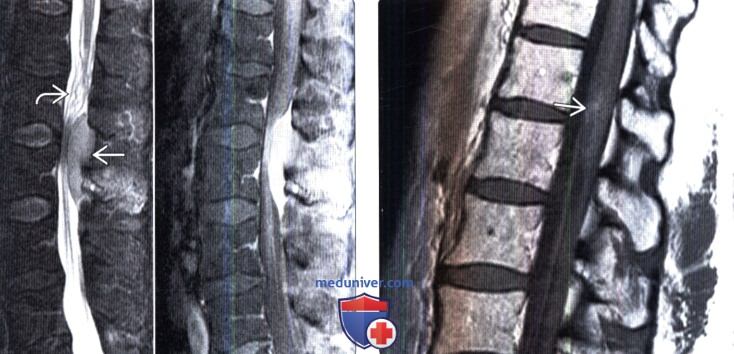
(Слева) На сагиттальном STIR МР-И (слева) определяется гипоинтенсивное объемное образова ние в заднем отделе эпидурального пространства, вызывающее выраженное сдавление дурального мешка и корешков костного хвоста. На сагиттальном Т1-ВИ с КУ (справа) отмечается диффузное интенсивное контрастирование этого образования. Четких признаков костного поражения не видно. Низкая интенсивность Т2-сигнала и диффузное контрастное усиление характерны для богатых клетками опухолей, к которым относится и лимфома.
(Справа) На сагиттальном T1-ВИ с КУ отмечается пятнистое контрастное усиление сигнала в толще конуса спинного мозга, связанное с развитием здесь ангиотропной крупноклеточной лимфомы.
в) Дифференциальная диагностика лимфомы позвоночника:
1. ДД при эпидуральной лимфоме:
• Гематома: гетерогенный > гомогенный сигнал
• Абсцесс: периферическое > солидное контрастное усиление, низкая интенсивность сигнала в центральной зоне
• Метастаз: эпидуральные метастазы без костного очага встречаются редко
2. ДД при костной лимфоме:
• Метастаз: деструктивный процесс, ± мягкотканный компонент
• Эозинофильная гранулема: плоский позвонок, пациенты более молодого возраста
3. ДД при лимфоматозном менингите:
• Другие неолластические/гранулематозные или инфекционные менингиты
4. ДД при интрамедуллярной лимфоме:
• Эпендимома: часто бывают кровоизлияния, формирование кист
• Астроцитома: мультисегментарная локализация, часто формирование кист
• Метастаз: обычно округлое, более четко ограниченное образование
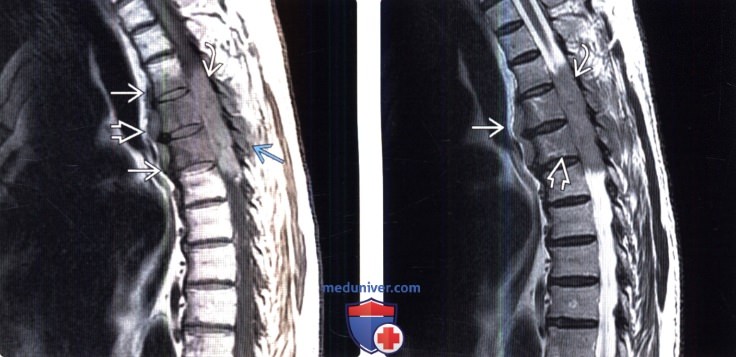
(Слева) Сагиттальный срез, Т1-ВИ: патологическое снижение интенсивности сигнала вследствие инфильтрации костного мозга нескольких грудных позвонков, также видны признаки поражения превертебральных тканей и массивный эпидуральный компонент. Инфильтрация костного мозга распространяется и на задние элементы.
(Справа) Сагиттальный срез, Т2-ВИ: типичное для лимфомы снижение интенсивности сигнала в превертебральных тканях, телах позвонков и эпидуральном пространстве. 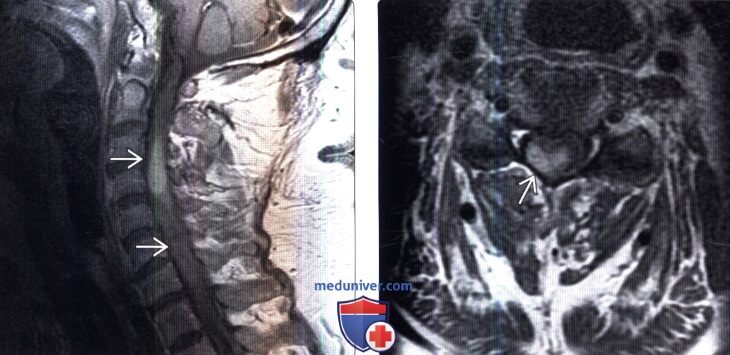
(Слева) Сагиттальный срез, Т1-ВИ с КУ: распространенное и гомогенное контрастное усиление сигнала В паренхимы шейного отдела спинного мозга у пациента с лимфомой. Обратите внимание на то, что поражение спинного мозга не сопровождается видимым контрастированием его оболочек.
(Справа) Аксиальный срез, Т1 -ВИ с КУ: крупный очаг гомогенного контрастного усиления в толще шейного отдела спинного мозга, связанного с лимфоматозным его поражением. 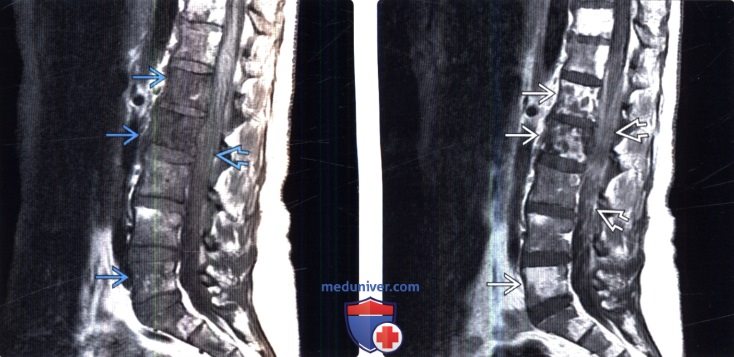
(Слева) Сагиттальный срез, Т1-ВИ: распространенное снижение интенсивности сигнала костного мозга тел нескольких позвонков, связанное с лимфоматозной инфильтрацией. Корешки конского хвоста четко не дифференцируются.
(Справа) Сагиттальный срез, Т1-ВИ с КУ: распространенное контрастное усиление сигнала практически каждого позвонка, а также усиление сигнала мягких мозговых оболочек.
г) Патология:
1. Общие характеристики:
• Этиология:
о Точные причины развития неизвестны
о Лимфома ЦНС может быть первичной или вторичной (гематогенное или прямое распространение)
о Факторы риска:
- Воздействие химических канцерогенов: пестицидов, удобрений или растворителей
- У пациентов с иммуносупрессией определенную роль в развитии лимфом имеет вирус Эпштейна-Барр
- Инфицирование Т-лимфотропным вирусом человека I типа (HTLV-I)
- Больные СПИДом/пациенты, перенесшие трансплантацию органов и получающие иммуносупрессивную терапию
- Семейный анамнез НХЛ, хотя наследственные причины заболевания не выявлены
• Генетика:
о Наследственный иммунодефицит
о Примерно у 8% пациентов с первичными лимфомами ЦНС, не имеющих патологии иммунной системы, в анамнезе уже были онкологические заболевания (например, лейкемия)
• Сочетанные изменения:
о Мультисистемное/мультиорганное поражение
2. Подразделении на стадии, степени и классификация лимфомы позвоночника:
• НХЛ: классификация стадий прогрессирования заболевания Ann Arbor:
о В-клеточная лимфома (80-85%):
- Ангиотропная лимфома (АЛ): редкое системное заболевание, при котором происходит частичная или полная окклюзия кровеносных сосудов опухолевыми клетками В-клеточного ряда
о Т-клеточная лимфома (1 5-20%)
о Лейкемическая форма, характеризующаяся периферическим лимфоцитозом и поражением костного мозга у 50% детей и примерно у 20% взрослых пациентов:
- Обычно, если у пациентов отмечается более выраженное поражение лимфоузлов (особенно медиастинальных), менее выраженное изменение лейкоформулы периферической крови и незначительное увеличение числа бластных форм в костном мозге ( 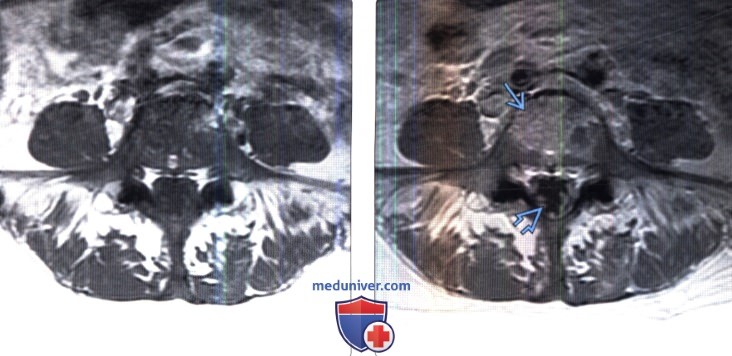
(Слева) Аксиальный срез, Т1-ВИ, пациент с лимфомой: диффузное патологическое снижение интенсивности сигнала тела и задних элементов поясничного позвонка. Корешки конского хвоста несколько утолщены на фоне распространенного поражения мягких мозговых оболочек.
(Справа) Аксиальный срез, Т1-ВИ с КУ: контрастное усиление сигнала костного мозга тела позвонка и мягких мозговых оболочек конского хвоста. 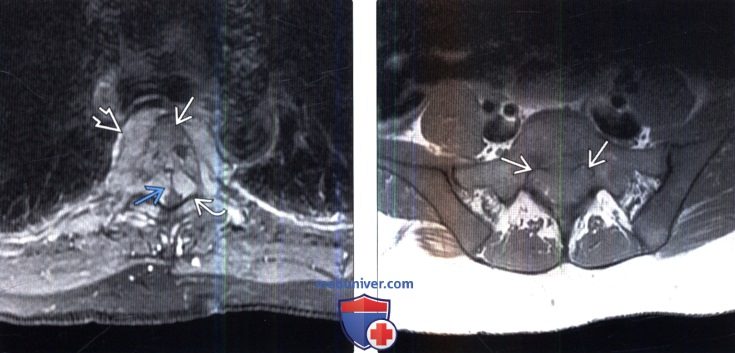
(Слева) Аксиальный срез, FS Т1-ВИ с КУ: распространенное лимфоматозное поражение тела позвонка, паравертебральных мягких тканей и эпидурального пространства. Линейный участок низкой интенсивности сигнала между сдавленным спинным мозгом и ЗПС — это связка Хоффмана.
(Справа) Аксиальный срез, Т1-ВИ, пациент с лимфомой: замещение опухолевой тканью нормальной эпидуральной клетчатки в крестцовом канале. 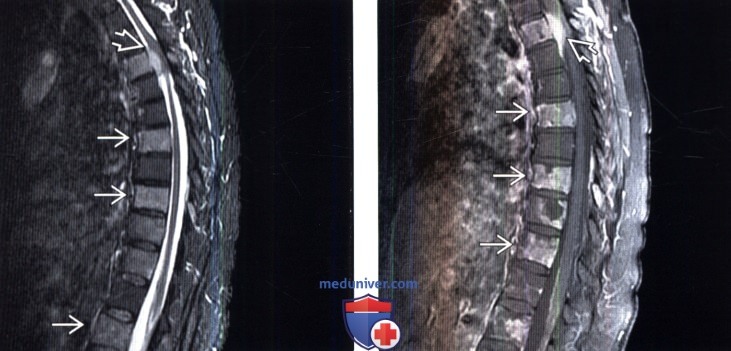
(Слева) Сагиттальный срез, STIR МР-И: распространенное лимфоматозное метастатическое поражение тел нескольких позвонков с распространением процесса на верхнегрудном уровне в эпидуральное пространство и сдавлением спинного мозга.
(Справа) Сагиттальный срез, FS Т1-ВИ с КУ: неоднородное контрастное усиление сигнала метастатических очагов в телах грудных позвонков. Эпидуральный компонент, сдавливающий спинной мозг, характеризуется гомогенным контрастным усилением.
д) Клинические особенности:
1. Клиническая картина лимфомы позвоночника:
• Наиболее распространенные симптомы/признаки:
о Наиболее частым симптомом на момент обращения пациента за медицинской помощью является боль в спине
о Интрамедуллярная форма = миелопатия (парезы, нарушения чувствительности)
• Другие симптомы/признаки:
о Снижение гуморального и клеточного иммунитета способствует развитию оппортунистических инфекций
2. Демография:
• Возраст:
о Взрослые, пик заболеваемости приходится на 4-7 десятилетия жизни
• Пол:
о Некоторое превалирование пациентов мужского пола
• Эпидемиология:
о НХЛ >> болезнь Ходжкина (БХ); в 80-90% случаев это В-клеточные лимфомы
- Лимфомы ЦНС составляют > 85% НХЛ (В-клеточные >>> Т-клеточные)
о Первичные эпидуральные лимфомы составляют 1-7% НХЛ и 10-30% злокачественных новообразований эпидуральной локализации
о Вторичные эпидуральные лимфомы обнаруживаются у 5% пациентов с системными лимфомами
о Первичные костные лимфомы составляют 3-4% всех злокачественных опухолей костей
о Поражение костного мозга отмечается у 25-50% пациентов с НХЛ и 5-1 5% с БХ
о Интрамедуллярные лимфомы составляют 1-3% всех лимфом ЦНС
о Лептоменингеальная форма лимфомы практически всегда является следствием отсева клеток из интракраниального очага
3. Течение заболевания и прогноз:
• Компрессия спинного мозга отмечается у 5-10% пациентов с системными лимфомами
• Наиболее благоприятными прогнозом характеризуются первичные костные лимфомы:
о 5-/10-летняя выживаемость при этой форме заболевания составляет, соответственно, 91 и 87%
4. Лечение лимфомы позвоночника:
• Лучевая ± химиотерапия:
о Высокая чувствительность опухоли к химио-/лучевой терапии
• ± хирургическое лечение
е) Диагностическая памятка. Следует учесть:
• Лимфомы могут характеризоваться самой различной рентгенологической картиной
ж) Список использованной литературы:
1. Mechtler LL et al: Spinal cord tumors: new views and future directions. Neurol Clin. 31(1):241 -68, 2013
2. Hanrahan Q et al: MRI of spinal bone marrow: part 2, T1 -weighted imaging-based differential diagnosis. AJR Am J Roentgenol. 197(6): 1309-21, 2011
3. Barajas RF Jr et al: Diffusion-weighted MR imaging derived apparent diffusion coefficient is predictive of clinical outcome in primary central nervous system lymphoma. AJNR Am J Neuroradiol. 31 (1):60-6, 2010
4. Geus-Oei LF et al: Predictive and prognostic value of FDG-PET. Cancer Imaging. 8:70-80, 2008
Редактор: Искандер Милевски. Дата публикации: 26.8.2019
Что важно знать о лимфоме
- Возрастной пик лимфомы: 30-70 лет
- 85% - симптомы неходжкинской лимфомы (более 80% — В-клеточные лимфомы)
- Первичное поражение костей (составляет 4% от первичных опухолей костей)
- Вторичное поражение (30% лимфом метастазируют в кости) при различных стадиях лимфомы Ходжкина.
Лимфома Ходжкина- что это за болезнь
- Лимфопролиферативное заболевание
- Вторичные поражения (кости и мозговые оболочки)
- Локализация в порядке увеличения частоты: кости, эпидуральное пространство, интрадурально и в костном мозге
- Картина поражения очень изменчива, дифференциальная диагностика и прогноз крупноклеточной лимфомы затруднены.
Какой метод диагностики эффективнее при лимфоме: МРТ, КТ, рентген, ПЭТ
- ПЭТ
- Рентгенография и КТ (кости) при лимфоме Беркитта и Т-лимфоме
- МРТ с контрастированием (поражение мозговых оболочек и костного мозга).
Внимание: в связи с большой изменчивостью данных методов визуализации лимфомы могут имитировать другие заболевания.
- Остеолиз
- Редко - остеосклероз (тело позвонка напоминает слоновую кость).
- Диффузная деструкция кости (остеолитическая и, реже, склеротическая)
- Обычно мелкоячеистая с инфильтрацией межпозвоночного пространства
- Мягкотканный компонент.
- Слабый сигнал на Т1-взвешенном изображении, усиленный сигнал на Т2- взвешенном изображении
- При динамической МРТ с контрастированием выявляется быстрое накопление контраста
- Мягкотканный компонент
- Гомогенное усиление сигнала после введения контраста.
- Повышенное накопление изотопа
- ПЭТ с ФДГ используется для определения стадии и наблюдения в ходе лечения.
- Солидное объемное образование, возможна инфильтрация кости
- Гомогенное усиление после введения контраста.
- На Т1-взвешенном изображении: дает сигнал меньшей или равной интенсивности, чем нормальные ткани.
- На Т2-взвешенном изображении: дает сигнал равной или большей интенсивности, чем нормальные ткани (опухоль и отек);
- На Т1-взвешенном изображении е контрастированием: выраженное накопление контраста.
- Утолщение нервных корешков.
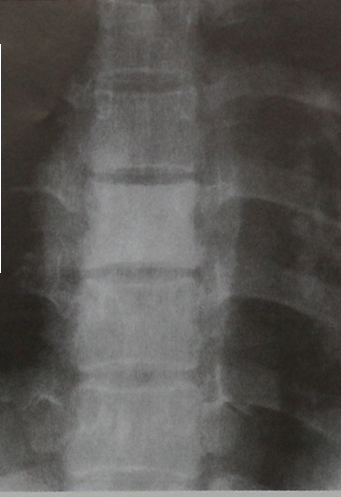
Рентгенограмма грудного отдела позвоночника, прямая проекция. Остеосклероз пораженного лимфомой позвонка Thy (тело позвонка напоминает слоновую кость). Расширена тень околопозвоночных мягких тканей.
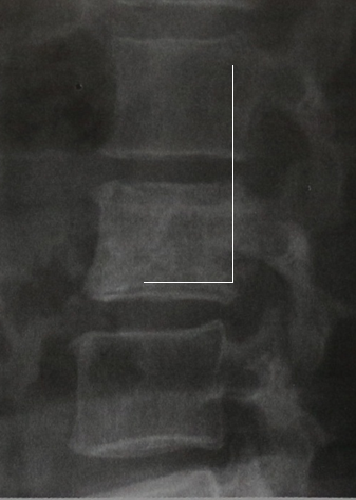
Рентгенограмма поясничного отдела позвоночника, боковая проекция. Остеосклероз пораженного лимфомой позвонка L| (тело позвонка напоминает слоновую кость). Остеосклероз имеет выраженную неоднородность. Определяются отдельные очаги остеолиза.
Клинические проявления
- Боль в спине без характерных особенностей.
Лечение лимфомы
- Обычно лечение лимфомы хорошо поддаются химио- и/или лучевой терапии
- При возникновении острой неврологической симптоматики при лимфоме 4 стадии показана хирургическая декомпрессия.
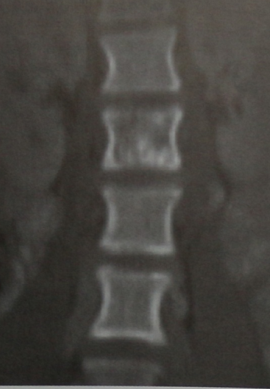
КТ пояснично-грудного отдела позвоночника (прямая проекция). Смешанная лимфома.
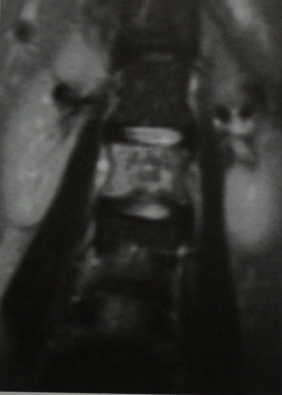
МРТ пояснично-грудного отдела позвоночника (фронтальная проекция, последовательность STIR). Лимфома позвонка дающая сигнал повышенной интенсивности.
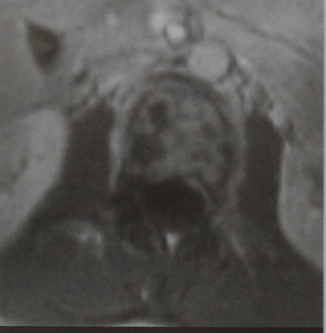
MPT позвонка ThXII (горизонтальная проекция, Т1-взвешенное изображение с контра¬стированием). Значительное накопление контраста в солидных участках лимфомы. Определяются остеолитические очаги (участки некроза). Тело позвонка окружено тонким ободком мягкотканной опухоли. С левой стороны опухоль распространяется на дугу позвонка.
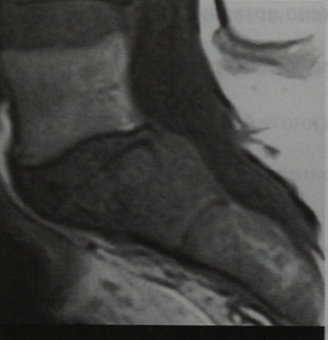
МРТ крестца (сагиттальная проекция, Т1-взвешенное изображение). Эпидуральное мягкотканное образование и деструкция компактного вещества.
С чем можно спутать поражение позвоночника при лимфоме
Кости
- Метастазы
- Болезнь Педжета (тело позвонка напоминает сло¬новую кость)
- Гистиоцитоз из клеток Лангерганса
Мозговые оболочки, костный мозг
- Гематома
- Метастазы
- Менингит
- Астроцитома
- Эпендимома
Первичная лимфома центральной нервной системы (лимфома ЦНС) редкая опухоль, составляющая 1% от всех злокачественных опухолей ЦНС. По определению, данный термин подразумевает что, на момент установки диагноза отсутствует системное поражение, что отличает первичную лимфому ЦНС от поражения центральной нервной системы при системной лимфоме (вторичная лимфома ЦНС).
Првичная лимфома обладает характерными признаками визуализации. При КТ лимфома представляет собой нативно гиперденсивное и усиливающееся после введения контраста образование, расположенное супратенториальное. При МРТ лимфома гипоинтенсивна на T1 ВИ, изо- гиперинтенсивна на T2 ВИ, обладает выраженным гомогенным повышением МР сигнала после введения контраста и характеризуется ограничением диффузии. Обычно не проявляется сочетанного вазогенного отека. Важно отметить что у лиц со сиженным иммунитетом имеет более гетерогенные проявления.
Обычно первичная лимфома центральной нервной системы диагностируется у пациентов старше 50 лет, с непродолжительным анамнезом [5]. Чаще встречается у мужчин 2:1 [5].
К предрасполагающим факторам и состояниям относят:
- ВИЧ / СПИД: встречается примерно у 2-6% пациентов [5]
- инфекция вызваная вирусом Эпштейн-Барра
- трансплантация
- недостаточность IgA
- синдром Вискотта-Олдрича
Первичная лимфома ЦНС встречается примерно в 1% случаев эктранодальных лимфом, и составляет примерно
1% от числа всех интракраниальных опухолей. Рост встречаемость в последнее время связан с ростом количества пациентов с иммунодефицитом.
Клиническая картина при первичной лимфоме центральной нервной системы не специфична и имеет общие черты с клиникой при опухолях ЦНС иной природы; симптомы и признаки повышения внутричерепного давления, фокальный неврологический дефицит, судороги. Важным фактором при лимфоме, является временный, но выраженный ответ на использование глюкокортикоидов (напр., дексаметазон и преднизолон), которые обычно вводят пациентам с масс-эффектом при опухолях и отеке головного мозга. Через несколько дней после введения стероидов лимфома ЦНС резко уменьшается в объеме за счет комбинированного действия гормона в качестве цитотоксического агента (уменьшение популяции опухолевых В-клеток) и противовоспалительного средства (снижение проницаемости капилляров ) [13].
Первичная лимфома центральной нервной системы представляет собой единичное (или множественные) образование, может иметь четкие границ или визуализироваться в виде инфильтративной опухоли поражающей кору, белое вещество или глубокие ядра серого вещества (что встречается чаще при поражениях низкой степени злокачественности [2]). Может встречаться некроз опухоли, особенно у пациентов с иммунодефицитом.
Формирование опухолевых клеток при интра-аксиальном поражении центральной нервной системы до конца не понятно, поскольку ЦНС не имеет лимфатической системы. Подавляющее большинство (>90%) первичных лимфом ЦНС имеет В-клеточную природу (маркеры CD20 и CD79a): диффузная В-клеточная лимфома и высокой степени злокачественности В-клеточная лимфома подобная лимфоме Беркитта [2]. Опухолевые клетки обычно аккумулируются вокруг кровеносных сосудов. Отмечена высокая взаимосвязь между лимфомой и вирусом Эпштейн-Барра у пациентов с иммунодефицитом.
Опухоли низкой степени злокачественности чаще имеют T-клеточную природу [2].
Исследование церебро-спиннальной жидкости обычно выявляет повышение белка и снижение глюкозы. Положительная цитология встречается редко (примерно в
25% случаев). Положительный ПЦР тест спинно-мозговой жидкости на наличие ДНК вируса Эпштейн-Барра полезен в диагностике лимфом у пациентов с ВИЧ / СПИД.
Наиболее полезными паттернами визуализации у лиц с нормальным иммунитетом при КТ является нативная гиперденсивность и контрастное усиление опухоли, при МРТ - гипоинтенсивный МР сигнал на Т1 ВИ, изо- гиперинтенсивный МР сигнал на Т2 ВИ, выраженное повышение интенсивности сигнала после введения парамагнетика, ограничение диффузии, субэпендимальное распространение и пересечение мозолистого тела. К сожалению данный паттерн присутствует не всегда.
Первичная лимфома ЦНС локализуется супратенториально (75-85%) [6], представляет собой единичное или множественное образование (-я) (11-50% [4]) которе обычно имеет контакт с подпаутинным пространством или эпендимой. Инвазия противоположного полушария через мозолистое тело встречается не часто. Контрастное усиление при КТ и МРТ обычно гомогенное. Даже в случае крупных размеров масс-эффект выражен незначительно и не соответствует размерам опухоли, ограничиваясь зоной вазогенного отека.
Разграничение низкой и высокой степени злокачественности проводится по [2]:
- глубине локализации и поражении спинного мозга
- отсутствию или не равномерно выраженному умеренному контрастному усилению
Распространение по мозговым оболочкам и в желудочковую систему даже при высокой степени злокачественности встречается редко в
5% (диапазон от 1-7%) случаев [9].
- в большинстве случаев гиперденсивной плотности (70%) [4]
- выраженное контрастное усиление
- кровоизлияние встречается довольно редко [9]
- у пациентов с ВИЧ / СПИД часто встречается множественное поражение
Основные сигнальные характеристики:
- T1: обычно гипоинтенсивный МР сигнал по отношению к белому веществу
- T1 с контрастным усилением
- интенсивное гомогенное повышение МР сигнала, характерное для опухолей высокой злокачественности степени (в отличии от опухолей низкой степени злокачественности, которые не изменяют интенсивность сигнала или характеризуются слабым изменением интенсивности сигнала) [2]
- периферическое кольцевидное повышение интенсивности МР сигнала, часто наблюдается у пациентов с ВИЧ/СПИД
- T2: гетерогенный МР сигнал
- изоинтенсивный в 33% случаев [10]
- гипоинтенсивный в 20% случаев [10]
- гиперинтенсивный в 15-47% случаев, более часто при наличии некроза опухоли [2,10]
- ДВИ / ИДК
- ограничение диффузии с сниженными по отношению к неизмененной паренхиме значениями ИДК, обычно в диапазоне между 400 и 600 x 10-6 мм2/с (ниже чем при глиомах высокой степени злокачественности и метастазах [9, 14])
- в ряде исследований была высказана гипотеза, что чем ниже значения ИДК у опухоли, тем хуже ответ и выше вероятность рецидива [14]
- ИДК полезен в оценке ответа опухоли на химиотерапию, повышение значений ИДК выше значений от неизмененной паренхимы указывает на полный ответ [14]
- МР спектроскопия
- высокий пик холина
- обратное отношение холин/креатинин
- выраженное снижение N-ацетил-аспартата
- может встречаться пик лактата [8]
- МР перфузия
- увеличение rCBV если и присутствует, то невыраженно (или менее выраженно, чем при глиоме высокой степени злокачественности, васкуляризация которой является характерной чертой [12])
- Таллий 201
- Повышенное поглощение
- ПЭТ с C11 метионином
- Повышенное поглащение
- вторичная лимфома цнс: не возможно разграничить только методами визуализации, однако обычно имеет место лептоменингеальный характер поражения ( примерно в
2/3 случаев) [9]
- не характерно субэпендимальное распространение
- более часто поражения локализуются в базальных ядрах и на границе серого и белого вещества
- лимфома ЦНС характеризуется повышенным поглащением таллия
- некроз центральной части опухоли встречается более часто
- признаки кровоизлияния в опухоль встречаются более часто
- периферическое контрастное усиление, при лимфоме более широким кольцом [4]
- ограничение диффузии в центральных отделах опухоли
Миелома позвоночника – это не совсем верный термин. Есть такое заболевание, которое называется миеломная болезнь. Она развивается в результате злокачественного перерождения предшественников лимфоцитов. В результате образуется клон злокачественных клеток, который постепенно распространяется по всему организму, поражая костный мозг и внутренние органы.
- Причины заболевания
- Механизм прогрессирования заболевания
- Ранние признаки миеломы позвоночника
- Диагностика
- Лечение
- Дает ли миелома позвоночника метастазы?
- Прогноз выживаемости
- Осложнения
- Ремиссия
Поражение позвоночника при миеломе может быть представлено двумя вариантами:
- Единичный очаг остеодеструкции. В этом случае речь идет о солитарной плазмоцитоме.
- Множественные очаги остеодеструкции. Картина соответствует множественной миеломе.
Ряд авторов считает солитарную плазмоцитому ранней стадией развития множественной миеломы, поскольку у большинства больных она со временем диссеминирует по всему организму даже на фоне, казалось бы, радикального излечения.
Поражение костей при миеломе – это неизбежный процесс, который на поздних стадиях заболевания сопровождает каждого больного. При этом отмечаются следующие признаки:
- Остеолизис — расплавление костной ткани.
- Остеопороз — снижение плотности костной ткани.
- На фоне остеолизиса и остеопороза неизбежно возникают патологические переломы — нарушение целостности кости без воздействия выраженного травмирующего фактора.
- Гиперкальциемия — увеличение содержания ионов кальция в крови за счет его выхода из костной ткани.
Причины заболевания
Миелома развивается из-за злокачественного перерождения В-лимфоцитов, точнее их предшественников. Что вызывает эти мутации, не ясно, но есть некоторые закономерности, на фоне которых вероятность развития заболевания увеличивается по сравнению с общей популяцией людей. Эти закономерности называют факторами риска. Для миеломы это:
- Возраст старше 40 лет.
- Мужской пол.
- Негроидная раса.
- Наличие иммунодефицитных состояний, причем как врожденных, так и приобретенных: ВИЧ, лечение цитостатиками, необходимость приема иммуносупрессивной терапии при трансплантации органов и др.
- Наличие миеломы у близких родственников.
- Воздействие радиации, в том числе и лучевая терапия при лечении онкологии.
- Моноклональная гаммапатия.
Механизм прогрессирования заболевания
Механизмы прогрессирования солитарной плазмоцитомы во множественную миелому до конца не изучены ввиду редкости данной патологии. Тем не менее, есть основания полагать что трансформацию вызывает нестабильность генома, когда случайные генетические поломки приводят к тому, что нарушается процесс дифференцировки плазматических клеток, блокируется механизм апоптоза и они начинают бесконтрольно делится и размножаться.

Ранние признаки миеломы позвоночника
На ранних этапах поражения позвоночника симптомы могут отсутствовать, и заболевание обнаруживается случайно, при обследовании по другому поводу. Первым признаком являются боли. Сначала они не интенсивны и не постоянны. Чаще всего, локализуются в области поясницы и грудного отдела. Симптоматика имеет неспецифический характер, поэтому больным часто выставляют неверный диагноз, типа остеохондроза, радикулитов или невралгии.
По мере прогрессирования заболевания, усиливается разрушение костной ткани, что приводит к нарастанию симптоматики. Боли в позвоночнике становятся постоянными, усиливаются от малейшего движения. В некоторых случаях миелома манифестирует с внезапной острой боли, которая возникает из-за патологических переломов. В ряде случаев последние осложняются компрессионным сдавлением спинного мозга и его корешков.
В целом интенсивность болей находится в прямой зависимости от опухолевой массы. Чем больше злокачественных клеток, тем сильнее деструкция костной ткани, соответственно более ярче выражены симптомы.
При очаговой миеломе неврологическая симптоматика в основном развивается на фоне сдавления опухолевой массой нервных корешков и спинного мозга. При этом будут наблюдаться парезы и параличи, в зависимости от уровня поражения. Второй причиной развития неврологических симптомов являются патологические переломы позвонков.
При трансформации во множественную миелому, неврологические осложнения обнаруживаются у 10-40% больных. Они связаны как с неопластическим действием опухоли на нервные ткани, так и с побочным влиянием химиотерапии, применяющейся для специфического лечения. При этом может поражаться как центральная, так и периферическая нервная система:
- Вегетативная дисфункция — головокружение, быстрая утомляемость, тошнота, тахикардия, нарушения сна и др.
- Пирамидальная недостаточность — нарушается деятельность мышц, снижается их двигательная активность и тонус, постепенно это приводит к атрофическим изменениям. Могут быть клонические судороги.
- Мозжечковая недостаточность — нарушение координации движения, выраженное в виде непроизвольных мышечных сокращений (хорея, миоклонии), нарушение мимики, речи и интеллекта, тремор головы и конечностей.
Под действием опухолевых клеток, в ткани кости возникают очаги деструкции. Во-первых, это связано с непосредственным замещением костной ткани опухолью. Во-вторых, злокачественные клетки выделяют вещества, которые подавляют деятельность остеобластов (клеток, отвечающих за репарацию костного вещества) и активируют действия остеокластов, которые наоборот, приводят к разрушению кости за счет растворения ее минеральной составляющей.
Диагностика
Для постановки диагноза необходимо проведение комплексного обследования, включающего ряд инструментальных исследований.
Анализ крови и мочи
В общем анализе крови часто обнаруживается нормохромная, реже – макроцитарная анемия. Характерным признаком является увеличение СОЭ, у некоторых пациентов оно может превышать 100 мм/час. При обширном поражении костного мозга выявляется нейтропения и тромбоцитопения.
В общем анализе мочи обнаруживается нарастающая протеинурия, которая связана с прогрессированием нефропатии. При специальных исследованиях обнаруживается специфический белок — М-белок, М-градиент, белок Бенс-Джонса.
В миелограмме (изучение образца костного мозга под микроскопом) обнаруживается увеличение содержания плазматических клеток. Диагноз миелома выставляется, если количество плазмоцитов превышает 10%.
Лечение
Большинство больных с миеломой позвоночника проходят лечение с помощью лучевой терапии в суммарной дозе 40 Гр, поскольку миеломные клетки очень чувствительны к ионизирующему излучению. При размере опухоли более 5 см, дозу могут увеличить до 50Гр. Поле облучения должно включать минимум по одному непораженному позвонку сверху и снизу от места локализации опухоли. Признаками эффективности лечения является склероз и реминерализация очага поражения.
При лечении множественной миеломы с поражением позвоночника, облучение применяется в рамках паллиативной терапии для облегчения болевого синдрома и замедления остеолизиса.
Хирургическое лечение показано пациентам с функциональной нестабильностью позвоночника и при наличии неврологической симптоматики. В ряде случаев, при наличии показаний, пациенту предлагают провести операцию превентивно, не дожидаясь патологических переломов. В рамках лечения применяются различные виды вертебропластики.
Применение химиотерапии для пациентов с солитарной плазмоцитомой остается спорным моментом. А вот для пациентов с множественной миеломой с поражением позвоночника, это ключевой метод лечения. Большие успехи были достигнуты при включении в протоколы талидомида, леналидомида и бортезомиба:
- Бортезомиб — ингибитор протеасом – ферментов, которые играют важную роль в поддержании гомеостаза клетки, ее росте и размножении. Подавление действия протеасом блокирует селективный протеолиз, что влияет на многие внутриклеточные процессы, в том числе на передачу сигналов. Все вместе это приводит к гибели клетки. Помимо этого, экспериментально было подтверждено, что бортезомиб усиливает активность остеобластов и подавляет функции остеокластов у больных с миеломой.
- Талидомид — препарат, оказывающий иммуномодулирующее, антиангиогенное и цитотоксическое действие. Предпосылкой к применению данного препарата послужили данные о том, что у больных с миеломой в костном мозге обнаруживается усиление ангиогенеза, что способствует пролиферации и рассеиванию злокачественных клеток. При дальнейших испытаниях было выявлено, что помимо антиангиогенного действия, препарат вызывает клеточный апоптоз. В настоящее время талидомид применяется у больных, лечение которым еще не назначалось, при рецидивах после предыдущих курсов химиотерапии, а также у больных, резистентных к другим видами препаратов. Может применяться как в качестве монотерапии, так и в схемах полихимиотерапии.
- Леналидомид. С точки зрения структуры, аналогичен талидомиду, но оказывает более выраженное биологическое действие. Наибольшую эффективность показал при терапии гемопоэтических опухолей, особенно при наличии мутаций 5 хромосомы.
Пациенты с костными миеломами, в том числе с миеломой позвоночника являются сложной категорией больных, сложно поддающихся терапии. Поэтому им по возможности назначаются 4-5 компонентные схемы химиотерапии, например, VDCR или VD-PACE, которые имеют в своем составе бортезомиб.
Дает ли миелома позвоночника метастазы?
К сожалению, все имеющиеся на сегодняшний день методы терапии солитарной плазмоцитомы не гарантируют полного излечения. Могут развиваться рецидивы, которые локализуются как вне пределов первичной опухоли, так и на месте бывшего очага. Реже поражаются регионарные лимфатические узлы.
Также очаговая миелома (плазмоцитома) может трансформироваться в миеломную болезнь. У половины больных, трансформация обнаруживается в течении 5 лет после лечения плазмоцитомы, и у 72% – в течение 10 лет. Среднее время до прогрессирования составляет 2 года, но могут быть существенные различия. Ключевым моментом является возраст больного – чем он старше, тем выше риск трансформации.
Прогноз выживаемости
При хороших результатах лечения первичной опухоли и отсутствии трансформации в множественную миелому, прогнозы относительно неплохие. Общая пятилетняя выживаемость таких больных составляет 74%, 10-летняя 34-54%. Главным фактором, влияющим на выживаемость, является возраст больного. Для пациентов младше 60 лет, прогноз более благоприятный.
Осложнения
Основными осложнениями миеломы позвоночника являются компрессионные переломы со сдавлением спинного мозга и спинномозговых корешков. При этом развиваются выраженные боли, парезы и параличи. Для устранения таких осложнений применяются реконструктивные хирургические вмешательства.
Ремиссия
О достижении ремиссии свидетельствует склероз и реминерализация опухолевого очага. Все пациенты, прошедшие лечение по поводу очаговой плазмоцитомы, должны находиться под пожизненным медицинским наблюдением, поскольку всегда сохраняется вероятность прогрессирования заболевания во множественную миелому.
Читайте также:


