Лечение корешкового синдрома поясничного отдела при беременности
Корешковый синдром поясничного отдела позвоночника – распространенное осложнение разнообразных дегенеративных дистрофических патологий. Поражаются корешковые нервы – волокна, отходящие от структуры спинного мозга через фораминальные отверстия. Они отвечают за иннервацию определённых участков тела. При компрессии воспаляются и дают выраженный болевой синдром, который сопровождается характерной неврологической клиникой. Это может быть онемение, ощущение ползающих мурашек, парестезии, иррадиация боли по ходу иннервации защемленной ветви.
Диагностикой и лечением корешкового синдрома занимается исключительно врач невролог. Поэтому при появлении характерных симптомов корешкового синдрома поясничного отдела, для лечения необходимо как можно быстрее обратиться к этому доктору. Участковый врач терапевт не обладает достаточной компетенцией для того, чтобы проводить эффективное и безопасное лечение. Обычно терапевт при появлении характерных клинических признаков все равно устанавливает диагноз остеохондроз и назначает соответствующую противовоспалительную нестероидную терапию. Это мало чем помогает пациенту. По мере того, как защемленное нервное волокно атрофируется, боль действительно становится меньше по интенсивности. Но это не имеет ничего общего с полноценным лечением.
После подобного лечения корешкового синдрома симптомы действительно проходят, однако сохраняются неврологические признаки неблагополучия. С течением времени они могут привести к нарушению функции внутренних органов брюшной полости и малого таза, развитию варикозного расширения вен нижних конечностей, утрате способности самостоятельно передвигаться и т.д.
Корешковый синдром поясничного отдела не является самостоятельным заболеванием, поэтому проводить его изолированное лечение невозможно. Есть патологические изменения в тканях позвоночного столба, которые провоцируют компрессию и воспаление корешков. Только после устранения этих патологических изменений возможно избавление от корешкового синдрома.
Причины корешкового синдрома позвоночника
Разбирать потенциальные причины синдрома корешков позвоночника необходимо с экскурса в азы анатомии и физиологии. Позвоночный столб – это центральная опора всего тела, на неё приходится максимальная амортизационная и физическая нагрузка. Помимо этого позвоночник человека является защитой и проводником для спинного мозга. Спинномозговой канал надежно защищен от механического повреждения костными структурами тел позвонков и их дугообразных отростков.
От спинного мозга через фораминальные отверстия отходят корешковые нервы, которые разветвляясь, обеспечивают иннервацию отдельных участков тела. Они же регулируют работу внутренних органов.
Безопасность от сдавливания телами соседних позвонков корешковым нервам обеспечивают в большей мере межпозвоночные хрящевые диски. Они принимают на себя 90 % амортизационной нагрузки и эффективно распределяют её по всему позвоночному столбу. Межпозвоночные диски состоят из внешнего фиброзного кольца и внутреннего пульпозного ядра. Эти ткани не имеют собственной кровеносной сети капилляров. Поступление в них жидкости и питательных веществ может осуществляться только при диффузном обмене с окружающими мышцами. Если на спину человека не оказывается достаточной физической нагрузки, то диффузный обмен останавливается.
Происходят следующие дегенеративные изменения в тканях:
- хрящевая ткань фиброзного кольца обезвоживается и утрачивает свою эластичность;
- при движении она не справляется с задачей перераспределения амортизационной нагрузки и покрывается сеточкой мелких трещин;
- они заполняются солями кальция, формируются остеофиты;
- утрачивается способность полноценно усваивать жидкость, выделяемую мышцами при физической нагрузке;
- фиброзное кольцо начинает забирать жидкость из расположенного внутри него студенистого тела пульпозного ядра;
- пульпозное ядро уменьшается в объёме и утрачивает возможность распределения амортизационной нагрузки;
- межпозвоночный диск утрачивает свою физиологическую высоту и увеличивается по площади (стадия протрузии);
- при чрезмерной физической нагрузке происходит разрыв фиброзного кольца, но пульпозное ядро через него не проходит (стадия экструзии);
- при дальнейшем разрушении фиброзного кольца происходит выход пульпозного ядра за пределы фиброзного кольца полностью или частично (стадия межпозвоночной грыжи).
Все эти негативные изменения приводят неизбежно к тому, что развивается корешковый синдром позвоночника. Впрочем, не только остеохондроз вызывает корешковый синдром, существуют и другие вероятные причины появления данного состояния. К ним можно отнести следующие заболевания:
- болезнь Бехтерева или анкилозирующий спондилит;
- системная красная волчанка и склеродермия, ревматоидный спондилоартрит;
- спондилолистез (смещение тел позвонков);
- рубцовая деформация связочного и сухожильного аппарата после перенесенных травм позвоночного столба;
- компрессионный перелом позвоночника;
- подвывих позвонка;
- искривление позвоночника и нарушение осанки;
- опухоли, расположенные в местах выхода корешковых нервов через фораминальные отверстия в позвонках;
- туберкулез, полиомиелит, сифилис и другие опасные заболевания позвоночника и спинного мозга.
Провокационными факторами являются:
- избыточная масса тела – увеличивается амортизационная нагрузка на межпозвоночные диски и увеличивается их истираемость;
- неправильная постановка стопы в виде косолапости или плоскостопия – происходит неправильное распределение нагрузки, что провоцирует быстрое разрушение отдельных межпозвоночных дисков;
- ведение малоподвижного образа жизни с преимущественно сидячей работой – при отсутствии регулярных физических нагрузок, оказываемых на мышечный каркас спины нарушается процесс диффузного питания хрящевых тканей межпозвоночных дисков, что становится непосредственной причиной развития остеохондроза и его последствий;
- курение и употребление алкогольных напитков – способствует изменению процесса микроциркуляции крови, что негативно сказывается на диффузном питании межпозвоночных дисков;
- тяжелый физический труд, связанный с подъемом и переносом значительных тяжестей (возможна механическая травма межпозвоночных дисков).
При обследовании доктор должен попытаться обнаружить потенциальную причину развития корешкового синдрома. Только при её успешном устранении возможно полное восстановление здоровья позвоночного столба.
Чем опасен вертеброгенный корешковый синдром поясницы?
Корешковый болевой синдром не только значительно снижает качество жизни пациента, лишая его привычной мобильности и способности к выполнению разных движений. Он опасен тем, что нарушает процессы микроциркуляции крови и лимфатической жидкости, способствует накоплению в очаге поражения токсинов и продуктов распада клеток.
При отсутствии современного эффективного лечения синдром компрессии корешков приводит к тому, что начинается их атрофия. Они утрачивают свою способность иннервировать ткани человеческого тела. Осложнениями этого процесса могут стать как полный паралич нижних конечностей, так и неправильное функционирование органов желудочно-кишечного тракта. В частности, вертеброгенный корешковый синдром провоцирует повышенное газообразование в толстом кишечнике, запоры и диареи. У женщин эта патология часто приводит к развитию синдрома гиперактивного мочевого пузыря и опущению органов малого таза. У мужчин корешковый синдром поясницы является ведущей причиной эректильной дисфункции и нарушения процессов микроциркуляции жидкости в предстательной железе, что неизбежно приводит к появлению клинических симптомов острого или хронического простатита.
Также корешковый синдром поясницы может спровоцировать развитие сосудистых патологий. Чаще всего разрушается система клапанов вен. Это влечет за собой появление варикозного расширения вен нижних конечностей. Это связано с тем, что регулирование работы венозного кровеносного русла также производится за счет корешковых нервов, отходящих от поясничного отдела спинного мозга.
Симптомы корешкового синдрома поясничного отдела позвоночника
Не заметить симптомы корешкового синдрома довольно сложно, поскольку у человека могут нарушаться двигательная и сенсорная функции той части тела, за иннервацию которой отвечает поврежденное нервное волокно. Как правило, именно симптомы корешкового синдрома поясничного отдела позвоночника вынуждают обратиться за медицинской помощью.
Они подразделяются на две группы: признаки воспаления и нарушения иннервации. К первой группе симптомов корешкового синдрома поясничного отдела относятся:
- напряжение мышц в области повреждения межпозвоночного диска (симптом натяжения);
- ограничение подвижности;
- сильная боль стреляющего, режущего или колющего характера;
- отек тканей, покраснение, болезненность при пальпации.
К неврологическим признакам можно отнести:
- ощущение онемения в области иннервации повреждённого корешкового нерва (часто выпадает чувствительность в области ягодицы, передней или боковой поверхности бедра, голени);
- ощущение ползающих мурашек по передней брюшной стенке, бедрам, ягодицам, голени;
- боль в области пятки или пальцев стопы;
- мышечная слабость в ноге на стороне поражения;
- быстрая утомляемость мышц ноги;
- бледность кожных покровов в области нижней конечности.
Лечение корешкового синдрома поясничного отдела позвоночника
Начинать лечение поясничного корешкового синдрома необходимо с проведения тщательной диагностики и выявления потенциальной причины компрессии корешка. Если это остеохондроз или другое подобное заболевание, которое провоцирует снижение высоты межпозвоночного диска, то первая помощь может быть оказана с помощью метода тракционного вытяжения позвоночного столба. В ходе процедуры увеличиваются межпозвоночные промежутки, восстанавливается нормальная высота межпозвоночного диска, устраняется компрессия корешкового нерва. Как правило, болевые ощущения проходят после 2-3 процедуры.
На этом лечение корешкового синдрома поясничного отдела не заканчивается. В дальнейшем необходимо проводить комплексную терапию того заболевания, которое спровоцировало появление данного состояния. Для лечения корешкового синдрома могут применяться фармаколочгеиские препараты. Но вот эффективность их действия крайне низкая. Как вы помните из теста этой статьи, питание (поступление жидкости) хрящевой ткани межпозвоночного диска возможно только с помощью диффузного обмена с окружающими паравертебральными мышцами. А оно в большинстве случаев полностью нарушено. Соответственно, вводимые фармакологические препараты не будут доставляться в очаг патологии. Их применение в большинстве случаев оказывается бесполезным.
Самое эффективное и безопасное лечение корешкового синдрома поясничного отдела позвоночника – это применение комплексного подхода. В него включается мануальная терапия, лечебная гимнастика, физиотерапия. Так, с помощью массажа и остеопатии можно быстро и безопасно восстановить микроциркуляцию крови и лимфатической жидкости в очаге патологического изменения тканей. Тракционное вытяжение позвоночного столба создаст необходимые условия для полного восстановления фиброзного кольца межпозвоночного диска. Кинезиотерапия и лечебная гимнастика укрепят мышечный каркас спины запустят процесс диффузного питания хрящевой ткани фиброзного кольца межпозвоночного диска. Лазерное лечение позвоночника позволяет устранять рубцовые деформации, активизировать процессы регенерации тканей. Также могут применяться физиотерапия, иглоукалывание и т.д.
Имеются противопоказания, необходима консультация специалиста.
Такое заболевание как остеохондроз при беременности проявляется весьма часто. Причиной тому служит огромная нагрузка на позвоночник из-за увеличивающейся массы тела беременной. Также немалую роль при этом играет и существенное смещение центра тяжести, сопровождающееся особой утиной походкой. А ввиду особого положения женщины, устранение дискомфорта от остеохондроза, а также полноценное лечение должны проводиться обязательно, но щадящим способом.
Симптомы
Поскольку остеохондроз поражает различные зоны позвоночника, симптомы заболевания могут несколько отличаться в зависимости от места возникновения поражения суставных хрящей. Наиболее сильным нагрузкам во время беременности подвергается шейная зона позвоночника и его поясничный отдел. Однако и грудной отдел подвергается серьезным нагрузкам. А диагностика заболевания при беременности может проводиться только путем осмотра и анализа жалоб.
Симптомы, которые сопровождают шейный остеохондроз при беременности, разительно отличаются от признаков поражения поясничной и грудной зоны. Причина тому заключается в физиологической особенности строения позвонков шеи. В сравнении с иными участками позвоночника, шейный отдел является самой подвижной частью и состоит из значительно меньших по размеру элементов.
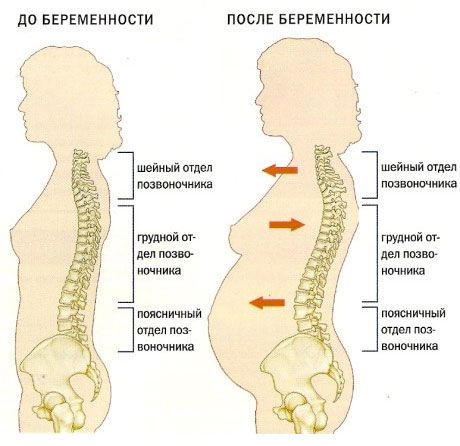
Ввиду особенностей строения шеи, даже малейшее смещение позвонков приводит к защемлению нервных окончаний и кровеносных сосудов. Исходя из этого, при беременности симптомы шейного остеохондроза выглядят так:
- синдром позвоночной артерии, сопровождающийся интенсивной головной болью, шумом в ушах, головокружением, а также нарушениями зрительной функции;
- корешковый синдром, проявляющийся болевыми ощущениями в шее, плечах и предплечье, и нередко доходящий до кистей рук и пальцев;
- кардиальный синдром, сопровождающийся практически беспрерывной болью различной интенсивности в области сердца, лопатках и шее. Особенностью синдрома является существенное усиление боли при попытках повернуть голову, а также во время чихания и кашля;
- иирритативно-рефлекторный синдром. Данное явление характеризуется пульсирующей болью в зоне между затылком и шеей. Также практически всегда данный тип шейного остеохондроза у беременных характеризуется возникновением прострелов.
Остеохондроз шейного отдела позвоночника опасен еще и тем, что провоцирует ухудшение кровоснабжения головного мозга. При этом может наблюдаться потеря сознания, скачки артериального давления, мигрени и дистония. Также весьма часто наблюдается значительное снижение чувствительности кожи рук.
Практически всегда поясничный остеохондроз во время беременности сопровождается ранним возникновением симптомов боли. При этом боль носит характер резкого, крайне ограничивающего движения, прострела. В такой ситуации малейшая попытка повернуться нередко приводит к повторному ощущению острой пронизывающей боли.
Кроме этого поясничный остеохондроз при беременности имеет такие симптомы:
- тянущие и ноющие ощущения в области поясницы. Такая проблема чаще всего сопровождает беременность при остеохондрозе;
- переход болей от поясницы к бедру и паху;
- слабая чувствительность кожи ног;
- судороги стопы и икроножных мышц;
- общее состояние слабости;
- ощущение ограниченности в подвижности суставов;
- нарушенная функция потоотделения;
- появление острой или ноющей боли при любом напряжении поясничной зоны, включая попытки поднять даже нетяжелые предметы, а также в процессе дефекации;
- ощущение мурашек в области ног, нередко сменяющееся жжением и покалыванием.
На фоне постоянного дискомфорта поясничный остеохондроз у беременных провоцирует нарушение сна, работы мочеполовой системы, а также негативно влияет на нервную систему, вызывая стойкое состояние раздраженности.
Остеохондроз грудного отдела встречается довольно редко. Однако ввиду того, что патология способна привести к серьезному затруднению дыхания, а также нарушить естественный обмен веществ в организме, вызвав при этом интоксикацию, важно отличать симптомы этого заболевания от других.
Обычно при повреждении грудного отдела симптоматика крайне слабо выражена. Основной признак повреждений, это боль, которая может быть 2 видов:
- интенсивного приступообразного типа со значительным ограничением двигательной функции;
- длительное проявление слабой боли ограничивающей подвижность.

Наиболее явными симптомами грудного остеохондроза являются такие признаки:
- серьезный дискомфорт между ребрами, проявляющийся при ходьбе;
- тупая боль в области грудной клетки, возникающая в результате длительного пребывания тела в одной и той же позе, либо после интенсивных физических нагрузок;
- боль различного характера, возникающая между лопатками;
- чувство сдавленности грудной клетки;
- боли во время дыхания;
- дискомфорт в зоне грудной клетки при поднятых руках.
Также ввиду серьезной блокировки работы сдвинувшимися суставами кровеносной системы, нередко при такой форме заболевания появляются и симптомы общего недомогания в виде сухости и шелушения кожи, а также ломкости ногтей.
Лечение
Здоровая беременность и остеохондроз несовместимы. Заболевание не только приносит существенный дискомфорт, но и может негативно воздействовать на само течение беременности, провоцируя патологии развития плода. Это возможно ввиду перекрытия вышедшими из своих мест дисками и поврежденными хрящами, потоков полноценного кровоснабжения. Именно поэтому лечение остеохондроза при беременности обязательно должно производиться.
Конечно же, в любой форме остеохондроз при беременности требует эффективное лечение, которое будет одновременно с этим и безопасным. Именно поэтому подбор конкретных методов, чем лечить патологию, должен выполнять только лечащий врач.
Ввиду того, что большинство препаратов способных вылечить остеохондроз, недопустимы к использованию при вынашивании ребенка, оптимальным средством как лечить медикаментами болезнь на 1 и 2 триместре беременности, является использование такого препарата как Диклофенак натрия. Для любого срока беременности наиболее безопасным терапевтическим средством является специальная мазь или гель.
Также для того, чтобы лечить остеохондроз, беременной необходимо выполнять различные общеукрепляющие процедуры в виде лечебной физкультуры. При этом для лучшей реакции организма на нагрузки, выполнение упражнений лучше производить утром. К наиболее эффективным упражнениям для устранения патологии относятся:
- упражнение кошечка, в ходе которого из положения стоя на четвереньках спина подвергается максимальному прогибу вверх и вниз;
- вращения плечами по кругу, а также выполнение перекрестных махов руками и упражнения мельница;
- упражнение рыбка, при котором сидя на подогнутых под себя ногах, беременная немного отклоняет туловище назад упираясь при этом руками в пол, и делает несколько глубоких вдохов и выдохов. Затем необходимо медленно вернуться в исходное положение;
- повороты туловища в разные стороны. Однако беременной необходимо делать их медленно и плавно;
- поднятие рук на вдохе и опущение при выдохе.
Период лечения таким способом может длиться достаточно долго. Однако, не желая ограничиться лечебной физкультурой, немало пациенток прибегает к мануальной терапии. Однако ее неправильное применение может навредить ребенку и даже привести к преждевременным родам. Именно поэтому для расслабления и улучшения самочувствия лучше воспользоваться теплым душем. А разгрузить позвоночник поможет беременной ношение специального бандажа.
Конечно же, проблема остеохондроза у беременных стоит очень остро, ведь заболевание доставляет массу неприятностей. Однако ввиду опасности большинства методов лечения, его назначение должно происходить исключительно лечащим врачом.
Как влияет грыжа на зачатие
Для того чтобы зачать и выносить малыша, организм женщины должен быть здоров. Это касается не только внутренних болезней, но, прежде всего, спины и позвоночника. Так как именно на эту область приходится максимальная нагрузка при вынашивании. На фоне измененного кровообращения, перераспределения питательных веществ в пользу развивающегося плода, повышенной нагрузки страдают дистрофически измененные позвонки.

Течение грыжи на фоне беременности может протекать с осложнениями. Поэтому к зачатию необходимо готовиться заранее. За 2–3 месяца до зачатия необходимо:
- пройти консультации узких специалистов;
- выполнить рентген и МРТ, так как при беременности эти методы противопоказаны;
- вылечить хроническую патологию;
- нормализовать режим дня;
- пройти курс лечебного массажа;
- мануальной коррекции;
- заняться плаванием или легкой ходьбой;
- разнообразить рацион.
Важное значение уделяют упражнениям на укрепление прямых мышц спины, формирование корсета, поскольку это поможет справиться с испытаниями.
Из этого видео вы узнаете о симптомах межпозвоночной грыжи поясничного отдела и упражнениях для ее лечения.
Грыжа при беременности
Беременность при межпозвоночной грыже поясничного отдела – неблагоприятное состояние, требующее особого контроля и специализированного наблюдения вертебролога. Повышенная нагрузка на позвоночный столб, которую женщина испытывает постоянно, повышает риск смещения пульпозного ядра диска. По мере развития плода и увеличения размеров матки грыжа создает серьезные препятствия для физиологичного вынашивания младенца.
Серьезную проблему, такую как грыжа, можно преодолевать правильно, если своевременно выполнять рекомендации лечащего врача. Лишь в этом случае возможно избежать дальнейших осложнений, таких как секвестрация.
Беременность на фоне грыжевого выпячивания имеет ряд особенностей:
Влияние на родовой процесс
Каждая представительница прекрасного пола с патологией позвоночника обеспокоена тем, как будут протекать межпозвоночная грыжа и беременность: чего нужно опасаться при родах, можно ли рожать самостоятельно или потребуется кесарево сечение.
На начальных стадиях допустимы естественные роды. Нейрохирурги при межпозвонковой грыже II, III и IV степени рекомендуют проводить оперативное родовспоможение, даже при компенсированном и неосложненном процессе. Это снизит нагрузку на позвоночник, позволяя предотвратить осложнения.
Выбор родов при протрузии зависит от размеров и решается в каждом конкретном случае индивидуально. При первых степенях протрузии проводят вертикальные роды под эпидуральной анестезией.

Как снизить риски
К процессу зачатия и вынашивания всегда следует подходить с максимальной ответственностью. Как будет протекать процесс вынашивания нормально или неблагоприятно, зависит от женщины и созданных для нее условий.
Беременных с межпозвоночной грыжей нужно максимально оберегать от любых нагрузок, создавать благоприятное окружение. Поэтому эффективными будут следующие рекомендации:
- При появлении дискомфорта в проблемной зоне нужно сразу же обращаться к врачу.
- При сидячей работе раз в час прерываться и понемногу ходить. Делать легкую разминку.
- Необходимо носить бандаж, он распределит равномерно вес и поможет разгрузить позвоночник.
- Вводят в рацион много свежих овощей и фруктов, свежевыжатых соков, смузи, проростков.
- Желательно не стоять подолгу.
- На позвоночник ограничивают все нагрузки, резкие движения и повороты.
- В последние месяцы необходимо меньше лежать на спине, а больше на боку.
- Лучше спать на латексном или умном ортопедическом матрасе, он поможет по-настоящему снять напряжение с мышц и придаст позвоночнику физиологичную позу.
- Под наблюдением врача выполняют легкий комплекс упражнений на растяжение позвоночника и укрепление мышечного корсета.
Грыжа межпозвоночного диска является достаточно распространенным и крайне неприятным диагнозом для любого пациента. Вне зависимости от места локализации, пола и возраста пациента она доставляет серьезные дискомфортные и болевые ощущения. В то же время современная медицина предоставляет широкий спектр эффективных и отработанных методик, которые позволяют избавиться от каких-либо симптомов заболевания без хирургического вмешательства. Таким образом, больному гарантируется возможность ведения активной и абсолютно полноценной жизни.

Учитывая тот факт, что беременность – это один из самых важных, трепетных и волнительных периодов в жизни каждой женщины, даже самые незначительные проблемы со здоровьем могут существенно повлиять на общее состояние матери и будущего ребенка. К сожалению, организм беременной не защищен от стандартных угроз, а, наоборот, становится куда более уязвимым и подверженным болезням. Не будут исключением в данном случае и грыжи дисков в поясничном отделе позвоночника, которые часто развиваются после зачатия или рецидивируют в период вынашивания плода. Именно поэтому так важно знать об основных проблемах, с которыми сталкиваются беременные пациентки, способах поддержания здоровья и лечении.
Часто задаваемые вопросы
На сегодняшний день множество источников повествуют относительно беременности, вынашивания и родов с позвоночной грыжей в поясничном отделе. Среди наиболее распространенных можно выделить следующие:
- можно ли игнорировать проблему;
- допускается ли прохождение медикаментозного лечения с использованием нестероидных противовоспалительных препаратов;
- обязательно ли делать кесарево сечение;
- какие физиотерапевтические методики можно использовать для укрепления спины;
- как межпозвоночная грыжа в поясничном отделе может повлиять на зачатие и развитие плода.
Как видно, вопросов достаточно много и каждый из них требует профессионального рассмотрения. Таким образом, очень важно прислушиваться к рекомендациям квалифицированных врачей, однако, следует понимать, что окончательное решение в пользу того или иного метода лечения принимает мать, отвечая за это перед своим будущим ребенком.
Наши читатели рекомендуют

Для профилактики и лечения ГРЫЖИ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
Лечить или игнорировать
Отметим, что грыжи очень плохо сочетаются с беременностью.
Конечно, каждая грыжа позвоночника имеет свои антропометрические особенности, а ее влияние на самочувствие беременной пациентки, да и самого плода зависит от множества факторов:
- размеров;
- места расположения;
- периода появления (до зачатия, во время беременности или после родов);
- веса пациентки, ее образа жизни.

Так или иначе, грыжи межпозвоночного диска в поясничном отделе необходимо лечить. В противном случае может произойти усугубление проблемы, что неоднократно приводило к полному обездвиживанию пациентки или срыву беременности. Тем более важно помнить, что рост плода, увеличение веса и размеров неминуемо повышает нагрузку на позвоночные диски, а также увеличивает компрессию нервных окончаний.
Узнай врага в лицо
Итак, если в период беременности вы столкнулись с нехарактерными болевыми ощущениями в области поясницы, первое что необходимо сделать – установить правильный диагноз. Межпозвоночная грыжа в поясничном отделе позвоночника сопровождается следующими симптомами:
- Боль. Это постоянный и основной симптом грыжи. Она может менять свой характер, силу, локализацию, однако будет сопровождать заболевание на всех этапах его развития. Ранние стадии, когда размеры грыжи еще не достигли существенных размеров, характеризуются незначительными болями или просто дискомфортом. Со временем неприятные ощущения усиливаются, сопровождая любые резкие движения, поднятие тяжестей или длительное стационарное положение тела. Как правило, боль полностью исчезает в положении лежа. В период же беременности происходит еще более интенсивное сдавливание оболочек и корешков спинного мозга, что приводит к перемещению боли по всей спине, в область таза и ног.
- Позвоночный синдром. Из-за постоянных болей мышцы спины находятся в спазмированном состоянии, что снижает их эластичность, гибкость и подвижность. Полное разгибание и сгибание спины становится практически невозможным, что вызывает сутулость, горбатость илу другую асимметрию спины.
- Корешковый синдром. Постоянное давление на корешки спинного мозга приводит к нарушению кровоснабжения и отмиранию. Вместе с этим наблюдается частичная атрофия мышц, нарушение чувствительности кожи, функциональных способностей органов малого таза, а иногда и паралич.
Так что же делать, если в период беременности вы столкнулся с подобными симптомами? Первое – убедиться в том, что вы действительно имеете дело с грыжей межпозвоночного диска. Для этого врач должен выписать направление на МРТ, результаты которого и позволят точно сформулировать диагноз, а также спланировать лечение.
Приемлемая методика лечения
Учитывая положение пациентки, доктор скорее всего откажется от применения медикаментозного лечения, ведь такой подход может существенно навредить здоровью будущего ребенка. Именно поэтому важно быть готовой к тому, что процесс купирования болевых ощущений может затянуться на длительное время. Действительно эффективные препараты, вероятнее всего, не будут применяться в отношении беременной женщины, а активная физиотерапия тоже бывает не очень полезным решением. Особенно это касается последних месяцев беременности. Физические нагрузки могут вызвать преждевременные роды.
Лечение проходит проще в том случае, если грыжа образовалась до зачатия или на ранних стадиях беременности. Гораздо сложнее дело обстоит с грыжами, которые образовались вследствие больших нагрузок на поздних сроках. Здесь становится актуальным применение комплексного немедикаментозного лечения, которое призвано помочь как ребенку, так и матери.
В целом любые методики лечения межпозвоночной грыжи позвоночника у беременных отличаются от стандартных схем. Для них характерны низкая интенсивность и долговременность. Любые быстродействующие подходы исключаются в силу негативного влияния на плод. Эти же принципы не позволяют применять массаж.
В то же время активно используются всяческие народные методы лечения, которые не наносят никакого вреда, однако и являются менее эффективными. Даже в том случае, когда межпозвоночная грыжа образовалась на последнем месяце беременности, давление на диски постоянно усиливается, скоро нужно рожать, а запаса времени для лечения нет. Профессиональный врач всегда найдет подходящий комплекс процедур, обеспечивающих безопасность матери и ребенку.
Не игнорируйте проблему. Помните, от своевременности проведения профилактических процедур и предоставления лечения зависит ваше здоровье и здоровье вашего ребенка. В период беременности основная задача состоит в безопасном вынашивании плода, а уже после родов можно применять и необходимые медикаментозные виды терапии.
У Вас межпозвонковая ГРЫЖА?
- Все средства перепробованы, и ничего не помогло?
- Вас мучают постоянные боли?
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство существует. Врачи рекомендуют Читать далее>>!
Читайте также:


