Лечение и восстановление позвоночника и суставов
Патология скелетной системы является одной из наиболее частых причин обращения людей за медицинской помощью. Во многом это определяется образом жизни человека, когда повышенные нагрузки на опорно-двигательный аппарат в сочетании с низкой двигательной активностью приводят к печальным последствиям для здоровья.
Такая ситуация усугубляется еще и сопутствующей патологией, которая характерна для пациентов среднего и пожилого возраста. Но молодые люди также имеют высокий риск развития болезней суставов и позвоночника.
Причины
Поражение костно-хрящевых структур скелета связано не только с местными патологическими процессами, но и с общими нарушениями сосудистого и обменного характера. Поэтому главной задачей для врача первичного звена становится выяснение причин патологии опорно-двигательного аппарата.
Есть различные заболевания, которые заставляют пациентов обращать внимание на свои суставы и позвоночник. Многие из них имеют системный характер, когда поражается несколько скелетных зон. Такая ситуация имеет место при следующей патологии:
- Ревматоидный артрит.
- Болезнь Бехтерева.
- Остеоартроз.
- Травмы (ушибы, переломы, растяжения).
- Остеопороз.
Заболевания позвоночника имеют не меньшую распространенность. Хотя он имеет меньшую подвижность, чем конечности, но и там находятся суставные соединения, которые подвержены воздействию неблагоприятных факторов. Под влиянием избыточных нагрузок и метаболических нарушений повышается риск возникновения следующих болезней:
- Остеохондроз.
- Межпозвонковые грыжи.
- Спондилез.
- Деформации позвоночника.
- Опухолевые процессы.
Важно понимать, что функция различных участков скелета взаимосвязана, и при поражении одних зон в будущем патология может распространиться и на другие. Поэтому необходимо своевременно заподозрить заболевания позвоночника и суставов.
Предотвратить патологию опорно-двигательного аппарата помогают здоровый образ жизни и периодические медицинские осмотры.
Симптомы

Основой для постановки диагноза становится клиническое обследование пациента. Большое значение при этом уделяется опыту врача и его умению выделить схожие и отличительные признаки заболеваний.
Во многих случаях необходимо проводить дифференциальную диагностику болезней суставов и позвоночного столба.
Когда говорят о скелетной патологии, то первым симптомом, который заставит обратиться к врачу, станет боль. Совершенно понятно, что она мешает человеку заниматься повседневными делами, изматывает его и влияет на качество жизни. Для того чтобы определить происхождение такого явления, нужно определить характер боли:
- По виду: ноющая, стреляющая, колющая, пульсирующая.
- По локализации: в одном или нескольких суставах, в области шейного, грудного или пояснично-крестцового отделов позвоночника.
- По распространенности: локальная или разлитая.
- По выраженности: сильная, умеренная или слабая.
- По длительности: кратковременная или продолжительная.
- По частоте: периодическая или постоянная.
Нельзя забывать и о тех факторах, которые ухудшают состояние пациента. Боли в суставах и позвоночнике усиливаются в таких ситуациях:
- Движение в конечностях.
- Повороты, наклоны туловища.
- Поднятие тяжестей.
- Бег, ходьба по лестнице.
Это закономерно вызывает нарушение двигательной активности пациентов. Часто пациенты обращают внимание на появление утренней скованности в суставах, особенно при ревматоидном артрите и остеоартрозе. Ограничение подвижности в различных участках скелета – это вторая по распространенности жалоба на приеме врача. При выраженном характере патологии это может стать причиной для установления степени утраты трудоспособности (инвалидности).
Болевой синдром требует внимательного изучения, поскольку является основным в клинической картине многих заболеваний позвоночника и суставов.

При врачебном обследовании можно выявить визуальные признаки заболевания. Они имеют не меньшую роль для постановки диагноза. Подобные симптомы имеют локальный или общий характер. Так, местными проявлениями суставной патологии могут быть:
- Отечность.
- Покраснение кожи.
- Деформация сустава.
- Повышение локальной температуры.
Конечность часто занимает вынужденное положение, особенно при травмах. Нередко можно выявить искривление позвоночного столба и нарушение осанки. При общем осмотре также заметно нарушение активных движений в различных отделах скелета и ходьбы (хромота).
В пораженной области характерна болезненность при пальпации, отмечается локальный мышечный спазм. Затруднены не только активные движения в различных плоскостях, но и пассивные. Болезни позвоночника часто сопровождаются корешковым синдромом. Из-за пережатия нервных волокон появляются следующие нарушения:
Если патология имеет выраженное воздействие на нервные корешки или спинной мозг, то могут появиться даже парезы и параличи, нарушение работы внутренних органов. При остеопорозе повышается риск спонтанных переломов, а при тяжелых инфекционных артритах есть опасность заражения крови (сепсиса).
Чтобы избежать нежелательных последствий патологии суставов и позвоночника, необходимо своевременно обращаться к врачу. Ранняя диагностика станет залогом успешного лечения болезни.
Диагностика

Для установления окончательного диагноза одного клинического обследования недостаточно. Необходимо проводить дополнительное исследование, чтобы уточнить характер заболевания и его стадию развития. На помощь врачу приходят лабораторные и инструментальные методы. При заболеваниях опорно-двигательного аппарата показано комплексное обследование, которое включает:
- Общий анализ крови и мочи.
- Биохимический анализ крови (острофазовые показатели, ревмопробы, кальциевый обмен).
- Рентгенография.
- Магнитно-резонансная томография.
- Компьютерная томография.
- Костная денситометрия.
Для дифференциальной диагностики заболеваний позвоночного столба с патологией внутренних органов также может потребоваться проведение ЭКГ и УЗИ. При болезнях шейного отдела зачастую отмечаются головные боли, поэтому кроме указанных процедур, рекомендовано пройти рео- и эхоэнцефалографию. Следует обязательно проконсультироваться у травматолога и невропатолога.
Для подтверждения диагноза, поставленного на основании врачебного осмотра, необходимо пройти дополнительное обследование. А уже после этого можно приступать к лечению.
Лечение
Костно-суставная патология требует дифференцированного подхода в терапии. Это значит, что каждому заболеванию соответствуют свои схемы лечения. Но существуют и общие принципы. Любое состояние должно рассматриваться как совокупность патологических процессов общего и местного значения, а не только в виде набора симптомов.
Лечить патологию опорно-двигательного аппарата нужно комплексно, воздействуя прежде всего на ее причины и механизм развития. Устранение внешних проявлений заболевания помогает улучшить самочувствие пациента, но не ликвидирует саму болезнь. Это нужно использовать параллельно с другими средствами. Таким образом, терапевтическая программа может включать следующие компоненты:
- Медикаментозную терапию.
- Физиотерапию.
- Лечебную гимнастику.
- Массаж и мануальную терапию.
- Операцию.
Выбор в пользу консервативных или хирургических методов воздействия на патологический процесс делается исходя из клинической ситуации.
Лечение проводится согласно клиническим рекомендациям и стандартам оказания помощи при заболеваниях костно-суставного аппарата.
Использование лекарственных средств предполагает воздействие на различные звенья патологического процесса. Препараты оказывают достаточно быстрый эффект, но многие из них необходимо принимать в течение длительного времени. Поэтому следует обязательно учитывать противопоказания и побочные эффекты лекарств. Только врач скажет, какие из них можно принимать пациенту. Чаще всего при болезнях суставов и позвоночника рекомендуют следующие препараты:
- Противовоспалительные и обезболивающие (Мовалис, Диклоберл, Нимесил).
- Миорелаксанты (Мидокалм, Толперил).
- Препараты кальция (Кальций D3).
- Хондропротекторы (Терафлекс).
- Улучшающие микроциркуляцию (Трентал).
- Противоотечные (L-лизина эсцинат).
- Витамины группы B (Мильгамма, Нейрорубин).
- Сосудистые (Актовегин, Церебролизин).
- Антиоксиданты (Мексидол).
При инфекционном характере воспалительного процесса необходимо назначение антибиотиков, а когда выявлены признаки остеопороза – бисфосфонаты, уменьшающие разрушение костной ткани.
Медикаменты применяют исключительно по назначению врача. Нельзя самостоятельно менять дозировку препаратов и курс приема. Это может оказать эффект, прямо противоположный ожидаемому.
Для ускорения лечебного воздействия, рекомендуют в комплексе с препаратами использовать физиотерапевтические средства. Их эффект основан на стимуляции биологических процессов в тканях, что приводит к их ускоренному заживлению и восстановлению нормальных структурно-функциональных взаимоотношений. Поэтому можно использовать следующие методики:
- Электрофорез.
- Магнитотерапия.
- Лазерное лечение.
- Волновая терапия.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Рефлексотерапия.
- Бальнеотерапия.
Как и в случае других методов лечения, существуют определенные ограничения для физиотерапевтического воздействия на организм. Какие процедуры подойдут конкретному пациенту, определит только врач.

В основе лечения скелетной патологии лежит восстановление функциональных возможностей человека. Это невозможно без упражнений ЛФК – недаром движение является основой жизни. Учитывая губительное воздействие гиподинамии на костно-суставной аппарат, необходимо всем без исключения рекомендовать расширение физической активности. Для здоровых лиц это может быть в виде утренней гимнастики и пробежек, а для пациентов с патологией позвоночника и суставов существуют специальные лечебные упражнения.
Комплекс ЛФК разрабатывается индивидуально для каждого человека с учетом его заболевания и общего состояния. Многие люди имеют достаточно низкий уровнем тренированности – это также учитывается. Есть упражнения для всех отделов скелета, что позволяет охватить любую патологию. При их выполнении следует придерживаться некоторых общих рекомендаций:
- Приступать к занятиям только после устранения острых проявлений.
- Не допускать резких, интенсивных и высокоамплитудных движений.
- Начинать гимнастику с легких упражнений, постепенно переходя к более сложным.
- Если появляются болевые ощущения, то следует прекратить выполнение упражнения.
- Заниматься ежедневно и регулярно.
- Выполнять все рекомендации инструктора по ЛФК.
Можно использовать различные тренажеры – как силовые, так и для вытяжения. Также большой популярностью пользуются методики кинезиотерапии. Хороший оздоравливающий эффект оказывает плавание. Лечебная физкультура также имеет большое значение в плане реабилитационных мероприятий после травм и операций на суставах и позвоночнике.
Сначала гимнастика должна проводиться под контролем специалиста. Когда пациент усвоит необходимые навыки, можно переходить к самостоятельным занятиям.
Комплексное лечение не обходится без массажных техник. Это позволяет добиться расслабления мышц, улучшить кровообращение в пораженных зонах. Массаж показан в качестве подготовительного этапа к лечебной гимнастике и мануальной терапии. Для этого используют следующие элементы: поглаживание, растирание, разминание. Также используют техники вибромассажа. Некоторые приемы пациенты могут освоить и самостоятельно.
Мануальная терапия используется при лечении многих заболеваний позвоночного столба. При этом устраняются мышечные блоки, легкие смещения позвонков, подвывихи фасеточных суставов. Подобное воздействие также помогает корректировать различные виды искривлений. Специалисты пользуются техниками вытяжения, скручивания, сгибания и разгибания позвоночника.
Если консервативные методы не дают желаемого результата, то следует подумать о хирургическом вмешательстве. Такой вид лечения показан при различной скелетной патологии, которая сопровождается выраженными структурными нарушениями и приводит к значительному нарушению функциональных способностей человека. Исходя из диагноза, могут применяться такие виды операций:
- Эндопротезирование суставов – при остеоартрозе.
- Остеосинтез – при переломах.
- Дискэктомия – при межпозвоночных грыжах.
- Ламинэктомия – при травмах и выраженном остеохондрозе.
- Спондилодез – при деформациях и смещении позвонков.
Многими пациентами операция рассматривается как последний выбор, однако, когда нет других методов решения проблемы, не стоит ее откладывать. Со временем болезнь будет только прогрессировать, а хирургическое лечение позволит восстановить многие аспекты активной жизни.
Следует сказать, что в последнее время врачи пользуются мини-инвазивными методиками при проведении операций. Это сопровождается малой травматичностью и низким риском нежелательных явлений.
Патология опорно-двигательного аппарата требует раннего выявления и адекватного лечения. Только тогда можно надеяться на эффективное устранение всех ограничений для повседневной активности человека.
Проблема восстановления хрящей актуальна для более чем 80% людей старше 65 лет, страдающих от деформирующего остеоартроза. Пока не изобретено универсальное средство, возобновляющее структуру хрящей и полностью излечивающее патологию. Однако есть препараты для восстановления хрящевой ткани суставов, обладающие хондропротекторным и регенерирующим действием.

Ни один из существующих препаратов для восстановления суставов не в состоянии вылечить остеоартроз. Некоторые из них замедляют дегенеративные процессы, облегчают самочувствие больного, но не спасают от патологии.
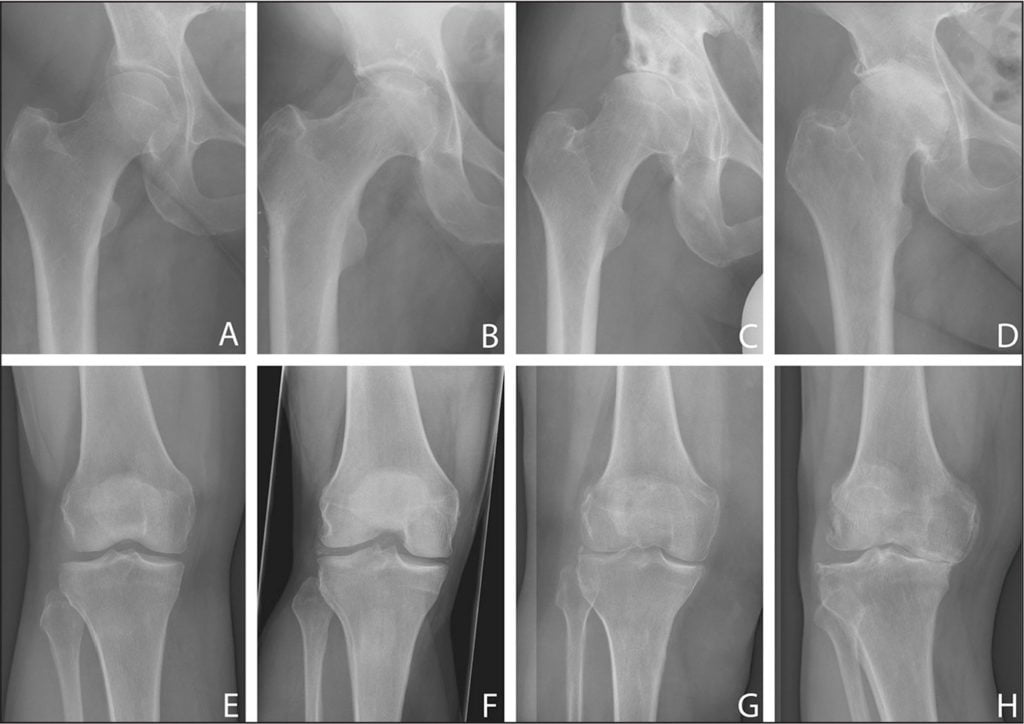
Все медикаментозные средства эффективны лишь на I—II стадиях артроза, но бессильны на III и IV. Если в патологию вовлечены не только суставы, но и кости, никакой препарат не поможет. В этом случае избавиться от хронических болей в суставах, трудностей при ходьбе, ограниченной подвижности суставов и других неприятных симптомов можно только с помощью операции.
Хондропротекторы
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Популярные и широко используемые лекарства для восстановления хрящевой ткани суставов — это хондропротекторы. До недавних пор в научных кругах велись активные споры об эффективности этих препаратов в борьбе с остеоартрозом.
Хондропротекторы повышают устойчивость хрящей к воздействию повреждающих факторов, облегчают боли, снимают воспаление в суставах и даже повышают активность хондроцитов. Препараты эффективны в восстановлении хрящевой ткани суставов у лиц с начальными стадиями остеоартроза.
Рекомендуем к просмотру сугубо научный анализ источников исследований эффективности хондропротекторов от Бориса Цацулина:
Существуют три поколения хондропротекторов. К первому относятся препараты, изготовленные из натуральных компонентов (Алфлутоп, Хондроксид), ко второму – монопрепараты (Дона, Структум, Артрадол), к третьему – комбинированные средства (Терафлекс, Артра, Глюкозамин-Хондроитин Плюс, Кондронова). Наиболее эффективны лекарства III поколения.
Хондропротекторы выпускаются в виде мазей, таблеток, растворов для внутримышечного или внутрисуставного введения. Наружные формы применяются в основном для лечения артроза мелких суставов и спондилоартроза. Внутримышечные и внутрисуставные инъекции назначают редко, хотя инъекционное введение лекарств повышает их биодоступность.
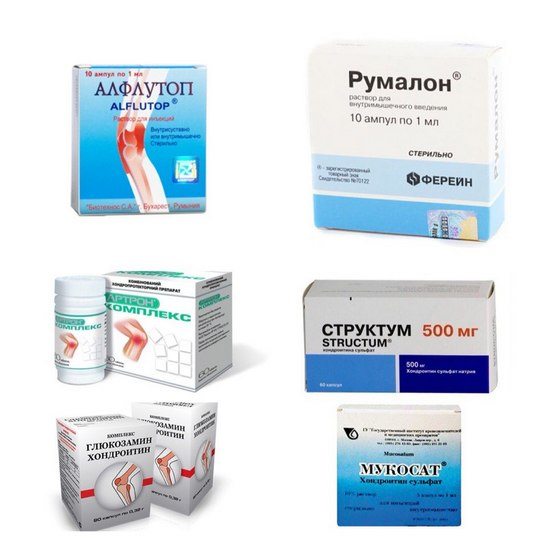
Врачи рекомендуют пациентам таблетированные формы хондропротекторов. Лекарства принимают курсами по 2-3 месяца. В год достаточно проходить 3-4 курса терапии.
Таблица 1. Популярные хондропротекторы
| Препарат | Действующее вещество | Описание и особенности применения |
| Алфлутоп | Биоактивный концентрат из морской рыбы | Препарат стимулирует восстановление хрящей, предотвращает разрушение здоровых тканей, оказывает противовоспалительное и обезболивающее действие. Наиболее эффективно сочетание внутрисуставных инъекций с внутримышечным введением Алфлутопа |
| Терафлекс | Глюкозамин + Хондроитин | Один из эффективных препаратов, восстанавливающих хрящевую ткань в суставах. Относится к III поколению хондропротекторов. Выпускается в виде капсул. Терафлекс следует пить курсами длительностью не менее 2 месяцев. Между курсами следует делать перерывы продолжительностью в 3 месяца |
| Дона | Глюкозамина сульфат | Хондропротектор II поколения. Содержит только один активный компонент, из-а чего уступает по эффективности более современным препаратам. Выпускается в форме капсул, порошка для приема внутрь и раствора для внутримышечного введения |
| Артра | Хондроитин + Глюкозамин | Эффективные таблетки для восстановления хрящевой ткани суставов. Принадлежат к хондропротекторам III поколения. Назначаются курсами, по 4-6 месяцев каждый |
| Структум | Хондроитина сульфат | Еще один монопрепарат II поколения. Структум выпускается в таблетках. Для лечения остеоартроза назначается курсами, как и все остальные хондропротекторы |
Жидкие протезы синовиальной жидкости
Жидкие импланты — это препараты гиалуроновой кислоты для внутрисуставного введения. Они восстанавливают нормальный состав и вязкоупругие свойства синовиальной жидкости, улучшая трофику хрящей и замедляя их разрушение. Препараты гиалуроновой кислоты вводят непосредственно в полости суставов.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Лекарства, содержащие гиалуроновую кислоту:
- Синвиск;
- Остенил;
- Гиастат;
- Ферматрон;
- Гоу Он.
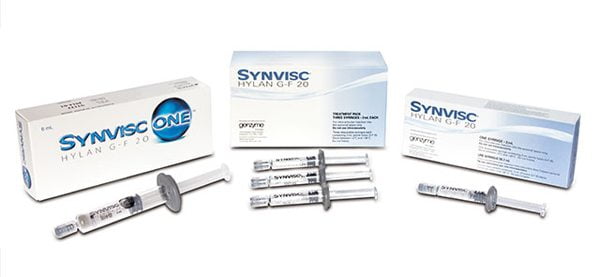
Жидкие протезы синовиальной жидкости обычно выпускаются в готовых шприцах. Лекарства необходимо всего лишь ввести в суставную полость. Процедуру имеет право проводить только врач. Манипуляцию выполняют в специально оборудованном для этого кабинете.
Препараты гиалуроновой кислоты показаны для восстановления суставов и хрящей на начальных стадиях артроза. Они помогают заметно облегчить боли, улучшить функциональное состояние суставов. Для получения хорошего эффекта инъекции нужно делать с частотой 2-3 раза в год.
Гидролизированный коллаген
Изначально питьевой коллаген принимали бодибилдеры для укрепления костей, связок и суставов. Позже ученые выяснили, что это вещество восстанавливает хрящевую ткань, облегчает боли при заболеваниях суставов. Коллаген укрепляет кости путем стимуляции остеобластов.

Сегодня в клинической практике используется препарат CH-Alpha, содержащий гидролизат питьевого коллагена FORTIGEL. Рекомендованная доза лекарства составляет 10 граммов в сутки. Средство принимают 1 раз в день во время еды. Курс лечения питьевым коллагеном в среднем составляет 2 месяца.
Чтобы добиться результатов, принимайте гидролизат коллагена вместе с комбинированными хондропротекторами, содержащими хондроитин и глюкозамин. Перед началом лечения обязательно посоветуйтесь с врачом.
Продукты клеточной инженерии
Ученые работают над созданием методик по полному восстановлению хрящевой ткани суставов. Но их попытки создать искусственный хрящ пока что не увенчались успехом. Однако в клинической практике уже применяются клеточно-инженерные продукты, эффективно восстанавливающие собственную хрящевую ткань человека.
Продукты клеточной инженерии эффективнее обычных препаратов для восстановления суставов. Их цена высока, а производство сопряжено с трудностями и рисками. К примеру, выращивание клеточных культур может осложниться микробной контаминацией. Введение зараженного продукта в сустав приведет к тяжелым осложнениям.
Видео от Бориса Цацулина о побочных эффектах хондропротекторов:
Препараты клеточной инженерии для восстановления хрящевой ткани:
- Chondrolon;
- DeNovo-NT;
- Cartigel;
- Chondro-Gide;
- BioSeed-C.

Клеточно-инженерные конструкции изготавливают из аутологичных хондроцитов, взятых у самого пациента. Полученные клетки культивируют на питательных средах, добавляют к ним нужные компоненты и вводят в синовиальную полость. Такие препараты эффективно восстанавливают хрящевую ткань. Они малоэффективны на последних стадиях артроза, когда в патологию вовлечены кости.
В нашей стране пока что нет возможности изготавливать препараты клеточной инженерии. Такие технологии развиваются в США, Корее и некоторых странах Европы.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Клиника Доктора Григоренко – частная медицинская организация, в которой работают специалисты европейского уровня в области неврологии, ортопедии, физиотерапии, вертебрологии и реабилитации.
Врачи клиники успешно лечат без операции грыжи и протрузии, избавляют пациентов от серьезных болезней суставов и позвоночника; проводят современную реабилитацию после травм и операций; работают с головными болями, неврологией, искривлением позвоночника и проблемами стоп.
Главный врач и создатель клиники – Андрей Григоренко, врач международного уровня в области неврологии, восстановительной медицины, консервативной ортопедии, доктор остеопатии Европы (D.O.E.). Работал в университетских и реабилитационных клиниках Берлина и Мюнхена и занимался неврологической и ортопедической реабилитацией под руководством ведущих специалистов: Professor Dr. Vogel (Klinikum Buch, Berlin), Professor Dr. Strobel (Muenchen), Professor Dr. Bertagnoli (Muenchen), учился непосредственно у таких преподавателей как Professor Karel Levit, Professor Janda, Dr. Sachse.
- Записи сообщества
- Поиск
Онемение может охватывать руку по всей ее длине и даже перейти в кисти и пальцы. Может сопровождаться другими симптомами или комплексом симптомов, например, чувством покалывания или жжения.
Онемение может являться безвредным и безопасным заболеванием, если человек долго занимал одно положение (например, опираясь на руки), носил слишком тугие часы и браслеты или же неподходящие по размеру кольца. Как только вы устраняете причину, симптомы исчезают.
Показать полностью…
Однако, если это онемение становится систематическим, и видимой причины для него нет, можно рассматривать его как симптом некоторых нарушений в работе организма, и тогда необходимо записаться на консультацию ко врачу.
Симптомы, при которых необходимо незамедлительно показаться специалисту:
- онемение рук, возникшее после травмы головы, шеи или спины;
- спутанность сознания или потеря сознания даже на короткий момент
- проблемы с дыханием
- сложности при ходьбе
- головокружение
- потеря зрения или изменение зрения
- паралич
- смазанная речь
- слабость мышц руки
- онемение начинается или ухудшается постепенно и сохраняется длительное время
- онемение распространяется на другие части тела
- онемение связано с повторяющимися движениями.
Если вас беспокоит онемение рук, записывайтесь на консультацию!
Исследование европейских и австралийских учёных, которое длилось c 1994-го по 2008 год доказало, что различные виды спорта могут по-разному воздействовать на здоровье.
В эксперименте приняли участие более 80 тысяч человек старше 30 лет, которые должны были регулярно выполнять определённые физические упражнения. В результате исследователи нашли определенные закономерности по увеличению продолжительности жизни.
Показать полностью…
Теннис или бадминтон (любой спорт с ракеткой). Приносят наибольшую пользу сердечно-сосудистой системе: постоянное движение заставляет сердце, лёгкие и мышцы всё время работать. Согласно исследованию, спортивные игры с ракеткой снижают риск смерти от сердечно-сосудистых заболеваний на 56%, выше чем в других видах спорта.
Аэробика (танцы, гимнастика, лёгкий бег трусцой, долгие пешие прогулки) способна снизить риск смерти от сердечно-сосудистых заболеваний на 36%.
Плавание поможет сбросить лишний вес и укрепить сердечно-сосудистую систему и снизить риск смерти от сердечно-сосудистых заболеваний на 41%. Для тех, кто восстанавливается после травм или операций, плавание - отличный вид спорта, потому что риск получить какое-либо повреждение очень низок.
Катание на велосипеде заставляет работать мышцы живота, рук и плеч, улучшает чувство баланса, а также помогает развить гибкость суставов. Согласно исследованиям, занятия велоспортом помогут продлить жизнь на 15%.
Кроме того, любая регулярная физическую активность снижает риск смерти от сердечно-сосудистых на 28%.
Поздравляем с профессональным праздником всех медицинских работников!
Желаем достатка, благополучия, счастья, успехов, оптимизма и самое главное — крепкого здоровья! Спасибо за ваш труд!
Бурсит – это воспалительное заболевание околосуставной сумки, которое сопровождается болью и отеком. Суставная сумка представляет собой соединительнотканную капсулу. Ее основные функции – это механическая защита суставных структур и продукция суставной (синовиальной) жидкости. Эта жидкость облегчает трение суставных поверхностей и служит питательной средой для суставного хряща.
Показать полностью…
Бурсит голеностопного сустава сопровождается такими признаками как боль, местный отек, уплотнение и покраснение кожи. В результате этого ограничиваются движения в голеностопе, затрудняется ходьба.
В зависимости от причин бурсита эти признаки могут развиваться бурно, остро, или наоборот, постепенно, когда пациент до определенной поры не придает им большого значения.
Острые бурситы, как правило, развиваются вследствие травм или инфекций, хронические – в результате артритов, ношения тесной обуви и неблагоприятных внешних воздействий.
Из-за двигательных нарушений происходит рефлекторное напряжение мышц голени, что еще больше увеличивает нагрузку на стопные суставы. А это, в свою очередь, усугубляет течение бурситов – формируется порочный круг. В конечном итоге развиваются стойкие нарушения конфигурации стопы и голеностопа.
При хронических, тяжело протекающих ахиллобурситах, когда велика вероятность разрыва ахиллового сухожилия, показано оперативное вмешательство. При своевременном лечении бурсит успешно лечится консервативными методами.
Раньше официальная медицина считала межпозвонковую грыжу необратимым изменением и предлагала два варианта. Первый вариант - хирургическое вмешательство, которое избавляло от боли на какое-то время, но примерно в 50% случаев возникал рецидив и требовалась повторная операция. Второй вариант – медикаментозное лечение. При нем больные периодически страдают от болей. В обоих вариантах качество жизни резко снижается.
Если такова “картина мира” вашего лечащего врача, то межпозвонковая грыжа для вас – скорее приговор.
Но существует совсем другая “картина мира”, основанная на современных исследованиях первоклассных врачей прежде всего европейской и американской школы. И в этой “картине мира” межпозвонковая грыжа – это препятствие, которое преодолимо. Преодолимо благодаря разработанным и уже доказавшим свою эффективности методикам.
Межпозвонковая грыжа – излечима! И пациент может жить полноценной жизнью, с полноценными нагрузками.
Испанские исследователи установили, что грыжа диска шейного отдела может стать причиной структурных изменений мозга. Исследование опубликовано в январском выпуске журнала European Radiology.
Используя новейшие методы нейровизуализации, ученые из клиники при университете испанского города Аликанте обследовали состояние головного мозга нескольких десятков пациентов, страдающих грыжами межпозвонкового диска шейного отдела позвоночника.
Применение этого подхода и специальной аппаратуры позволило им впервые идентифицировать такие изменения в головном мозге, которые невозможно было определить даже с помощью МРТ: у пациентов наблюдались повреждения чувствительной и двигательной зон коры, а также атрофия коры головного мозга.
Испанские исследователи подчеркивают, что более 80% лиц в возрасте старше 60 лет имеют значительный износ позвонков в шейном отделе, что значительно повышает вероятность развития у них грыжи. Они считают, что раннее выявление грыжи шейного отдела позволит более эффективно применять консервативную терапию и уменьшать риск развития деструктивных изменений головного мозга.
В век тотальной компьютеризации все больше людей страдают от туннельного синдрома запястья или “синдрома компьютерной мыши”, как его еще иногда называют. Раньше патология встречалась в основном у людей в возрасте 40 лет и старше. В последнем столетии средний возраст пациентов, пораженных этим заболеванием, составляет 25 лет.
Показать полностью…
Туннельный синдром запястья — неврологическое заболевание, проявляющееся длительной болью и онемением пальцев кисти. Возникает, когда срединный нерв, проходящий от кисти до плеча, пережимается.
Симптомы туннельного синдрома:
- болят только руки;
- боли обостряются в ночное время;
- к концу рабочего дня ощущается заметная усталость
- боли возникают в ладони и 4 пальцах: мизинец не страдает, поскольку не принимает активного участия в работе
- ладони все время либо холодные, либо горячие, что сигнализирует о нарушении кровообращения
- пальцы и ладони теряют чувствительность
- покалывание и онемение руки
Чаще всего для постановки диагноза туннельного синдрома достаточно консультации специалиста. В особенных случаях требуется проведение электромиографии и электронейромиографии для дифференциальной диагностики.
Специалисты клиники Доктора Григоренко ориентированы на комплексное безоперационное лечение туннельного синдрома, целями которого являются:
- уменьшение симптомов болезни;
- ускорение восстановительных процессов;
активизация процессов регенерации нервной ткани;
восстановление физической силы и двигательной активности;
предупреждение мышечной атрофии.
Программа курса составляется в зависимости от степени заболевания, ее выраженности и многих других факторов, а также индивидуальных особенностей пациента. Подбираются разные соответствующие методы терапии: физиопроцедуры, остеопатия и мануальная терапия, рефлексотерапия, функциональный тренинг и т.д.
Оперативное вмешательство назначают, если негативная симптоматика отмечается на протяжении долгого времени, несмотря на консервативное лечение, но чаще всего, удается решить проблему в стенах клиники.
Читайте также:


