Консультация при болях в спине
Боль в спине – рядовое явление, с которым сталкивается с определенной периодичностью каждый человек. Повышенные физические нагрузки, переохлаждение, беременность, длительное сидение за компьютером, работа, связанная с постоянным пребыванием на ногах и куча других причин могут провоцировать возникновение дискомфорта в спине.

К кому обращаться при боли в спине
В подавляющем большинстве случаев дискомфорт в спине является признаком заболеваний позвоночника и окружающих его структур. Поэтому в первую очередь следует обращаться к:
- вертебрологу;
- спинальному хирургу;
- ревматологу;
- ортопеду-травматологу;
- неврологу.
Все эти специальности перекликаются между собой и частично взаимозаменяемы. Поэтому одно и то же заболевание может успешно диагностировать и лечить, например, ревматолог и вертебролог или вертебролог и невролог.

Это специалист достаточно широкого профиля, занимающийся диагностикой и лечением болезней позвоночника и связанных с ним органов и тканей, в том числе стеноза позвоночного канала, остеохондроза , спондилолистез а, сколиоза, радикулита и т. д.
Консультация доктора этой специальности будет лучшим вариантом при возникновении болевого синдрома впервые. Именно он сможет досконально разобраться в ситуации и определить его характер. Также записаться на прием к вертебрологу следует при:
- регулярных болях в спине;
- ограничении подвижности;
- дискомфорте во время ходьбы;
- прострелах в ногах;
- чувстве сдавления по бокам;
- дрожи в конечностях
- слабость в руках и ногахи пр.
Это врач, к сфере деятельности которого принадлежат диагностика и лечение заболеваний суставов и соединительной ткани. Поэтому его консультация нужна, если подозревается или ранее были диагностированы подагра, ревматоидный артрит, болезнь Бехтерева, ревматизм, васкулиты.
Помощь ревматолога нужна при:
- возникновении скованности в суставах утром после сна и ее постепенное исчезновение после начала движения;
- отечности в проекции сустава, межпозвоночного диска;
- дискомфорте в одной точке, усиливающемся после физических нагрузок;
- слабости в конечностях.
Специалист, занимающийся лечением последствий травм, врожденных патологий и приобретенных деформаций позвоночника. Его консультация будет полезной при:
- появлении болей после удара или действия другого травмирующего фактора;
- отсутствии ощущения полного восстановления после травмы;
- нарушении осанки;
- быстрой утомляемости;
- изменении нормальных очертаний спины, появлении отсутствовавших ранее выпуклостей или впадин и пр.
Ранее называемый еще невропатологом, этот доктор специализируется на диагностике и лечение заболеваний нервной системы. Он способен точно определить источник боли, обнаружить любые поражения нервных окончаний, начиная от воспалительных процессов и заканчивая компрессией другими структурами.
С консультации невролога можно начинать поиск причины появления дискомфорта в спине. Также записаться к нему на прием стоит, если это дополняется:
- частыми головными болями;
- мигренями;
- головокружениями;
- потерей сознания;
- нарушением координации движения;
- слабостью в мышцах;
- нарушениями речи.
Благодаря помощи невролога при длительных, изнуряющих болях в спине удается предотвратить образование болевого очага в головном мозге и обусловленных этим осложнений.
Конечно, всегда можно получить консультацию терапевта. Но это будет только напрасной тратой времени и сил. Терапевт на основании жалоб пациента только сможет направить его к более узкому специалисту – одному из перечисленных выше. Поэтому посещение терапевта оправдано только в том случае, когда абсолютно не ясно, к какому врачу стоит идти и требуется собрать анамнез. А лучше сразу сделать МРТ, и тогда все сомнения рассеются, и станет очевидным, консультация какого врача нужна.
Врачи смежных сфер
Боли в спине не всегда являются признаком возникновения нарушений именно в позвоночнике или мышцах. Иногда причина кроется в нарушении работы других органов, не имеющих к спине никакого отношения. Поэтому, если ревматолог или ортопед не нашли серьезных отклонений, пациенту рекомендуется обратиться к другим специалистам.
В связи с особенностями иннервации внутренних органов нарушения в их работе, воспалительные процессы и другие факторы могут приводить к возникновению болевого синдрома не только в очаге поражения, но и по ходу иннервирующих их нервов. Поэтому в определенных случаях патологии органов мочеполовой, пищеварительной систем приводят к дискомфорту в спине.
Для их обнаружения и подбора правильной тактики терапии требуются консультации:
- гинеколога – женский доктор может обнаружить эндометриоз, миому, воспалительные и другие заболевания половых органов, при которых боли часто склонны иррадиировать в поясницу;
- уролога – осуществляет диагностику и лечение не только заболеваний органов мужской половой системы, но и нарушений в работе почек, мочевого пузыря у представителей обоих полов (мочекаменная болезнь часто сопровождается сильными болями в пояснице);
- гастроэнтеролога – сможет диагностировать заболевания органов желудочно-кишечного тракта, провоцирующие боли в спине;
- кардиолога – консультация поможет точно установить, не вызван ли дискомфорт в спине проблемами с сердцем, так как они очень часто проявляются подобным образом;
- эндокринолога – поможет обнаружить нарушения в обмене веществ и вызванный этим остеопороз.
Что нужно взять с собой на прием
Чтобы консультация была максимально информативной для пациента, врачу необходимо предоставить все имеющиеся на руках медицинские документы, особенно касающиеся хронических заболеваний. Также следует взять с собой (если есть):
- результаты анализов;
- рентгеновские снимки;
- выписки из истории болезни при проведении хирургического лечения, получении травм;
- результаты МРТ, КТ, УЗИ.
Это позволит врачу изначально более детально понять суть проблемы и сразу подобрать начальную терапию. Ее характер в дальнейшем может корректироваться и уточняться. Также для получения полной картины доктор может рекомендовать другие методы диагностики.

Методы диагностики причин боли в спине
Чтобы точно установить причину дискомфорта, в зависимости от особенностей клинической картины врач назначает комплекс диагностических исследований, в состав которого могут входить:
- МРТ – основной метод диагностики заболевания позвоночника, поэтому обычно он назначается больным в числе первых;
- рентген – применяется для оценки состояния костей;
- УЗИ – позволит визуализировать структуру и строение внутренних органов, суставов;
- КТ – дает исчерпывающие данные о состоянии костной ткани;
- ОАК – позволяет обнаружить признаки воспалительных процессов;
- биохимический анализ крови – показывает наличие типичных для конкретного заболевания маркеров.
На основании полученных результатов можно не только судить о природе возникающих болевых ощущений, но и необходимости экстренной хирургической помощи пациенту. Ведь некоторые болезни имеют скудную клиническую картину, но при этом несут серьезную угрозу жизни человека, к примеру, онкологические.
Когда консультация врача нужна в экстренном порядке
В ряде случаев при болях в спине с обращением за медицинской помощью медлить нельзя. Речь идет о:
- хронических болях;
- прострелах;
- регулярном возникновении болевых ощущений после физической нагрузки;
- сохранении дискомфорта без улучшений на протяжении 3–5 дней;
- отсутствии облегчения в состоянии покоя;
- возникновении чувства онемения в руках, ногах или лице;
- иррадиации болевых ощущений в ноги, ягодицы, бедра, промежность;
- присутствии давящей боли внутри;
- лихорадке;
- нарушениях дыхания;
- боли в груди;
- ограничении подвижности.
Эти симптомы могут быть признаками серьезных нарушений, требующих неотложной помощи.
Почему важно не заниматься самолечением
Поскольку в подавляющем большинстве случаев причины дискомфорта кроются в заболеваниях позвоночника, использование средств для местного применения с обезболивающим эффектом на время приглушает их симптоматику и вызывает у больного ложное ощущение нормализации состояния. Такой подход чреват развитием осложнений, ведь дискомфорт чаще всего является следствием:
- Остеохондроз а – дистрофически-дегенеративное заболевание, при котором межпозвоночные диски постепенно разрушаются. Это приводит к формированию протрузий и грыж, а также ряду других осложнений.
- Межпозвоночных грыж – патологическое выпячивание межпозвонкового диска может представлять серьезную угрозу, особенно при его секвестрации. Поскольку новообразование оказывает давление на окружающие ткани, в числе которых могут оказаться нервные корешки, кровеносные сосуды, спинномозговой канал, возникает сильный болевой синдром. При длительном невмешательстве возможно развитие инсульта в результате сильного нарушения кровоснабжения головного мозга.
- Сколиоза – диагностируемое чаще всего в детском возрасте заболевание. С течением лет может прогрессировать и провоцировать смещение внутренних органов и нарушение их функционирования. Чаще всего страдают сердце и легкие. В запущенных случаях помочь больному можно только хирургическим путем.
Подобным образом проявляется спондилез, спондилоартроз и другие патологии, способные приводить к инвалидизации.
Единственным случаем, когда умеренные, ноющие боли в спине можно считать физиологическими, является беременность. Но и в этом случае после родов стоит перестраховаться и посетить специалиста. Ведь сильное увеличение нагрузки на позвоночник и продолжительное ее сохранение может дать старт развитию патологических изменений в его хрящах, т. е. провоцировать развитие остеохондроза , протрузий и грыж.
Если диагностировать эти отклонения на ранних стадиях с ними можно быстро справиться посредством консервативной терапии. Если же запустить болезнь и глушить ее проявления обезболивающими, возможны необратимые изменения или развитие состояний, в которых привести к улучшению и устранению угрозы для здоровья или даже жизни способно только хирургическое вмешательство.
Лечение болей в спине
После точного определения причины, что провоцирует дискомфорт, врач первоначально назначает консервативную терапию. Обычно она носит комплексный характер и включает прием ряда индивидуально подобранных лекарственных средств из числа:
- НПВС;
- кортикостероидов;
- миорелаксантов;
- антидепрессантов;
- средств для местного применения.

При сильном болевом синдроме в условиях клиники может быть сделана блокада. Суть процедуры состоит во введении растворов анестетиков в определенные точки. Это позволяет блокировать передачу болевых импульсов и приводит к нормализации состояния за 2–5 минут.
С целью повышения эффективности медикаментозной терапии больным дополнительно назначается курс физиотерапевтических процедур, мануальная терапия, занятия лечебной физкультурой и ношение ортопедических бандажей. Они помогают снизить нагрузку на позвоночник, улучшить кровообращение, ускорить процессы регенерации и уменьшить выраженность болей.
В большинстве случаев ЛФК отводится весомая роль в лечении, поэтому пренебрегать ежедневными занятиями не стоит. Но только специалист, которому точно известен диагноз, может разработать комплекс упражнений, приносящий пользу, а не вред. В отдельных ситуациях занятия ЛФК противопоказаны. Поэтому не стоит самостоятельно пытаться улучшить состояние физическими упражнениями.
При обнаружении тяжелых патологий в отдельных случаях пациенты срочно госпитализируются с целью тщательного медицинского контроля над их состоянием или проведения хирургического вмешательства.
Хирургическое лечение при болях в спине
При неэффективности консервативной терапии или обнаружении ряда отклонений от нормы пациентам может быть рекомендована операция. Хирургическое лечение показано при:
- увеличивающихся грыжах межпозвонковых дисков и сдавлении ими спинномозгового канала, нервных корешков и пр.;
- секвестрированных грыжах;
- переломах позвоночника;
- стенозе позвоночного канала;
- гемангиомах;
- нестабильности позвоночно-двигательного сегмента позвоночника;
- тяжелых формах спондилоартроза;
- синдроме конского хвоста ;
- сколиозе 3–4 степени;
- новообразованиях;
- нарушении работы тазовых органов и других случаях.

Выполнение операции – задача спинального хирурга. Этот специалист владеет методиками хирургического лечения самых разнообразных заболеваний позвоночника и головного мозга. Он может устранить деформации, компрессию нервных корешков, кровеносных сосудов, ликвидировать врожденные аномалии и новообразования любой природы.
Хирургия при болях в спине
В арсенале спинальных хирурговприсутствует огромное многообразие различных методик, благодаря применению которых можно устранить практически любые нарушения. Операции могут производиться задним доступом (со стороны спины), боковым (применяется при операциях на шее) и передним (доступ к позвоночнику обеспечивается путем проникновения к нему через брюшную полость).

Для каждого пациента вид доступа и методика проведения операции выбираются индивидуально. Это могут быть:
- Дискэктомия – хирургическое вмешательство на межпозвоночном диске, предполагающее удаление грыжи или всего диска открытым способом, через небольшой разрез (микродискэктомия) или эндоскопическим методом. Благодаря ему устраняется давление патологически измененного хряща на нервы, что приводит к устранению болевого синдрома и нарушений подвижности.
- Чрескожные методы лечения межпозвоночных протрузий – хирурги способны добиться уменьшения размеров патологического выпячивания только путем введения тонкой иглы в пораженный межпозвоночный диск. Через нее в толщу пульпозного ядра погружается световод или специальный электрод. Они создают тепловую энергию или облако холодной плазмы, которые приводят к склерозированию части студенистого ядра и уменьшению размеров диска. К числу таких методов принадлежат холодноплазменная, лазерная и радиочастотная нуклеопластика.
- Ламинэктомия – удаление части позвонка и его дужки над спинномозговым корешком. Метод позволяет увеличить свободное пространство вокруг нерва, что приведет к улучшению его кровоснабжения, ликвидации отечности периневральной оболочки и как следствие уменьшению компрессии.
- Спондилодез – метод, подразумевающий удаление межпозвоночного диска и соединение позвонков пораженного сегмента между собой, в результате чего они полностью сращиваются. Это приводит к стабилизации позвоночно-двигательного сегмента, устраняет патологическую подвижность позвонков и предотвращает травмы.
- Вертебропластика – малоинвазивный метод лечения компрессионных переломов, гемангиом и некоторых других опухолей, остеопороза позвоночника, подразумевающих заполнение дефекта костным цемент ом. Он вводится в необходимую область посредством тонкой иглы. Процедура может проводиться под местной анестезией и отличается коротким восстановительным периодом.
- Эндопротезирование межпозвонкового диска – при сильном разрушении хрящевой ткани возможна замена дисков искусственными имплантатами. Они обладают хорошими биомеханическими свойствами и выдерживают большие нагрузки.
- Операции по коррекции искривлений (деформаций) позвоночника – при сколиозе с целью выравнивания позвоночного столба применяются металлические конструкции. Они бывают разных типов и требуют применения различных способов монтажа. Металлоконструкции устанавливают по всей сколиотической дуге и позволяют добиться существенного выравнивания позвоночника.

Стоимость таких операций рознится в достаточно широких пределах. Наиболее высокими ценами отличаются микрохирургические вмешательства и операции, предполагающие установку имплантатов или дорогих фиксирующих конструкций.

Наша клиника специализируется на лечение заболеваний позвоночника, неврологических нарушений и ряда других патологий. У нас вы не только можете получить консультацию высококвалифицированных врачей, но и быстро пройти все необходимые в конкретном случае диагностические мероприятия на оборудовании последних поколений. Мы сможем точно определить причину болей и подобрать оптимальную тактику лечения, что обеспечит наступление улучшения состояния и достижение стойкой ремиссии.
При наличии показаний вы сможете получить помощь профессиональных спинальных хирургов в лучших клиниках столицы. Наши хирурги имеют большой практический опыт, регулярно повышают свою квалификацию и осваивают передовые методики оказания хирургической помощи больным с разными диагнозами.
Содержание
- Разновидности болей в спине и возможные причины
- В области поясницы
- В области поясницы справа
- В области поясницы слева
- Мышечная боль в спине
- Защемление нерва
- Межпозвонковая грыжа
- В области лопаток
- К какому врачу обращаться?
- Остеохондроз: опасность заболевания
- Признаки и причины
- Диагностика
- Кто такой невролог, что он лечит?
- Чем невролог отличается от невропатолога?
- Лечение болей в спине
- Физические упражнения от боли в спине
Можно выделить основные причины, по которым человек страдает от болей в спине:
- болезни позвоночника;
- грыжа (выпячивание в канал, где располагается спинной мозг);
- заболевания мышц спины;
- доброкачественные и онкологические опухоли;
- повреждения внутренних органов;
- сидячий образ жизни;
- чрезмерные физические нагрузки.
Разновидности болей в спине и возможные причины
Рассмотрим подробнее варианты локализации болей и возможные причины их появления.
Чаще всего от таких болей страдают пожилые люди. Основная причина – локальный воспалительный процесс. Проявления заболевания:
- после определенной пройденной дистанции появляется боль в спине и отдает в ногу;
- при дальнейшей нагрузке неприятные ощущения нарастают;
- немеют ноги;
- боль облегчается, если согнуть спину.
Причины болей в спине выше поясницы можно узнать, проанализировав характер ощущений. Например, опоясывающая боль, которая концентрируется под ребрами слева и переходит в область поясницы, сопровождаемая расстройством кишечника, высокой температурой тела, рвотой, тошнотой, говорит о панкреатите.
Острый болевой синдром в пояснице связывают с:
- разрывом кисты у женщин;
- камнями в почках;
- воспалением мочеточника;
- острыми болезнями кишечника.
Тянущая боль в правом боку может говорить об:
- онкологии;
- миозите;
- сколиозе;
- проходящих в позвонках дегенеративных процессах.
Сильная, резкая, острая боль выше поясницы появляется после сильного переохлаждения, травмы, при аппендиците, грыже, воспалительном процессе. В этой области болит при патологии почек, когда жидкость полностью не выводится из организма. Острая боль может свидетельствовать о мочекаменной и желчнокаменной болезни.
Выше поясницы справа также болит (резь, жжение) при:
- кифозе;
- сколиозе;
- воспалении нервных корешков спинного мозга;
- костной форме туберкулеза;
- остеомиелите.
При поражении позвоночника, страдает не только он сам, но и мышцы в этой области.
Ноющая боль в левом боку, не проходящая даже в покое, возникающая и при ходьбе, и при физическом напряжении, и при беге, и после длинной поездки или в конце рабочего дня. Если она не проходит после отдыха, причинами могут быть:
- остеохондроз;
- сколиоз;
- нарушенное кровообращение;
- инфекционное поражение позвоночного столба.
Если болит при ходьбе и проходит после отдыха, то это может быть вызвано радикулитом, смещением позвоночника, сахарным диабетом (в стадии, когда он поражает суставы), защемлением нервного корешка.
Ноющая боль слева, выше поясничного отдела, возникает у офисных работников, учителей и других людей с малоподвижным образом жизни. Это может свидетельствовать о начале остеохондроза, плохой осанке, недавнем переохлаждении.
Важно! Острая, опоясывающая боль, отдающая в область левой лопатки, может быть симптомом инфаркта миокарда.
Локализуется в нижней части спины, сопровождается перенапряжением мышц. Очень часто появляется по утрам или после отдыха, после длительного расслабления мышц. Если мышцы долго нагружать, то постепенно нарастает и боль. Причины ее появления:
- резкое поднятие тяжести;
- перенапряжение из-за сидячей работы, неудобной и/или неправильной позы;
- переохлаждение (постоянная ноющая, режущая боль, тяжело разогнуть спину).
К симптомам патологии относятся:
- потеря чувствительности пальцев ног и рук;
- боль, отдающая в руку или плечо;
- боль, отдающая в ногу или ягодицу.
Последние два симптома различаются по локализации грыжи.
Наиболее частая причина грыжи – деформация межпозвонковых дисков, связанная с нарушенным обменом веществ. Диск усыхает, обезвоживается, теряет эластичность. В результате он выпячивается, а расстояние между позвонками уменьшается. При резкой нагрузке и активных физических занятиях также может сформироваться грыжа.
Лопатка – треугольная парная кость, расположенная недалеко от плечевой кости и ключицы. К ней прикрепляются мышцы, которые ответственны за движения в плечевом поясе. Виды болей под лопатками в медицине подразделяются на несколько групп:
- по характеру – острые, тянущие, пульсирующие, ноющие, спазмирующие, а также жжение и др.;
- по локализации – под правой лопаткой сзади со спины, посередине, слева, между ребер, отдающие в грудь;
- по длительности – с резким дебютом, периодически возникающие, усиливающиеся или уменьшающиеся, – значение также имеет, сколько длится приступ.
- лопаточно-реберный синдром (ноющая или сильная боль в плече, под лопаткой или над ней, может охватывать все плечо и часть грудины, сопровождается хрустом при вращении плечом или рукой);
- язва желудка (ноющая, тупая боль, нарастающая или ослабляющаяся после приема лекарств, чаще локализуется слева, сопровождается изжогой, тошнотой, рвотой);
- остеохондроз (ноющая боль, сопровождаемая нарушением зрительной функции, головокружением, иррадиирующими болями в руках);
- межреберная невралгия (усиливается при долгой ходьбе, глубоком вдохе, кашле, серьезной физической нагрузке, резких движениях, чихании);
- стенокардия (приступ начинается с болевых ощущений посередине груди, которые быстро распространяются и отдают под лопатку слева, в позвоночник, под ключицу слева).
При болях в спине следует обратиться к неврологу. Врач назначит диагностические мероприятия, исходя из вашей клинической картины.
Остеохондроз: опасность заболевания
Основное проявление остеохондроза – это дегенеративные процессы, проходящие в позвонках и межпозвонковых дисках. Патология может локализоваться в шее, груди и пояснице.
Рассмотрим, как проявляет себя патология и почему она появляется.
- Основная симптоматика при остеохондрозе – боль. Она может быть острой, усиливаться при движении, заставлять пациента принимать неестественные позы, в которых не болит. Также наблюдается постоянная, умеренно интенсивная, тупая боль.
- Ощущение усталости в области спины.
- Скованность при движении конечностями.
- гастритом и другими поражениями ЖКТ;
- миозитом мышц;
- стенокардией;
- почечными коликами.
При сочетанном поражении нескольких нервных корешков при остеохондрозе может проявляться радикулярный синдром.
Заболевание диагностируется в несколько этапов:
- сбор анамнеза, изучение жалоб пациента, истории его болезни;
- осмотр пациента, оценка походки, положения тела, состояния кожных покровов, симметрии двух сторон тела, объема движений и др.;
- рентгенография отдельно каждого отдела позвоночника, может быть назначена функциональная рентгенография;
- компьютерная томография – направленные снимки одного или двух участков позвоночника;
- магнитно-резонансная томография – визуализация нервных отростков, сосудов, межпозвонковых дисков.
Кто такой невролог, что он лечит?
Врач-невролог занимается заболеваниями нервной системы, в основе которых – нарушение функции нервных клеток, нейронов, ослабление связи между ними. В область ведения специалиста также попадают воспаления спинного и головного мозга.
- чувство локализации в пространстве, координацию движений;
- тактильную и температурную чувствительность;
- ощущение давления на тело путем помещения предметов разного веса;
- способность стоять в позе Ромберга;
- кожные и сухожильные рефлексы;
- силу мышц конечностей;
- указательные пробы (например, дотронуться пальцем до кончика носа).
С какими симптомами обращаться к специалисту?
Обратиться к неврологу нужно, если у вас присутствует следующая симптоматика:
- судороги, потери сознания;
- внезапные головокружения;
- шаткая, неуверенная походка;
- головные боли чаще раза в неделю;
- нарушение зрительной функции на фоне головной боли, рвота, тошнота, скачки АД;
- потеря зрения (преходящая);
- слабость мышц, которая нарастает и не восстанавливается;
- дрожь в ногах и руках;
- замедленные реакции;
- скованность в теле;
- боли в спине, руках, ногах, плечах;
- ухудшение памяти;
- сниженная чувствительность кожи, покалывание, онемение;
- бессонница или чрезмерная сонливость;
- изменение вкусовосприятия и обоняния;
- приступы страха, паники, тахикардии, озноба, жара без причины.
Лечение болей в спине
Рассмотрим перечень основных методов лечения боли в спине:
- мануальная терапия;
- хирургические средства лечения (в экстренных случаях);
- физиотерапия;
- лечебные блокады (уколы обезболивающих лекарств, имеющие пролонгированное действие);
- вытяжение позвоночника – сухое и в воде;
- прием препаратов;
- ЛФК;
- массажи;
- постизометрическое расслабление мускулатуры.
Для растяжения позвоночника и укрепления мышечного корсета, который держит вашу осанку, полезно делать следующие упражнения. Их можно выполнять, если у вас не было травм спины.
- Вис на турнике хотя бы 30 секунд в день.
- Лечь на спину на гимнастический коврик. Прижать лопатки к полу, ноги согнуть в коленях. Максимально отвести колени вправо, пока они не коснутся пола, а затем – влево.
Важно! Упражнения нельзя делать при болевом синдроме. Если он внезапно возникает во время тренировки, нужно прекратить гимнастику.

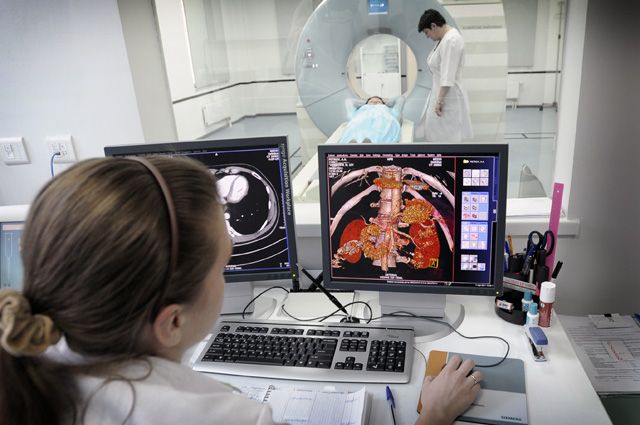
Сначала осмотр, потом МРТ
Большинство болей в спине не требуют дополнительной диагностики в виде компьютерной томографии, рентгена и МРТ. Если боль возникла впервые, имеет умеренную интенсивность, то при грамотном подходе лечится без дополнительного исследования. Достаточно осмотра врача и опроса пациента. В случае подозрения на травму, которая возникла после падения, какого-то агрессивного воздействия и т. д., чаще всего применяется рентгенография, при возможности — компьютерная томография.
Многие уверены, что с болями в спине нужно идти на консультацию к врачу-специалисту уже со снимком МРТ. Однако есть исследования, говорящие о том, что чрезмерная диагностика проблем с позвоночником может затягивать лечение либо вести его в неправильное русло. Например, часть анатомических изменений позвоночника — протрузии, грыжи — могут протекать бессимптомно и никак не беспокоить человека. Однако увидев на МРТ такие изменения, врач начинает их лечить. При этом причиной боли может быть что-то другое. Получается, что врач лечит картинку МРТ, а не пациента и его боль. Поэтому более разумный подход — сделать так, чтобы врач решил, нужно это обследование или нет, и выдал соответствующее направление.
Если же есть подозрения, что боли в спине вызваны именно межпозвонковой грыжей, дегенеративными изменениями позвоночника (остеохондрозом, говоря народным языком), МРТ необходимо. Это метод, который позволяет увидеть позвоночник и окружающие его мягкие ткани в реалистичном виде. При этом картинка МРТ зависит от мощности аппарата, которая определяется силой магнитного поля, измеряемого в Тесла (Тл). При болях в спине рекомендуется выполнение МРТ на высокопольном томографе мощностью не менее 1,5 Тесла. Качественное МРТ увеличивает шансы на то, что врач ничего не пропустит. Так что если имеется выбор, в какой именно клинике делать МРТ, есть смысл предварительно выяснить, каковы возможности предлагаемого диагностического оборудования.

Если не было травмы
Иногда боли в спине вызывают инфекции — спондилиты и спондилодисциты. Это воспаление позвонков и межпозвонковых дисков. Прежде чем назначать пациенту антибактериальную терапию, нужно обязательно подтвердить диагноз на МРТ.
В редких случаях, когда есть подозрения на онкологические проблемы, применяется исследование, которое называется сцинтиграфия — поиск метастазов опухоли в позвоночнике.
Пациентам с остеопорозом может назначаться денситометрия — метод измерения минеральной плотности костей.
Не оправдано при болях в спине выполнение ультразвукового исследования. Позвоночник — достаточно сложная структура, которая включается в себя и кости, и связки, и мягкие ткани, увидеть в ней какие-то патологии с помощью УЗИ практически невозможно: скажем, один специалист может увидеть грыжу, другой нет.
Когда проблема не в спине
Стоит помнить, что боль в спине нередко может быть проявлением заболеваний совсем других органов. Например, как боль в пояснице может ощущаться почечная колика. Нередки случаи, когда пациенты с приема невролога направляются на экстренную консультацию уролога или иногда даже в операционную. Хотя у человека просто болела спина. Однако после исследований выясняется, что у него проблема с мочевыводящей системой.
Боль в спине, которая отражается в область лопатки или грудины, может быть спутана с острым коронарным синдромом или острым инфарктом миокарда. При таком характере болей надо сначала выполнить ЭКГ, чтобы исключить инфаркт. И только после исключения приступать к лечению непосредственно болей в спине. Это ещё один аргумент за то, что не надо сразу бежать на МРТ, как только заболела спина.
Есть и другие патологии, с которыми нужно дифференцировать проблемы с позвоночником. В любом случае не стоит заниматься самолечением. Боль в спине бывает разная. И различной должна быть диагностика. Для пациента 80 лет это одно исследование и схемы лечения, для молодого человека 20 лет — совершенно другое. В любом случае диагностика — это вотчина врача, а не пациента.
Читайте также:


