Когда сделана операция болит поясница
ОПЕРАТИВНОЕ ВМЕШАТЕЛЬСТВО ПРИ БОЛИ В СПИНЕ
В зависимости от диагноза операция может быть терапией первого ряда – хотя такое встречается редко – или при хронической боли в спине, когда другие методы лечения не помогли. Если вы страдаете от постоянной боли или боль часто рецидивирует и мешает спать, работать или выполнять ежедневную деятельность, вы можете быть кандидатом на операцию.
Существует две группы людей, которым может быть необходима операция для лечения проблем с позвоночником:
• страдающие от хронической боли в позвоночнике и ишиаса, им часто ставят диагнозы грыжа межпозвоночного диска, стеноз спинномозгового канала, спондилолистез или перелом позвонка с вовлечением нерва;
• страдающие только от доминирующей боли в пояснице (с болью в ногах). Это люди с дискогенной болью в пояснице (дегенеративным заболеванием межпозвоночных дисков), при которой диски изнашиваются с возрастом. Обычно исход операции на позвоночнике наиболее предсказуем у людей с ишиасом по сравнению с теми, кто страдает от боли в пояснице.
Некоторые диагнозы, при которых может быть необходима операция, включают:
• грыжа межпозвоночных дисков;
• потенциально болезненная проблема, при которой жесткое наружное покрытие дисков, являющихся дискообразной частью соединительной ткани и служащих подушками для костей позвоночника, повреждены, что позволяет дисковому гелеобразному центру протекать, раздражая расположенные рядом нервы. Это вызывает тяжелый ишиас и нервную боль в ногах;
• стеноз спинномозгового канала;
• сужение спинномозгового канала, через который проходит спинной мозг и спинальные нервы. Он часто вызван чрезмерным ростом костной ткани из-за остеоартрита позвоночника. Сдавливание нервов, вызванное стенозом спинномозгового канала, может привести не только к боли, но также к онемению ног и утрате контроля мочевого пузыря и кишечника. Пациенты могут испытывать трудности при ходьбе на любые расстояния, а также сильную боль в ногах вместе с онемением и покалыванием;
• заболевание, при котором позвонки поясницы выскальзывают со своих мест. Поскольку спина пытается сама себя стабилизировать, суставы между выскользнувшими и примыкающими позвонками могут стать увеличенными, защемленными нервами при выходе из позвоночного столба. Спондилолистез может вызвать не только боль в пояснице, но и сильную пояснично-крестцовую боль в ногах;
• переломы, вызванные травмой позвонка или разрушением позвонка в результате остеопороза. Это вызывает почти механическую боль в спине, но может также создать давление на нервы, вызывая боль в ногах;
• дискогенная боль в пояснице (Дегенеративное заболевание межпозвоночных дисков).
Большинство дисков вырождаются со временем, но у некоторых людей процесс старения может стать хронически болезненным, существенно влияя на их качество жизни.
Ниже приведены широко применяемые операции на спине:
При грыже межпозвоночных дисков:
• Ламинэктомия/дискэктомия: Во время этой операции часть пластинки дуги позвоночника – участок кости в задней части позвонка – удаляется вместе с сегментом связки. Затем грыжа межпозвоночного диска удаляется через надрез размером 5 и больше сантиметров.
• Микродисюктомия: Как и традиционная дискэктомия, эта процедура включает удаление грыжи межпозвоночных дисков или поврежденной части диска через разрез на спине. Разница состоит в том, что разрез намного меньше и врач использует увеличительный микроскоп или линзы для определения локализации диска через разрез. Маленький разрез может уменьшить боль и разрушение тканей, а также сокращает размер хирургического рубца. Восстановление после микродискэктомии занимает столько же времени, как и после традиционной дискэктомии.
• Лазерная хирургия: Технологические достижения последних лет привели к применению лазера при оперировании пациентов с грыжей межпозвоночных дисков, сопровождающейся болью в пояснице и ногах. Во время этой процедуры хирург вводит в диск иголку, доставляющую несколько вспышек лазерной энергии для выпаривания ткани диска. Это сокращает его размер и уменьшает давление на нервы. Хотя большинство пациентов возвращаются к ежедневной активности через 3 – 5 дней после лазерной операции, облегчение боли может не проявляться, пока не пройдет несколько недель или даже месяцев после операции. Применение лазерной дискэктомии до сих пор обсуждается.
Пристенозеспинномозгового канала
При спондилолистезе
При остеопороэных переломах позвонков
Кифопластика: Как и вертебропластика, кифопластика применяется для облегчения боли и укрепления позвоночника после переломов из-за остеопороза. Кифопластика является процессом, состоящим из двух шагов. Во время первого шага врач вводит баллонный катетер для восстановления высоты и формы позвонка. Во время второго шага он делает инъекцию поли-метилакрилата для восстановления переломанного позвонка. Процедура проводится под анестезией и в некоторых случаях в амбулаторных условиях.
При дискогенной боли в пояснице (дегенеративном заболевании межпозвоночных дисков)
Междисковая элетротермальная терапия (МДЭТТ): Одна из новейших и менее инвазивных процедур для поясницы включает введение нити накала через маленький разрез на спине и внутрь диска. Затем электрическое напряжение проходит через нить и укрепляет коллагеновые волокна, которые держат диск вместе. Процедура проводится в амбулаторных условиях, часто под местной анестезией. Применение МДЭТТ до сих пор обсуждается.
Артродез позвонков: Когда выродившийся диск является болезненным, хирург может порекомендовать удалить его и срастить диск для облегчения боли. Это сращение может проводиться через брюшную полость – она называется передним поясничным интеркорпоральным спондилодезом, или через спину – называется задним сращением. Теоретически артро-дезная хирургия должна ликвидировать источник боли; процедура является успешной в 60–70 % случаев. Сращение при болях в пояснице или любая операция на позвоночнике должна проводиться только в крайнем случае, а пациент должен быть полностью информирован о возможных рисках.
Замена диска: Когда диск разрушен, одной из альтернатив дискэктомии – при которой диск просто удаляется – является его удаление и замена его синтетическим диском. Замена поврежденного диска искусственным восстанавливает высоту и подвижность между позвонками. Искусственные диски бывают нескольких видов.
Осложнения после операции на позвоночнике могут возникать из-за наличия у пациента тяжелых сопутствующих заболеваний, нарушений свертываемости крови, ошибок медперсонала при подготовке и выполнении хирургических вмешательств. Причиной могут быть выраженные патологические изменения позвоночного столба или индивидуальные особенности его строения, мешающие хирургу качественно выполнить необходимые манипуляции.
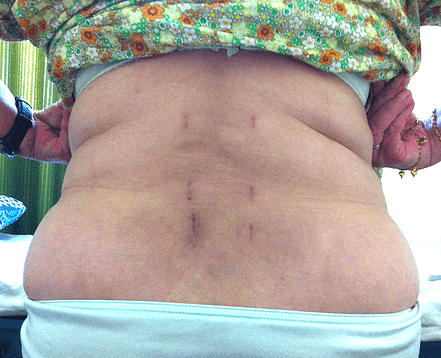
Операционные шрамы через 3 месяца после операции.
Операции чаще всего делают людям с остеохондрозом и его осложнениями (грыжами межпозвонковых дисков, стенозом позвоночного столба, деформацией или нестабильностью отдельных отделов позвоночника). Показаниями также могут быть тяжелые травмы, сколиоз, радикулит, спондилоартроз и т.д.
Общие осложнения
Возникают вне зависимости от вида хирургического вмешательства. Возникают после дискэктомии, ламинэктомии, спондилодеза, протезирования межпозвонковых дисков, хирургического лечения сколиоза и врожденных дефектов строения позвоночного столба. Такие осложнения развиваются после операций на шейном, поясничном, крестцовом отделах позвоночника.
Последствия анестезии(наркоза)
Возникают довольно редко. Могут быть вызваны вредным воздействием средств для наркоза, недостаточным опытом или ошибками анестезиолога, неадекватной оценкой состояния или некачественной предоперационной подготовкой пациента.
Возможные осложнения наркоза:
- механическая асфиксия;
- аспирационный синдром;
- нарушения сердечного ритма;
- острая сердечная недостаточность;
- психозы, бред, галлюцинации;
- рвота или регургитация;
- динамическая кишечная непроходимость.
Чтобы избежать нежелательных последствий анестезии, перед операцией человеку необходимо пройти полноценное обследование. Обо всех выявленных заболеваниях нужно обязательно сообщить анестезиологу. При подготовке к наркозу врач должен учесть возможные риски, выбрать подходящие препараты, адекватно рассчитать их дозировку.
Любопытно! При выходе из наркоза у многих пациентов появляется тошнота и рвота. Они легко купируются 1-2 таблетками или уколом.
После интубации практически всех больных беспокоит першение в горле. Неприятный симптом исчезает спустя несколько дней.
Тромбоэмболические осложнения
Тромбоз глубоких вен нижних конечностей и ТЭЛА могут возникать при многих хирургических вмешательствах. Их появления можно избежать с помощью медикаментозной профилактики и ранней мобилизации пациента. Поэтому всем больным перед операцией обязательно назначают кроворазжижающие средства.
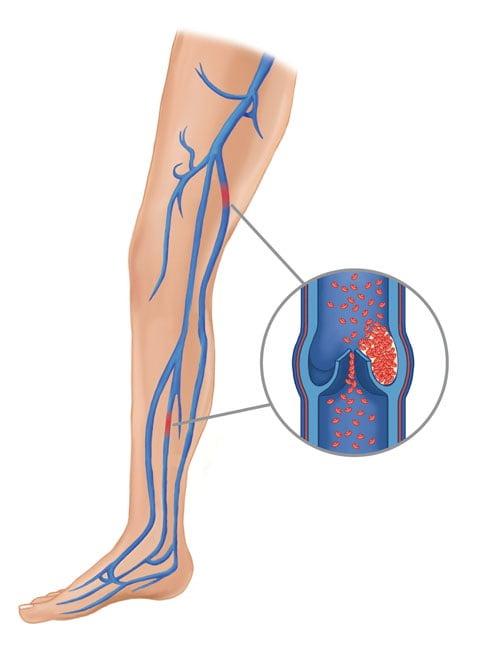
Тромбоз нижних конечностей.
При развитии тромбоэмболических осложнений пациентам надевают компрессионные чулки и повышают дозу антикоагулянтов. Лечение проводят под контролем состояния свертывающей системы крови.
Инфекционные осложнения
Развиваются примерно у 1% больных. Послеоперационные инфекции могут быть поверхностными или глубокими. В первом случае воспаляется только кожа в области разреза, во втором – воспаление распространяется на глубокие ткани, область вокруг спинного мозга, позвонки.
Признаки инфекционных осложнений:
- покраснение и отек в области послеоперационной раны;
- неприятный запах от дренажа;
- гнойные выделения с раны;
- усиливающаяся боль в спине;
- повышение температуры и появление мелкой дрожи.
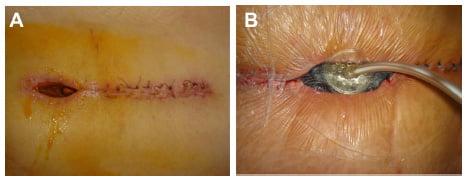
Гнойное воспаление операционной зоны.
Поверхностные инфекции хорошо поддаются лечению. Обычно врачам достаточно удалить инфицированные швы и назначить антибиотики. При глубоких инфекциях больным требуются повторные операции. Инфекционные осложнения после операции на позвоночнике с применением металлоконструкций могут привести к удалению имплантированных винтов или пластин.
Проблемы с легкими
Нарушение функций дыхательной системы возникает в случае интубации пациента. Причиной может быть воздействие медикаментозных препаратов, механическое повреждение дыхательных путей, аспирация желудочного содержимого или занесение инфекции с интубационной трубкой. Длительный постельный режим нередко приводит к развитию застойной пневмонии.
В послеоперационном периоде медперсонал следит за тем, чтобы пациент глубоко дышал и выполнял кашлевые движения. В профилактических целях больному разрешают как можно раньше садиться и вставать с постели. Если развития пневмонии избежать не удалось – ее лечат с помощью антибиотиков и постурального дренажа.
Кровотечения

Чтобы облегчить доступ к операционному полю, врачи тщательно следят за правильностью укладки пациента. С целью уменьшения кровопотери они используют контролируемую гипотензию. Параллельно с этим медики внимательно следят за тем, чтобы у больного не возникли ишемические повреждения спинного мозга, сетчатки, нервных сплетений, нервов нижней конечности.
Интраоперационные кровотечения менее опасны тех, которые возникают в послеоперационном периоде. Первые останавливают еще в ходе хирургического вмешательства. При вторых пациентам требуется экстренная повторная операция.
Повреждения мозговой оболочки, спинного мозга, нервных корешков
Во время выполнения манипуляций хирург может повредить твердую оболочку, которая окружает спинной мозг. Подобное случается во время 1-3% операций. Если врач сразу же заметил и ликвидировал проблему – человеку можно не беспокоиться. В противном случае у больного могут возникнуть серьезные осложнения.
Последствия утечки спинномозговой жидкости:
- сильные головные боли;
- менингит;
- энцефалит;
- миелит.
Если нарушение целостности мозговой оболочки выявляют в послеоперационном периоде – человека оперируют еще раз.
В редких случаях у пациентов может страдать спинной мозг или выходящие из него нервные корешки. Их повреждение обычно приводит к локальным парезами или параличам. К сожалению, подобные неврологические расстройства плохо поддаются лечению.
Переходный болевой синдром
Характеризуется болью в позвоночно-двигательных сегментах, расположенных рядом с прооперированной частью позвоночника. Неприятные ощущения возникают из-за чрезмерной нагрузки на данный отдел позвоночного столба. Патология чаще встречается среди пациентов, которым делали спондилодез. После операции по удалению грыжи позвоночника данное осложнение развивается крайне редко.
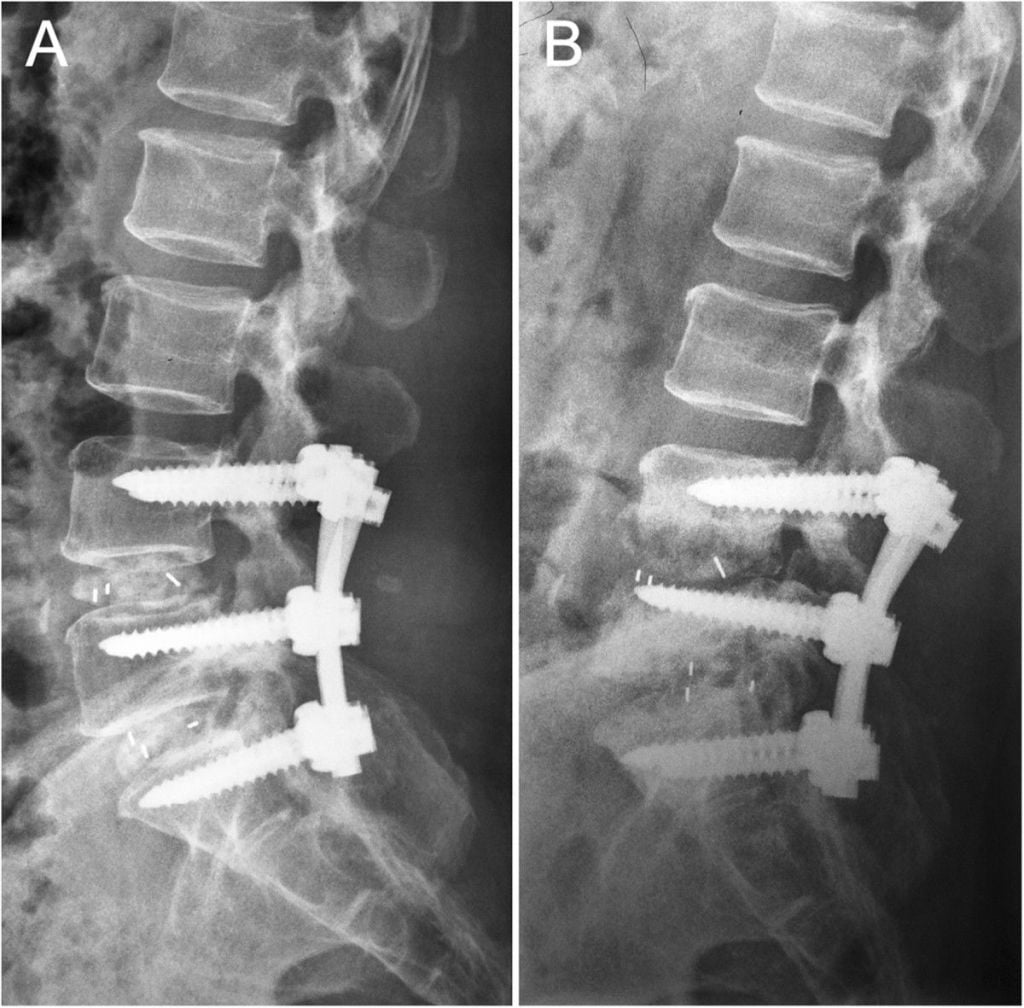
Фиксация поясничного отдела.
Облегчить боли в спине после операции вы можете с помощью лекарственных препаратов, физиопроцедур, специальных упражнений. Обратитесь к лечащему врачу чтобы тот подобрал вам оптимальную схему лечения.
Осложнения в шейном отделе
Операции на шейном отделе позвоночника могут осложняться повреждением нервов, сосудов, мышц или шейных органов. В послеоперационном периоде у некоторых пациентов могут смещаться установленные металлоконструкции.
Таблица 1. Осложнения при разных доступах к позвоночнику.
| Передняя хирургическая экспозиция | |
| Повреждения поворотных гортанных, верхних ларингеальных или гипоглоссальных нервов. | Поворотный гортанный нерв может повреждаться вследствие сдавления эндотрахеальной трубкой или из-за его чрезмерного растяжения во время операции. Патология развивается у 0,07-0,15% больных и приводит к временному или стойкому параличу голосовых связок.Верхний ларингеальный нерв (С3-С4) страдает при переднем доступе к верхней части шейного отдела позвоночника. При его повреждении пациенты жалуются на проблемы со взятием высоких нот при пении.Гипоглоссальный нерв травмируется в 8,6% случаев при доступе к позвоночнику (С2-С4) через передний треугольник шеи. Его повреждение приводит к дисфагии и дизартрии. |
| Повреждение пищевода | У 9,5% пациентов появляется дисфагия. В большинстве случаев она проходящая и вскоре исчезает без каких-либо последствий.Перфорация пищевода возникает всего в 0,2-1,15% случаев. Ее причиной могут быть интраоперационные повреждения, инфекционные осложнения, смещение установленных металлоконструкций и т.д. Перфорацию лечат хирургическим путем. |
| Повреждение трахеи | Может быть вызвано травмой во время интубации или прямой хирургической травмой. Повреждение трахеи очень опасно, поскольку может осложниться пролапсом пищевода, медиастенитом, сепсисом, пневмотораксом, стенозом трахеи или трахео-пищеводной фистулой. Патологию также лечат хирургически. |
| Повреждения сосудов шеи | При выполнении манипуляций на уровне С3-С7 хирург рискует задеть позвоночную артерию. Частота интраоперационных повреждений сосуда составляет 0,3-0,5%. Из-за неправильной хирургической диссекции или чрезмерной тракции у пациента могут пострадать сонные артерии. При повреждении сосудов хирург сразу же восстанавливает их целостность. |
| Задняя хирургическая экспозиция | |
| Дисфункция спинномозгового корешка С5 | Обусловлена его анатомическими особенностями и возникает вследствие чрезмерных тракций в ходе хирургического вмешательства. Обычно проявляется в послеоперационном периоде и исчезает на протяжении 20 дней.В целях профилактики данного осложнения врачи могут выполнять фораминотомию – увеличение размера межпозвонкового отверстия на уровне С5. |
| Постламинэктомический кифоз | Частота кифотических деформаций после многоуровневой ламинэктомии составляет 20%. Примечательно, что послеоперационный кифоз чаще встречается у молодых пациентов. Он развивается постепенно, приводя к мышечному перенапряжению и хронической боли в шее. Специфической профилактики и лечения патологии не существует. |
Осложнения после операций по удалению грыжи поясничного отдела
В 15-20% случаев хирургические вмешательства на пояснице безуспешны и не улучшают самочувствие больного. Основная причина этого – слишком тяжелое состояние пациента. К неудачному исходу лечения приводит поздняя диагностика, низкая квалификация оперирующего хирурга, плохая материально-техническая оснащенность больницы или использование низкокачественных фиксирующих конструкций.
Во время хирургический манипуляций иногда случаются повреждения аорты, идущих к ногам крупных сосудов, спинного мозга, спинномозговых корешков, нервов пояснично-крестцового сплетения. Все это приводит к развитию опасных осложнений (внутреннее кровотечение, дисфункция тазовых органов, нарушение сексуальных функций и т.д.).
Британская ассоциация хирургов-вертебрологов (The British Association of Spine Surgeons, BASS) подсчитала частоту летальных исходов при операциях на поясничном отделе позвоночника. При лечении спинального стеноза смертность составляет 0,003%, спондилолистеза – 0, 0014%.
Осложнения после установки металлоконструкций
Замена межпозвонковых дисков и установка фиксирующих приспособлений при спондилодезе может приводить к массе осложнений. Наиболее частые из них – переломы или несращения позвонков, формирование ложных суставов, смещение винтов, пластин или стержней. Во всех этих случаях пациенту требуется повторное хирургическое вмешательство.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
ТОП3 мифов про больную спину, которые мешают людям раз и навсегда решить свою проблему:
- Операции на позвоночнике рискованны, грозят инвалидностью и параличом.
- Хирурги готовы искромсать всех подряд, даже не предлагая пациенту альтернатив.
- Хороший массажист вылечит любую проблему со спиной.
Но российские пациенты и, хуже того, врачи — стараются до последнего избегать операций на позвоночнике. Это до сих пор повсеместно считается опасным. А за безопасной нейрохирургией принято ехать разве что в Германию и платить в районе 30 000 евро. Не готовые к таким расходам пациенты, вынуждены снимать симптомы грыж и стенозов медикаментами и физиотерапией. Но эти меры не убирают проблему, а лишь дают возможность жить с ней, испытывая постоянные неудобства, ограничивая себя в движениях, выборе увлечений, работы и даже позы для сна.
Мы ежедневно выписываем людей, которые после операции на позвоночнике уходят от нас на следующий день на своих ногах, возвращаются к жизни без противовоспалительных мазей и обезболивающих уколов.
Так что сегодня расскажем, как делают современные операции на позвоночнике, действительно ли велики риски, и как жить, чтобы не попасть на стол к хирургу.

Отчего болит спина и почему нельзя терпеть
Почти каждый человек старше 20 хотя бы однажды испытывал боль в спине. В чем причина?
Опорно-двигательный аппарат Homo sapiens хорошо приспособлен для прямохождения, а кое-где даже хранит ностальгические воспоминания о древолазании (например, широчайшие мышцы спины, нужные теперь разве что альпинистам и бодибилдерам).

А вот комфортная цивилизованная жизнь наступила, по историческим меркам, буквально вчера, и к такому жизнь нас не готовила. Не предусмотрено человеческой биомеханикой, что тело будет по 3 часа в день неподвижно сидеть в автомобиле и по 8-10 часов — за компьютером. А стоит при этом отклонить позвоночник от вертикали или изменить его естественный прогиб (например, ссутулиться) — давление на межпозвонковые диски растет в разы.
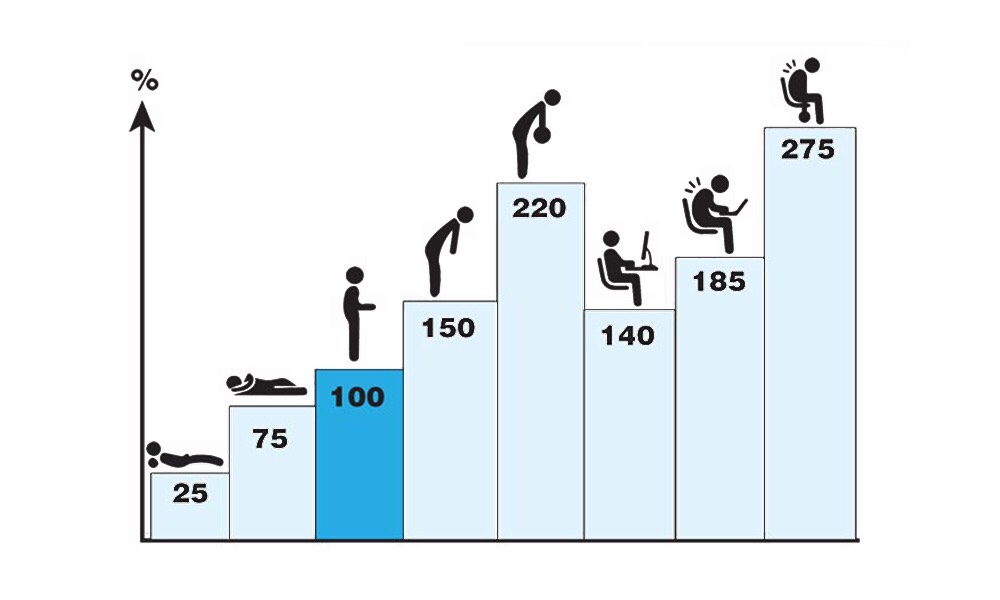
Не рассчитывала природа и на то, что станет модным три раза в неделю таскать тяжести в спортзале ради красоты.
Общий вывод — позвоночник страдает по разным причинам почти у всех современных городских жителей. У вас самих или у ваших знакомых почти наверняка бывает боль в пояснице или шее, дискомфорт и онемение в конечностях, острые головные боли, шум в ушах и мушки в глазах.
Но люди настолько привыкли к этим симптомам в повседневной жизни, что просто приспосабливаются к ним: подкладывают подушки, переворачиваются на другой бок или мажут спину мазью из рекламы на ТВ.
Почти 90% наших пациентов, прежде, чем прийти с жалобами в клинику, занимались самолечением. Многие только усугубили этим проблему. Пока человек живет с болью, в его костной, хрящевой, нервной ткани происходят изменения, часто необратимые.
Вовремя сходить к врачу и сделать МРТ — это небольшое усилие может сохранить вам годы свободного движения и предупредить действительно серьезные проблемы, вплоть до паралича.
Грыжа, протрузия, стеноз и прочие неприятности
Самая частая причина острой боли в спине, нарушения движений и работы конечностей у пациентов относительно молодого возраста (до 50 лет) — грыжа межпозвонкового диска.
Вот здоровые позвонки и диск между ними.
Диск состоит из плотного волокнистого фиброзного кольца, внутри которого находится гелеобразная структура — пульпозное ядро. Сверху и снизу диск прикрыт хрящевой тканью.
Межпозвонковые диски выполняют работу амортизаторов, когда мы двигаемся, подолгу сидим или стоим. Они предотвращают соприкосновение и истирание позвонков. Если межпозвонковый диск подвергается сильному давлению слишком долго и регулярно, в нем возникают дегенеративно-дистрофические изменения.
Она может не повлечь серьезных проблем. Если принять меры предосторожности, с протрузией можно спокойно прожить всю жизнь. Но опасно, что проблемы уже есть, а без симптомов человек о них не знает и не считает нужным беречь позвоночник.
Тогда со временем протрузия увеличивается. А где фиброзное кольцо тонко, там и рвется. Пульпозное ядро выдавливается наружу. Так образуется грыжа.
Если она выходит в сторону позвоночного канала, то сдавливает проходящий там спинной мозг или нервные корешки, причиняя сильную боль и нарушая нервную проводимость.
Грыжа может случиться и в 20, и в 70 лет, но в пожилом возрасте (после 50 лет) причиной проблем со спиной и конечностями часто является не острый, как в случае с грыжей, а постепенный хронический процесс. Стеноз — сужение позвоночного канала.
Все это приводит к болевым синдромам, к нейрогенной хромоте, и т.д.
Как это лечат без операции
Если стеноз, протрузия или грыжа есть, но нет сдавления корешков, нарушения рефлексов, движений и чувствительности, а есть только боль в поясничной области, назначается консервативное лечение. Оно включает в себя три блока — физиотерапия, лечебная физкультура (ЛФК) и медикаментозное лечение.
Добавляются занятия с инструктором ЛФК. Он помогает пациенту убрать мышечно-тонический синдром (длительные спазмы, повреждающие мышечные волокна), учит правильным движениям и упражнениям, следит за верной техникой выполнения и адекватностью нагрузки, объясняет, что нельзя делать при данном диагнозе.
Лекарственная терапия — третий блок. Это противовоспалительные и обезболивающие препараты, снимающие мышечно-тонический синдром; витаминотерапия (мильгамма, комплекс витаминов группы B); препараты, восстанавливающие проводимость нервных волокон. Это и таблетки, и инъекции, и мази для местного нанесения. Медикаментозное лечение преследует основные цели: снять спазм, убрать боль, уменьшить отек и улучшить кровообращение.
Длиться физиотерапия может годами. Пациенту становится легче на время. Затем возвращается обострение, снова нужно проходить курс терапии. Консервативное лечение требует в среднем 1-2 раза в год вкладывать в спину от 30 000 до 120 000 руб. за медкаменты и физиотерапию, чтобы не пришлось терпеть боль и не получить ухудшения.
Но консервативное лечение исторически считается менее рискованным, чем оперативное вмешательство, направленное на устранение главной проблемы. Около 70% случаев протрузий, грыж и стенозов ограничиваются в показаниях консервативным лечением и сегодня. Так что ужастики о злых хирургах, которые никогда не соглашаются отправить пациента в аптеку и на массаж, а исключительно тащат в операционную — это ни что иное, как фольклорное преувеличение.
Операция на позвоночнике: опасность или необходимость?
Однако, проблема возникает тогда, когда показания для операции есть, но пациенты тратят ресурсы на неэффективное лечение, а на операцию не идут — потому что ни они сами, ни, к сожалению, их врач просто не знают о том, что операции могут быть безопасными.
В недавнем прошлом единственным способом добраться до позвоночника была открытая операция. Такие вмешательства действительно сопряжены с серьезными осложнениями.
Как проводят открытые операции
Делается разрез на уровне грыжи, не меньше 3-4 см (до 8) в длину, рассекается кожа, отделяются мышцы, освобождается доступ к позвоночнику. Дальше открывается желтая связка: для этого кусачками удаляют дужки нижележащего и вышележащего позвонка, чтобы можно было увидеть структуры в позвоночном канале. Специальным крючком отводится в сторону нервный корешок, вырезается грыжа.
Если операцию проводят по поводу стеноза — все проходит похожим образом, но удаляется часть связок и костной ткани позвонка, достаточная для достижения декомпрессии ущемленных нервных корешков — проще говоря, чтобы дать им дополнительное пространство.
Полное восстановление после открытой операции занимает 4-6 месяцев, пациент долго не может сидеть и с трудом передвигается, нуждается в реабилитации с помощью физиотерапии, массажа, препаратов.
Рассмотрим возможные осложнения в ходе открытой операции.
- Необратимое повреждение нервных корешков. Чтобы вскрыть желтую связку или резектировать часть вышележащего/нижележащего позвонка, нужно с усилием надавить на кусачки. И даже опытный хирург не даст 100% гарантии, что в этот момент инструмент или костный осколок не повредят нерв.
- Дуротомия. Повреждение твердой мозговой оболочки вокруг спинного мозга. Не такое уж редкое событие при манипуляциях на позвоночнике, которое может привести к повреждению нервной ткани и истечению спинномозговой жидкости — ликворее. А это снова сдавление корешков и спинного мозга, боль и нарушение движения, риск развития менингита.
- Образование рубцов и спаек. Контакт нервных корешков с воздухом провоцирует излишнее рубцеобразование. И даже если операция прошла успешно, замещение нервной ткани в корешке соединительной тканью рубца нивелирует результаты операции и приведет к повторному ухудшению состояния больного.
Несмотря на сложность и риски открытых операций, их до сих пор регулярно делают по всему миру. Основная причина такой приверженности традициям — открытые операции нетребовательны к технологическому оснащению больницы. Для них не нужно покупать дорогое оборудование и повышать квалификацию хирургов и медперсонала.
Эндоскопические же операции требуют приобретения новой техники, обучения врачей — а это серьезные расходы.
Опытный нейрохирург разберется в технологии проведения эндоскопических вмешательств за неделю, но для этого ему нужно попасть на обучение к немецким или американским коллегам, а потом самому провести не менее 30 операций на Joimax или аналогичном оборудовании. В России такую технику практически невозможно найти: она стоит 20 000 000 рублей — адекватная цена за сложные наукоемкие технологи, но нереально огромные деньги для отечественных больниц.
Как оперируют позвоночник без разрезов?
Многие современные операции становятся закрытыми, эндоскопическими: через проколы в коже вводятся специальные тонкие трубки-манипуляторы с микроинструментами и видеокамерами на концах — врач видит все, что делает, не рискуя нанести повреждений костным структурам, нервным тканям или мышцам. Для нейрохирургии с ее высокими рисками это особенно полезно, и здесь малоинвазивный эндоскопический доступ становится стандартом качества.
Правда, для этого нужно сложное современное оборудование. Его производит всего несколько компаний, преимущественно немецких, и даже они не одинаково хороши. Нейрохирурги нашей клиники, пока ездили учиться в Германию, попробовали все доступные варианты технологий, и остановились на Joimax — это оборудование позволяет работать на всех отделах позвоночника и решать все задачи.
Главное достоинство эндоскопических операций — минимальная травматизация. Доступ к пораженной области происходит через естественные анатомические окна между костными структурами позвоночного столба: интраламинарно (между дужками позвонков) или трансфораминально (через межпозвонковое отверстие). При этом врач не нарушает биомеханику позвоночника, не вскрывает позвоночный канал, не удаляет часть позвонка, чтобы добраться до места сдавления нерва.
Перед операцией пациенту делают МРТ/КТ. Иногда назначаются функциональные снимки, чтобы посмотреть, нет ли листеза (смещения тел позвонков друг относительно друга) но, как правило, МРТ и КТ достаточно информативны. К моменту операции врач точно понимает, что и как будет происходить.
В точно установленном месте производится микроразрез. В него вводятся специальные трубки, постепенно бережно расширяющие отверстие и служащие направляющими для эндоскопических инструментов. Точность введения на этом этапе постоянно контролируется рентгеном. Рабочая трубка остается в пациенте до конца операции.
А дальше в трубку вводится эндоскоп: специальный инструмент, который, по сути, тоже является полой трубкой. На конце эндоскопа — видеокамера и источник света, а сквозь него проходит канал для всех остальных инструментов. Эндоскоп также вводят один раз в начале операции, а прочие инструменты доставляют к месту действия сквозь него по мере необходимости.
К эндоскопу подключают кабель, по которому изображение с камеры эндоскопа транслируется на мониторы в операционной. Нейрохирург видит все капилляры, сосуды, нервы, связки, кости с увеличением больше чем в 50 раз (сравн.: обычный операционный микроскоп увеличивает в 20-30 раз).
Вся операция занимает в среднем час. Самый длительный случай в практике нашей клиники — 4 часа, удаление сложного стеноза в поясничном отделе. Большое количество разрастаний потребовало времени, чтобы аккуратно их удалить: стачивание костной ткани алмазной фрезой — деликатный и постепенный процесс.
Но главное, разумеется, не то, что работать по технологиям Joimax удобнее, быстрее и проще самому нейрохирургу. Преимущества — у пациентов. Лечение стеноза или грыжи с помощью малоинвазивной эндоскопической хирургии лишено осложнений, рисков и просто неудобств, присущих открытым операциям.
Может, массировать, а не оперировать?
Логично, что люди все равно опасаются хирургии, даже малоинвазивной, но иногда самостоятельно выбирают взамен куда более опасные методы лечения, ошибочно полагая их мягкой альтернативой.
Часто они экономят время на диагностике. Всем предлагают одно и то же, независимо от диагнозов, уровня и характера болевых синдромов. Плохие мануальные терапевты лечат пациентов без МРТ или хотя бы рентгена.
Резюме
Еще 50 лет назад люди боялись стоматологов и их можно было понять, а сейчас лечение зуба не вызывает боли и занимает минимальное время в любой поликлинике. С операциями на позвоночнике такая же ситуация.
Часто опасность нейрохирургии по технологии Joimax меньше, чем от лечения массажем и препаратами. Да, мы пока единственные в стране, но есть уверенность, что со временем такая хирургия станет стандартом для всей отечественной медицины — прогресс продвигает сам себя.
Мы надеемся, что этот материал был полезен и дал некоторое представление о том, какие у современной медицины есть способы помочь. Теперь вы в курсе, что боль в спине — это не нормально, не навсегда и не обязательно, даже если вам 80. Хватит это терпеть.
Читайте также:






