Когда проходит боль нервов в спине
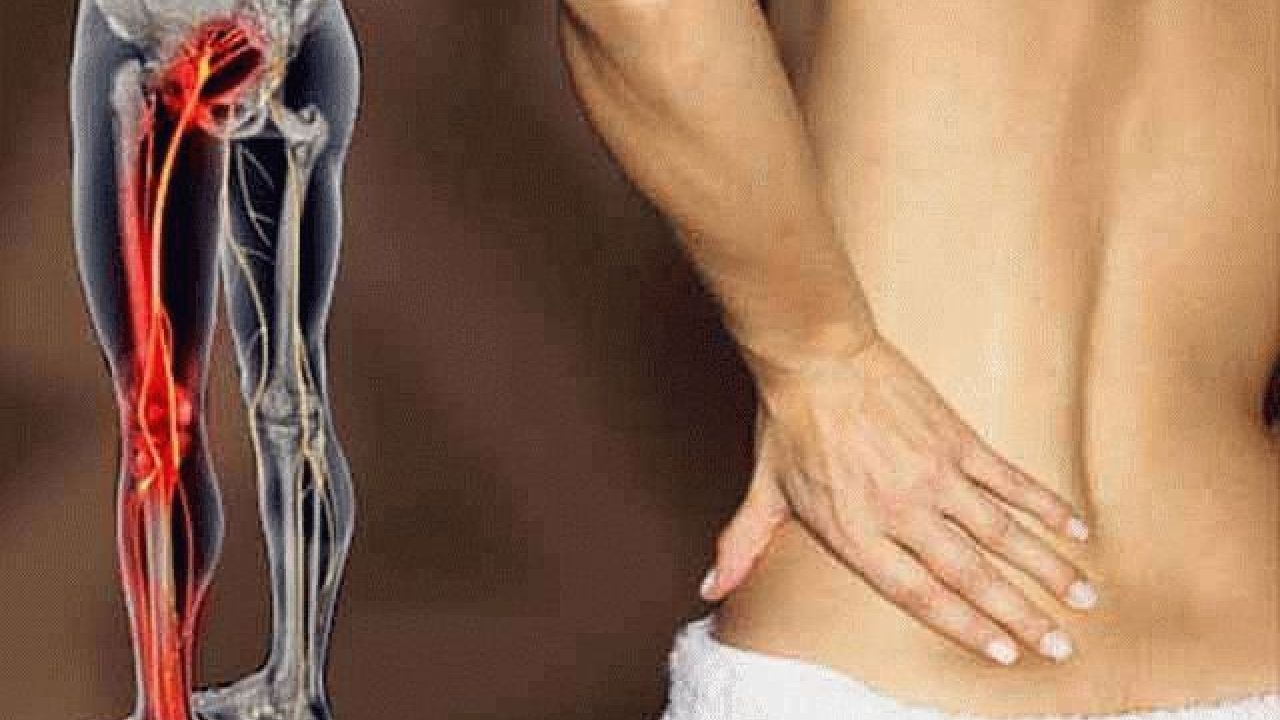
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный What is Sciatica нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
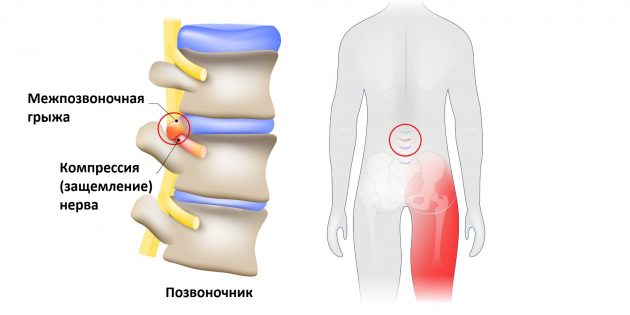
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом What You Need To Know About Sciatica .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам Sciatica Symptoms :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа Sciatica: Symptoms and Causes на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит Sciatica: Diagnosis and Treatment вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.

На боли в спине жалуется большинство невротических больных.
Симптомы психогенных болей в спине
- Боли в спине, возникающие на нервной почве, могут быть достаточно сильными. Нередко люди даже принимают обезболивающие препараты, особенно на ночь, так как не могут уснуть из-за дискомфортных ощущений.
- Боль может иметь разные оттенки. Часто проявляется как ощущение стянутости спины, ее ригидности, спазма мышц. Может развиваться болезненность, напоминающая синяки, когда до спины буквально больно дотрагиваться.
- Многие пациенты жалуются на то, что из-за боли они вынуждены ограничивать себя в движениях. Причем усиление болевого синдрома часто происходит на фоне самой обычной физической активности.
- Боли могут охватывать всю поверхность спины или быть сосредоточены только на небольшом участке. Локальные боли часто мигрируют.
- Усиление боли может происходить на фоне какого-либо события, связанного с явными психическими перегрузками. А может развиваться как будто на ровном месте.
- Интенсивность обычно варьирует день ото дня и от часа к часу. Иногда боли могут полностью уходить. Иногда быть сильными и постоянными.
Причины
Данное состояние является абсолютно нормальным в стрессовой ситуации. Другое дело, что у тех, кто страдает хронической тревогой, или как принято говорить ВСД, состояние волнения никуда не уходит, а потому и защитный мышечный панцирь работает постоянно.
И, безусловно, перенапряжённые мышцы болят. Что тоже совершенно нормально.
- Длительное пребывание в неудобной позе. Люди, находящиеся в состоянии хронической тревоги, очень часто принимают неестественные позы. И как будто застывают в них. Так голова может по-черепашьи быть вытянута вперед, спина сгорблена, плечи опущены и т.д. Причем сам невротик обычно и не замечает этого своего состояния. Конечно, мышцы в таком положении болят.
- Выполнение одних и тех же движений. Многие люди, когда нервничают, начинают бегать по комнате взад-вперед, дергать ногами, заламывать руки и т.д. И совершают они эти движения длительное время, иногда часами. Мышцы, которые и так уже были напряжены самим волнением, реагируют болью.
- Отсутствие физической активности. Другие невротики, особенно те, которые имеют, по их мнению, опасные для жизни симптомы, например, психогенные экстрасистолы или нервные боли в груди, напротив, лишают себя всякой физической активности. Постепенно мышцы на фоне гиподинамии слабеют. И потом при необходимости напрягаться болят значительно больше. А напрягаться в состоянии стресса они вынуждены.
- Гиперчувствительность. Любой невротик всегда сосредоточен на своем состоянии. И постоянно отслеживает, что и где у него болит, или работает не так, как надо. Почувствовав напряжение в спине при волнении, он немедленно на нем сосредотачивается. И в результаты даже самая несильная боль, вызванная нервным гипертонусом, перерастает в развернутый болевой синдром.
Как избавиться от нервных болей в спине?
Для того, чтобы вылечит невроз, надо долго и упорно работать над собой. Желательно при помощи психотерапевта.
Поэтому важно знать, что можно сделать здесь и сейчас, чтобы ослабить боль.
Упражнения на растяжку надо делать регулярно, а не только в момент возникновения боли. Это поможет справиться с хронической ригидностью мышц, которая почти всегда есть у тех людей, кто часто и сильно волнуется.
Внимательно следите за тем, как вы стоите, сидите, лежите. Расправляйте плечи, выпрямляйте спину. Не бегайте в согбенном виде по комнате. Не сидите крючком за компьютером.
Также ослабить психогенную боль в спине могут помочь массаж и теплая ванна, а еще лучше джакузи. Если нет возможности принять ванну, можно просто согреться под одеялом, пледом и т.д..
Болит и болит. Ничего страшного. Встаньте, подвигайтесь. Скажите себе, что боль в спине в том нервном состоянии, в котором вы находитесь, нормальное явление. Не стоит уделять ему внимания. Много чести.
Дополнительно ознакомьтесь с рекомендациями по устранению мышечных болей нервного генеза по всему телу. Они также помогают справиться с болями, локализованными преимущественно в области спины.


Наш эксперт – врач-невролог, кандидат медицинских наук Михаил Борисов.
Врачи знают, что сами по себе остеохондроз, грыжи и протрузии межпозвонковых дисков, заметные на снимках МРТ, ещё не причина для появления боли. Чаще всего в этом случае имеет место ещё и определённый психологический дискомфорт.
Не бесите его!

Замкнутый круг
Длительные переживания со знаком минус – это отнюдь не нечто эфемерное, что отражается только на душевном состоянии, но и вполне реальная физическая угроза. А главной мишенью хронического стресса являются мышцы. Если в здоровом состоянии они напрягаются только для совершения физических усилий, то у человека, погрязшего в негативных эмоциях, они остаются перенапряжёнными и жёсткими столько, сколько продолжается стресс. Если его воздействие долговременно, то со временем мышцы теряют эластичность и даже в спокойном состоянии остаются жёсткими, сжатыми. При этом они сдавливают нервы и сосуды, отчего ухудшаются кровообращение и питание тканей. И возникает хроническая, так называемая стрессовая боль в спине.
Находясь в длительном стрессе, человек часто перестаёт контролировать своё мышечное напряжение и словно бы теряет навык расслабляться. Это становится заметно даже внешне. Втянутая в плечи шея, согнутая спина, шаркающая походка – ведь именно так зачастую выглядят люди, которых скрутила беда. Неправильный двигательный стереотип, заставляющий человека принимать и сохранять нефизиологичные позы, ведёт к ещё большим перегрузкам мышц. А от этого ещё ощутимее боль. Ну а сильная боль, в свою очередь, приводит к ещё большему перенапряжению мышц. Замкнутый круг…
Когда не хватает радости
Затянувшаяся болезнь, проблемы на работе и в личной жизни, хроническая усталость и постоянный недосып – любая из этих причин может привести к стрессу. А длительное эмоциональное напряжение и депрессия нарушают выработку гормона удовольствия серотонина, что не только ухудшает настроение, но и понижает болевой порог. В этом случае даже небольшую боль пациенты ощущают как существенную. А сам стресс становится спусковым крючком для возникновения боли.

На этом фоне могут возникать психалгии (психогенные боли в спине), которые часто являются признаком скрытой депрессии. Такие боли могут и без лечения полностью исчезнуть на фоне положительных эмоций, но потом вновь обостряются под воздействием новых стрессов. Чтобы разорвать этот порочный круг, пациентам с хроническими болями, причины которых невозможно определить, назначают антидепрессанты (препараты, влияющие на выработку серотонина). Однако самолечение этими препаратами недопустимо. Помимо лекарств также может применяться гипноз, различные методики релаксации, тренинги и др.
Что поможет побороть стресс
- Дыхательная гимнастика
Чтобы успокоиться, дышать нужно не грудью, а животом – так, чтобы грудная клетка оставалась неподвижной. Выдох, при котором происходит максимальное расслабление, должен быть вдвое длиннее вдоха. Это поможет снизить возбуждение нервных центров. В этом плане очень эффективны занятия йогой.

- Физическая активность
Спорт помогает сжечь лишний адреналин. А уже через 30–40 минут занятий в организме начинают выделяться гормоны радости эндорфины. Для этого подойдёт любой фитнес и даже простая прогулка на свежем воздухе.
- Водные процедуры
Ванна с аромомаслами, сауна, баня или хотя бы обычный душ помогут очистить тело от загрязнений, а душу – от негативных эмоций.
- Соблюдение режима
Ежедневный 8‑часовой сон обязателен. Да и перетруждаться тоже вредно.
- Отказ от вредных привычек
Прежде всего от избыточного употребления алкоголя, а также от курения и вредной пищи (фастфуда, например).
- Диета, обогащённая магнием
Полезны какао, шоколад, орехи, семена тыквы, подсолнечника и льна. Такая еда может считаться антистрессовой.
- Положительные эмоции
Подойдёт всё, что доставляет удовольствие: хобби, общение с детьми и животными, путешествия, чтение, музыка, танцы, секс.
- Работа над собой
Стрессоустойчивость можно развить в себе самостоятельно. Медитируйте. Контролируйте эмоции, старайтесь не раздражаться. Научитесь переключать своё внимание с негативных аспектов, ищите во всём хорошую сторону. Больше улыбайтесь и радуйтесь. Будьте благодарны. Отмечайте даже маленькие положительные моменты и фокусируйте внимание на них.
- Натуральные успокоительные средства
Хорошо помогают расслабиться отвар корня валерианы или травы пустырника, ягоды боярышника, цветы пиона, вербена.

Важно
Признаки стрессовой боли в спине
- Боль в позвоночнике, возникающая в разных местах.
- Мышечная боль и наличие болезненных точек в мышцах.
- Бессонница и астения (повышенная усталость).
Также боль может быть вызвана серьёзным заболеванием (например, опухолью позвоночника). Поэтому прежде всего нужно пройти обследование.
Появление резких болей в грудном, шейном и поясничном отделе вызывается защемлением нерва. Часто такое нарушение возникает при небольшой нагрузке, но не правильном повороте туловища, особенно если человек выполняет работу в виде наклона вперед и одновременно скручивает туловище в сторону (подметает веником, моет полы без швабры, завязывает шнурки).
Такое положение ведет к нагрузке на позвоночник и растяжению мышц спины, держащих позвонки в физиологическом положении. При этом позвонок сдвигается с места и корешками сдавливает проходящие рядом нерва. Это вызывает защемление нерва и приводит к появлению сильного болевого синдрома.
Классификация
Зависимо от того, где происходит сжатие нервов, различают приступы:
- ишалгический (крестец, ягодицы, тыльная поверхность нижних конечностей);
- люмбоишалгческий (поясница, ягодицы, тыльная поверхность ног);
- люмбалгический (поясница, спина);
- цервикобрахиалгический (шея, верхние конечности);
- цервикалгический (шея).

Характер боли зависит от разновидности сжатых нервов. Когда защемлен чувствительный нерв, то пациент испытывает невыносимую боль, которая является поводом для госпитализации. При сжатии вегетативного и двигательного нерва боль не так ярко выражена. Больной ощущает онемение некоторых участков тела, конечностей, нарушение их подвижности. Поэтому при защемлении нерва необходимо сразу обращаться к врачу, а не проводить терапию на дому народными средствами. Ведь они помогают избавиться от поверхностных симптомов, то есть боли и воспаления, но не снимут причину появления защемления нерва. Притупление болезненности приводит к тому, что пациенты обращаются к специалисту в более поздний период, когда возникают осложнения в виде нарушения подвижности конечности (пареза), атрофии нерва.
Почему появляется боль
Остеохондроз очень распространенное заболевание, которое характеризуется деструктивным изменением костной и деформацией позвонков. При этом зазоры между ними уменьшаются, что приводит к раздражению и защемлению нервов. Остеохондроз является главной причиной сжатия нервных волокон .
В случае, когда напряженны мышцы спины, возникает сильная боль. Помимо этого гипертонус мышц негативно влияет на состояние кровеносных сосудов, нарушает кровообращение. Это приводит к дисфункции внутренних органов, нарушает работу головного мозга. При длительном сжатии нерва происходит его отмирание, что приводит к снижению чувствительности отдельных участков тела, воспалению, развитию радикулита. Есть и иные причины появления боли:
- внезапное изменение положения туловища (резкий поворот, сгибание);
- создание резкой нагрузки на позвоночник после его расслабления (отдых, сон);
- травма, вызванная любыми причинами;
- нарушения структуры позвоночника врожденные или приобретенные;
- послеоперационный период;
- гормональный сбой;
![]()
инфекционный фактор;- грыжи и протрузии;
- спазм мышечной ткани;
- наличие опухолей, сдавливающих нерв;
- ожирение.
Есть и другие предрасполагающие причины защемления нерва: беременность, сколиоз, генетический фактор, смещение дисков, длительная физическая нагрузка. Очень часто такие боли возникают у людей пожилого возраста. Это связанно с возрастными изменениями костной ткани.
Болевой синдром вызывается и при заболевании суставов. Это происходит потому, что воспаленные и отечные ткани сжимают нерв, раздражают его, тем самым вызывая боль при защемлении нерва .
Симптоматика при защемлении нерва
Главным симптомом защемления нерва является острая боль в спине, направленная по ходу защемленного нервного окончания. Болевой синдром резко ограничивает подвижность больного. Любое неловкое движение или напряжение мышц спины при защемлении нерва приносит пациенту дополнительные страдания. Боль не проходит даже в состоянии покоя. Таким больным трудно сидеть, лежать и даже стоять, любая физическая работа невозможна из-за сильных прострелов, возникающих при изменении положения туловища.
Позвоночник имеет физиологическую кривизну, которая при данной патологии выпрямляется, вызывая спазм близлежащих мышц. Если начать вовремя лечение защемления нерва, то возможно избежать воспаления и отека мышечных и нервных волокон. Длительное не лечение защемления нерва приводит к осложнениям в виде пареза и паралича. Поэтому при приступе нужно сразу же отправляться к врачу и проводить квалифицированное лечение.
Симптомы защемления нерва зависят от того, в каком отделе позвоночника произошло сжатие нервного волокна.
Причиной защемления нерва в поясничной области являются все вышеперечисленные причины плюс неактивный образ жизни, а также постоянная усиленная нагрузка на этот участок позвоночника.

Характер болей в идее прострелов. Они ограничивают движения больного, не дают выполнять любые физические нагрузки. Нарушается работа внутренних органов особенно ЖКТ. У больных снижается перистальтика, из-за нарушения иннервации тонкого и толстого кишечника. Также им трудно выполнить акт дефекации, поскольку болевой синдром вызывает мышечный спазм гладкой мускулатуры.
Болевой синдром распространяется по ходу седалищного нерва, ведь именно он страдает при такого рода защемлении. Пациенты отмечают потерю или наоборот повышение чувствительности в пояснице, бедре и тыльной стороне нижней конечности. Боль распространяется от поясничного отдела к ступням, поэтому больные с таким поражением отличаются прихрамыванием на одну ногу.
Грудной отдел позвоночника достаточно неподвижен по своему физиологическому строению и выпадение позвонков, а также последующее защемление нервов является редкой патологией. Но если это происходит, то симптоматика очень неоднозначная, поскольку в грудном отделе проходят нервы, иннервирующие сердечную мышцу. Поэтому боль в спине часто принимают за сердечные боли. Но есть одна особенность – такая боль не снимается сердечными препаратами.
Характерной особенностью болевого синдрома при сжатии окончания в грудном отделе является межреберная невралгия, главным симптомом которой является опоясывающий характер. Больному трудно дышать, двигаться. Боль как бы сдавливает грудь и не дает возможности пошевелиться. Становиться интенсивнее при вдохе, кашле и чиханье. Болезненность распространяется на область сердца, под лопатку, плече и руку. Иногда ощущается мелкое подергивание мышц, покалывание и онемение кожных покровов.

Болезненность при защемлении нерва носит разлитой характер, при котором нельзя точно установить локализацию поражения. Ее воспринимают, как сердечную, поскольку она иррадиирует в руку и ощущается в области сердца. Но отличается тем, что усиливается при движении. Возможно ощущение дискомфорта в эпигастральной области. Тогда ее путают с болью при гастрите, язве и иных болезнях ЖКТ.
При длительном сжатии нервов в грудном отделе у больного нарушается сердечный ритм, поскольку страдают нервные окончания иннервирующие миокард. Происходит ухудшение общего состояния больного, что является поводом к обращению к врачу.
Шея самая подвижная область позвоночника, на которую приходится наибольшая нагрузка. Поэтому шейный остеохондроз наиболее распространенная патология, которая вызывает защемление нерва в этой области. Вызывают их протрузии, деструктивные изменения, выпадение позвонков, различного рода травмы. Сжатие нерва может произойти при длительном нахождении человека в одном положение. При этом происходит отекание мышц и сдавливание ими нерва. При этом поражаются и кровеносные сосуды, что приводит к характерной симптоматике, присущей только при проблемах с шейным отделом. В результате нарушения кровообращения страдает головной мозг, что приводит к появлению:
- головной боли;
- головокружения;
![]()
повышенной утомляемости;- нарушения концентрации внимания;
- скачкам давления.
В таком состоянии больным характерны симптомы, как гипертоников, так и гипотоников, поскольку кровяное давление не стабильное и может резко повышаться или падать.
Характер боли при защемлении нерва резкий, пульсирующий, усиливающийся при изменении положения головы. Больные стараются не поворачивать голову, что тоже не облегчает состояние, поскольку мышцы затекают и боль возобновляется. При ущемлении затылочного нерва наблюдается болезненность тыльной стороны шеи и затылочной области. Боль поднимается к теменной области и затрагивает виски. Если защемлены нервные окончания, иннервирующие верхнюю конечность, отмечаются болевые ощущения в плече, а также нарушение сгибания рук, ослабление мышечного тонуса. Иногда сжатие окончаний в шее приводит к дисфункции органов ротовой полости, невозможности глотания и речи.
Такую патологию необходимо срочно лечить, поскольку при этом нарушается иннервация артерий, питающих головной мозг. Снижение кровообращения приводит к развитию ишемического инсульта, а резкое повышение тонуса сосудов может привести к кровоизлиянию. Поэтому при первых признаках заболевания нужна медицинская помощь.
Оказание первой помощи
При появлении приступа сильной боли в спине (люмбаго) нужно по возможности быстро обратиться в поликлинику. Если такой возможности нет, то в домашних условиях попробовать купировать приступ, спровоцированный защемлением нерва . В первую очередь необходимо ограничить движения и физические нагрузки, лечь на кровать с жестким матрасом или на пол, положив под себя в несколько раз сложенное одеяло. Если больной принимает положение сидя, то под ноги нужно подложить детский стульчик или любую другую возвышенность, потому что только в этом положение достигается максимальное расслабление мышц спины. Помимо этого надо принять:
![]()
обезболевающие препараты и спзмолитики (но-шпа, анальгин, спазмалгон);- противовоспалительные настероиды (диклак, нимид);
- диуретики (фуросемид, лазикс);
- противоаллергические лекарства (супрастин, диазолин).
В остром периоде при защемлении нерва нельзя выполнять зарядку, массаж, а также греть воспаленное место или принимать горячие ванны. Это приводит к повышенному кровообращению, приливу крови к пораженному участку и вызывает в нем отек, что приводит к усилению боли. После снятия приступа интенсивной боли пациенту обязательно нужно обратиться за квалифицированной помощью и провести нужное лечение.
Зачастую больные, сняв острую боль, не обращаются в поликлинику, но это опасно последствиями, поскольку защемление нерва вызывается остеохондрозом (наиболее частая причина), сдвигом позвонка и без квалифицированной помощи самостоятельно такая причина не убирается. Приступ возобновиться стоит больному сделать любое не правильное движение.
Диагностические исследования
При обращении в поликлинику врач в первую очередь соберет анамнез (опрос), проведет осмотр больного и для подтверждения диагноза направит на дополнительные исследования, самым результативным из которых является МРТ. Магнитная томография дает возможность определить причину защемления. Она помогает увидеть протрузии или грыжи, ставшие причиной болевого синдрома, структурные изменения позвонков. Ее проводят при подозрении на то, что причиной сдавливания нервных корешков являются грыжи и протрузии.

Если подозревают, что приступ боли вызван смещением позвонков, то проводят КТ. Эта методика дает представление о состоянии костной ткани, ее дегенеративных изменениях, положении позвонков. КТ и МРТ информативные методики, которые дают возможность при малой дозе облучения поставить точный диагноз.
Если у больного нет возможности пройти эти обследования, то делают рентгенографию позвоночного столба. Этот метод наименее информативный, но дает возможность увидеть искривления позвоночника. Он не действует на мягкие ткани и не покажет наличие грыж, также по снимку нельзя определить состояние костной ткани.
Лечение
После установления точного диагноза больному назначается лечение. В первую очередь необходимо снять приступ боли.
- Нестероидные противовоспалительные препараты (диклак, диклоберл, нимид). Их прием выполняют после еды, поскольку данная группа препаратов негативно влияет на слизистую оболочку ЖКТ. Если у больного есть гастрит или другие дисфункции пищеварительной системы, то применять такие лекарства нужно с осторожностью, чтобы не спровоцировать обострение или даже кровотечение. Поэтому принимать препараты надо в дозах и сроке, указанном врачом.
- Также назначают препараты, снижающие боль (анальгин, пенталгин).
- Спазмолитики (спазмолгон, но-шпа, папавернин).
- Миорелаксанты (мидокалм, тизалуд). Они используются для расслабления мышц, если защемление связанно с мышечным напряжением.
- Диуретики (фуросемид, лазикс). Препараты обладают мочегонным действием и помогают снять отечность с области поражения.
- Витамины группы В для улучшения обменных процессов.

После снятия приступа больным назначают физиопроцедуры: парафиновые аппликации, массаж, магнитотерапию, иглоукалывание. Также пациентам врачом ЛФК подбирается специальная зарядка, выполнение которой способствует укреплению мышц спины и препятствует смещению дисков.
Помимо этого пациентам рекомендуют включить в рацион питания продукты, улучшающие состояние костной ткани. Такое питание показано не только пациентам с остеохондрозом, но и страдающих заболеваниями суставов (артроз, артрит). Нужно употреблять пищу, богатую растительными жирами, белками, витаминами и микроэлементами:
- овощи и фрукты;
- телятина и жирные сорта рыбы;
- крупы;
- орехи;
- сухофрукты и цитрусовые.
- алкоголь;
- полуфабрикаты;
- маргарин;
- консервы.
О правильном питании расскажет диетолог, а людям с повышенной массой тела распишет специальную диету для снятия лишних килограммов и предупреждения рецидива заболевания. На период проведения лечебных мероприятий больному прописывают постельный режим, а в период восстановления – ограничение физической нагрузки.
Вышеуказанное лечения является стандартным для проведения терапии при не осложненной патологии. Если защемление нерва произошло в результате травмы, то к данной терапии присоединяется хирургическое вмешательство. Боль, вызванную сдавливанием корешков нерва опухолью, лечит онколог.
Хирургическое вмешательство проводится, когда не помогло консервативное лечение, боль не прошла, есть грыжи или опухоли сдавливающие нерв.
Профилактика
Профилактические мероприятия сводятся к следующим правилам:
- не подвергать организм чрезмерным физическим нагрузкам;
- вести активный образ жизни;
- следить за массой тела;
- придерживаться правильного питания;
- не подвергать организм частому переохлаждению.
Помимо этого нужно ежедневно выполнять зарядку, направленную на укрепление мышц спины. Периодически посещать бассейн, если есть возможность, заниматься в группе здоровья. Для того чтобы не было проблем со спиной нужно следить за своей осанкой, избегать ношения тяжести только в одной руке. Также нельзя спать на мягком матрасе. Нужно оборудовать кровать жестким или средней жесткости матрасом.
Соблюдение этих рекомендаций поможет предупредить рецидивы заболевания, сохранить подвижность позвоночника.
Читайте также:





