Классификация остеохондроза по попелянскому
О классификации синдромов поясничного остеохондроза (Я. Ю. Попелянский, г. Казань)
После работ Дежерина (1909), Сикара (1918), М. С. Маргулиса (1937) понятие ишиаса сменилось представлениями о корешковом характере процесса, о пояснично-крестцовом радикулите. Десятки тысяч нейрохирургических верификаций утвердили вертеброгенные синдромы моно- и бирадикулярной компрессии. Клиническая индивидуальность синдромов L4, L5, S1 корешков детально разработана (Бредфорд и Сперлинг, 1941; Киген, 1944; Л. С. Кадин, 1952; М. К. Бротман, 1964, 1927 и др.). Описаны варианты синдромов в зависимости от расположения грыжи диска по поперечнику; парамедианные, латеральные, фораминальные; описаны соответствующие варианты течения в зависимости от стадии выпячивания или выпадения диска (Армстронг, 1957; А. И. Осна, 1965; Б. Н. Эсперов, 1966; В. А. Шустин, 1966; И. М. Иргер, 1966; Б. Л. Дубнов, 1967; А. С. Кузнецов, 1967; Э. И. Раудам, 1968 и др.). Эта глава вертеброгенной патологии в основном завершена и ее место в учебниках невропатологии, нейрохирургии и ортопедии. Те из компрессионных синдромов, которые связаны с корешковыми артериями по механизму возникновения, являются вариантами корешковой компрессии, а по клиническим проявлениям - миелопатиями. Однако главой этой учение о пояснично-крестцовой вертеброгенной патологии нервной системы не завершается, а лишь развертывается. Наиболее часто встречаются не корешковые, а другие синдромы. Другие по механизму возникновения и по клиническим проявлениям. По механизму развития они связаны с ирритацией рецепторов в районе выпяченного или выпавшего диска (рецепторов задней продольной и других связок, фиброзного кольца, капсул суставов, сухожилий и мышц). В ответ на это раздражение возникают не только боли, но и (вследствие переключения через сегментарные аппараты спинного мозга) разнообразные рефлекторные ответы. Поэтому указанные синдромы являются болевыми и рефлекторными; рефлекторно-сосудистыми (вазомоторными), рефлекторно-нейродистрофическими (нейроостеофиброз по нашей терминологии, 1961) и рефлекторно-мышечными-тоническими. Таким образом, в основу классификации поясничных вертеброгенных синдромов может быть положен принцип, который мы считали целесообразным в отношении шейного остеохондроза - разделение их на компрессионные (корешковые) и рефлекторные (1966).
Не останавливаясь на корешковых синдромах, отметим лишь, что практически синдромы L4, L5 S1 корешка, или их сочетанного поражения в конечном счете сводятся к явлениям раздражения и выполнения в соответствующих мио- и дерматомах. Сопутствующие вегетативные нарушения различной степени выраженности встречаются при компрессии любого корешка. Но наиболее значительные вегетативные расстройства обусловлены не компрессией корешка, а раздражением ткани позвоночника, т. е. корешковых структур.
Среди рефлекторных (некорешковых) синдромов различают люмбаго (острые поясничные боли) и люмбалгию (подострые и хронические боли), а также люмбоишиалгию, т. е. боли, распространяющиеся на ногу. Сензорные и вегетативные явления раздражения выступают при них на первый план, тогда как симптомы выпадения бывают часто минимальными. Таким образом, в наиболее простой форме синдромы поясничного остеохондроза могут быть представлены в следующей схеме.

Углубленному дифференцированному клиническому анализу и дифференцированному лечению схема эта может способствовать лишь в случае ее более четкой патогенетической и клинической конкретизации. Для выбора лечебных средств при одном и том же корешковом или люмбоишиалгическом процессе важно определить, где находится пораженный позвоночный сегмент и какая патогенетическая ситуация создалась в зоне его нервных элементов. Необходимо определить степень устойчивости пораженного отдела позвоночника, выраженность сколиоза и другие стороны "вертебрального" синдрома. Однако опыт консервативных и хирургических воздействий, направленных лишь на поясничную область, показал, что такой ограниченный подход бывает эффективным лишь в тех случаях, когда не успели развиться вторичные (относительно самостоятельные), отраженные процессы на отдалении от поясничной области. На определенных этапах специальные воздействия на поясничный отдел позвоночника отступают на второй план, и лечение должно быть направлено на рефлекторно возникшие нейроваскулярные, нейродистрофические или мышечно-тонические нарушения в области ягодицы, в области проксимальных или дистальных отделов ноги. Также и в области поясницы в таких случаях требуется воздействие не на корешок и не на диск, а на вторично возникшие изменения в мышцах, капсулах суставов, связках и на другие ткани поясничной области. Так как эти вторичные изменения возникают не только под влиянием статикодинамических нагрузок ("расшатывание" позвоночного сегмента, разрывы фиброзных тканей и пр.), но, главным образом, рефлекторно, требуется учет всех звеньев рефлекторного кольца и, в частности, центрального звена. Так, например, в стадии относительной ремиссии на стороне люмбоишиалгии у 56,6% появляются крампи (Я. Ю. Попелянский и В. П. Веселовский, 1972). Оказалось, что в их возникновении - играют роль не только рефлекторно возникшие нейродистрофические изменения на периферии (в трехглавой мышце голени), не только гуморальные (медиаторные) сдвиги на периферии, но и изменения в центральных аппаратах. Сказанное касается и других рефлекторно возникших на периферии расстройств.
При учете всего сказанного приведенная выше классификация может быть принята лишь как первоначальная схема. Развернутый диагноз (нацеливающий на широкий спектр лечебных воздействий) должен отразить более конкретно многообразие синдромов остеохондроза. Однако попытка создания такой классификации синдромов наталкивается на исключительные трудности подбора соответствующих критериев. Следует согласиться с М. С. Маргулисом (1937), требовавшим общебиологического подхода при классифицировании заболеваний, включая заболевания периферической нервной системы. Он настаивал на учете как этиологической, так и патоморфологической основы синдромов. Сюда, как нам представляется, следует приобщить основной критерий патофизиологический. При учете указанных критериев такой клинический диагноз как люмбаго или люмбалгия в связи с остеохондрозом LIV-V отражает анатомический субстрат и (каким-то образом) этиологию. Но в этом диагнозе не отражены основные патофизиологические механизмы: рефлекторно возникшая контрактура в области мышц пораженного позвоночного сегмента с образованием сколиоза? Надрыв межостистой связки или перерастяжение "разболтанной" капсулы сустава LIV-V? Такой клинический диагноз как люмбоишиалгия в связи с остеохондрозом LIV-V не отражает основные патофизиологические механизмы синдрома: рефлекторные вазоспастические и другие вегетативные нарушения с соответствующим характером болей? Рефлекторные мышечно-тонические нарушения в области аддукторов бедра пли в аддукторах, в частности, в грушевидной мышце? Рефлекторные нейродистрофические изменения в сухожилиях сгибателей бедра и голени с соответствующими болями в подколенной ямке? Между тем указанная патофизиологическая дифференциация (с учетом сочетания различных синдромов) определяет и дифференцированные лечебные воздействия. К сожалению, разработка синдромологии некорешковых расстройств при пояснично-крестцовых вертеброгенных заболеваниях отстает от установленной синдромологии шейного уровня.
На основании литературных данных и собственных наблюдений можно выделить в порядке первоначальной наметки (для дальнейшей разработки) следующие некорешковые . рефлекторные синдромы.
До 76% людей в год испытывают боль в спине [1] . Эта статистика затрагивает людей всех возрастов и профессий. Причины боли могут быть различными, одна из них — остеохондроз позвоночника. Из-за малоподвижного образа жизни остеохондроз позвоночника встречается все чаще, и не всегда удается победить его самостоятельно. Поговорим о том, почему он возникает и как с ним бороться.





Что такое остеохондроз позвоночника
Остеохондроз может развиваться в любых отделах позвоночника.
В связи с большой нагрузкой чаще всего встречается остеохондроз поясничного отдела позвоночника. Симптомами являются:
- боль в пояснице, которая может быть резкой или тупой, постоянной, может усиливаться при движении;
- болевые ощущения могут отдавать в ноги, органы таза, в область крестца;
- в тяжелых случаях может встречаться нарушение чувствительности или подвижности, атрофия мышц нижних конечностей.
Второй по встречаемости — остеохондроз шейного отдела, который чаще связан с длительным неудобным положением головы, например, при работе за компьютером или с документами. Остеохондроз шейного отдела позвоночника проявляется следующими симптомами:
Реже всего остеохондроз поражает грудной отдел позвоночника, так как позвонки малоподвижно соединены друг с другом. Поражение в этой зоне может маскироваться под болезни сердца или легких. Симптомы грудного остеохондроза позвоночника:
- боль в спине на уровне лопаток, в грудной клетке, которая может усиливаться при наклонах, поворотах, во время вдоха или выдоха;
- нарушения кожной чувствительности.
Независимо от уровня поражения, боли при остеохондрозе позвоночника могут усиливаться при надавливании на те позвонки, которые участвуют в процессе.
При поражении нескольких отделов сразу можно говорить о распространенном остеохондрозе позвоночника.
Позвоночник обладает высокой прочностью и для развития заболевания нужно действие сразу нескольких провоцирующих факторов. Важно понимать, что на большинство, если не на все такие факторы пациент может повлиять и таким образом уменьшить вероятность развития болезни.
- отсутствие движения — при этом ухудшается кровоснабжение, а значит, и питание всех элементов позвоночника;
- чрезмерные физические нагрузки также вредны и могут привести к повреждению межпозвонковых дисков;
- длительное нахождение в неправильном, не физиологическом положении — неподходящая высота рабочего стола или стула приводит к тому, что человек вынужден постоянно наклонять голову, горбиться;
- стресс — чрезмерное напряжение в мышцах может привести к сдавлению сосудов, питающих позвоночник;
- избыточный вес;
- курение ухудшает микроциркуляцию во всех тканях организма;
- недостаточное употребление воды и белка сказывается в том числе и на состоянии межпозвонковых дисков.
Непосредственные причины остеохондроза позвоночника не всегда очевидны, но можно выделить следующие варианты:
- наследственная предрасположенность — генетически запрограммированные особенности хрящевой и костной ткани, при которых процесс изнашивания идет быстрее;
- травмы позвоночника — в месте повреждения могут развиваться разнообразные осложнения, в том числе и остеохондроз;
- профессиональные вредности, например вибрация;
- воздействие инфекций или химических веществ;
- естественное старение организма.
В зоне риска по развитию остеохондроза позвоночника находятся люди самых различных профессий. Это строители и спортсмены, хирурги и офисные работники.
Описание четырех стадий остеохондроза позвоночника предложил Осна в 1971 году. Они не используются для формулировки диагноза, но позволяют понять, как протекает заболевание.
- Межпозвонковые диски становятся менее упругими. Диск может незначительно деформироваться, происходит сдвиг внутреннего пульпозного ядра в пределах диска. Данный этап или никак себя не проявляет, или возникают незначительные боли.
- На втором этапе в диске могут появляться трещины, происходит ослабление окружающих связок. Соединение позвонков становится нестабильным. Возникают приступы острой боли с нарушением трудоспособности.
- Третий этап характеризуется полным повреждением межпозвонкового диска. При выходе пульпозного ядра за пределы диска возникает грыжа межпозвонкового диска. Может произойти деформация позвоночника или ущемление нервных корешков.
- На четвертой стадии затронуты окружающие ткани — позвонки, связки, спинномозговые оболочки. В итоге позвоночный сегмент может полностью потерять подвижность.
В результате остеохондроза позвоночника в ряде случаев возникают различные осложнения. Проблемы со стороны межпозвонковых дисков, грыжи и протрузии могут привести к сужению позвоночного канала, сдавлению спинного мозга и инвалидности.
В зависимости от уровня поражения, возможны различные проблемы с вовлечением нервных корешков. Это межреберная невралгия, нарушения чувствительности и двигательной функции верхних и нижних конечностей, нарушения в работе внутренних органов. Воспаление седалищного нерва, или ишиас, не только вызывает сильную боль, но и может приводить к заболеваниям тазовых органов и бесплодию.
Кроме нервных корешков при остеохондрозе могут сдавливаться позвоночные сосуды. При нарушении кровотока в позвоночных артериях, которые проходят в шейном отделе и питают головной мозг, могут развиваться мозговые нарушения, проблемы со зрением или слухом, дыханием или сердечной деятельностью.
В рамках официальной медицины диагностика остеохондроза включает в себя осмотр невролога для определения степени поражения нервных корешков, проверку рефлексов и чувствительности.
Из инструментальных методов могут применяться следующие:
- УЗИ сосудов позволяет выявить степень нарушения кровообращения, например, в позвоночных артериях;
- рентгенография позвоночника;
- КТ также использует рентгенологические методы, но позволяет построить трехмерное изображение изучаемой области, выявить даже небольшие смещения позвонков;
- МРТ специализируется на изучении мягких тканей, позволяет оценить состояние спинного мозга, визуализировать внутреннюю структуру межпозвонкового диска.
Для дифференциальной диагностики используются лабораторные исследования, общий анализ крови и мочи, показатели обмена кальция.
Терапия остеохондроза носит комплексный характер.
- Первым и очень важным средством в лечении остеохондроза является образ жизни. Нормализация условий труда, умеренные и регулярные физические упражнения, а также здоровый сон значительно улучшают состояние пациентов.
- Для медикаментозного лечения остеохондроза позвоночника невролог или врач общей практики может назначить лекарственные препараты. Чаще всего назначаются нестероидные противовоспалительные средства — это стандарт лечения остеохондроза позвоночника. Они уменьшают болевой синдром и снижают воспаление. Миорелаксанты способствуют уменьшению мышечного спазма. Витамины и антиоксиданты назначаются для защиты нервной ткани от повреждения. Однако любые лекарственные средства обладают побочными эффектами, например, НПВС могут негативно влиять на желудок.
- Кроме лекарственных средств используются средства физиотерапии, например массаж при остеохондрозе позвоночника, а также мануальная терапия. При тяжелых осложнениях остеохондроза может потребоваться хирургическая операция, однако ее назначают только при отсутствии эффекта от длительного консервативного лечения.
Лечение остеохондроза в классической медицине в большинстве случаев является длительным процессом и может оказывать на здоровье человека негативные эффекты. Так, ряд лекарств, в частности анальгетики и миорелаксанты (особенно с седативным эффектом), могут вызывать привыкание, а некоторые средства негативно влияют на работу желудочно-кишечного тракта. В качестве альтернативы можно рассмотреть методы, которые используются, например, в традиционной китайской медицине.
Традиционная медицина Китая очень популярна во всем мире, во многих странах существуют специальные центры и обучающие курсы. Подходы и методы терапии в Поднебесной отличаются от привычного, европейского взгляда на диагностику и лечение болезней. Все заболевания рассматриваются как нарушение баланса и движения энергии Ци в организме, а лечебные мероприятия направлены на восстановление этого равновесия. В Китае используются различные лечебные травы, животные компоненты, минералы, а также различные методы внешнего воздействия, такие как акупунктура и акупрессура. Эти методики имеют широкий спектр показаний и минимальное количество побочных эффектов.
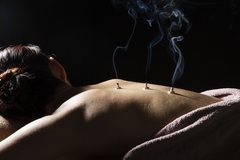
Акупунктура
Синонимичные названия этого метода — иглоукалывание, рефлексотерапия. Принцип лечения посредством акупунктуры заключается в постановке игл на биоактивные точки. Каждая точка связана с органом, на который проводится воздействие. Рефлексотерапия позволяет снимать напряжение и мышечные спазмы, обладает анестезирующим действием, способствует уменьшению болевого синдрома. Метод безопасен, так как большинство врачей используют одноразовые стерильные иглы. А в случае использования игл с покрытием из золота или серебра их в обязательном порядке стерилизуют. Ощущения во время процедуры зависят от индивидуальной восприимчивости, пациент может испытывать покалывание или онемение. Важно, чтобы процедуру проводил высококвалифицированный специалист с большим опытом работы. Неправильная установка игл будет бесполезна или даже вредна. В некоторых случаях иглоукалывание сочетают с воздействием слабых доз электрического тока.
Моксотерапия
Это специфический способ воздействия на активные точки с помощью специальных полынных сигар. Принцип действия похож на акупунктуру и часто используется в комбинации. Тлеющая сигара устанавливается на теле в специальном деревянном домике, при этом происходит прогревание активных точек. Полынь обладает дезинфицирующим, успокаивающим и расслабляющим действием.
Этот метод безопасен, так как тлеющий участок сигары не соприкасается с кожей, хотя в некоторых районах Китая применяются и прямые методы, действующие на кожу.
Массаж
Лечебный массаж в Китае практикуют несколько различных школ. Они используют приемы вращения, нажатия одним пальцем, методы мануальной терапии. Приемы традиционного массажа позволяют прорабатывать мышцы и суставы, а также опосредованно действуют на другие органы и ткани, способствуют повышению защитных сил организма.
Цигун
Традиционная китайская гимнастика так же, как и массаж, имеет несколько школ. Движения цигун, плавные, растягивающие и скручивающие, прекрасно подходят как упражнения для позвоночника при остеохондрозе. Приемы цигун не требуют наличия специального оборудования и могут выполняться в домашних условиях. Однако перед этим лучше всего подобрать подходящие упражнения вместе с врачом, а также отработать правильную технику выполнения под руководством квалифицированного специалиста.
Уровень науки и медицины в Китае очень высок, сочетание традиций и инноваций дает поразительные результаты. Примером достижения китайской науки могут служить методы ДНК-терапии и ДНК-вакцины — именно эти методики в настоящее время используются для разработки лечения рака и борьбы с ВИЧ.
Независимо от выбранных методов лечения, не меньшую роль играет профилактика остеохондроза. Что можно сделать для здоровья позвоночника:
- употреблять достаточное количество воды;
- контролировать вес, не переедать;
- подобрать правильную обувь, при необходимости — ортопедические стельки;
- выбрать хороший матрас для сна, не очень мягкий и дающий достаточную поддержку позвоночнику;
- употреблять пищу, богатую коллагеном (рыба, индейка, холодец, различные желе);
- выполнять регулярные физические упражнения;
- отрегулировать высоту рабочего стола и стула с учетом роста.
Что касается альтернативных методов профилактики, хорошо себя зарекомендовали массаж, цигун и акупунктура — по причинам вполне понятным и описанным выше.
Важно помнить, что с болью в спине можно и нужно бороться. Для того чтобы изменить образ жизни, не обязательно дожидаться первых признаков болезни. Можно уже сейчас встать из-за компьютера, размять шею, включить в свой список дел прогулки или массаж. А если остеохондроз позвоночника превратился в проблему, которая мешает жить спокойно, то совместные усилия науки и традиционной медицины помогут вернуть здоровье и радость движения.
Лечение заболеваний в традиционной китайской медицине направлено на оздоровление всего организма в целом. При остеохондрозе позвоночника может применяться рефлексотерапия в сочетании с множеством достижений традиционной медицины. Однако для успешной практики необходимы глубокие знания.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-000991
от 30 декабря 2008 года выдана Департаментом здравоохранения города Москвы
ГОУ ДПО Новокузнецкий государственный институт усовершенствования врачей Росздрава, кафедра восстановительной медицины Новокузнецк, Россия
Ключевые слова: остеохондроз позвоночника, боль в спине, нозология, классификация.
"SPINAL OSTEOCHONDROSIS": IN DEFENSE RELEASE FORM, TERMINOLOGY AND CLASSIFICATION PERSONALITY
State educational institution of additional postgraduate training "Novokuznetsk State Institute of Advanced Medical Ministry of Health of Russia",
Department of Rehabilitation medicin.
SUMMARY. In the SU "spinal osteochondrosis" stood out as an independent nosology to the top 70s of the twentieth century. In the West, such a representation is not so far. There are substantial differences in terminology. In connection with the liquidation of long-term isolation of Soviet science, the emergence of new methods of clinical and instrumental diagnosis of ideas of manual therapy and the introduction of a uniform classification of diseases ICD-10 among Russian scientists appeared unfounded trends in the audit exercise on osteochondrosis. This leads to a drop in the level of qualification of this profile, and as a consequence - to the deterioration diagnosis and treatment outcomes.
Key words: spinal osteochondrosis, back pain, nosology, classification.
Научные термины справедливо считаются инструментами познавательной деятельности человечества. Они необходимы для общения и взаимопонимания между учеными разных стран. Смысловое значение того или иного понятия только тогда становится всеобщим достоянием, когда оно зафиксировано точным, кратким, однозначным, благозвучным и легко запоминающимся термином. С целью избежать бытовых значений ученые охотно в качестве терминов используют иностранные слова. Нередко это преследует и другую цель – отгородится от дилетантов. В медицине, где ничего нельзя считать совершенно и окончательно изученным ревизия взглядов на те, или иные явления неизбежна и являются гарантией против косности и консерватизма. Все эти процессы находят отражение в эволюции терминов [6, 71].
И.Р. Шмидт [75] были конкретизированы основные патоморфологические субстраты ОП: внутридисковая дистрофия, нестабильность вследствие нарушения фиксационной способности фиброзного кольца, грыжа диска, спондилоартроз, а также возникающие в связи с дистрофическими изменениями в ПДС сужения межпозвонкового отверстия и спинального канала, реактивный асептический лептоменингит или эпидурит. Её клинико-генеалогические и генетико-математические исследования установили, что ОП - это мультифакториальное заболевание, фенотип которого детерминирован олигогенной комплиментарной системой главных генов и генов модификаторов при влиянии других систем генома [73, 32]. О.Г. Коган с соавт. [32] охарактеризовал заболевание с позиций системного подхода.
Таким образом, на сегодняшний день принято считать остеохондроз - не моно- и не полиэтиологическим, а мультифакторным заболеванием с наследственной предрасположенностью. На различных этапах процесса различные факторы становятся то основными причинами, то условиями развития заболевания [59].
При изучении роли центра и периферии в реализации НПОП было установлено, что врожденный дефицит двигательной преднастройки, моторная неодарённость, функциональная асимметрия мозга и особенности личностного реагирования оказывают существенное влияние на реализацию генетической предрасположенности к ОП и на клинический полиморфизм НПОП [3, 2, 52, 53].
По мнению В.П. Веселовского [8], НПОП – это не только и не столько проблема заболевания опорно-двигательного аппарата и периферической нервной системы; лишь с позиции нарушения функционирования таламо-рубральных структур центральной нервной системы (ЦНС) можно объяснить происхождение большинства его рефлекторных синдромов. В этом он видел одну из причин отсутствия чётких корреляций между патоморфологическими субстратами ОП и клиническими проявлениями, а также закономерное выявление функциональных патобиомеханических нарушений в значительном числе непораженных дистрофическим процессом ПДС.
К сказанному можно добавить саногенетическую роль процессов адаптации. Она проявляет себя как на структурно-тканевом уровне, так и на уровне самых верховных отделов ЦНС. Причем, чем ниже уровень достигнутых адаптивных приспособлений, тем более стойкой она является [13].
Дальнейшее развитие эти идеи получили в работах Г.А. Иваничева [21]. Он утверждает, что представления о обязательном сопровождении дегенеративно-дистрофических изменений ПДС клиническими синдромами следует считать ошибочными. Патологическая интеграция морфологических субстратов ОП осуществляется в ЦНС, где нарушение деятельности одного ПДС может быть представлено в виде генератора патологической детерминантной системы по Г.Н. Крыжановскому [35]. Этот генератор способен навязывать свою активность целой функциональной системе, меняя ее основные свойства. В результате развиваются нарушения двигательного стереотипа, трофики, гемодинамики, иммунных реакций и пр., распространяющиеся далеко за пределы поражённого ПДС.
В наиболее общем виде основные этапы функционально-структурной перестройки ПДС можно представить следующим образом.
1. Гиперфункция ПДС, проявляющаяся выраженной активностью саногенетических реакций (гипертрофия сегментарных мышц, изменение их координации, порога возбудимости, лабильности, смена режима работы нейротрофического обеспечения и т.д.)
2. Дисфункция ПДС, возникающая при недостаточности саногенетической защиты (перегрузки отдельных сегментарных мышц, функциональные блокады, триггерные феномены, появление патологических двигательных стереотипов).
3. Дистрофия ПДС (остеохондроз диска, артроз, спондилёз, остеопороз) - имеет две разновидности: а) осложненная (грыжеобразование с компрессией нейро-сосудистых структур или рефлекторными синдромами ОП); б) не осложненная (фиброз диска).
4. Консолидация ПДС - завершение функционально-структурной перестройки ПДС с выключением его из движения (ортопедическая компенсация) и с неизбежным увеличением нагрузки на соседние сегменты.
В 1962 – 1973 гг. в рамках вертеброневрологи постепенно сложилась синдромно-патогенетическая классификация ОП, в которой выделялись компрессионные (корешковые и спинальные), рефлекторные (мышечно-тонические и нейродистрофические), а позже и миоадаптивные синдромы. Миоадаптивный механизм, по мнению Я.Ю. Попелянского, обусловлен постуральными или викарными перегрузками определенных мышц. При этом подчёркивалось, что любой из этих вариантов редко выступает изолированно [59, 29].
Примерно в это же время наиболее авторитетные вертеброневрологические школы разработали свои классификации, которые получили регионарное распространение.
Не смотря на то, что разработанная главным образом отечественными учёными теория ОП является абсолютно корректной с позиции современного представления о патологии, она долгое время не находит должного признания за рубежом. Иными словами, когда в СССР уже считали остеохондроз самостоятельным заболеванием - на Западе такого представления не было (и до сих пор нет). Разногласия начинались уже на уровне терминологии.
К сожалению, на этой сентиментальной фразе мы не можем поставить точку, ибо обсуждаемая нозология по роковому стечению обстоятельств теперь уже становится изгоем в нашем собственном отечестве.
Международная статистическая классификация болезней и проблем, связанных со здоровьем (International Statistical Classification of Diseases and Related Health Problems) или МКБ (ICD) – это нормативный документ ВОЗ, предназначенный для обеспечения единства методических подходов при оценке заболеваемости и причинах смерти населения. С января 1991 года действует её десятый пересмотр - МКБ-10 (ICD-10).
Адаптация МКБ-10 к особенностям отечественной медицинской практики потребовала внесения ряда изменений, поэтому её русский вариант (перевод под редакцией Ю. Л. Нуллера, С. Ю. Циркина) не идентичен полностью ICD-10 [34].
Приказом Минздрава России от 27.05.1997 г. № 170 для достижения статистической сопоставимости отечественной и зарубежной медицинской информации органам и учреждениям здравоохранения было предписано с 01.01.1999 года осуществить переход на использование МКБ-10, как единого международного нормативного документа учета и отчетности в здравоохранении. Однако в большинстве регионов Российской Федерации (РФ) она была отложена на год [18].
Исходя из сказанного, у большинства учёных и практических врачей сформировалось вполне логичное убеждение, что МКБ-10 носит рекомендательный характер, не заменяет клинических диагнозов, не противопоставляется национальным классификациям и классификациям ведущих научных школ [64, 74, 70] (будто бы об этом было сказано в предисловии к её первому изданию [цит. по 44]). Поэтому в научной литературе обычно дается двойной диагноз — один согласно МКБ-10, другой — в соответствии с принятыми в РФ классификациями.
Таким образом, МКБ-10 — это перечень статистических категорий для преобразования словесной формулировки наименований болезней в буквенно-цифровые коды, которые обеспечивают удобство хранения, извлечения и анализа данных [41]. Она не предназначена и не пригодна для индексации отдельных клинических случаев. Задача врача составить развернутый клинический диагноз болезни, для чего необходимо использование клинических классификаций, отражающих этиологию, патогенез, патоморфологию, клинику, степень выраженности болезни, варианты течения и другие характеристики [23, 75, 12].
Несмотря на всё вышесказанное, не только сотрудники судебных, налоговых, страховых и т. п. органов (что ещё можно понять), но и чиновники от здравоохранения стали требовать при ведении медицинской документации (истории болезней, амбулаторные карты, справки) исключительного использования терминов МКБ-10. Всё чаще звучит статистическая терминология и в клинических диагнозах [44, 23]. В Новосибирске, например, все страховые медицинские организации требуют обязательного применения МКБ-10 [70].
Трудности с использованием МКБ-10 существуют у российских врачей скорой помощи [68], стоматологов [70], кардиологов [71] и, особенно, у психиатров [44, 64, 67]. Отчасти это связано с недостаточно грамотным медицинским переводом, отчасти – со своеобразием взглядов российских учёных по ряду конкретных проблем [72].
Следует также напомнить, что в МКБ-10 отсутствует понятие о степени выраженности обострения и полноте ремиссии, характере течения заболевания и его фазности. Всё это отрицательно сказывается на эффективности вновь возрождаемой диспансеризации, профориентации и других профилактических мероприятий.
Сложность идентификации в рамках НПОП многочисленных рефлекторных синдромов (туннельных и вегетативно-ирритативных, периартрозов и т.д.) обусловлена тем, что их проявления неспецифичны и нередко бывают обусловлены другими заболеваниями опорно-двигательного аппарата или внутренних органов. Однако труды отечественных учёных (А.И. Осна [46, 47], И.Б. Гордон [14, 15], Б.Г. Петров [48, 49, 50, 51], Е.С. Заславский [190, 20], И.П. Кипервас [27] и мн. др.) убедительно доказали их патогенетическую связь в том числе и с дегенеративно-дистрофическими поражениями ПДС.
В конце концов, в патогенезе большинства известных болезней присутствуют такие универсальные механизмы, как воспаление, аллергия или стресс, однако это не мешает клиницистам выделять индивидуальные черты воспаления почки или особенности иммунитета при ревматоидном полиартрите.
Известно, что признаком нозологии, помимо прочего, является единство этиологии, патогенеза и морфогенеза, а также общность алгоритма постановки диагноза [10]. Вряд ли эти критерии позволяют на данном этапе знаний разделить ОП на ряд автономных болезней.
Отдельно следует сказать об аномалиях развития и дезонтогениях позвоночника (аномалии краниовертебральной области, Кимерли, суставного тропизма, шейные рёбра, врождённые конкресценции, spina bifida и т.д.; конституциональная слабость связочного аппарата, спондилолиз и т.п.). Традиционно они также рассматриваются в связи с остеохондрозом, как факторы, способствующие его более ранней манифестации или усугубляющие его течение [5]. За исключением случаев с грубыми анатомическими дефектами, большинство из них без сопутствующих дегенеративно-дистрофических изменений в ПДС себя не реализуют. Будучи вычлененными из контекста единой клинической картины заболевания, они вряд ли смогут претендовать на статус самостоятельной нозологии.
Противопоставление мануальной медицины и вертеброневрологии приводит к тому, что целый ряд клинических феноменов (триггерная точка, миофасциальный болевой синдром, мышечный гипертонус, соматическая дисфункция и т.д.) нередко рассматриваются без должной нозологической конкретизации. Создается видимость самостоятельного существования отдельных синдромов (локтевой и крестцово-копчиковый периартрозы, межлопаточный болевой синдром и др.) в отрыве от их вертеброневрологической сущности.
С другой стороны, без учёта функциональных патобиомеханических изменений, рассматриваемых мануальной медициной нельзя объяснить дисфункциональные изменения в опорно-двигательном аппарате вдали от очага поражения в ПДС [37].
В свете сказанного, эти клинические дисциплины следует рассматривать как нечто единое. Мануальная медицина может быть определена как раздел, изучающий функциональные аспекты патогенеза, клиники и диагностики мышечно-скелетной системы, использующий для их коррекции специфические методы ручного воздействия и лечебной гимнастики. Вертеброневрология, в свою очередь, призвана изучать пато- и саногенетические аспекты морфофизиологических, биомеханических и клинических проявлений в опорно-двигательном аппарате при первичном поражении ПДС [38].
В эпоху беспрепцендентного плюрализма мнений в науке приходится защищать вертеброневрологию от нападок различных ревизионистов-демагогов и дилетантов-ниспровергателей.
Представим на минуту, что остеохондроз (или то, как мы его будем называть) перестанет существовать. Тогда больных с синдромом позвоночной артерии будут лучить классические неврологи от вертебробазилярной сосудистой недостаточности преимущественно медикаментозными средствами. Вполне очевидно, что без воздействия на шейный отдел позвоночника блокадами, мануальной терапией или физиопроцедурами радикального улучшения не наступит. Плечелопаточные периартрозы отдадут на откуп ортопедам-травматологам, и те тоже будут проводить лечение без вертеброневрологической специфики. Остальные рефлекторные синдромы, по-видимому, достанутся участковым терапевтам и семейным врачам. Стоит ли дальше продолжать? Проигравшей в этом случае будет лишь одна сторона - больные. Даже в угоду всеобщей стандартизации и унификации такая жертва вряд ли оправдана.
Что же касается мешанины из патоморфологических и биомеханических понятий, то оставим корректность их употребления на совести автора.
Безусловно, изолированные связочно-мышечные (миофасциальные) проявления, будучи, как указывалось выше, неспецифическими рефлекторными синдромами могут реализоваться в результате хронических профессиональных или спортивных перегрузок, однако при отсутствии фоновых вегетативно-трофических расстройств, а также стойких динамических сдвигов в ЦНС [35, 22] (вследствие ОП или других причин) они скоротечны и легко курабельны. Впрочем, видение проблемы зависит даже от того с какими пациентами работает специалист: пользует посетителей фитнес клуба или лечит больных в нейрохирургическом отделении!
Наша страна стремительно встраивается в мировое сообщество, а в чужой дом, как известно, со своими порядками не приходят. В итоге происходит худшее из возможного: отечественная медицина теряет нозологию, в которой когда то занимала лидирующие позиции. В национальном руководстве по неврологии [43] сведения о НПОП уже полностью отсутствуют. Как следствие, падает квалификация врачей в данной области, довершаемая терминологической неразберихой.
В тоже время далеко не все и не всегда стремятся к единообразию. Англоязычный мир, будучи явно в меньшинстве, упрямо игнорирует метрическую систему мер и весов, в свою очередь мы отличаемся от них направлением уличного движения, шириной железнодорожной колеи и количеством дырок в электророзетке. Однако это отнюдь не является непреодолимым противоречием и рассматривается как дань исторической традиции.
Читайте также:


