Какие заболевания вызывают боль в позвоночнике

Боли в позвоночнике — неспецифический симптом определённого патологического процесса касательно опорно-двигательного аппарата или других систем организма. Может быть следствием травмы. При отсутствии своевременного и адекватного лечения боли могут переходить в хронический характер, что может повлечь за собой серьёзные осложнения. В зависимости от этиологии данного симптома и характера проявления не исключается и полная обездвиженность пациента, то есть паралич. Однако не следует исключать и тот фактор, что проявление боли в поясничном отделе позвоночника может носить симптоматический характер и быть следствием физического переутомления.
Этиология
К патологиям опорно-двигательного аппарата, в клинической картине которых есть данный симптом, следует отнести такие патологии:
- радикулопатия;
- остеохондроз;
- спондилопатия;
- туберкулёзный спондилит;
- нестабильность позвоночника;
- спазм мышц, что приводит к ограничению двигательной активности;
- развитие межпозвоночной грыжи;
- инфекционное поражение позвоночника стафилококковой инфекцией;
- последствие операбельного вмешательства;
- неправильные действия массажиста или мануального терапевта;
- спондилоартрит.
Также причиной данного симптома, если рассматривать именно отношение к опорно-двигательному аппарату, может послужить травма или сильное механическое повреждение.
К общим патологическим процессам, которые могут привести к развитию недуга, в клинической картине которых есть данный симптом, следует отнести:
- патологии поджелудочной железы;
- заболевание дыхательной системы — плеврит, онкологические процессы;
- поражение магистральных сосудов и сердца;
- хронический и острый холецистит;
- патологии пищевода;
- заболевания мочеполовой системы;
- частые стрессы и сильное нервное перенапряжение, что приводит к соматическому характеру болей;
- особенности трудовой деятельности — чрезмерная физическая активность или, напротив, сидячая работа;
- лишний вес;
- переохлаждение;
- возрастные изменения.
Боль в позвоночнике может быть следствием любого патологического процесса, поэтому заниматься самолечением, в этом случае, настоятельно не рекомендуется. Это касается как приёма определённых медикаментов, так и упражнений ЛФК или курсы массажа.

Симптоматика
Общей клинической картины нет, так как все будет зависеть от локализации боли и первопричинного фактора. Если причиной данного симптома стало просто физическое перенапряжение, то, как правило, симптоматика проходит в течение 1–1,5.
Боль в позвоночнике между лопаток может свидетельствовать о патологиях мочеполовой системы. Клиническая картина может проявляться следующим образом:
- болевые ощущения в области правого подреберья с иррадиацией в спину;
- ощущение дискомфорта и интенсивность проявления этого признака может усиливаться, при физической активности или после употребления жирной, тяжёлой пищи;
- горечь во рту;
- болезненность при пальпации области, в которой располагается желчный пузырь;
- затруднённое мочеиспускание, частые позывы, которые не приносят облегчения;
- в отдельных случаях могут присутствовать диспепсические расстройства ЖКТ.
В зависимости от этиологического фактора и степени его развития боль в позвоночнике между лопаток может сопровождаться желтушностью кожных покровов и общим недомоганием.
Боль в шейном отделе позвоночника может быть обусловлена как внешними факторами воздействия (неправильное положение тела, неудобное рабочее место), так и патологическими процессами. В частности, такая локализация симптома может свидетельствовать об остеохондрозе и сопровождаться корешковым синдромом, компрессией нервных окончаний, нарушением кровообращения головного мозга. Клиническая картина может быть следующая:
- головная боль без видимой на то причины;
- головокружение;
- зрительные нарушения – пятна перед глазами, потемнение в глазах на короткое время, периодическое двоение в глазах;
- обмороки;
- шум в ушах;
- незначительное ухудшение звукового восприятия;
- изменение вкусового восприятия – человек может ощущать другой вкус пищи, чем есть на самом деле или вовсе наблюдается его отсутствие;
- нарушение сна;
- раздражительность;
- нарушение чувствительности пальцев рук и ног, тремор;
- плаксивость, приступы истерики без видимой на то причины.
Если боль в этом отделе позвоночника обусловлена корешковым синдромом, то возможна иррадиация в надплечье. Если лечение не будет начато своевременно, то велика вероятность развития гипотрофии мышц.

Боль в грудном отделе позвоночника может свидетельствовать как о патологиях опорно-двигательного аппарата, так и быть признаком онкологического процесса. Само собой разумеется, что не исключаются и механические повреждения. В таких случаях симптом может сопровождаться следующей клинической картиной:
- боль может переходить в руки, шейный отдел, в область поясницы;
- неприятные ощущения усиливаются при минимальных физических нагрузках, двигательной активности;
- постепенно происходит атрофия мышц, если симптом является признаком корешкового синдрома или болезни Бехтерева;
- мышечная слабость;
- при присоединении инфекционного процесса – повышение температуры, признаки общей интоксикации организма.
Боли в поясничном отделе позвоночника могут быть проявлением сосудистой недостаточности спинного мозга, компрессии нервных окончаний. В таких случаях симптом может сопровождаться следующей клинической картиной:
Боль в поясничном отделе позвоночника у женщин может свидетельствовать о гинекологических заболеваниях. В таких случаях данный симптом может сопровождаться следующими характерными признаками:
- боли в паховой области;
- нарушение менструального цикла;
- проблемы с мочеиспусканием – частые позывы, жжение после испражнения;
- снижение либидо;
- дискомфорт во время полового акта.
Следует понимать, что такая клиническая картина может быть и следствием простого переохлаждения. В таких случаях, боль в позвоночнике и сопутствующая симптоматика проходит в течение 1–2 недель, если не возникло сопутствующих недугов.
Боль в крестцовом отделе позвоночника один из самых неоднозначных симптомов, так как может быть признаком как нарушений в работе опорно-двигательного аппарата, так и инфекционного процесса. Могут присутствовать такие дополнительные симптомы:
- боль усиливается при неаккуратных движениях, чихании, кашле;
- возможна иррадиация в поясничный отдел, в область копчика;
- сбои в работе ЖКТ, печени;
- больной теряет вес, без видимой на то причины;
- головные боли;
- нарушение координации движений;
- циклические боли у женщин, которые только усиливаются в первые дни месячных;
- ухудшение потенции, частые позывы к мочеиспусканию;
- изменение походки.
Следует отметить, что нарушения в области ЖКТ и мочеполовой системы наблюдаются тогда, когда есть деформации крестца с правой стороны. Обусловлено это тем, что происходит смещение органов малого таза.
Нужно понимать, что любая боль в позвоночнике является проявлением определённого нарушения в работе организма. Игнорирование симптома или самолечение, в этом случае, крайне опасно, так как это может привести к необратимому патологическому процессу — частичному или полному параличу.
Диагностика
При болях в позвоночнике, вне зависимости от локализации, следует обращаться к неврологу, травматологу, ортопеду. При необходимости может понадобиться дополнительная консультация уролога, гинеколога, инфекциониста, психолога.
В стандартную программу диагностики может входить следующее:
- тщательный физикальный осмотр больного, со сбором общего и семейного анамнеза;
- биохимический и общий анализ крови;
- рентгенография, при подозрении на травмирование позвоночника;
- УЗИ внутренних органов;
- КТ;
- МРТ;
- ЭКГ.
После установления диагноза этиологического фактора назначается корректный курс лечения. Следует отметить, что не всегда, в этих случаях, целесообразна консервативная терапия.
Лечение
Общей картины лечения нет. Базисная терапия сугубо индивидуальна и будет зависеть от поставленного диагноза.
Медикаментозная терапия может включать следующее:
- обезболивающее;
- нестероидные противовоспалительные препараты;
- хондропротекторы;
- антибиотики, если причиной развития симптома стал инфекционный процесс.
В целом лечение может включать в себя следующие терапевтические мероприятия:
- физиотерапевтические процедуры;
- курс мануальной терапии;
- ЛФК;
- массаж;
- нормализация питания.
В некоторых случаях требуется операбельное вмешательство.
Профилактика
Целенаправленных методов профилактики нет, так как это неспецифический симптом определённого патологического процесса. Предотвратить боли в позвоночнике можно, если соблюдать режим дня и отдыха, исключить чрезмерные физические нагрузки, травмы и стрессы.
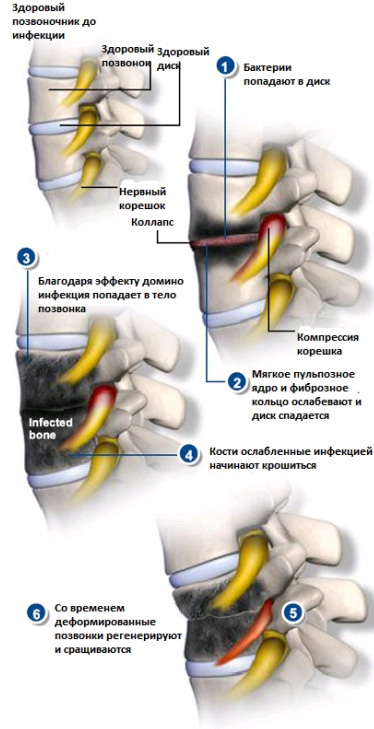
Инфекционные заболевания позвоночника могут иметь совершенно разную природу и возникать, как спонтанно образованным самостоятельным очагом, или же как осложнение уже имеющегося заболевания. К счастью, инфекции позвоночника встречаются довольно редко, особенно в развитых странах.
Тем не менее, во всех случаях это – серьезное заболевание, угрожающее здоровью и жизни больного, которое необходимо правильно лечить.
Причины возникновения инфекций позвоночника – кто в группе риска?
Есть определённые предпосылки, которые несут в себе риск инфицирования позвоночника и развития инфекции в его структурах.
- Имеющие избыточный вес, страдающие ожирением.
- Лица с сахарным диабетом, с другой эндокринной патологией.
- Люди с неправильным питанием, недоеданием.
- Имеющие вредные привычки – курение, наркомания, алкоголизм.
- Лица, страдающие артритом.
- Перенесшие операции или какие-либо манипуляции в области позвоночника, люмбальные пункции.
- Хирургические вмешательства вследствие других заболеваний. Особенно, если впоследствии отмечались воспаления или инфицирование хирургических ран.
- Люди, перенесшие трансплантацию органов.
- С состоянием иммунодефицита – СПИД, состояние после радиологического лечения или химиотерапии при онкологии.
- Лица, страдающие онкологическими заболеваниями.
- Перенесшие инвазивные урологические процедуры.
- Имеющие какие-либо воспалительные или инфекционные заболевания (особенно туберкулез, сифилис).
Чаще всего возбудителем инфекционных поражений позвоночника является золотистый стафилококк (Staphylococcusaureus). В последнее время специалисты отмечают рост инфекций позвоночника под воздействием грамотрицательных бактерий, из которых наиболее часто при данном заболевании выделяется синегнойная палочка (Pseudomonas).
Комментарий Кравченко Бориса Сергеевича, хирурга, врача ультразвуковой диагностики:
Также болевые ощущения в области позвоночника могут указывать на менингит или миелит.
Помимо этого, и внутренние органы таким образом могут свидетельствовать о том, что с ними не все в порядке.
Например, часто боль в поясничном отделе говорит о воспалении половой системы, придаточных органов или недугах толстой кишки. И это — лишь небольшой перечень возможных отклонений.
Поэтому при болях в спине настоятельно рекомендую пройти необходимые обследования и не затягивать с лечением , если оно потребуется.
Признаки и симптомы инфекционного поражения позвоночника – план диагностики
Симптомы инфекции позвоночника могут иметь отношения к различным её видам, но всё же есть различия, которые зависят от конкретной инфекции.
![]()
Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер.- Повышения температуры может не быть (лихорадка бывает лишь у 25% заболевших), но в некоторых случаях держится температура до 37,5 градусов без симптомов ОРВИ, простуды. При остром инфекционном процессе температура тела может повышаться до 39-40 градусов.
- Общее недомогание, вялость, сонливость, слабость.
- Иногда отмечается ригидность шейного отдела позвоночника.
- Симптомы интоксикации встречаются лишь в некоторых случаях.
- Признаки воспаления ран после операции, истечение серозного или гнойного содержимого из них.
- Покраснение отдельных участков кожи над позвоночником.
- Утрата чувствительности на отдельных участках тела, ощущение онемения, мурашек в руках и ногах.
- В запущенных случаях больной может потерять контроль над дефекацией и мочеиспусканием.
- Без лечения и при быстром прогрессировании заболевания могут возникать судороги и параличи.
Как видно из списка симптомов, признаков, с точностью указывающих именно на инфекционный процесс в позвоночнике, нет. Именно поэтому как можно раньше необходима точная диагностика, позволяющая выявить природу возникших стертых симптомов.
При воспалении и инфекционном поражении позвоночника в большинстве случаев будет повышена СОЭ. Лейкоцитоз в начале болезни отмечается только у 30% заболевших.
- Посев крови на определение возбудителя.
- Лабораторное исследование тканей, содержимого из ран, абсцессов, взятых при помощи биопсии или пункций, на предмет выявления возбудителя заболевания.
- Рентген позвоночника
Рентгенография показывает обычно сужение промежутков между позвонками, участки повреждения костной ткани – эрозия, деструкция (которые, однако, могут не присутствовать в самом начале заболевания, а появятся гораздо позже)
При помощи МРТ можно точно диагностировать заболевание и определить область, который затронут патологическим процессом.
- Компьютерная томография
Этот метод используется сейчас реже, чем МРТ. Однако к нему прибегают, когда у больного отмечаются очень сильные боли в спине, и из-за них МРТ проводить проблематично.
Итак, наиболее результативными диагностическими мерами являются анализ крови на реакцию оседания эритроцитов (СОЭ) и МРТ позвоночника.
Виды инфекционных заболеваний позвоночника – особенности диагностики и лечения
Это – инфекционно-воспалительное поражение диска между позвонками. Чаще всего диагностируется у пациентов детского возраста.
Причина дисцита в подавляющем большинстве случаев остается не выявленной, но большинство специалистов утверждают всё-таки об инфекционной природе заболевания.
- Частым спутником дисцита является боль в спине. Маленькие дети могут отказываться ходить и двигаться. На диагностических мероприятиях ребенок откажется сгибаться или наклоняться из-за сильной боли.
- Тем не менее, температура тела при дисците очень часто остается в пределах нормы, не замечается также лихорадка или признаки интоксикации.
- На рентгенограмме дисцит проявит себя расширением тканей позвоночника. В боковой проекции может быть заметна эрозия концевых пластин на смежных позвонках.
- Как правило, СОЭ в анализе крови будет увеличено.
- Компьютерная томография или МРТ позволят выявить точную локализацию поражения.
- Биопсия для выявления возбудителя заболевания выполняется, если известно, что больной употреблял наркотики внутривенно, или же если заболевание возникло после хирургических или медицинских манипуляций. В других случаях чаще всего возбудитель – золотистый стафилококк.
- Большинство специалистов сходятся во мнении, что в лечении этого заболевания необходима иммобилизация. Как правило, выполняют гипсовую иммобилизацию.
- Необходима также терапия антибиотиками.
Инфекционное поражение при данном заболевании затрагивает костные ткани позвонков. Возбудителями остеомиелита позвоночника могут быть и грибки, и бактерии – в этих случаях говорят о бактериальном или пиогенном остеомиелите.
В ряде случаев остеомиелит позвоночника вторичен, когда это — последствия других инфекционных процессов в организме больного, при которых возбудитель заносится в ткани позвоночника гематогенным путем. Как правило, нарастание симптомов очень длительно по времени – от начала заболевания до его диагностирования проходит иногда от 3 до 8 месяцев.
- Остеомиелит позвоночника почти всегда сопровождается болями в спине, часто – очень сильными. Со временем боль увеличивает интенсивность и становится постоянной, не проходит даже в состоянии покоя, в положении лежа.
- Как правило, остеомиелит позвоночника проявляется повышением температуры тела.
- В анализе крови можно увидеть повышение СОЭ и лейкоцитоз.
- При прогрессировании заболевания у больного может развиться нарушение мочеиспускания.
Неврологические симптомы при остиомиелите позвоночника возникают, когда в значительной степени оказываются пораженными костные ткани позвонков, с их распадом и деструкцией.
Возбудителем остиомиелита позвоночника чаще всего является золотистый стафилококк.
Лечение остиомиелита позвоночника:
- Длительный период интенсивной терапии антибиотиками. Как правило, в течении полутора месяцев больному вводят антибиотики внутривенно, а затем в течение следующих полутора месяцев – перорально.
- При туберкулезном поражении и при некоторых других инфекциях позвоночника для лечения остеомиелита иногда требуется оперативное вмешательство.
Это – гнойный воспалительный процесс в пространстве над твердой оболочкой спинного мозга. Гнойные массы могут инкапсулироваться и сдавливать нервные корешки. Кроме этого, возникает и расплавление самих нервных структур и окружающих тканей, что приводит к необратимым последствиям, выпадению некоторых функций, напрямую угрожает здоровью и жизни больного.
В самом начале заболевания симптомы могут быть незначительные. Может появляться покалывание в месте воспаления или в конечностях по ходу нервных корешков, слабость.
Для того, чтобы заподозрить эпидуральный абсцесс, специалист должен осмотреть спину и определить, нет ли асимметрии, отека, местных выпячиваний, очаговых покраснений кожи. Специалист должен проверить также неврологический статус больного.
- У больного берут образец крови для определения СОЭ (при эпидуральном абсцессе этот показатель будет увеличен), а также для посева – на определение возбудителя.
- МРТ покажет наличие компрессии участков спинного мозга, жидкости в паравертебральном пространстве, остеомиелита и участков разрушения котных тканей, если они имеются. При эпидуральном абсцессе МРТ является самым результативным и точным методом диагностики.
- Операция по всткрытию абсцесса и удалению пораженных тканей, если у больного появился стойкий неврологический статус, а боли не купируются даже сильными обезболивающими средствами.
- Дренирование раны.
- Антибиотикотерапия.
При операциях на позвоночнике сегодня всё чаще используют жесткие металлические фиксаторы, обеспечивающие иммобилизацию позвоночного столба в послеоперационный период и более быстрое сращение поврежденных костных тканей.
Но фиксаторы – это, по сути, импланты, которые для организма чужеродны. Очень часто происходит инфицирование зон, где установлены фиксаторы, даже несмотря на антибиотикотерапию.
Инфицирование позвоночника и тяжесть протекания этого осложнения зависят от состояния человека, наличия у него других заболеваний.
Симптомами послеоперационной инфекции являются появление болей в зоне выполненной операции, выделения из хирургических ран, припухлость и покраснение тканей в месте операции, образование гематом или абсцессов.
На возникшее инфекционное поражение организм больного может ответить повышением температуры – от субфебрильной до очень высокой, слабостью, симптомами интоксикации.
- Повышенный показатель СОЭ, лейкоцитоз в анализе крови.
Лечение послеоперационного инфицирования позвоночника:
- Проводят диагностическое оперативное вмешательство для визуализации процесса, с одновременной санацией хирургической раны.
- Хирургическое дренирование раны.
- Введение антибиотиков в рану.
- Терапия антибиотиками широкого спектра действия.
Наиболее часто послеоперационное инфицирование позвоночника бывает вызвано золотистым стафилококком.
Очень часто туберкулезное инфицирование позвоночника протекает скрыто у больного туберкулезом. Заражение происходит из первичного очага в мочеполовой системе или легких.
Туберкулезное поражение позвоночника проявляется вначале незначительными, со временем усиливающимися болями в зоне воспаления. Иногда от начала инфицирования до точной постановки диагноза может пройти несколько месяцев.
Чаще всего туберкулезное инфицирование поражает грудной отдел позвоночника, затем распространяясь на пояснично-крестцовый или шейно-грудной отделы.
Клиническая картина и неврологический статус при туберкулезном инфицировании позвоночника не отличается от любого другого инфекционного поражения.
От других поражений позвоночника, вызванных инфекцией, туберкулезный спондилит отличается наличием нестабильности позвоночника и смещением позвонков, это обусловлено поражением связок и задних элементов позвонков. При запущенном заболевании у больного появляется так называемая триада Потта: абсцесс на позвоночнике, горб в грудном отделе вследствие сильного искривления позвоночного столба, потеря чувствительности, или частичный или полный паралич верхних, нижних конечностей ниже зоны поражения.
Диагностика основывается на:
- Изучении анамнеза – наличие туберкулеза у больного.
- Как правило, анализ крови при туберкулезном спондилите не показателен – обычно СОЭ не более 30.
- Рентгенография поможет визуализировать очаги воспаления на передних углах тел соседних позвонков, скопление жидкости в паравертебральном пространстве с отслойкой передней продольной связки, изменения в тканях дужек позвонков, мягких тканях вокруг позвоночного столба.
- МРТ или КТ поможет выявить точную локализацию очага воспаления или абсцесс.
- Прежде всего, против возбудителя – этиотропная терапия.
- Противовоспалительная терапия, витаминотерапия.
- При абсцессах, большом натеке с компрессией спинного мозга и нервных корешков – хирургическое лечение.
Заражение происходит от употребления в пищу продуктов от зараженных животных или от контакта в ними. Инкубационный период может быть до 2 месяцев, после чего у больного возникают лихорадка, повышение температуры тела, кожные высыпания.
Заболевание поражает опорно-двигательный аппарат, в результате чего возникают множественные очаги нагноений в мышцах, суставах, связках, в том числе и в позвоночнике.
Симптомы заболевания могут начинаться появлением болей в пояснице и крестце, усиливающимися при любой нагрузке, при вставании, ходьбе, прыжках.
- Изучение анамнеза – наличие бруцеллеза у больного, подтвержденное лабораторными исследованиями.
- Для определения зоны повреждения позвоночника выполняются рентгенография, МРТ или КТ.
- Антибиотикотерапия.
- Противовоспалительная терапия, обезболивающие препараты.
- Лечебная физкультура.
- Санаторно-курортное лечение в периоде реабилитации.
Распространение научно-технического прогресса прямо пропорционально ухудшению здоровья многих людей. С одной стороны, хорошо, что многую работу начали выполнять компьютеры и прочие электронные приспособления. С другой стороны, люди из года в год становятся все менее подвижными, чаще работают в сидячем положении, а современный ритм жизни почти не оставляют времени для занятия спортом. Эти и многие другие факторы способствуют развитию заболеваний опорно-двигательного аппарата, главным симптомом которых являются боли в спине.

Как показывает статистика, боль в области спины встречается у 90% населения Земли!
Рассмотрим этот симптом более подробно и узнаем, как снять боль в спине.
Дорсалгия – что это?
Боль в спине (дорсалгия) является одним из наиболее частых видов болей в человеческом теле, уступающий по частоте только мигрени.
И, если боль в мышцах (миалгия) или суставах (артралгия) чаще связана с инфекционными заболеваниями и растяжениями, то боль в спине еще может выступать и при более незначительных неблагоприятных факторах, например, переохлаждении.
Почему так происходит? Почему болит спина чаще, нежели другие части тела (за исключением головы, как мы и говорили). Все дело в большом количестве нервных волокон, пронизывающих позвоночник. В центре позвоночного столба проходит спинной мозг, от которого происходит обширное разветвление составляющих нервную систему, причем нервные корешки выходят почти из каждого позвонка, и, если хоть один из них будет зажат, человек сразу же ощущает боль в спине.
Более того, напротив каждого позвонка выходят нервные окончания, которые связываются и участвуют в функционировании каждого внутреннего органа. Именно по этой причине, многие пациенты жалуются на боль в спине и почках, в спине и ребрах, спине и сердце и т.д.
Чтобы Вы более поняли картину происходящего, а в некоторых случаях и сами смогли понять причину взаимосвязи различных видов боли в области спины посмотрите на следующие изображения:

А теперь посмотрите на эту картинку, где показывается выход нервных окончаний из позвоночника (всего 31 пара спинномозговых нервов):

Вы обратили внимание, как спинномозговые корешки выходят из щелей между позвонками?
Если позвоночник искривлен, человек получил травму спины, поднял сильно тяжелую вещь, или просто имеет слабый костно-мышечный корсет, из-за чего вся нагрузка при движениях идет не на мышцы, а только на кости, эти нервные волокна пережимаются и человек ощущает прострелы в спине (люмбаго), острую боль (когда корешок зажимается и не отпускается в течение короткого времени) или ноющую боль (когда на нервные окончания постоянно сдавлены), или же нерв простужен.
Исходя из вышеприведенных изображений можно сделать выводы, что проблемы с шейными позвонками могут вызывать боль в шейном отделе или верхней части грудного отдела, боль между лопатками и сердце, а вот при повреждении позвонков грудного отдела уже могут болеть органы ЖКТ, соответственно при болях в пояснице могут появляться боли в почках и других органах мочеполовой системы.
Причины боли в спине

Теперь рассмотрим основные причины, из-за которых чаще всего и болит спина:
Остеохондроз – заболевание позвоночника, характеризующееся дегенеративно-дистрофическим поражением межпозвонковых дисков, после чего в патологический процесс вовлекаются ткани самих позвонков, что приводит к нарушению двигательной функции оных.
Сколиоз — патологический процесс в позвоночнике, характеризующийся его боковым искривлением, вправо/влево или обоих сторон.
Спондилолистез – заболевание позвоночника, характеризующееся смещением позвонка, фактически, это подвывих позвонка, что может в результате отсутствия должного лечения может привести к искривлению всего позвоночного столба (кифоз, сколиоз, лордоз).
Анкилозирующий спондилоартрит (болезнь Бехтерева) – хроническое генетически воспалительное заболевание позвоночника, при котором поражаются крестцово-подвздошные сочленения, позвоночные суставы и паравертебральные мягкие ткани, что в конечном итоге приводит к сращиванию позвонков и нарушению естественной подвижности позвоночного столба.
Межпозвоночная грыжа – патологический процесс, при котором межпозвоночный диск под давлением истончается и выпячивается за пределы межпозвоночного пространства.
Остеопороз – заболевание костной ткани, характеризующееся уменьшением ее плотности. Кости становятся более хрупкими и склонными к травмированию. Обычно обусловлено гормональной перестройкой в женском организме, особенно после климакса.
Остеомиелит – гнойное поражение костного мозга, которое приводит к расплавлению костной ткани.
Спинной мозг, как мы и говорили, проходит через позвоночный столб, соединяя между собой головной мозг и другие органы, системы. К заболеваниям спинного мозга, или тем, что патологически на него воздействуют относят:
- Радикулит;
- Миелит;
- Искривление позвоночного столба, что приводит к нарушению кровоснабжения или иннервации отделов позвоночника;
- Травмирование позвоночного столба;
- Абсцессы;
- Онкологические болезни;
- Дефицит витаминов В6, В12, В1 (отвечают за поддержание функционирования нервной системы), меди;
- ВИЧ-инфекция;
- Сифилис;
- Рассеянный склероз.
- Фибромиалгия;
- Полимиозит;
- Миофасциальный синдром;
- Рабдомиолиз;
- Ревматическая полимиалгия;
- Абсцесс;
- Болезнь Шарко-Мари-Тута (ШМТ, наследственная моторно-сенсорная нейропатия, НМСН).
Заболевания сердечно-сосудистой системы – аневризма аорты.
Заболевания и состояния мочеполовой системы – пиелонефрит, гломерулонефрит, мочекаменная болезнь (МКБ), почечнокаменная болезнь (ПКБ), аднексит, эндометриоз, простатит, менструации, климакс.
Психологические расстройства – стрессы, депрессия, неврозы, неврастения.
Переохлаждение организма – нередко приводит к простуживанию нервов спины и ее боли.
Некачественный или неправильно подобранный матрас, подушка – становятся виновниками боли в спине после сна.
Тяжелый физический труд, связанный с поднятием тяжестей – нередко приводит к травме позвонков, межпозвоночным грыжам и прочим болезням позвоночника.
Малоподвижный образ жизни (гиподинамия), что приводит к слабости и атрофии мышечных тканей спины и болью в них. Ведь изначально, человек при ходьбе поддерживается мышцами, а при слабости, вся нагрузка идет не на мышцы, а на позвоночник, что приводит к его износу и болям в спине. Гиподинамией страдают в основном офисные сотрудники, ИТ-специалисты.
Ожирение – лишний вес дополнительно нагружает спину при ходьбе. Для эксперимента, положите в рюкзак 6 2х литровых бутылок воды и походите с ним на спине по дому, поделайте ежедневные задачи (мытье посуды, подметание или пылесос, вытирание пыли). Потом снимите его, как ощущения? А теперь представьте, человек с лишним весом носит такой рюкзак с собой каждую секунду своей жизни, а некоторые люди носят на себе лишних 15, 20, 30 и более кг! Вес нагружает почти все органы и системы, изнашивая их.
Беременность – еще одна причина болезненных ощущений в области спины.
Острая и хроническая боль в спине ноющего характера — миозит, люмбаго, растяжение мышц спины, неудобное спальное место, переохлаждение, неправильное поднятие больших тяжестей, неудобное рабочее место (кресло, высота стола), смещение межпозвоночных дисков, остеохондроз.
Острая боль в спине, отдающая в конечности – остеохондроз, межпозвоночные грыжи, радикулит, неудобное положение тела в течение длительного времени (спальное место, рабочее место).
Боль в спине пульсирующего характера, не проходящая после приема обезболивающих средств – люмбаго, остеохондроз, сколиоз, кифоз, межпозвоночные грыжи, спондилез, трещина позвонка.
Боль в спине распирающего характера – инфаркт миокарда, стенокардия, тромбоэмболия легочной артерии (ТЭЛА), кишечная непроходимость.
Боль в спине давящего характера – инфаркт миокарда, стенокардия, гипертонический криз, атеросклероз, ИБС, желчнокаменная болезнь, панкреатит.
Боль в спине справа – сколиоз, смещение или грыжа межпозвоночных дисков, болезни ЖКТ, болезни печени, воспаление правой почки (нефрит), воспаление правого яичника (оофорит), наличие в почках камней, миозит, неврит, чрезмерные физические нагрузки, ожирение, травмирование спины.
Боль в спине слева – остеохондроз. люмбаго, смещение или грыжа межпозвоночных дисков, радикулит, пневмония, бронхит, межреберная невралгия, инфаркт миокарда, заболевания ЖКТ, спленомегалия, простатит, воспаление левой почки (нефрит), воспаление левого яичника (оофорит).
Боль в пояснице – радикулит, остеохондроз, болезнь Бехтерева, межпозвоночные грыжи, синдром Рейтера, ревматоидный артрит, остеопороз, люмбаго, компрессия позвонков, опухоли, инфекционные заболевания с осложнениями на позвоночник и мышцы спины.
Боль ниже поясницы – остеохондроз, спондилоартроз, сколиоз, смещение или грыжи межпозвоночных дисков, аднексит, растяжение мышц, менструации.
Боль по вдоль всего позвоночного столба – остеохондроз, сколиоз, кифоз, патологический лордоз, протрузии позвонков, межпозвоночные грыжи, остеоартроз, миалгия, спондилез, радикулит, болезнь Бехтерева, травма позвоночного столба.
Боль в области лопаток:
- Если болит под правой лопаткой, виновниками могут быть – холецистит, панкреатит, гепатиты, цирроз печени, желчнокаменная болезнь, вегетососудистая дистония (ВСД), межреберная невралгия, остеохондроз шейного или грудного отдела, остеомиелит, кифоз, сколиоз.
- Если болит под левой лопаткой, виновниками могут быть – инфаркт, стенокардия, перикардит, миокардит, эндокардит, плеврит, пневмония, абсцесс, спондилез, остеохондроз шейного или грудного отдела, миозит, межреберная невралгия, ВСД, кифоз, сколиоз.
Боль в спине — симптомы, которые часто сопровождают дорсалгию
Диагностика болей в спине
Среди методов обследования, которые применяются при дорсалгии выделяют:
- Визуальный осмотр спины, пальпация, сбор жалоб, анамнез;
- Магнитно-резонансная томография (МРТ);
- Компьютерная томография (КТ);
- Рентгенография (рентген);
- Электромиография (ЭМГ);
- Общий и биохимический анализ крови.
Как снять боль в спине? Лечение дорсалгии

Лечение боли в спине должно основываться прежде всего на лечении основного заболевания, которое спровоцировало дорсалгию. Ведь если это обычное переохлаждение, то простое растирание, или теплая ванная расслабит мышцы и боль пройдет самостоятельно. Но в случае с остеохондрозом или иными болезнями, простое согревание будет иметь лишь временный эффект.
Таким образом, лечение дорсалгии является симптоматическим, в то время как лечение основной болезни может значительно отличаться.
Рассмотрим основные методы и лекарственные средства, которые помогают снять боль в спине.
Нестероидные противовоспалительные средства (НПВС) – основная группа противовоспалительных и обезболивающих средств, которые занимают основную нишу в лечении воспалительных заболеваний и болевых синдромов. Единственный недостаток некоторых препаратов из группы НПВС (НПВП) это их негативное воздействие на слизистые органов пищеварения, что при длительном применении может вызвать язвенную болезнь и внутренние кровотечения.
По форме выпуска и способах применения НПВС существую в виде таблеток, мазей, гелей, инъекций.
Миорелаксанты – группа лекарственных средств, которые обладают свойством расслаблять мускулатуру организма, тем самым снимая спазмированность и болезненность в мышцах, их скованность. Ведь именно растяжение, движение скованных/спазмированных мышечных тканей вызывает их боль.
Витамины группы В (В6, В1, В12) – принимают прямое участие в формировании и функционировании нервной системы живых организмов, как людей, так и представителей животного мира. За счет этого их комбинация выступает в первых рядах при неврологических расстройствах. Дополнительный прием этих витаминов помогает мягко снять воспаление с мышечных тканей, расслабить мускулатуру, снизить болевой синдром.
Острая боль в спине успешно снимается уколами НПВС, ГК, или инъекциями-блокадами.
Инъекции в зависимости от назначения могут делаться мышечно, подкожно, внутрикожно или через катетер.
Чрескожная электронейростимуляция (ЧЭНС) – метод обезболивания за счет электрического возбуждения (стимуляции) специальным аппаратом сенсорных нервов.
Магнитная терапия – помогает мягко снять воспаление, обезболить, улучшить подвижность мышц и позвонков за счет воздействия на организм низкочастотного магнитного поля.
Лазерная терапия – купирование болевого синдрома происходит за счет воздействия на патологические зоны световых лучей красного, инфракрасного или ультрафиолетового спектра. Применяется практически при всех заболеваниях позвоночного столба, сопровождающихся болью.
Электрофорез – введение лекарственных препаратов проводится под воздействием небольших электрических импульсов, что пролонгирует благотворное действие лечебных веществ.
Фонофорез – метод аналогичен электрофорезу, только лекарственные вещества вводятся при поддержке ультразвука.
Лечебная физкультура (ЛФК) – также один из действенных способов снять хроническую боль в спине. Ведь как мы уже и говорили, сидячая работа и вообще, гиподинамия, приводят к слабости мышц спины, из-за чего вся нагрузка при ходьбе и других действиях тела падает на позвоночник, что неправильно. Вся нагрузка должна приходить на мышцы спины и прочих органов. Поэтому, дозированная физическая нагрузка с помощью специально подобранных упражнений позволяют повысить тонус мышечных тканей, тем самым разгрузить позвоночник. Люди, которые начали заниматься физкультурой сами говорят, что ходить стало намного легче, боли стихают.
Только обратите внимание, речь идет именно о правильной ЛФК! Даже гантели, и те нужно поднимать правильно, а не как попало. Банальные приседания тоже должны быть с прямой спиной и сгибом в коленных суставах под прямым углом. Есть возможность, наймите специально обученного фитнес-тренера.
Массаж – помогает снять спазмированность мышечных тканей, но, при отсутствии изменений в образе жизни, массаж будет иметь лишь кратковременный эффект.
Также можно прибегнуть к ношению фиксирующих бандажей/корсетов, которые помогают выработать правильное положение тела, например, при работе в сидячем положении. Фиксация подобными приспособлениями используется и после травмы спины, или оперативного вмешательства в позвоночный столб.
Операция на спине проводится при наличии показаний к ее проведению, к которым можно отнести:
- Наличие межпозвоночных грыж, если они зажимают минной мозг (миелопатия) или спинномозговой нервный корешок (радикулопатия);
- Искривление позвоночного столба – сколиоз, кифоз, патологический лордоз;
- Травма позвоночника.
После лечения
После лечения основного заболевания болевой синдром в спине может еще присутствовать некоторое время, поэтому пациентов с заболеваниями опорно-двигательного аппарата направляют на восстановление в специализированные курортные реабилитационные центры.
Именно в таких центрах установлены аппараты для физиотерапевтического лечения, назначается массаж, подбираются упражнения ЛФК, а при необходимости назначается и специализированное диетическое питание.
Народные средства от боли в спине

Перед лечением обязательно проконсультируйтесь с лечащим врачом!
Глина, алоэ, мёд. Следующее средство подойдет для лечения остеохондроза и межпозвоночной грыжи. Смешайте между собой 100 г зеленой или голубой глины, 600 мл теплой воды, 1 ч. ложку сока алоэ и 1 ч. ложку натурального мёда. Полученную смесь нанесите на болезненный участок, поверх обмотайте пищевой пленкой и укутайте теплым шерстяным платком. Длительность компресса 1 час. После смойте смесь теплой водой и обмотайте участок теплым платком. Курс – 3 раза в день, в течение 2х недель. При аллергии на мёд обходитесь без него.
Ладан и яблочный уксус. Как быстро снять острую боль в пояснице? Следующее средства поможет это сделать за 3 дня. Для приготовления смешайте между собой 50 г ладана и 50 мл яблочного уксуса. Смочите в раствор кусок простой х/б (сложенной в несколько слоев) или шерстяной ткани, и приложите ее в качестве компресса на поясницу или другое место боли в спине. Укутайте поверх шерстяным платком и носите до высыхания. Делайте такой компресс 2 раза в день.
Шерсть и соль. Компрессы с солью помогают вытянуть из организма патологическую жидкость, снять воспаление, купировать болезненные ощущения. Овечья же шерсть обладает превосходным согревающим и лечебным свойством. Комбинация шерсть + соль при дорсалгии просто превосходна. Растворите в горячей воде грамм 200 соли, чтоб раствор был сильно солевой и положите в него на час ткань или платок из овечьей шерсти, чтоб она набралась соли. Потом ткань отожмите и высушите. Обвяжите ей болезненный участок и носите постоянно на себе, в течении нескольких недель.
Настойка из одуванчиков. Применяется в качестве средства для растирания спины. Для приготовления залейте в литровой банке свежие цветки одуванчика 500 мл водки. Закройте плотно крышкой и поставьте в темное прохладное место для настаивания, ежедневно встряхивая банку. Растирайте настойкой больные суставы или спину до 4х раз в день.
Профилактика боли в спине
Для избегания дорсалгии придерживайтесь следующих рекомендаций:
К какому врачу обратится при заболеваниях костей, мышц и соединительной ткани?
- Ортопед;
- Вертебролог;
- Ревматолог;
- Травматолог;
- Хирург.
Видео
Читайте также: