Как снять болевой синдром при радикулите спины
Радикулит – не отдельная болезнь, а комплекс симптомов, которые характерны для другого патологического процесса, протекающего в позвоночном столбе. В большинстве случаев первичное заболевание на начальных этапах протекает бессимптомно, пока не произойдет обострение. Почему так происходит, и как избавиться от неприятных проявлений, определит врач. Патологии присвоен код по МКБ-10 М54.1.
Почему возникает обострение, и как подтверждают диагноз
Обострение хронического заболевания, которое протекает с корешковым синдромом, происходит по следующим причинам:
- физическое перенапряжение, поднятие тяжелого предмета;
- переохлаждение;
- снижение защитной функции организма.
Приступ радикулита может возникать при следующих заболеваниях и состояниях:
- нарушение естественного изгиба позвоночника: неправильная форма, размер позвоночных тел, смещение;
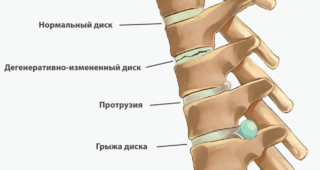
- наличие межпозвоночной грыжи;
- остеохондроз;
- инфекционное поражение позвоночника вирусной, бактериальной, грибковой этиологии;
- патологии фасеточных суставов;
- нарушение работы сосудов.
Выявить причину острого приступа в домашних условиях невозможно. Для постановки диагноза нужно посетить больницу или частную клинику.
В первую очередь врач проводит неврологический осмотр, исследуя уровень рефлексов человека, выявляя участки с нервными окончаниями, которые имеют максимальную чувствительность к движению. Также может понадобиться проведение рентгенографии, магнитно-резонансной и компьютерной томографии.
Симптомы радикулопатии
Первый признак острого радикулита – боль, которая возникает в области с первичным патологическим процессом. Присоединяется слабость мышц, потеря чувствительности кожного покрова.
Схватывать может шейный, поясничный или другой отдел позвоночника (грудной, пояснично-крестцовый). С учетом того, что нервные корешки распространяются в другие отделы, боль иррадиирует из шеи в поясницу, а из поясницы – в ягодицы, бедра, голень, стопы.
При пояснично-крестцовом радикулите болевой синдром усиливается при изменении положения туловища, например, при смене горизонтального на вертикальное положение, а также во время физической активности.
Радикулопатия пояснично-крестцового отдела позвоночника протекает в нескольких формах, каждая из которых имеет свои особенности:
- Люмбаго. Характеризуется остро возникающим болевым синдромом, в особенности при физических нагрузках, перегревании или переохлаждении туловища (общем или местном). Продолжительность приступа – от нескольких минут до нескольких суток, что зависит от стадии развития первичного заболевания. Причинами выступают межпозвонковая грыжа, перегрузка поясничных мышц, смещение позвоночных тел.
- Ишиас. Болевой синдром распространяется на ягодичную поверхность, задний отдел бедра, голень, стопу. Дополняется слабость мышц. Механизм развития боли обусловлен вовлечением в патологический процесс седалищного нерва. Характер дискомфорта – стреляющий, резкий, с жжением, покалыванием, онемением кожного покрова по ходу нерва.
- Люмбоишиалгия. Начало боли в поясничной области, отдает в нижнюю конечность. Возникают симптомы, характерные для остальных видов радикулопатии.
Часто обострение радикулита встречается у женщин в период беременности за счет давления растущего плода на корешки нервов и пережатия. Симптомы те же, что у других категорий больных.
Как лечить обострение
Лечение обострения можно проводить в домашних условиях или в стационаре в зависимости от вида первичного заболевания и степени тяжести симптомов. При неинтенсивной клинической картине, дискомфорте, который не влияет на качество жизни больного, можно ограничиться лечением на дому.
В любом случае, когда присутствует радикулит, в первую очередь нужно принять меры по ликвидации причинного фактора. Боль – это лишь симптом, который уходит после излечения первичного заболевания. Тянуть с этиотропной терапией не рекомендуется, так как остеохондроз или грыжа (как причинные факторы) осложняются другими опасными состояниями.
Первая помощь при остром радикулите – медикаментозные средства в форме таблеток, мазей, гелей (Диклофенак, Найз, Диклак и др.). В экстренных случаях, если боль имеет высокую выраженность, назначают уколы с обезболивающим и противовоспалительным эффектом (Гидрокортизон и др.). Подобные препараты действуют симптоматически, но не избавляют от причины.
Лечение обострения радикулита, вызванного развитием воспалительного процесса в спинномозговом корешке, предполагает принятие мер по высвобождению нерва из зажатого положения и устранению источника компрессии (смещения позвонка, грыжи и др.). Для этого назначают комплексное лечение:
- массаж;
- лечебную физкультуру;
- физиотерапевтические процедуры.
Быстро снять боль во время приступа радикулита в домашних условиях можно мануальной терапией, если радикулопатия имеет компрессионную этиологию. При дискогенном радикулите такой метод не используют, а при межпозвонковой грыже категорически запрещен.
В период обострения радикулопатии рекомендуется делать физиотерапевтические процедуры, с помощью которых убирают компрессию спинномозгового корешка нерва, снимают воспалительные явления, болевой синдром. В итоге восстанавливается нормальное кровообращение, улучшается питание межпозвонковых дисков.

Снять клинические проявления радикулита в стадии обострения можно народными средствами.
- Листья лопуха: распарить листок, обдав кипятком, приложить к болезненному отделу, сверху закрепить теплым шерстяным платком, выдержать на протяжении нескольких часов.
- Листья березы: распарить листья аналогично предыдущему способу, приложить к участку с болью, закрепить шерстяным платком, выдержать на протяжении 40 минут.
- Сок черной редьки: в соке смочить хлопчатобумажную ткань, приложить к больной области, закрепить полиэтиленом и теплым платком, выдержать на протяжении ночи.
- Хрен: получить из корня сок, смешать в равном объеме с водой, смочить отрезок натуральной ткани в растворе, приложить к области, где болит, закрепить полиэтиленом и теплым шарфом, выдержать на протяжении 2 часов.
Эффективны компрессы из картофеля: натереть клубень теркой, нанести ровный слой на отрезок ткани, приложить как компресс к больной зоне, закрепить полиэтиленом и теплым шарфом, выдержать до утра.
Профилактика радикулопатии
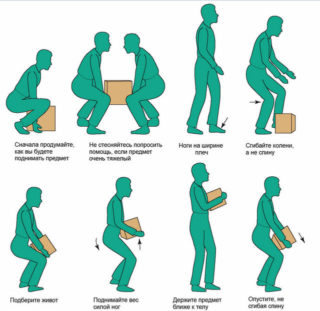
Чтобы не тратить деньги на лекарства и не обращаться к врачу для определения причины и способов лечения боли, рекомендуется своевременно позаботиться о профилактике радикулопатии.
В первую очередь это курсы физиотерапевтических процедур, ежедневный контрастный душ, виброакустический массаж с использованием специальных аппаратов. В последнем случае уровень воздействия легко дозировать самому, поэтому проводить процедуру можно в домашних условиях.
Для исключения риска развития провоцирующих заболеваний нужно исключить малоподвижный образ жизни, избегать травмирования позвоночного столба и рационально распределять физические нагрузки. Сидеть рекомендуется с прямой спиной, не сутулиться, лучше приобрести для работы кресло или стул с высокой ортопедической спинкой.
В утреннее время нужно делать зарядку, которая длится не менее 10-15 минут. Это позволит разработать спинной отдел, подготовить мышцы и костные структуры к физической активности на протяжении дня.
Если работа обязывает большую часть дня находиться в положении сидя, нужно время от времени делать перерывы, во время которых осуществлять наклоны, повороты туловища, другие несложные движения.
Какие могут быть осложнения
Радикулит редко сопровождается негативными последствиями. Осложнения обусловлены несвоевременным обращением к врачу, поздним началом терапии, длительным сдавливанием нервных корешков, нарушением питания нервов и кровообращения в позвоночном столбе. На фоне этого присоединяется:
- инфаркт, ишемия спинномозгового вещества;
- воспалительный процесс в мозговой оболочке (эпидурит, арахноидит);
- гемипарез, парапарез;
- атрофический паралич.
Полагать, что самолечение радикулопатии поможет избавиться от патологии, не нужно. Клиническая картина требует комплексного подхода и квалифицированной помощи.
Перед тем как лечить радикулит, стоит ознакомиться с информацией о том, что это такое и при каких заболеваниях может наблюдаться. Важно понимать потенциальные причины его появления для того, чтобы иметь возможность применять эффективные методики терапии. Также нужно проводить предварительную дифференциальную диагностику.
Перед тем, как лечить радикулит поясницы, нужно определить – какая потенциальная причина провоцирует воспалительную реакцию Воспаление может быть асептическим и инфекционным. В первом случае чаще всего причиной является травматическая компрессия, например, на фоне развивающегося дегенеративного дистрофического заболевания межпозвоночных дисков (остеохондроза). При инфекционном генезе воспаление может развиваться только в том случае, если в области прохождения корешкового нерва находится очаг развития бактериальной, грибковой или вирусной инфекции. Очень часто инфекционный радикулит может развиваться при туберкулезе спинного мозга и позвоночника, сифилисе, полиомиелите, клещевом энцефалите. В таких ситуациях лечение всегда должно начинаться с этиотропной терапии. Без применения антибиотиков, противотурберкулезных и противовирусных препаратов добиться существенного улучшения состояния пациента не удастся.
Также не исключена аутоиммунная этиология развития воспаления в области корешковых нервов в поясничном отделе позвоночника. Часто это возникает на фоне ревматизма, системной красной волчанки, склеродермии, болезни Бехтерева и ряда других патологий. В этом случае необходимо проходить этиотропное лечение у ревматолога и затем обращаться в клинику мануальной терапии для прохождения курса реабилитации с целью восстановления нарушенного процесса иннервации.
Далее в статье рассмотрим, как лечить радикулит поясницы в домашних условиях, какие причины его вызывают и к какому врачу стоит обращаться в случае обострения или хронического течения патологии.
Причины радикулита
Потенциальные причины радикулита – это любые патологические изменения в структурах позвоночного столба и окружающих его тканей, которые могут привести к тому, что будет нарушен путь прохождения корешкового нерва.
Позвоночный столб – это сложная структурная часть опорно-двигательного аппарата человеческого тела. Состоит из отдельных тел позвонков, которые между собой соединятся с помощью фасеточных и дугоотросчатых суставов. Между телами позвонков располагаются хрящевые межпозвоночные диски. Они состоят из плотной фиброзной оболочки и желеобразного внутреннего пульпозного ядра. Вся эта структура образует единых столб с несколькими физиологическими изгибами, обеспечивающими более равномерное распределение амортизационной нагрузки во время движения человеческого тела.
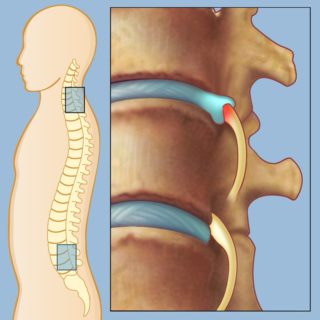
Стабильность положения тел позвонков и межпозвоночных дисков обеспечиваются связки и окружающие столб паравертебральные мышцы. Внутри позвоночного столба располагается спинномозговой канал. Находящийся в нем спинной мозг обеспечивает функционирование вегетативной нервной системы. От спинного мозга через фораминальные отверстия в телах позвонков отходят корешковые нервы. Именно их воспаления называется радикулит.
Прежде чем лечить поясничный радикулит, доктор должен понять – что спровоцировало воспалительную реакцию. И затем нужно устранить данную причину. Тем самым будет достигнуто устранение воздействия патогенного фактора. После этого можно предпринимать меры для того, чтобы восстановить нарушенные функции иннервации.
Потенциальные причины появления клинических признаков радикулита:
- дегенеративный дистрофический процесс в межпозвоночных дисках (остеохондроз);
- осложнения остеохондроза (протрузии, экструзии и грыжи межпозвоночных дисков);
- нестабильность положения тел позвонков (спондилолистез, антелистез, ретролистез и т.д.);
- деформирующий спондилоартроз;
- разрушение подвздошно-крестцовых сочленений костей;
- искривление позвоночного столба и нарушение осанки;
- растяжение и разрывы связочного и сухожильного аппарата;
- травмы позвоночного столба и окружающих его тканей (переломы и трещины, ушибы, смещения и т.д.);
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие ревматические болезни соединительной и хрящевой ткани в организме человека;
- туберкулез, сифилис, менингит, клещевой энцефалит и другие опасные инфекционные заболевания.
Прежде чем лечить радикулит в домашних условиях, нужно исключать возможные факторы риска, которые включают в себя:
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- тяжёлый физический труд;
- подъем экстремальных тяжестей;
- неправильное положение стопы при ходьбе и беге (плоскостопие и косолапость);
- некачественную обувь для повседневной носки и занятий спортом;
- деформирующий остеоартроз коленного или тазобедренного сустава, провоцирующий укорочение нижней конечности и перекос костей таза;
- курение и употребление алкогольных напитков.
Самое действенное средство, чем лечить поясничный радикулит в домашних условиях – это то, которое будет оказывать воздействие непосредственно на причину воспаления корешкового нерва. Напрмиер, если патология спровоцирована остеохондрозам, то поможет снять боль тракционное вытяжение позвоночного столба. А если боль связана со смещением тела позвонка, то восстановление нормального его положения сразу же решит существующую проблему.
Опасность фармакологического лечения
Прежде чем лечить поясничный радикулит дома, запомните, что существует реальная опасность фармакологического лечения. Более чем в 80 % клинических случаев воспаление корешковых нервов – это осложнение длительно протекающего дегенеративного дистрофического процесса в области пояснично-крестцового отдела позвоночника.
Что делают современные фармаколочгеиские препараты:
- нестероидные противовоспалительные средства подавляют воспалительный процесс и купируют боль, тем самым лишая организм возможности хоть как-то предотвратить разрушение корешкового нерва в связи с оказываемым на него давлением со стороны тел соседних позвонков;
- сосудорасширяющие препараты усиливают кровоток и микроциркуляцию лимфатической жидкости, что только на первый взгляд хорошо, на самом деле это провоцирует ухудшение состояния мышечных тканей, увеличивает нагрузку на окружающие позвоночных столб мягкие ткани;
- миорелаксанты призваны купировать напряжение мышечного волокна, тем самым блокируется окончательно компенсаторная защита корешкового нерва и он может повергнуться тотальному разрушению за счет компрессии и ишемии (по мере его омертвения болевой синдром проходит
- но нарушается работа вегетативной нервной системы, что негативно скажется на организме человека в будущем);
- хондропротекторы при большинстве заболеваний позвоночного столба в принципе бесполезны – они наносят ущерб кошельку пациента.
Стоит избегать подобного лечения и обращаться для разработки курса терапии к мануальному терапевту.
Врач, лечащий радикулит
Кто лечить радикулит, какой врач сможет оказать эффективную и безопасную помощь пациенту при появлении острой боли в области поясницы? В первую очередь это невролог или невропатолог. Участковый терапевт в городской поликлинике не обладает достаточной профессиональной компетенцией для того, чтобы разработать эффективный курс лечения радикулита и спровоцировавшего его заболевания.
Кто лечит радикулит, какой врач, помимо невролога? Это вертебролог – специалист по состояниям позвоночного столба, способный разобраться даже в самом запутанном клиническом случае.
Также можно обратиться к ортопеду или остеопату, мануальному терапевту. Все эти специалисты обладают достаточным уровнем знаний и опытом практической работы для того, чтобы не только оказать первую помощь, но и устранить все потенциальные причины развития радикулита поясничного отдела позвоночника.
Основной врач, лечащий радикулит – вертебролог и невролог. При отсутствии возможности записаться к этим докторам, посетите мануального терапевта, ортопеда или остеопата. Если накануне развития радикулита было травматическое воздействие (падение, ушиб, ДПТ), то рекомендуем сначала обратиться к травматологу, чтобы исключить перелом, трещину, разрыв или растяжение тканей.
Как быстро лечить радикулит дома?
Существует несколько способов того, как лечить радикулит в домашних условиях быстро, и каждый из них связан с тем, чтобы сначала устранить причину негативного воздействия. Например, если заболевание носит инфекционный характер, то пропить курс антибиотиков или противовирусных препаратов. Если это последствие травмы, то стоит носить корсет или соблюдать строгий постельный режим (в зависимости от вида и тяжести травматического повреждения).
Как лечить радикулит дома, если заболевание связано с хроническим дегенеративным дистрофическим процессом в области межпозвоночных хрящевых дисков:
- поменять свой образ жизни и чаще гулять на свежем воздухе, заниматься спортом;
- выпивать в сутки не менее 2-х литров чистой питьевой воды;
- правильно организовать свое спальное и рабочее место;
- посещать курсы массажа и остеопатии не реже двух раз в год;
- выполнять ежедневно дома комплекс лечебной гимнастики, который для вас разработан индивидуально мануальным терапевтом;
- отказаться от курения и употребления алкогольных напитков;
- при тяжелой физической работе использовать специальный поддерживающий корсет для спины.
Лечение радикулита, как правило, длительное и связано с тем, что исключается действие причины, его провоцирующей. Затем проводится реабилитационный курс лечения. Он может включать в себя остеопатию и массаж, лазерное воздействие, лечебную гимнастику и кинезиотерапию, физиотерапию и многое другое. Не стоит использовать перечисленные выше фармаколочгеиские препараты. Они причиняют больше вреда вашему здоровью, чем приносят пользы.
Как лечить приступ обострения радикулита?
Радикулит при его первом появлении считается острым воспалительным процессом. Если не удается купировать приступ в течение 7 – 10 дней, то заболевание переходит в статус хронического. Если не предпринимать меры для лечения основного заболевания, то приступы радикулита становятся регулярными с нарастающей интенсивностью проявления клинических симптомов.
Как лечить приступ радикулита в пояснице в домашних условиях:
- срочно прекратить любую физическую нагрузку;
- лечь на спину на жесткую поверхность и попытаться расслабить мышцы спины и поясницы;
- если это не поможет купировать острую боль в течение 20 – 30 минут, срочно обратитесь к врачу.
Лечить обострение радикулита самостоятельно, без контроля со стороны врача нельзя. Вы не сможете отличить процесс регенерации тканей от их атрофии. Напрмиер, если компрессия на пораженный корешковый нерв или его ответвление будет усиливаться и при этом нарушиться трофика тканей за счет спазма кровеносных сосудов, то высока вероятность, что начнется атрофия (омертвение) нервного волокна. В этом случае болевой синдром полностью купируется. Пациент начнет испытывать существенное облегчение своего состояния. Но атрофия нервного волокна повлечет за собой онемение определённых участков тела, нарушение в работе кишечника и мочевого пузыря, дискинезию желчевыводящих путей, атонию желудка и многие другие разрушительные процессы. Сразу эти изменения можно и не заметить.
Последствия могут быть разрушительными для здоровья человека. Особую опасность представляют патологии, которые затрагивают нервные сплетения. При их дальнейшем развитии без болевого синдрома могут возникать парезы и параличи нижних конечностей, недержание мочи и кала, полная функциональная неспособность пациента.
Не рискуйте своим здоровьем. Перед тем, как лечить обострение радикулита, обязательно посетите врача невролога или вертебролога. Строго соблюдайте все рекомендации врача. Не применяйте непроверенные методы, которые могут причинить вред вашему здоровью.
Имеются противопоказания, необходима консультация специалиста.

Люди, страдающие от любой формы радикулита, не понаслышке знают что такое боль.
Болевые ощущения могут прийти внезапно и подпортить намеченные планы, уложив вас в постель и обложив грелками и обезболивающими.
Но ни в понедельник, ни во вторник, ни даже в среду лечение не начинается, а поход к врачу и вовсе переносится на следующий месяц, а то и год. Радикулит - это не та болезнь, лечение которой нужно откладывать в долгий ящик, ей нужно заниматься, при том комплексно. Как справится с надоевшими болями и наконец перестать бояться внезапных приступов?
Что такое радикулит?
Радикулит заслуживает звание самого распространенного заболевания у людей разного возраста. Несмотря на то, что в этой статье мы называем радикулит заболеванием, самостоятельной болезнью он не является.
Радикулит - это скорее набор симптомов, который проявляется при сдавливании спинномозговых корешков, поэтому радикулит - это скорее следствие другого заболевания, приведшего к защемлению нервных корешков.

Такими первоначальными заболеваниями могут быть остеохондроз, спондилёз, аномалии развития позвоночника разного типа. Помимо этого вызывать воспаление может переохлаждение, различного рода травмы спины, инфекционные заболевания (сифилис, туберкулез, менингит, клещевой энцефалит и др.).
Боли носят внезапный характер и могу проявиться при сильной нагрузке на позвоночник (например, при подъеме тяжестей), при неловком и резком движении, а также по причине простуды или инфекции.
Традиционная медицина выделяет несколько видов радикулита в зависимости от локализации заболевания.
Радикулит бывает:
- шейным;
- грудным;
- пояснично-крестцовым (иногда его называют просто поясничным).
Эти разновидности в свою очередь могут проявляться в двух разных формах: хронической и острой.
Также иногда встречается разделение этого заболевания на первичный тип и вторичный тип. К первичному радикулиту относят заболевание, причиной которого был инфекционный или токсический фактор. К вторичному типу относят радикулит, проявившийся из-за нарушений в позвоночном столбе и спинном мозге.
Что такое острый радикулит?
При острой форме радикулита болевые приступы начинаются внезапно, симптоматика обычно ярко выражена. Воспаление корешков может происходить на разных уровнях позвоночника. Воспалительный процесс поражает внутреннюю часть оболочки нерва (внеоболочную часть).
Причины возникновения острого радикулита разделяют на две категории: врожденные и приобретенные.

Врожденные причины чаще всего включают в себя аномалии в развитии позвоночника, например:
- новообразования различного происхождения;
- разрастания фиброзной ткани;
- образование спаек.
Приобретенные причины чаще всего носят хронический характер. В эту группу включены все дегенеративные изменения, происходящие в суставах и позвонках на протяжении длительного времени (спондилёз, остеохондроз и др.).
Чаще всего такие изменения приводят к появлению остеофитов (разрастанию позвонков и появлению своего рода шипов на них), которые и сдавливают спинномозговые корешки. Эти процессы приводят к образованию межпозвоночных грыж и гипертрофии жёлтой связки.
Помимо этого к приобретенным причинам относятся инфекционные заболевания различного рода (туберкулез, ВИЧ, клещевой боррелиоз, эпидуральный абсцесс, остеомиелит), различные злокачественные образования на позвоночнике (опухоли, кисты), эндокринные и метаболические расстройства (сахарный диабет, акромегалия и др), травмы позвоночника, переохлаждение (и резкие температурные скачки), высокие физические нагрузки и др.
Самые распространенные формы острого радикулита - это пояснично-крестцовый и шейный типы. Именно на эти отделы позвоночника приходится большая часть всех нагрузок.
Важно! Острый приступ радикулита - это не всегда первое проявление заболевания, вполне возможно, что это обострение уже развитой патологии, так что не стоит затягивать с обследованием и лечением.
Острый приступ радикулита сопровождается острой болью, которая может иметь разную локализацию. В зависимости от локализации болевых ощущений можно говорить о проявлениях определенного типа радикулита.
Острый радикулит пояснично-крестцового типа
При остром радикулите поясничного отдела позвоночника большинство пациентов испытывают характерные боли в пояснице, которые определяют как люмбаго или, по-другому, прострелы. В некоторых случаях боль чувствуется не только в спине, но и распространяется на седалищный нерв. Болевые ощущения могут затрагивать седалищную область, тыльную поверхность бедра, голень.

Характер боли при этом резкий, режущий, рвущий, простреливающий, парализующий позвоночный столб в пояснично-крестцовом отделе. Больной при этом стремится занять позу, при которой максимально снизится боль: чаще всего больной наклоняется вперед или в сторону.
Происходят также изменения в мышцах: там, где локализовано напряжение, мышцы находятся в гипертонусе и максимально сокращены. При прощупывании кажется, что мышца вспухла, увеличилась. На расслабленной стороне мышцы растянуты.
Если первопричиной возникновения острой формы радикулита является деформация тел позвонков и смещение межпозвоночного диска назад, то это может привести к возникновению кифоза, при котором распрямиться или наклониться будет довольно сложно и болезненно.
При смещении позвонков вбок, развивается (или усугубляется) сколиоз. Тело отклонено в сторону, противоположную деформации (гетерологический сколиоз).
В случае с острой формой поясничного радикулита редко может произойти потеря чувствительности. Если и встречается такой симптом, то только в области наружной части голени. Основная симптоматика характеризуется гипертонусом ягодичных и спинных мышц и, соответственно, острыми болями в этих областях.
Острый радикулит шейно-грудного типа
Этот тип радикулита встречается значительно реже, при том, что механизм проявления такой же, как и у пояснично-крестцовой формы. Болевой синдром возникает в шее и может переходить в зоны, в которых находятся наиболее пораженные нервные окончания. Болевые ощущения могут сопровождаться онемением в тех же пораженных зонах.
Болевой синдром распространяется на грудную и затылочную области, вызывая при этом симптомы схожие с симптоматикой инфаркта. При этом пациент не может нормально отклонить голову назад.
Если диск смещён вбок, то происходит вынужденный наклон головы и образование своего рода кривошеи. В некоторых случаях имеется парез пальцев руки со стороны поражения (два последних пальца прижаты к ладони и согнуты).
Обострение шейно-грудного радикулита довольно длительный процесс. Он имеет периодический характер, и, в отличие от пояснично-крестцовой формы, более протяженный.
Если вас внезапно настиг приступ острого радикулита (или болевой приступ хронического характера), и возможности сразу же обратиться к врачу нет, есть несколько приёмов первой помощи, которые могут несколько уменьшить боль и продержаться до посещения врача:
- Зафиксируйте место поражения с помощью бандажа или плотной ткани;
- Попросите осторожно поддержать вас и уложить на спину на жесткую поверхность. При этом согните колени и подложите под них подушку или валик;
- Если есть возможность, то введите внутримышечно нестероидный противовоспалительный препарат. Если такой возможности нет, то примите таблетированную форму НПВС (Мовалис, Вольтарен, Индометацин);
- Добавьте к лечению миорелаксанты (например, Мидокалм или Баклофен);
- Можно воспользоваться специальными пластырями, созданными на основе НПВС. Такие пластыри действуют медленно, поэтому рекомендуется применять их в случае с нерезкой симптоматикой;
- Примите легкое успокоительное растительного происхождения (например, настойку валерианы или пустырника);
- На воспалённую область нанесите согревающую мазь или гель (Фастум-гель, Кетанол, Финалгон и др.).
Важно! Данные советы предназначены для тех случаев, когда сразу же обратиться к семейному доктору или вызвать скорую нет возможности. Первая помощь может помочь на время снизить болевые ощущения, но устранить первопричину приступа она не может. Поэтому нужно обязательно обратиться к специалисту, который проведет обследование и назначит вам комплексное лечение, способное побороть первоначальную причину появления симптомов радикулита.
И острая, и хроническая формы радикулита в первую очередь являются последствиями другой болезни. Поэтому не существует лечения, направленного на устранение радикулита, нужно лечить первопричину. Поэтому первым шагом должно быть установление этой причины. Для этого нужно обратиться к врачу и пройти обследование.
Когда обследование покажет что именно вызывает острые боли в спине, шее или груди, можно начинать лечение. Лечебный комплекс вам назначит врач, опираясь на те причины, которые вызывают радикулит. Дать какие-то конкретные методики будет очень сложно, поскольку причин для появления радикулита бесчисленное множество.

Стандартно терапия включает в себя постельный режим (при обострении) или обеспечение щадящего режима дня, лечение медикаментами (болеутоляющие, витамины, миорелаксанты, НПВС), массаж и лечебная физкультура (обязательный пункт любой терапии, направленной на лечение заболеваний позвоночника).
Иногда к этим методикам добавляется иглорефлексотерапия, вакуумная терапия, магнитопунктура, лазерная терапия. Но это чисто индивидуальные методы, подходят они не всем.
Все эти методы направлены на устранение болевых ощущений и нормализации кровообращения, а также затормаживанию патологических процессов, происходящих в позвоночном столбе.
Видео: "Симптомы и причины радикулита"
Что такое хронический радикулит?
В отличие от острой формы, хронический радикулит явление для пациента постоянное. Болевые приступы имеют периодический характер и случаются практически постоянно после резких движений, поднятия тяжестей, переохлаждения и т.д.
Острая и хроническая формы радикулита имеют одинаковый набор причин, взывающий болевые приступы.
Считается, что в 90% случаев причиной хронического радикулита является остеохондроз (и вместе с ним межпозвоночные грыжи и, соответственно, образование остеофитов). Остальные 10% распределяются между врожденными нарушениями, инфекционными заболеваниями, травмами, злокачественными опухолями.
Также хронический радикулит может развиться по причине постоянного стресса, в котором находится человек.
Помимо всего перечисленного, болевые приступы может вызывать переохлаждение организма, резкий подъем тяжестей, неловкие движения. Все эти причины являются основной для возникновения болевых приступов, а не развития самой болезни (как и в случае с острой формой).
В отличие от острой формы, при хроническом радикулите симптомы как будто растянуты во времени и слегка сглажены. Боль носит не такой резкий и острый характер, она может то усиливаться, то стихать.
При шейной локализации радикулита шейный изгиб (со временем) сглаживается, из-за чего происходит нарушение осанки и амортизационной функции 
позвоночного столба. Все это приводит к ухудшению состояния. Поэтому стоит обратиться к врачу сразу же после того, как пройдет обострение (острая боль несколько стихнет). Первичный приступ легче победить и предотвратить развитие осложнений.
Грудная форма хронического радикулита является одной из самых редких форм, однако это не умаляет ее значимости. Симптоматика в данном случае может быть разной (она зависит от степени поражения корешков). Обычно болевые ощущения локализуются в межреберной зоне. Пациент испытывает боли при глубоком вдохе, кашле или чихании, а также ходьбе и других движениях. Другое название для этой формы хронического радикулита - межрёберная невралгия.
Хроническая форма межрёберной невралгии проявляется не так ярко, как единичная (или острая), но регулярность болевых приступов является довольно неприятным симптомом и может говорить о наличии более серьёзных проблем в организме, чем простой спазм.
Поясничная форма хронического радикулита имеет такую же симптоматику, как и острая форма. Единственным исключением является то, что прострелы случаются регулярно. Пациент чувствует слабость в мышцах, болевые ощущения распространяются на нижний отдел спины, ягодицы, живот и ноги.
Поясничный радикулит может развиться после нескольких острых приступов. При хронической форме острая боль будет чередоваться с периодами ремиссии.
Терапия, направленная на лечение хронического радикулита, строится по тому же принципу, что и терапия, направленная на лечение острого радикулита.
Нужно обязательно пройти обследование, установить первопричину возникновения заболевания и внять рекомендациями врача. Доктор назначит комплексное лечение, которое будет включать себя медикаментозную терапию, массаж, лечебную физкультуру, мануальную терапию и т.д.
Выбор методов лечения и препаратов подбирается строго индивидуально, с опорой на персональную клиническую картину пациента.
Помимо традиционного лечения можно применять некоторые народные рецепты. Например, принимать горячие обертывания и теплые ванны с эфирными маслами, делать компрессы из горячего картофеля, пить чай из березовых листьев и коры вербы.
Видео: "Что делать при острых болях в спине?"
Профилактика хронического и острого радикулита

Профилактика разных форм радикулита включает в себя соблюдение общих правил личной гигиены, а также следование рекомендациям вашего лечащего врача.
Также следует внимательно относится к вашим хроническим заболеваниям, не давать им прогрессировать. Старайтесь расслабляться, избегать сильных стрессов.
Высокая влажность и переутомление мышц может привести к развитию пояснично-крестцового радикулита, так что стоит подумать о смене места работы или изменения климатических условий у вас дома.
Избегайте сквозняков, переохлаждения, старайтесь держать поясницу, шею и ноги в тепле. Занимайтесь гимнастикой (но не слишком перегружайте организм).
Избегайте сильных физических нагрузок, не поднимайте сильные тяжести, правильно питайтесь, гуляйте на свежем воздухе.
Заключение
Для того, чтобы эффективно подойти к решению такой проблемы, как радикулит, еще раз обратите внимание на некоторые важные моменты:
- Радикулит - это не самостоятельное заболевание, это последствие проявления другой болезни, связанной с нарушениями в позвоночнике. Поэтому вылечить радикулит у вас не получится, нужно заниматься первопричиной, вызывавшей развитие радикулита;
- В зависимости от локализации различают шейный, грудной и пояснично-крестцовый радикулит, а также острую и хроническую формы заболевания. Каждый тип обладает своей симптоматикой, поэтому сразу после появления характерных симптомов постарайтесь не затягивать с обследованием и лечением;
- Острая и хроническая формы различаются периодичностью появления болевых приступов. Для острой формы характерны единичные резкие болевые прострелы, в то время как для хронической формы характерны не такие яркие боли и чередование болевых приступов с периодами ремиссии. Однако после нескольких острых приступов может развиться хронический радикулит, так что стоит как можно раньше обратить внимание на это заболевание, чтобы избежать осложнений;
- Первая помощь при болевом приступе одинакова как в случае с острым радикулитом, так и с хроническим. Но нужно помнить, что первая помощь не может вылечить первопричину, она может лишь помочь в случае острого проявления болезни и несколько облегчить состояние, если нет возможности сразу обратиться к врачу или вызывать скорую;
- Лечение радикулита должно быть комплексным. Помимо медикаментов оно включает в себя лечебную физкультуру, массаж, физиотерапию, мануальную терапию и другие терапевтические мероприятия. Следует подойти к лечению основательно, набраться терпения и следовать всем указаниям вашего лечащего врача. Быстрых результатов ждать не стоит;
- Обязательно ознакомьтесь с профилактическими мерами, чтобы избежать развития радикулита или усугубления уже имеющегося заболевания. Следите за своим питанием, избегайте сквозняков и переохлаждения, не перегружайте мышцы, но и не забывайте о гимнастике. Порой профилактика может быть эффективнее лечения уже имеющихся проблем.
Читайте также:


