Как отличить остеохондроз от воспаления легких
Нервные корешки, идущие от спинного мозга в грудном отделе, образуют множество сплетений с нервами грудной полости. Поэтому часто остеохондроз принимают за боль в легких и сердце.

Виды остеохондроза
Системное дегенеративное заболевание позвоночника, которое начинается с разрушения межпозвонковых дисков и в дальнейшем распространяется на костную ткань, именуется остеохондрозом (от греческого osteon – кость, chondros – хрящ, суффикс -osis означает заболевание).
Несмотря на то, что поражается весь позвоночник, чаще всего превалирует симптоматика в определенном его отделе, в зависимости от характера физической активности. Поэтому принята клиническая классификация остеохондроза, в которой выделяют три основных его вида:
- шейный;
- грудной;
- пояснично-крестцовый.
По характеру клинических проявлений классифицируют и такие формы:
- шейно-грудной;
- пояснично-грудной;
- распространенный.
Иннервация тела выходящими из позвоночного канала корешками происходит по сегментарному типу. Ущемление их в шейном отделе вызывает боли в области головы, шеи, плечевого пояса, верхних конечностей, верхних отделах груди. Сдавление в грудном отделе приводит к болям в спине, в области ребер, органов грудной клетки, в верхних отделах живота. Поясничный болевой синдром локализуется в области таза и тазовых органов, поясницы, крестца, нижних конечностей.
Грудной остеохондроз и боль в легких
Органы грудной клетки – легкие, сердце, пищевод иннервируются ветвями блуждающего и диафрагмального нервов, симпатического ствола. Их ветви переплетаются, образуя единую систему нервного сплетения.
Корешки, выходящие из спинного мозга через межпозвонковые отверстия, иннервируют только грудную стенку – ребра, мышцы, кожу. Могут ли при таком строении боли при остеохондрозе отдавать в сердце и легкие – ответ прост. Спинномозговые нервы также имеют множество разветвлений, которые переплетаются с внутренними нервами, обусловливая иррадиацию болей в обоих направлениях.
В основе дегенерации межпозвонковых хрящей лежит множество причин:
- нарушение обмена веществ – белкового, водно-солевого;
- нарушение кровообращения при гиподинамии, курении, стрессовых ситуациях, атеросклерозе;
- избыточная осевая нагрузка при поднятии тяжестей, ожирении;
- поражение инфекциями;
- частые переохлаждения;
- интоксикации, в том числе алкогольная;
- нарушения осанки, искривление позвоночника;
- травмы;
- возрастные изменения с потерей жидкости, коллагена;
- врожденные аномалии строения позвоночника;
- генетическая предрасположенность.
Нередко причина болезни объединяет комплекс факторов. Наиболее распространено такое сочетание: гиподинамия плюс избыточный вес, зачастую в их числе курение и алкоголь.
Снижение высоты разрушающихся дисков приводит к сужению межпозвонковых отверстий, через которые выходят нервные корешки, происходит их ущемление. Если изменения в дисках выражены, они теряют стабильность и смещаются, образуя протрузии (выпадения), грыжи. При этом корешки страдают еще больше, а смещения дисков сзади может сдавливать спинной мозг, вызывая тяжелую симптоматику вплоть до параличей.
Типичными проявлениями грудного остеохондроза являются:
Боли часто возникают в ночное время, больной пытается найти удобное положение тела. Длительное пребывание в положении сидя, поднятие тяжестей, физические перенапряжения, резкие повороты и наклоны усиливают болевые ощущения.

Лечение заболевания комплексное, оно включает симптоматические средства, улучшающие обменные процессы в позвоночнике и кровообращение, расслабление и укрепление мышц туловища, физиотерапевтические процедуры.
Назначаются препараты из группы НПВС (нестероидные противовоспалительные средства) – Бутадион, Ибупрофен, Индометацин, Кеторол, Кетопрофен, Найз и другие аналоги этой многочисленной группы. Они оказывают противовоспалительное и обезболивающее действие.
Хорошо зарекомендовали себя хондропротекторы, содержащие гиалуроновую кислоту, глюкозамин, хондроитин, они способствуют восстановлению гиалиновых волокон хряща – Хондролон, Афлутол, Структум, Дона, Дискус-композитум и аналоги.
Для улучшения циркуляции крови назначают Трентал, Теоникол и другие сосудистые препараты. Обязательным является прием витаминно-минеральных комплексов.
Арсенал физиопроцедур большой, их подбирают индивидуально. В острой стадии назначают УФО в эритемных дозах, диадинамофорез и ионофорез с анальгетиками. Хороший эффект дает магнитотерапия, ударноволновая терапия, лазеротерапия, аппликации озокерита и минеральных грязей.
Периодические процедуры массажа очень полезны для снятия спазмов мышц, активизацию притока крови к позвоночнику, улучшения состояния дисков.
Нельзя рассчитывать только на лекарства при остеохондрозе, они всего лишь уменьшают симптоматику. Самым надежным лечением является лечебная физкультура.
Какие заболевания могут проявляться болью в области легких
Многие заболевания органов грудной клетки и ее стенки имеют признаки, сходные с остеохондрозом позвоночника. Необходимо знать об особенностях их клинического проявления, чтобы вовремя обратиться к врачу.
Воспалительный процесс в легочной ткани или пневмония сопровождается болями лишь в случае, если в процесс вовлекается плевра – оболочка легкого и грудной стенки. Такую патологию называют плевропневмонией.
Характерны постоянные локальные боли, усиливающиеся при вдохе-выдохе, одышка, повышение температуры тела, кашель, нарушается общее состояние. При хроническом процессе острых симптомов может не быть, разобраться в симптоматике сможет только врач.
Ишемические боли или стенокардия связаны с недостаточным кровоснабжением сердечной мышцы. Возникает гипоксия, которая и является причиной болей. Они имеют давящий, сжимающий характер, отдают в левую руку, лопатку, сопровождаются чувством нехватки воздуха, часто самопроизвольно появляющимся страхом смерти.
При этом может нарушаться ритм пульса, увеличиваться или понижаться артериальное давление, появляется головокружение, потливость, дрожание рук. Как правило, боли купируются приемом валидола или нитроглицерина.
Невралгия может возникнуть и при остеохондрозе, когда ущемляются передние веточки нервных корешков, может быть результатом плеврита или прорастания в грудную стенку опухолей. Обследование грудной клетки необходимо.
Воспаление мышц грудной клетки – миозит может развиться вследствие физических перегрузок, простуды, вирусной инфекции. Характерны боли на одной или обеих сторонах груди, усиливающиеся при дыхании, движении. Особенно болезнен межреберный миозит. Отличить его от обострений при остеохондрозе бывает трудно, потому что он также сопровождается мышечными болями.
Диагностика для определения причины боли
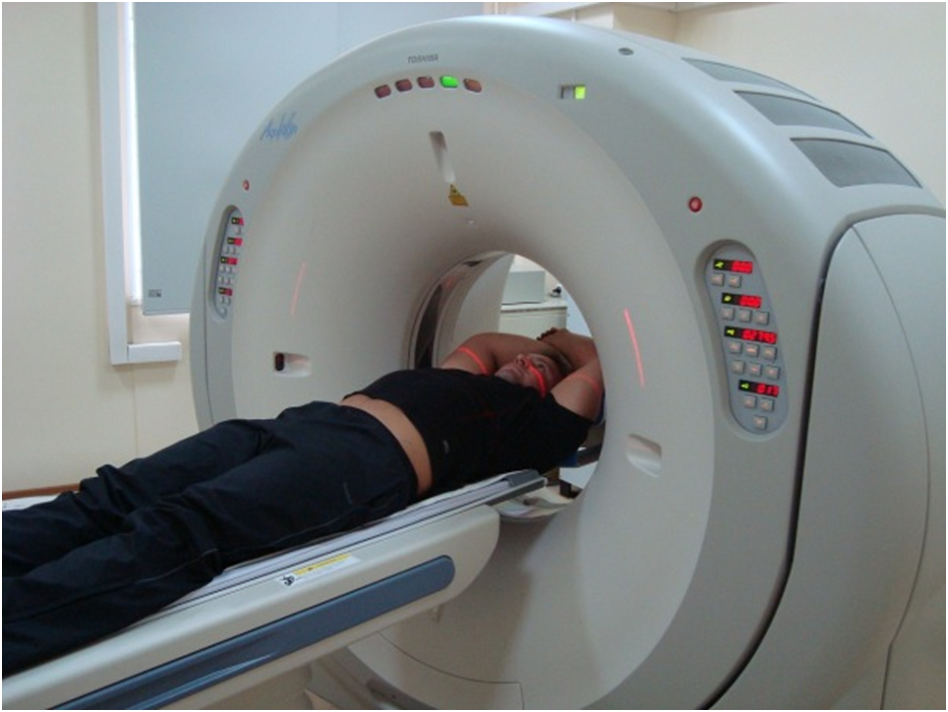
При появлении болевых ощущений в области позвоночника, грудной клетки не следует медлить с обращением к доктору. Изначально нужно посетить терапевта, семейного врача, который ознакомится с анамнезом, проведет первичный осмотр и составит план обследования для конкретной ситуации.
Для исключения патологии легких, сердца назначают рентгенографию или томографию грудной клетки, ЭКГ или УЗИ сердца, полное лабораторное исследование. Выявить изменения в позвоночнике позволяют такие методы диагностики:
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – выявляют мельчайшие структурные изменения в дисках, позвонках, мягких тканях;
- дискография с контрастным веществом – позволяет исследовать все параметры диска, его форму и положение;
- контрастная миелография – изучение спинного мозга, не сдавливается ли он в позвоночном канале.
Также при необходимости применяют электрофизиологические методы для определения мышечного тонуса, нервной проводимости.
Чтобы разобраться, чем вызвана боль в грудной клетке – остеохондрозом, заболеваниями легких или сердца, нужно обратиться к врачу и пройти обследование. При лечении остеохондроза основное место должны занимать физические упражнения.
Будьте особенно внимательны, если ОРВИ возвращается, едва отступив.
Пневмония — это воспалительное заболевание лёгких. Как правило, его вызывают вирусы (например, вирус гриппа) или бактерии (в том числе представители нормальной микрофлоры верхних дыхательных путей человека). В лёгкие эти микроорганизмы проникают на фоне снижения иммунитета. Часто — сразу после ОРВИ How to Tell If It’s Pneumonia .
Именно поэтому диагностировать воспаление лёгких бывает сложно: уж очень оно похоже на грипп или иную респираторную инфекцию, продолжением которой является.
Когда надо срочно вызывать скорую
Иногда инфицированная лёгочная ткань больше не может снабжать организм необходимым количеством кислорода. Из‑за этого серьёзно страдают и даже отказывают сердечно‑сосудистая система и другие жизненно важные органы, включая мозг. Такую пневмонию называют тяжёлой How are different types of pneumonia classified? .
Срочно набирайте 103 или 112, если к обычной простуде добавились следующие симптомы Тяжёлая внебольничная пневмония :
- Дыхание участилось до 30 вдохов в минуту (один вдох в 2 секунды или чаще).
- Систолическое (верхнее) давление упало ниже 90 мм рт. ст.
- Диастолическое (нижнее) давление опустилось ниже 60 мм рт. ст.
- Появилась спутанность сознания: больной вяло реагирует на окружающую обстановку, медленно отвечает на вопросы, плохо ориентируется в пространстве.
Если угрожающих симптомов нет, но мысли о пневмонии остаются, сверьтесь с нашим чек‑листом Do I Have Pneumonia? .
Как отличить пневмонию от простуды
Мы уже упоминали, что пневмония Pneumonia часто развивается как осложнение после заболевания верхних дыхательных путей.
Сначала вы подхватываете грипп или другое ОРВИ. Пока организм борется с инфекцией, вирусы или бактерии, обитающие в носоглотке, проникают в лёгкие. Спустя несколько дней вы побеждаете исходное заболевание: его симптомы — температура, насморк, кашель, головная боль — уменьшаются, вам становится легче.
Но вирусы или бактерии в лёгких продолжают размножаться. Через несколько дней их становится столько, что уставшая иммунная система наконец‑то замечает воспаление. И бурно реагирует на него. Выглядит это так, будто простуда вернулась с новой силой — с более отчётливыми и неприятными симптомами.
Лихорадка при воспалении лёгких гораздо сильнее, чем при обычной простуде. При ОРВИ температура поднимается примерно до 38 °С, при гриппе — до 38–39 °С. А вот пневмония часто даёт о себе знать угрожающими температурными значениями — до 40 °С и выше. Это состояние, как правило, сопровождается ознобом.
Если вы при этом мало двигаетесь и вокруг не сауна, у вас сильная лихорадка. Пот, испаряясь, помогает снизить экстремальную температуру.
Кажется, даже чаще, чем в начале болезни. Кашель при пневмонии может быть как сухим, так и влажным. Он говорит о раздражении дыхательных путей и лёгких.
При пневмонии альвеолы — маленькие пузырьки в лёгких, которые вбирают воздух при вдохе, — заполняются жидкостью или гноем.
Чаще всего — когда кашляете или пытаетесь сделать глубокий вдох. Такая боль говорит об отёке лёгких — одного или обоих. Увеличившись в размерах из‑за отёчности, поражённый орган начинает давить на находящиеся вокруг него нервные окончания. Это и вызывает боль.
Одышка — признак того, что вашему организму не хватает кислорода. Если дыхание учащается, даже когда вы просто поднимаетесь с постели, чтобы сходить в туалет или налить себе чаю, это может быть признаком серьёзных проблем с лёгкими.
В норме пульс у взрослых людей составляет 60–100 ударов в минуту. Впрочем, норма у каждого своя — и её стоило бы знать хотя бы приблизительно.
Например, если раньше ваш пульс в спокойном состоянии не превышал 80 ударов в минуту, а теперь вы отмечаете, что он прыгает за сотню, это очень опасный сигнал. Он означает, что сердце по каким‑то причинам вынуждено активнее перекачивать кровь по телу. Недостаток кислорода из‑за воспаления лёгких — один из факторов, способных провоцировать это.
Причина может быть всё та же — органам и тканям не хватает кислорода. Поэтому организм стремится ограничить вашу активность и посылает в мозг сигналы о том, что сил нет.
Это ещё один очевидный признак нехватки кислорода в крови.
Что делать, если вы обнаружили симптомы пневмонии
Если отмечаете у себя более половины перечисленных симптомов, как можно быстрее проконсультируйтесь с терапевтом или пульмонологом. Не факт, что это воспаление лёгких. Но риск велик.
Нельзя откладывать визит к врачу или его вызов на дом тем, кто входит в группы риска Pneumonia :
- людям старше 60 лет или младше 2 лет;
- людям с хроническими заболеваниями лёгких, астмой, сахарным диабетом, проблемами с печенью, почками, сердечно‑сосудистой системой;
- курильщикам;
- людям, у которых ослаблена иммунная система (такое бывает из‑за слишком строгих диет, истощения, ВИЧ, химиотерапии, а также приёма некоторых лекарств, угнетающих иммунитет).
В России от этого заболевания ежегодно страдает около полумиллиона человек
Об авторе: Владимир Николаевич Яшин – врач.
При появлении лихорадки, кашля, боли в грудной клетке при дыхании надо срочно вызвать врача. Фото РИА Новости
Пневмония (воспаление легких) – острая инфекционная болезнь, характеризующаяся воспалительным процессом в тканях легкого. Ее возникновению способствуют, в частности, заболевания верхних дыхательных путей, различные иммунодефицитные состояния, переохлаждение, курение. В клинике этой весьма распространенной болезни (в России ежегодно болеют более полумиллиона человек) различают внебольничную и госпитальную (внутрибольничную) пневмонию. Первая чаще всего вызывается пневмококком. Возбудителями госпитальной пневмонии могут быть синегнойная палочка, стрептококк, золотистый стафилококк и другие представители микрофлоры.
Микроорганизмы попадают в легкие различными путями: бронхогенным (через бронхи), гематогенным и лимфогенным (из крови и лимфы). Гематогенное поступление имеет место при сепсисе и общеинфекционных заболеваниях, а лимфогенное – при ранениях грудной клетки. Однако основным путем считается бронхогенный, при котором возбудители болезни проникают в организм через бронхи в процессе дыхания.
Классическая форма острой пневмонии – крупозная. Она характеризуется поражением доли или даже целого легкого с обязательным вовлечением в патологический процесс плевры.
Заболевание начинается с повышения температуры до 39–40 градусов и появления боли в грудной клетке при дыхании. Несколько позднее к этим симптомам присоединяется кашель, сначала сухой, затем со скудной мокротой с прожилками крови, а позднее мокрота становится кровянистой (ржавой). Общее состояние больного тяжелое. На лице у него появляется лихорадочный румянец, а на губах, крыльях носа и мочках ушей отмечаются герпетические высыпания. Он жалуется на боль в грудной клетке, озноб, слабость, его мучают кашель и одышка. При осмотре наблюдаются также симптомы возбуждения со стороны центральной нервной системы.
Другая форма острой пневмонии – очаговая, которой часто предшествует инфекция верхних дыхательных путей. Воспалительный процесс в большинстве случаев начинается в бронхах с последующим переходом на альвеолярную ткань легкого. Поэтому ранними признаками очаговой пневмонии являются повышение температуры, порой с ознобом, и кашель. Сначала он может быть сухим, а через один-два дня – со слизисто-гнойной мокротой.
Пневмонию важно распознать на ранних стадиях. Это дает возможность выбрать правильную тактику лечения и избежать в дальнейшем серьезных осложнений, например, острой дыхательной или сердечной недостаточности. При появлении у больного лихорадки, кашля, боли в грудной клетке в процессе дыхания надо срочно вызвать врача. Он выявит зону воспаления легочной ткани и плевры.
У пожилых людей острая пневмония встречается в два раза чаще, чем у молодых. Но и диагностировать у них болезнь труднее, поскольку она нередко протекает вяло, без температуры или с незначительным ее повышением. Уточнить диагноз помогают рентгенологическое исследование, анализы крови и мокроты, а в сложных случаях – компьютерная томография.
Терапия больных острой пневмонией должна быть комплексной и предпочтительно проводиться в стационаре. Впрочем, при легкой форме возможно и амбулаторное лечение. При этом во избежание осложнений больному следует строго выполнять предписания врача – в частности, соблюдать постельный режим в течение всего периода лихорадки и интоксикации. Комнату, где находится больной, необходимо систематически проветривать и проводить в ней влажную уборку.
Важное значение имеет пищевой рацион, в котором должны присутствовать в достаточном количестве белки, жиры, углеводы и витамины. Показано обильное питье до 2,5–3 л в день: фруктовые, овощные, ягодные соки и витаминные чаи, а также морсы из ягод клюквы, смородины, крыжовника. Для регулирования функции кишечника больному необходимо давать чернослив, компоты из ревеня, отварную свеклу с растительным маслом, кефир.
Ведущую роль при лечении острой пневмонии играет антибактериальная терапия, которая должна быть как можно более ранней. Кроме того, врач с учетом индивидуальных особенностей пациента должен выбрать наиболее активное и малотоксичное лекарственное средство, определить методы его введения в организм. Скажем, при легкой форме пневмонии пациенту назначают антимикробный препарат для приема внутрь. Однако при тяжелом течении недуга необходимы внутримышечные или внутривенные инъекции.
В комплексной терапии активно применяются также немедикаментозные методы: горчичные обертывания, ультрафиолетовое облучение грудной клетки, электрофорез и другие физические методы лечения, а также дыхательная гимнастика.
Оставлять комментарии могут только авторизованные пользователи.
Пандемия коронавируса в России уже затронула более 13 тысяч россиян – и это только официально подтвержденные случаи. Наверное, всем понятно, что на самом деле, случаев намного больше – просто тестирование на коронавирус проводят далеко не во всех случаях. Многие граждане переживают болезнь дома, пытаясь справиться с вирусом самостоятельно. Но если симптомы становятся похожи на пневмонию – необходимо срочно предпринимать меры, так как это грозит серьёзнейшими осложнениями, аппаратом искусственной вентиляции легких и необратимыми изменениями в легочной ткани на всю жизнь.

В связи с пандемией, каждый, почувствовавший начинающуюся простуду, беспокоится, не заразился ли он новой инфекцией. Может ли при COVID-19 болеть спина, и является ли этот симптом верным признаком заболевания?
Основные симптомы коронавируса
В первую очередь для нового коронавирусного заболевания характерны сухой кашель, утомляемость и повышение температуры выше 37,5. У разных людей симптоматика может включать:
- болезненность в горле,
- мышечные (миалгия) и суставные боли,
- заложенность носа,
- насморк,
- диарею,
- тошноту или рвоту,
- головную боль,
- сыпь — редко,
- покраснение и воспаление глаз (конъюнктивит),
- ухудшение обоняния.
Во многих случаях (до 50%) болезнь проходит бессимптомно. Нетяжелая форма (около 30%) протекает похоже на обычные ОРВИ или грипп. При тяжелом течении отмечается затруднение дыхания, чувство заложенности в груди, возможно кровохарканье — все это указывает на развитие пневмонии.
В таблице ниже приведены сходства и различия гриппа, ОРВИ и COVID-19.
| Симптом | Коронавирус | Грипп | ОРВИ |
| Высокая температура | Есть | Есть | Редко |
| Кашель | Да, сухой | Да, сухой | Незначительный |
| Насморк | Редко | Возможен | Часто |
| Чихание | Нет | Нет | Часто |
| Слабость, усталость | Иногда | Обычно есть | Иногда |
| Суставные боли | Возможны | Обычно есть | Обычно есть |
| Одышка | Возможна | Нет | Нет |
| Диарея | Редко | Бывает у детей | Отсутствует |
| Головная боль | Иногда | Часто | Редко |
| Болезненность в горле | Иногда | Иногда | Часто |
Болит ли спина при COVID-19
Миалгия — распространенный симптом ОРЗ, в том числе и коронавируса. Однако боль в спине не указывает на то, что у человека именно COVID-19.
Болеть могут мышцы рук, ног, спины, шеи, а также суставы. Интенсивность у разных людей варьируется от небольшого дискомфорта до невыносимых болей в зависимости от тяжести болезни и индивидуальных особенностей. Эти ощущения могут появляться в начале болезни вместе с повышением температуры и длиться несколько дней.

Некоторые люди, переболевшие коронавирусом, отмечали очень сильные болевые ощущения в пояснице и области почек.
5 доказательств того, что у вас полиартроз суставов — симптомы, формы развития, лечение в нашем специальном обзоре.
Ломит ли спину при пневмонии
Пневмония — это воспаление легких, в большинстве случаев вызываемое вирусами или бактериями. Это самое частое и опасное осложнение коронавирусной инфекции.
Начинающаяся вирусная пневмония может проявлять себя
- болью в голове,
- миалгией,
- слабостью,
- одышкой,
- нарастающим кашлем.
Таким образом, ломота в спине при пневмонии возможна. Болевые ощущения бывают между лопатками, усиливаются, когда больной кашляет. Так же проявляется в некоторых случаях бронхит или плеврит.
При воспалении легких повышается температура, а у людей со слабым иммунитетом или пожилых возможно ее понижение. Также могут быть озноб, насморк, сухой кашель без мокроты, редко — тошнота, рвота, кишечные расстройства.
Почему может ломить в костях и суставах
Ломота в костях и суставах при вирусных инфекциях появляются по нескольким причинам.
- Осложнения, поражающие почки. При этом ноет область поясницы, возможно повышенное артериальное давление, помутнение мочи, отеки.
- Интоксикация организма — во время болезни в кровь попадает много погибших лейкоцитов, частиц разрушенных клеток и вирусов, а также повышаются уровни биологически активных веществ (гистамина, некоторых гормонов), необходимых для борьбы с инфекцией или выделяющихся в ответ на воздействие вируса.
- Повышенная чувствительность нервных окончаний, связанная с воздействием вирусов или активизацией иммунной системы. В таких случаях болевые ощущения возможны не только в мышцах и суставах, но и в коже спины.
- У людей, страдающих заболеваниями позвоночника и суставов (остеохондрозом, артритом и другими), при ОРВИ болевые ощущения усиливаются, особенно при движении, распространяются на крестец и ноги.
- Поясница может ломить из-за уже имеющихся гинекологических проблем.
Спина или другие мышцы и суставы довольно часто болят при коронавирусе, а также при других ОРВИ. Этот симптом не может указывать на то, болен человек новым коронавирусным заболеванием или нет.
🔥 Читайте по теме:


Причины боли в спине слева ниже поясницы

Спасение от боли в спине: лучшие согревающие мази

Существует несколько диагностических тестов, которые позволяют дать ответ на вопрос о том, как различить остеохондроз и другие вероятные болезни. Очень часто бол в области поясницы появляется при различных патологиях внутренних органов. Очень близко к поверхности поясницы (в верхней части) располагаются почки. При любой болезни (нарушение положения, пиелонефрит, гломерулонефрит, образование кисты, отложение камней или песка) возникает боль приступообразного характера.
При болезнях печени и желчного пузыря боль также может иррадиировать в область поясницы, имитируя приступ остеохондроза. Неприятные ощущения опоясывающего характера присутствуют при поражениях паренхимы поджелудочной железы. Не стоит исключать опухоли, метастазы, дислокацию внутренних органов, нарушение внутрибрюшного давления и т.д.
О том, как самостоятельно распознать остеохондроз и что следует делать дальше – рассказано в предлагаемом материале. Здесь даны практические рекомендации не только о том, как отличить остеохондроз от похожих на него заболеваний. Также даны рекомендации относительно того, к какому врачу стоит обратиться в той или иной ситуации.
Для начала предлагаем ознакомиться с информацией о том, что такое остеохондроз и при каких условиях он развивается. Итак, анатомия позвоночного столба довольно сложная. В составе этой части опорно-двигательного аппарата тела человека определяются следующие структуры:
- тела позвонков и их отростки (остистые, дугообразные);
- разделяющие их хрящевые межпозвоночные диски;
- короткие межпозвонковые связки;
- длинные продольные связки;
- мышцы и сухожилия.
Между телами позвонков располагаются не только межпозвоночные диски, но и суставы, обеспечивающие определённую гибкость и подвижность позвоночника. Межпозвоночные диски – сложные хрящевые структуры, обеспечивающие амортизацию и защиту тел позвонков от повышенной физической нагрузки. Между телами позвонков и межпозвоночными дисками располагаются замыкательные пластинки. В их толще находится капиллярная кровеносная сеть. За счет диффузного обмена с замыкательными пластинками осуществляется диффузное питание фиброзного кольца межпозвоночного диска и костной ткани самого позвонка.
Фиброзное кольцо – это плотная наружная оболочка межпозвоночного диска. Она эластичная и способна выдерживать значительные нагрузки. Внутри её находится студенистое тело – пульпозное ядро. Оно состоит из специфических белков, способных удерживать жидкость. Пульпозное ядро отвечает за равномерное распределение амортизационной нагрузки.
Остеохондроз – это заболевание, при котором поражаются ткани межпозвоночных дисков. Развитие этого дегенеративного дистрофического процесса связано с тем, что ткани межпозвоночных дисков не обладают собственной кровеносной сетью. Они получают все питание только во время диффузного обмена с замыкательной пластинкой и окружающими паравертебральным мышцами. В том случае, если мышцы каркаса спины и поясницы не подвергаются регулярным достаточным физическим нагрузкам, то диффузное питание хрящевой ткани прекращается.
Начинает формироваться остеохондроз:
- сначала фиброзное кольцо утрачивает жидкость и обезвоживается;
- затем оно теряет свою эластичность и поверхность начинает покрываться сеточкой трещин, постепенно они заполняются отложениями солей кальция, что становится серьезным препятствием для получения жидкости во время диффузного обмена с окружающими мышцами;
- начинается процесс забора жидкости из тканей пульпозного ядра – оно утрачивает свою привычную массу и способность поддерживать нормальную высоту и форму межпозвоночного диска;
- усиливается амортизационное давление на замыкательные пластики – они подвергаются склерозированию и теряют способность обеспечивать питание межпозвоночных дисков.
Если на этом этапе не начать проводить эффективное лечение, то в дальнейшем у пациента развивается протрузия, экструзия, межпозвоночная грыжа, деформирующие спондилоартроз, радикулит и т.д.
А теперь перейдем к частным случаям – как отличать остеохондроз от других патологических состояний.
Как отличить грыжу позвоночника от остеохондроза
Многие пациенты задаются вопросом о том, как отличить грыжу от остеохондроза без проведения специального обследования и посещения врача. Спешим вас огорчить – сделать это самостоятельно невозможно. Существует только один способ того, как отличить грыжу позвоночника от остеохондроза — это проведение МРТ. Данный способ обследования позволяет визуализировать все мягкие ткани позвоночного столба и увидеть грыжевое выпячивание межпозвоночного диска любой локализации и размера.
Опытный мануальный терапевт, вертебролог или невролог сможет отличить ь грыжу диска во время пальпации остистых отростков позвоночника. Для этого ему необходимо будет сопоставить данные мануального обследования, визуального осмотра, собранного анамнеза и т.д.
По сути отличать грыжу от остеохондроза не стоит – это не верная постановка вопроса. Грыжа диска – это стадия течения остеохондроза, при которой произошло нарушение целостности фиброзного кольца и через трещину вышла часть пульпозного ядра. Так как оно состоит из специфических белков, то распознается иммунной системой как чужеродное тело. В очаге нарушения целостности межпозвоночного диска начинается воспалительный процесс. Он напоминает клиническую картину обострения остеохондроза, радикулита, люмбоишиалгии и т.д.
Как отличить радикулит от остеохондроза
Ответ на вопрос о том, как отличить радикулит от остеохондроза не будет однозначным. На первый взгляд, радикулит – это осложнение длительно протекающего остеохондроза и можно сказать, что это одно и тоже заболевание. На самом деле, нет.
Радикулит – это воспаление корешковых нервов. Они отходят от спинного мозга через фораминальные отверстия в телах позвонков и затем, разветвляясь, отвечают за иннервацию всего человеческого тела. Некоторые ветви корешковых нервов участвуют в образовании пояснично-крестцового нервного сплетения, другие доходят до копчикового нервного сплетения.
Радикулит развивается не только при остеохондрозе. Причинами этого патологического состояния могут быть:
- смещения тел позвонков в виде антелистеза и ретролистеза;
- спондилоартроз и спондилоартрит (разрушение или воспаление межпозвоночных суставов, при котором происходит компрессия корешковых нервов);
- распространение инфекции (туберкулез, сифилис, полиомиелит, клещевой энцефалит и т.д.);
- развитие опухоли в структурных частях позвоночного столба;
- нарушение осанки и искривление позвоночного столба;
- травмы поясницы (ушибы, образование гематом, проникающие ранения, переломы и трещины, растяжения и разрывы связочной и сухожильной ткани).
Между тем радикулит не является изолированным или самостоятельным заболеванием. Это всего лишь синдром, выражающийся в воспалении корешковых нервов на фоне течения другой болезни. Соответственно, проводить лечение можно только комплексное. В основе терапии должно лежать удаление того заболевания, которое спровоцировало развитие радикулита. Очень важно при этом уметь определять – что спровоцировало воспаление корешковых нервов, остеохондроз или что-то другое.
При появлении боли в пояснице рекомендует срочно обратиться на прием к неврологу или вертебрологу. Только эти доктора смогут своевременно поставить точный диагноз и отличить остеохондроз от других серьезных заболеваний.
Как отличить миозит от остеохондроза
Перед тем, как отличить миозит от остеохондроза, нужно узнать, что это за заболевание. Миозит – это воспаление мышечного волокна. Оно может развиваться под влиянием как внутренних, так и внешних факторов. Среди последних – холод, чрезмерная жара, удары, чрезмерное напряжение, сдавливание одеждой и т.д. Внутренние факторы развития миозита – различные хронические инфекционные процессы, за счет которых наблюдается циркуляция в крови и лимфатической жидкости бактерий, вирусов или продуктов их жизнедеятельности (токсинов).
Отличить остеохондроз от миозита достаточно сложно, поскольку дегенеративные дистрофические изменения в межпозвоночных дисках могут стать причиной статического напряжения и воспаления мышечного волокна. Отличительный признак появляется при пальпации остистых отростков. Если надавливание на них не вызывает обострения болевого синдрома, то вероятнее всего у пациента миозит.
Как отличить артроз от остеохондроза
Существует один характерный клинический признак, который помогает ответить на вопрос о том, как отличить артроз от остеохондроза. Это хруст и щелчки при совершении определённых движений туловищем. Например, если при наклонах или выпрямлениях тела появляется хруст и щелчки, то это артроз межпозвоночных суставов. При остеохондрозе можно почувствовать натяжение мышечного каркаса спины, скованность движений. Но посторонних звуков не возникает.
Это связано с тем, что при артрозе происходит истончение и разрушение хрящевого синовиального слоя, покрывающего суставные поверхности. Соответственно при совершении движений суставные поверхности начинают соприкасаться друг с другом, что и вызывает появление специфического звука.
Нужно проводить дифференциальную диагностику не только с остеохондрозом. Подобный клинический симптом может появляться при нестабильности положения тел позвонков, образовании остеофитов, рубцовой деформации связочного и сухожильного аппарата. Поставить точный диагноз сможет врач вертебролог на основе сделанного рентгенографического снимка позвоночного столба.
Как отличить остеохондроз от почечной боли
Еще один серьезный вопрос касается того, как отличить боль в почках от остеохондроза и к какому врачу стоит обращаться при подозрении на почечную колику.
Сначала разберемся в том, что может спровоцировать появление болевых ощущений в области почек:
- пиелонефрит – острый или хронический гнойный воспалительный процесс (всегда сопровождается типичным помутнением мочи, повышением температуры тела и общим недомоганием);
- гломерулонефрит – острый или хронический воспалительный процесс в клубочках почек (сопровождается изменение цвета мочи, она приобретает оттенок мясных помоев за счет присутствия в ней крови);
- мочекаменная болезнь (песок или камни в почках, мочеточниках);
- кистозная деформация почечной структуры;
- опущение или гипертрофия почки (она начинает сдавливать расположенные рядом органы и провоцирует боль).
Существует несколько способов того, как отличить остеохондроз от почечной боли, самый важный из них – общий анализ мочи и по Нечипоренко. Эти лабораторные обследования позволять исключить почечную патологию. Еще один способ того, как отличить остеохондроз или почки – провести УЗИ и сделать рентгенографический снимок позвоночного столба. По результатам этих обследований можно будет оценить состояние межпозвоночных дисков и почечных тканей. И сопоставив эти данные с клинической картиной можно будет поставить точный диагноз.
Как отличить почечную колику от остеохондроза в домашних условиях самостоятельно? Необходимо провести тест Пастернацкого. Для этого больной должен встать прямо. Другой человек ребром ладони должен слегка ударить по нижним реберным дугам со стороны спины. Если это вызовет боль, то симптом Пастернацкого считается положительным. Это говорит о том, что у человека развивается почечная патология.
Как отличить остеохондроз от онкологии
Важно знать о том, как отличить остеохондроз от опухоли, чтобы своевременно обратиться за медицинской помощью. Существует только один способ того, как отличить остеохондроз от рака позвоночника – сделать МРТ, которая покажет изменения тканей межпозвоночных дисков или развитие опухоли. Других способов диагностики на сегодняшний день не существует. За исключением пункции, забора тканей для гистологического исследования и т.д.
Как отличить остеохондроз от онкологии:
- присутствует постоянная мышечная слабость, ощущается разбитость, сонливость, усталость;
- в вечерние часы повышается температура тела до субфебрильных параметров (37 – 37,5 °);
- отсутствует или снижен аппетит;
- происходит снижение массы тела;
- нарушается подвижность позвоночного столба;
- нарушена функция внутренних органов брюшной полости им алого таза (запоры, диспепсии, поносы, недержание мочи или задержка мочеиспускания).
Если есть хотя бы один из перечисленных выше симптомов и при этом болит поясница, то срочно обратитесь к врачу. Опухоли, выявленные на ранних стадиях прекрасно поддаются лечению.
Как отличить гастрит от остеохондроза
Дегенеративно-дистрофические изменения межпозвоночных дисков в поясничном отделе позвоночника могут давать распространение боли в эпигастральную область. У многих пациентов развиваются клинические признаки гастрита (воспаления слизистой оболочки желудка). Но в большинстве случаев это лишь осложнение поясничного остеохондроза. И проводить лечение необходимо в отношении этого заболевания.
Между тем, необходимо знать о том, как отличить гастрит от остеохондроза и к какому специалисту обращаться за лечением. Итак, нужно встать лицом к зеркалу, открыть рот и высунуть язык. В норме он розового цвета, однородной текстуры. Если на языке есть белый или желтый налет, то необходимо записаться на прием к гастроэнтерологу. С высокой долей вероятности в этом случае боли в животе связаны с гастритом или дуоденитом.
Не занимайтесь самостоятельной диагностикой и лечением. При появлении болевого синдрома не игнорируйте его, поскольку это сигнал бедствия от вашего организма. Обращайтесь своевременно за медицинской помощью. Помните о том, что практически все заболевания на ранней стадии поддаются быстрому лечению.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


