Как лечить спондилоартроз и остеохондроз позвоночника
Спондилоартроз пояснично-крестцового отдела позвоночника относится к дегенеративно-дистрофическим прогрессирующим патологиям. Для него характерно постепенное разрушение хрящевых тканей позвонков, с течением времени затрагивающее соединительнотканные и костные структуры. При отсутствии врачебного вмешательства патология может стать причиной потери работоспособности и инвалидизации. Спондилоартроз проявляется в утренней припухлости поясничного отдела позвоночника, скованности движений, развитии неврологических нарушений.

Причинами его возникновения могут стать травмы, эндокринные и системные суставные болезни, избыточные физические нагрузки, остеохондроз. Диагностировать заболевание помогают результаты рентгенологического исследования, КТ, МРТ. В лечении используются консервативные методы, но при выявлении тяжелого поражения позвонков проводятся хирургические операции.
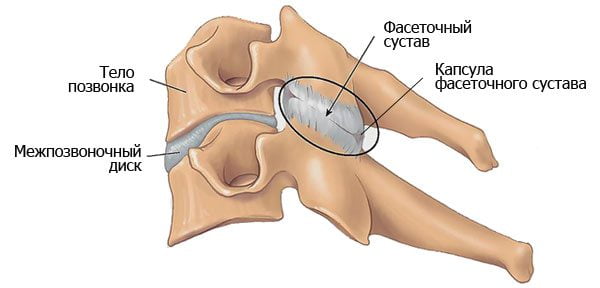
Механизм развития и причины заболевания
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Межпозвонковые диски могут повреждаться в результате различных патологий, в том числе воспалительных, что нередко затрудняет диагностирование спондилоартроза. Например, схожая симптоматика характерна для деформирующего спондилеза, сопровождающегося разрастанием костных тканей, формированием остеофитов, поражением дисков. При спондилоартрозе постепенно повреждаются не только костные и хрящевые ткани дисков, но и все структурные единицы мелких межпозвоночных суставов.
Заболевание начинает развиваться из-за деструктивных изменений хрящевых тканей. Они утрачивают плотность, гладкость, эластичность, не способны больше смягчать удары и толчки при движении. Изнашивание хрящевых тканей становится причиной истончения, уплощения, разрушения межпозвонковых дисков в пояснично-крестцовом отделе позвоночника. Спровоцировать патологический процесс могут внутренние и внешние неблагоприятные факторы:
- травмы спины, полученные при сильном ударе или длительном сдавливании. Такие повреждения ухудшают питание тканей и приводят к их разрушению;
- особенности строения хрящей, сухожилий связок, передающиеся ребенку от родителей. Нарушение синтеза коллагена, фибриногена, протеогликанов провоцирует замедление восстановительных процессов;
- врожденные и приобретенные аномалии пояснично-крестцового отдела позвоночника. При нарушенном анатомическом строении суставных структур происходит быстрое изнашивание позвонков;
- низкая двигательная активность. Малоподвижный образ жизни — одна из причин ослабления мышечного корсета и частого травмирования спины.
Мезпозвонковые диски могут разрушаться у людей с системными суставными патологиями. Например, при тяжелом течении ревматоидного или псориатического артрита деструктивные изменения затрагивают все мелкие и крупные сочленения, в том числе позвоночник.
Одна из специфических причин развития спондилоартроза, характерная только для пояснично-крестцового отдела — плоскостопие. При неправильной походке избыточные нагрузки на спину распределяются нерационально, провоцируя быстрое истончение дисков.
Клиническая картина
На начальной стадии заболевания возникают слабые, ноющие боли, интенсивность которых увеличивается во время ходьбы или при поднятии тяжестей. Дискомфортные ощущения усиливаются при активных занятиях спортом, длительном нахождении на ногах по роду службы (парикмахеры, продавцы, фармацевты). В утренние часы область поясницы слегка отекает, а первые движения даются с трудом. К обеду исчезает и припухлость, и скованность движений. Это организм в ответ на боль начинает вырабатывать гормоноподобные соединения с анальгетической активностью. Но по мере прогрессирования заболевания выраженность клинических проявлений повышается. Для спондилоартроза 2 степени характерны такие симптомы и признаки разрушения дисков:
Нередко сформировавшиеся остеофиты защемляют чувствительные нервные корешки, нарушая передачу импульсов. Возникающие боли при этом настолько сильные, что иррадиируют в бедра, голени, живот, подлопаточную область.
При спондилезе 3 степени пояснично-крестцовый отдел может полностью утратить подвижность. Больной не способен совершать наклоны, повороты и даже находиться в вертикальном положении. Необратимые разрушения межпозвоночных дисков становятся причиной инвалидизации.
Диагностика
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
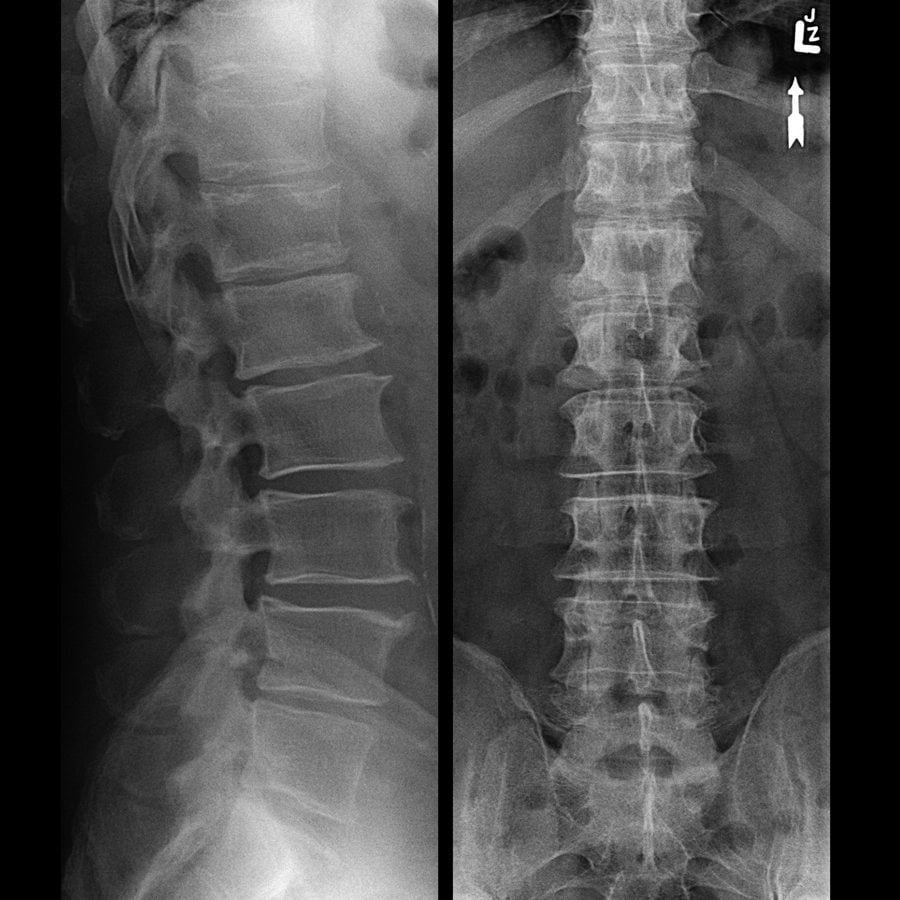
Диагноз выставляется на основании жалоб больного, особенностей симптоматики, изучении анамнеза. В процессе обследования проводится дифференцирование спондилоартроза от спондилеза, поясничного остеохондроза, ревматоидного артрита, подагры. Подтвердить первичный диагноз помогут результаты инструментальных исследований:
- рентгенографии;
- томографии — компьютерной или магнитно-резонансной;
- ультразвукового исследования.
В диагностике спондилоартроза практикуется использование радиоизотопного сканирования с введением контрастного вещества. Если препарат неравномерно распределяется в позвоночном столбе, то это указывает на развитие воспалительного процесса.
Основные методы терапии
Как лечить спондилоартроз, знают только врачи узкой специализации — ортопеды, травматологи. Для устранения болей и отечности они назначают пациентам нестероидные противовоспалительные средства в виде мазей, таблеток, уколов. Лучшими НПВП в терапии спондилоартроза считаются:
- Диклофенак;
- Мелоксикам;
- Нимесулид;
- Кетопрофен;
- Индометацин.
Усилить и пролонгировать действие системных препаратов помогает одновременное использование наружных средств: Фастум, Вольтарен, Дикловит, Долобене, Артрозилен. При неэффективности НПВС в терапевтическую схему включаются глюкокортикостероиды — Триамцинолон, Преднизолон, Дексаметазон, Кеналог, Гидрокортизон.
Хорошо зарекомендовала себя подводная вытяжка при любой форме спондилоартроза. Такой способ лечения позволяет снизить нагрузку на пояснично-крестцовый отдел за счет увеличения расстояния между дисками. Вытяжка под водой помогает снизить частоту болезненных подвывихов позвонков.
Физиолечение рекомендовано больным со спондилоартрозом любой степени. Терапевтические процедуры не только улучшают самочувствие человека, но и предупреждают дальнейшее разрушение позвонков пояснично-крестцового отдела. Вот самые эффективные методы:
- электрофорез. Его принцип действия заключается в проникновении в позвонки фармакологических препаратов под влиянием слабого электрического тока. Наиболее часто применяются растворы анальгетиков, нестероидные противовоспалительные средства, хондропротекторы;
- УВЧ-терапия. На пояснично-крестцовый отдел воздействуют электромагнитные поля ультравысокой частоты. В пораженных тканях повышается температура, ускоряется обмен веществ и процессы регенерации;
- магнитотерапия. Под действием статического магнитного поля в пораженные спондилоартрозом позвонки начинают поступать питательные и биологически активные вещества, а также молекулярный кислород;
- лазеротерапия. На область поясницы воздействуют низкочастотным лазерным излучением. Улучшается состояние сосудов, возникает обезболивающий эффект, повышается неизбирательная резистентность организма.
В лечении спондилоартроза пояснично-крестцового отдела позвоночника активно используется массаж, применяются полезные грязи и минеральные воды. Остановить прогрессирование патологии помогают аппликации с озокеритом, парафином, компрессы с голубой и зеленой глиной.
При спондилоартрозе 1 и 2 степени больному рекомендованы регулярные занятия гимнастикой при условии отсутствия нагрузок на позвоночник. Сначала тренировки проводятся под присмотром специалиста, который подбирает комплекс упражнений индивидуально для каждого пациента. Затем можно тренироваться в домашних условиях 1-3 раза в день. Терапевтически наиболее эффективны такие упражнения:
- лечь на спину и расслабиться. Медленно согнуть ноги, упираясь ступнями в пол. Затем, поочередно обхватывая колени руками, подтягивать их к туловищу;
- сесть на стул или табурет. Наклониться вперед, стараясь дотронуться сначала до одной, затем до другой ступни;
- стоя, прислониться спиной к стене. Сводить и разводить колени, а затем носки из стороны в сторону. При выполнении этого упражнения нельзя отрывать спину от вертикальной поверхности.
Нельзя сразу активно приступать к тренировкам — мышечный корсет укрепляется постепенно. Если во время тренировки возникает боль, то упражнения следует выполнять не в полную силу.
| Основные виды лечения спондилоартроза пояснично-крестцового отдел позвоночника | Фармакологические препараты, физиотерапевтические процедуры, укрепляющие методики |
| Лекарственные средства | Нестероидные противовоспалительные средства, глюкокортикостероиды, миорелаксанты, разогревающие мази, комплексы витаминов и микроэлементов |
| Физиотерапевтические процедуры | УВЧ-терапия, лазеротерапия, магнитотерапия, фонофорез, электрофорез |
| Немедикаментозная терапия | Занятия лечебной физкультурой и гимнастикой, массаж, подводная вытяжка |
Патология на начальной стадии успешно лечится 5-10 сеансами физиотерапевтических процедур. Поэтому ревматологи рекомендуют при появлении первых болей в пояснице обращаться за медицинской помощью. Это позволит купировать патологию, предупредить ее прогрессирование, избежать инвалидизации.

Общие сведения
Спондилопатии, обусловленные дегенеративными и дистрофическими изменениями в тканях позвоночных сегментов (костной ткани, связочного аппарата, межпозвонковых дисков и суставов) являются основной причиной нарушений подвижности позвоночника и формирования выраженного болевого синдрома проявляющееся в запущенных случаях тяжелыми неврологическими, ортопедическими и висцеральными нарушениями, зачастую приводящие к утрате трудоспособности.
Согласно статистическим данным деформирующий спондилоартроз в 20% дегенеративно-дистрофической патологии позвоночника является основной причиной дорсалгий (болей в спине) у лиц до 50 лет и 65% у лиц после 65 лет.
Спондилоартроз позвоночника представляет собой артроз межпозвонковых дугоотростчатых (фасеточных) суставов. В эту группу включают также реберно-позвоночные суставы (головки ребра/реберно-поперечный сустав). В литературе синонимом этой патологии являются фасеточный синдром, артроз межпозвонковых суставов, спондилоартроз дугоотростчатых суставов, фасеточный болевой синдром и спондилоартропатический синдром (Википедия).
В подавляющем большинстве случаев спондилоартроз является вторичным заболеванием относительно остеохондроза и спондилеза позвоночника, развитие которых сопровождается разрушением покровного гиалинового хряща, субхондральным склерозом, формированием краевых остеофитов, синдромом гиперплазии суставных отростков, дистрофией суставной капсулы и ее ослаблением. Первичный спондилоартроз встречается значительно реже и в большинстве случаев обусловлен высокой хронической перегрузкой или травмой позвоночника.
Деформирующий спондилоартроз может развиваться в любом отделе позвоночного столба и, в зависимости от преимущественной локализации дегенеративных изменений, будет наблюдаться соответствующая симптоматика. Однако заболевание чаще развивается на уровне поясничных (L4-L5/ L5-S1) и шейных отделов (С4-С6), поскольку дегенеративно–дистрофические расстройства на этих уровнях проявляются раньше и чаще, бывают особенно выраженными, что обусловлено высокой подвижностью этих отделов позвоночника столба и большей физической нагрузкой на составляющие позвоночно-двигательных сегментов.
Отдельно выделяется анкилозирующий спондилоартроз (болезнь Бехтерева). Анкилозирующий спондилоартроз представляет собой системное заболевание, при котором в воспалительный процесс вовлекается суставно-связочный аппарат позвоночника, периферические суставы и соединительная ткань внутренние органов (аорты, почек, сердца). Имеет тенденцию к прогрессирующему хроническому течению с развитием неподвижности суставов (анкилозов). Чаще начинается с крестцово-подвздошных сочленений, постепенно распространяясь на все отделы позвоночника и приводит к развитию полной неподвижности в межпозвонковых суставах, отложению кальция (оссификации) в связках и дистрофически-дегенеративными изменениям тел позвонков.
Патогенез
При спондилоартрозе, как и при артрозе других суставов, последовательно развиваtтся субхондральный склероз с последующей некротизацией хрящей суставов позвоночника и формированием неровности суставных поверхностей. С целью компенсации снижения площади опоры на неполноценные хрящи позвоночно-двигательных сегментов происходит разрастание костных краев этих отростков. Дистрофия капсульно-связочного аппарата и его перерастяжение приводят к патологической подвижности позвонков. При этом, на суставных отростках происходит формирование защитных костных выступов, которые резко ограничивают подвижность в суставе.
Классификация
Существует несколько видов классификаций спондилоартроза. Классификация Радченко В. А. и Продан А. И., согласно которой выделяют следующие.
- Диспластический.
- Дисгормональный.
- Дислокационный (развивается при сколиозе, остеохондропатии, остеохондрозе, гиперлордозе, посттравматический).
- Воспалительно-деструктивный спондилоартроз.
По состоянию функции пораженных дугоотростчатых суставов спондилоартрозы подразделяют на стабильные (при воспалительно-деструктивных/дисгормональных формах) и нестабильные, которые характерные для дислокационных/диспластических спондилоартрозов.
По данным компьютерной томографии Васильева А.В. выделяю 3 степени артроза дугоотростчатых суставов:
- Синдром суставных поверхностей (характернен субхондральный остеосклероз суставных отростков, неравномерное расширение/сужение внутрисуставной щели).
- Синдром гиперплазии суставных отростков (характерно образование краевых костных разрастаний, расширение внутрисуставной щели, потеря конгруэнтности суставных поверхностей, утолщение головок суставных отростков).
- Синдром морфологической декомпенсации (характерны увеличения внутрисуставной щели, перестройка костной ткани суставных отростков, выраженная неконгруэнтность поверхностей суставов с наличием органического подвывиха).
По степени развития патологического процесса и клиническим проявлениям выделяют:
- Спондилоартроз 1 степени. По сути, спондилоартроз 1 степени — это незначительные ограничения подвижности межпозвонковых дисков с утратой эластичности связочного аппарата. Характерно бессимптомное течение.
- Спондилоартроз 2 степени — проявляется дальнейшим ограничением подвижности позвоночно-двигательных сегментов, развиваются начальные дефекты фиброзного кольца, появляется отечность в очаге. Спондилоартроз 2 степени характеризуется появлением болевого синдрома, чаще при переходе в динамическое состояние из неподвижного после длительного сна.
- Спондилоартроз 3 степени. Характерно поражение костных тканей, на поверхности костной ткани формируются патологические наросты (остеофиты), которые сдавливают нервные корешки и сужают просвет канала позвоночного столба, отмечается дальнейшее нарушение связочного аппарата.
- Спондилоартроз 4 степени. Остеофиты разрастаются до больших размеров, что сопровождается практически полной утратой подвижности позвонков.
К основным причинам развития спондилоартроза относятся:
- Врожденные аномалии позвоночника, спондилолистез, нестабильность позвонков, спондилолиз.
- Остеохондроз позвоночника.
- Длительные высокие нагрузки на позвоночник, способствующие неправильному распределению нагрузки на различные отделы позвоночного столба (сидячая работа, работа с тяжестями, плоскостопие, профессиональное занятие спортом и др.).
- Травмы позвоночника, сопровождающиеся подвывихом в суставах позвоночника.
К факторам, способствующим развитию спондилоартроза, относятся:
- Генетическая предрасположенность к заболеваниям позвоночника.
- Повышенная масса тела/ожирение.
- Старческий возраст (после 65 лет).
- Нарушения метаболизма (сахарный диабет/подагра).
- Гормональные нарушения/перестройки (наступления менопаузы).
- Несбалансированный рацион питания.
- Аутоиммунные заболевания.
Симптомы
Симптомы спондилоартроза проявляются преимущественно болевым синдромом. Его характерными признаки являются: связь с разгибанием и ротацией позвоночника, утренняя скованность, боль носит диффузный латерализованный характер, иррадиация боли далеко от зоны поражения не распространяется, усиливается в статичных положениях, разминка, разгрузка позвоночника уменьшают ее выраженность. Другая клиническая симптоматика варьирует в зависимости от локализации патологического процесса.
На начальных этапах заболевания основными проявлениями являются: постоянная ноющая боль, усиливающиеся при движениях и неприятные ощущения в шее. При одномоментной интенсивной нагрузке/длительном пребывании в статическом неудобном положении боль может приобретать острый характер. Характерна скованность шейного отдела по утрам, исчезающая обычно на протяжении 30-40 минут. Неврологические нарушения отсутствуют, иррадиация боли в плечо и руку нехарактерна.
При прогрессировании заболевания и присоединении остеохондроза симптомы спондилоартроза шейного отдела позвоночника становятся более выраженными и разнообразными. Отмечается периодическое усиление боли, которая начинает иррадиировать в руку и верхнюю часть спины. Появляются симптомы сдавления остеофитами позвоночных артерий, которые проявляются головными болями, головокружением, мельканием мушек, ощущением тяжести в голове, шумом в ушах. Могут возникать онемение и парестезии отдельных участков тела, реже — нарушения чувствительности (фото ниже).
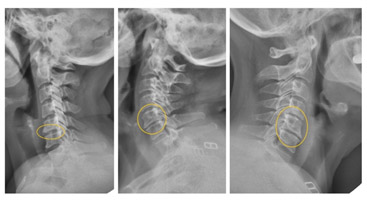
При унковертебральном спондилоартрозе (поражении суставов I-II позвонков) отмечаются шейно-плечевые невриты, нарушения равновесия, гипорефлексия.
Симптомы спондилоартроза грудного отдела позвоночного столба представлены в первую очередь болевыми ощущениями в грудном отделе позвоночника, появлением хруста при резких движениях, ощущением скованности по утрам. Первоначально они появляются после физических нагрузок и проходят впоследствии, но по мере развития заболевания становятся постоянными. Остальные проявления патологии включают ограничение подвижности грудного отдела, ощущение дискомфорта при глубоком вдохе, появление ноющих болей при повышенном уровне влажности (фото ниже).
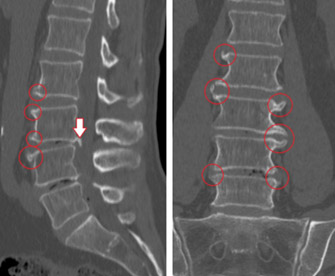
Что это такое? Это заболевание дегенеративно–дистрофического характера в межпозвонковых дугоотростчатых суставов с локализацией патологического процесса в области крестцово-поясничного отдела позвоночника. Для пациентов с артрозными изменениями в межпозвонковых дугоотростчатых суставах этого отдела позвоночника характерна скованность в поясничном отделе по утрам, уменьшающаяся при растирании/разминке поясничного отдела. Боль может усиливаться при усилении физической нагрузки, перемене погоды и обычно исчезает, когда человек лежит, слегка согнув ноги в тазобедренных/коленных суставах на ровной поверхности и обостряется за счет усиления гиперлордоза при длительном стоянии, поскольку в этом положении на фасеточные суставы приходится усиленная нагрузка на фоне относительной узости межпозвонковых отверстий и позвоночного канала.
Этот же механизм лежит в основе болевого синдрома в нижней части позвоночника после длительной ходьбы, спуска по склону или при и отклонении туловища назад. На более поздних стадиях патологического процесса деформирующий спондилоартроз пояснично-крестцового отдела позвоночника может проявляться иррадиацией боли в нижнюю часть живота, ягодицы, паховую область, реже – в мошонку онемением, слабостью или покалывание в ногах/нижней части спины, нарушением ходьбы (фото ниже).
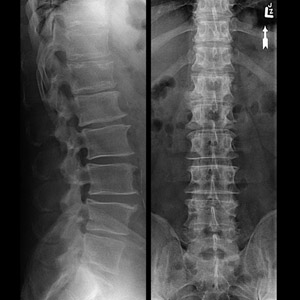
Анализы и диагностика
В основе постановки диагноза определение неврологического статуса пациента и данные инструментальных методов исследования позвоночника (ренгеногарфия, магниторезонансная томография, компьютерная томография, ангиография, УЗИ).
Отдельно выделяется анкилозирующий спондилоартроз (болезнь Бехтерева). Анкилозирующий спондилоартроз представляет собой системное заболевание, при котором в воспалительный процесс вовлекается суставно-связочный аппарат позвоночника, периферические суставы, соединительная ткань, внутренние органов (аорты, почек, сердца). Имеет тенденцию к прогрессирующему хроническому течению с развитием неподвижности суставов (анкилозов). Чаще начинается с крестцово-подвздошных сочленений, постепенно распространяясь на все отделы позвоночника и приводит к развитию полной неподвижности в межпозвонковых суставах, отложению кальция (оссификации) в связках и дистрофически-дегенеративными изменениям тел позвонков.
Лечение спондилоартроза
Лечение спондилоартроза комплексное и включает фармакотерапию, физиотерапевтические процедуры и хирургические методы. Лечебные мероприятия спондилоартроза любой локализации (лечение спондилоартроза грудного отдела позвоночника, шейного и пояснично-крестцового отдела) идентичны и направлены на купирование болевого синдрома, оптимизацию физической нагрузки на позвоночник, восстановление биомеханики позвоночника и замедление прогрессирования заболевания. Комплекс лечебных мероприятий позволяет предупредить у пациента фиксацию патологического двигательного стереотипа и перейти к реабилитационным мероприятиям. Рассмотрим, как лечить спондилоартроз позвоночного столба, в том числе, наиболее часто задаваемый вопрос — как лечить деформирующий спондилоартроз поясничного отдела позвоночника.
Лечение острого умеренно выраженного болевого синдрома, вызванного дегенеративными процессами в позвоночнике, проводится по следующему алгоритму:
- 1-2 сутки лечения – показан строгий постельный режим, назначение анальгетиков (Анальгин, Парацетамол), которые необходимо вводить по расписанию, не дожидаясь обострения боли. Хороший эффект дает одновременное назначение уколов миорелаксантов (Баклосан, Тизанидин, Мидокалм, Толперизон, Сирдалуд).
- 2-10 сутки — режим полупостельный, с аналогичной фармакотерапией и умеренными физическими упражнениями, сеансы физиотерапии (ультразвук с хондроитином, УВЧ, иглорефлексотерапия, магнитотерапия).
- 10-20 сутки — активный с частичными ограничениями двигательный режим, по мере необходимости уколы анальгетиков, ЛФК, массаж, мануальная терапия (при отсутствии противопоказаний).
- 20-40 сутки — активный двигательный режим, восстановительные физические упражнения (ЛФК).
Следует учитывать, что пролонгация постельного режима не желательна, поскольку может способствовать у пациента переходу острой боли в хроническую и развитию различных психоэмоциональных расстройств. При этом, пациента необходимо научить двигаться без существенного увеличения нагрузки на позвоночник и провокации боли.
В случае если статодинамические расстройства в позвоночнике и боли приобретают хронический характер (спондилоартроз 2 степени поясничного отдела, шейного и грудного отдела) алгоритм лечения дополняется назначением НПВП, эффективными с позиции их анальгетической активности за счет подавления активности фермента ЦОГ (циклооксигеназы), что приводит к угнетению синтеза простациклинов, простагландинов и тромбоксанов. Выбор препаратов достаточно широкий. Из препаратов неселективных НПВП чаще назначаются Кеторолак, Диклофенак, Ибупрофен, Кетопрофен, Напроксен, Пироксикам, Лорноксикам. Из группы селективных НПВП — Нимесулид, Целекоксиб, Мелоксикам. В основе их выбора лежит риск развития побочных тяжелых желудочно-кишечных осложнений, что особенно актуально для лиц пожилого возраста.
При острой интенсивной дорсопатии (спондилоартроз 2 степени и 3 степени) в ряде случаях при недостаточной эффективности НПВП прибегают к назначению наркотических анальгетиков (Трамадол или сочетанно с Парацетамолом). Особенно часто наркотические анальгетики назначают при лечении спондилоартроза пояснично-крестцового отдела позвоночника и лечении спондилоартроза шейного отдела позвоночника, сопровождающихся сильным болевым синдромом. Достаточно эффективными в остром периоде могут быть паравертебральные блокады с обеих сторон в место дугоотростчатых суставов с использованием анальгетиков местного действия (Новокаин, Лидокаин) или их сочетание с витамином В12, с кортикостероидами (Дексаметазон, Гидрокортизон).
Мене выраженный эффект наблюдается при назначении обезболивающих/противовоспалительных лекарственных средств локального действия в виде геля, мазей, кремов. Хорошим транквилизирующим/миорелаксирующим действием обладают производные бензодиазепина (Клоназепам, Диазепам, Тетразепам), назначаемые короткими курсами. Чрезвычайно эффективно назначение структурно-модифицирующих препаратов-хондропротекторов (Глюкозамин, Хондроитин сульфат, Терафлекс, Артра и др.), способствующих восстановлению структуры хрящевой ткани.
С целью улучшения кровоснабжения тканей в зоне патологического процесса могут назначаться антиагреганты/ангиопротекторы, способствующие улучшению микроциркуляции (Продектин, Пентоксифиллин, Актовегин и др.). Пациентам с хронической болью необходима коррекция аффективных нарушений.
При наличии депрессивных/тревожно-депрессивных нарушений показано назначение средств, оказывающих кроме антидепрессивного анксиолитический эффект (Амитриптилин, Миансерин (Леривон), Тианептин (Коаксил) и др. В случаях преобладания ипохондрических нарушений, назначаются сочетано трициклические антидепрессанты с нейролептиками, которые не вызывают экстрапирамидных расстройств — Сульпиридом (Эглонилом), Тифидазином (Сонапаксом).
А меж тем, остеохондроз оказывает негативное влияние на связки межпозвоночных соединений, на его фоне может развиться не менее опасное состояние: спондилез и спондилоартроз.
Взаимосвязь заболеваний

Механизм развития недуга следующий: при запущенном остеохондрозе в костно-хрящевой ткани развиваются разрушительные процессы, провоцирующие сильные боли (прострелы) и неподвижность позвоночника.
Патология может поражать любую часть опорно-двигательного аппарата, но чаще всего заболевание диагностируют в области пояснично-крестцового отдела позвоночника.
Для недуга характерно сращение позвонков.
В медицинской терминологии спондилез и спондилоартроз – обозначения этапов развития остеохондроза. Оба патологических состояния вызывают дегенеративные процессы в позвоночнике. Но при спондилезе происходит деформация межпозвонковых дисков путем образования костных наростов, а при спондилоартрозе страдает вся структура межпозвонковых суставов.
Отличительной чертой патологий является и локация наростов (остеофитов).
- В первом случае они нарастают между позвонками, сокращая просвет.
- Во втором – по краям суставов.
Развитие недуга
- Происходит разрушение тканей костно-хрящевой системы.
- Формируются остеофиты, блокирующие подвижность одной из областей опорно-двигательного аппарата.
- Разрушение межпозвонковых дисков часто приводит к возникновению грыжи.
У пациентов с генетической предрасположенностью в заболеванию и у травмированных в области спины, патологические процессы развиваются стремительно.
Наглядное видео об изменениях позвоночника при развитии спондилеза в видео ниже:
Причины и факторы риска

Заболевания суставов принято считать возрастными патологиями и приписывать их пожилым людям. Возрастные изменения в хрящевой ткани провоцируют спондилез и спондилоартроз в определенных случаях. Но существует и ряд других факторов, не зависящих от возраста, которые становятся причиной развития заболеваний:
- ожирение;
- частые и большие нагрузки на позвоночник (у людей определенных профессий);
- травмы;
- хронические заболевания;
- нарушение выработки гормона эстрогена.
В группу риска часто попадают женщины в период менопаузы, пациенты с нарушением метаболических процессов, с аутоиммунными нарушениями и генетически предрасположенные.
Боли в спине часто беспокоят людей, занятых тяжелым физическим трудом по роду деятельности. Но патология может возникнуть и вследствие единичных сильных нагрузок.
Симптомы
Спондилез называют результатом невылеченного спондилоартроза. При такой тесной взаимосвязи патологий наблюдается отличие симптоматики.
Для спондилоартроза характерны:
- чувство скованности в спине (тревожит с утра);
- боль в суставах;
- атрофия мышц;
- хруст в позвоночнике;
- нарушение кровообращения;
- развитие метеочувствительности и сопутствующие головные боли;
- невриты;
- развитие контрактуры (невозможность полностью согнуться или разогнуться).

Спондилез определяют по следующим симптомам:
Может возникнуть и дополнительная симптоматика: появление хромоты, утрата чувствительности ног. В этом запущенном случае пациент утрачивает желание и возможность двигаться, больше времени проводит лежа в позе эмбриона – такое положение несколько облегчает его состояние.
Разновидности
Для этого осложнения характерно истирание межпозвонковых дисков.
Главный симптом – боль в спине ноющего характера. Возникновение боли возможно, как при беге и ходьбе, так и при сидячем или лежачем положении и после него.
Еще один симптом – ощущение зажатости в области крестца (обычно проходит самостоятельно в течение 2-3 часов).
Представляет собой повреждения суставов – дугоотростчатых и позвоночно-реберных. Опасен ограничение движения позвоночного столба.
На ранних стадиях симптоматика не отчетливая. При развитии патологии появляются болевые ощущения в спине, нарушение амплитуды движений.
Основные симптомы:
- боли в затылочной части;
- боли в шее, переходящие в область лопаток и рук;
- частые головокружения и потеря равновесия;
- хруст при поворотах головы.
Хроническое заболевание суставов, возникающее на фоне воспалительных процессов. Нарушает подвижность позвоночника.
Симптоматика зависит от того, какой отдел позвоночника подвергся патологии.
- На первой стадии заболевания пациент страдает от постоянной ноющей боли, усиливающейся к вечеру.
- Вторая стадия – появление хруста в позвоночнике и нарушением его подвижности.
- Третья – постоянная сильная боль, плюс полная неподвижность пораженной области.
Редкое хроническое заболевание с поражением межпозвоночных дисков, реберно-поперечных, иногда и других суставов позвоночника. В медицине известно, как болезнь Бехтерева.
Проявляется у пациентов в возрасте 15-30 лет. Возникает вследствие аутоиммунных нарушений, хронических заболеваний, вирусных и бактериальных инфекций.

Разнородная по составу и происхождению патология, поражающая хрящи, мышцы, связки и капсулы позвоночника. Распространяется сразу на несколько сегментов позвоночного столба. Основная причина заболевания – пожилой возраст пациента.
Симптомы:
Патология сопровождается структурными изменениями формы суставов, нарушениями их размеров и строения. Дисплазию не диагностируют, как отдельное заболевание, она – сопровождающий элемент спондилоартроза.
Стадии и формы патологии
Начальная форма спондилоартроза протекает бессимптомно. На первый план при диагностике выходят симптомы остеохондроза или спондилеза, а поражение мелких суставов заметить еще сложно.
Признаки спондилоартроза начинают явно проявляться после значительного разрастания остеофитов. Костные наросты изменяют контурный рисунок суставов и сужают просвет суставных щелей.
Существует 4 степени развития заболевания:
- Связки, оболочки суставов и межпозвонковый диск теряют эластичность, амплитуда движений позвоночника понижается.
- Повышение нагрузки на диски, частичная утрата функционирования фиброзных колец.
- Увеличение костных наростов, дистрофия связок.
- Костные наросты настолько большие, что сдавливают сосуды и нервные окончания, существенно ограничивают подвижность.
Методы диагностики
Признаки поражения позвоночника, в зависимости от стадии заболевания и локации, могут приобретать сходство с симптоматикой язвы желудка, кардиологических заболеваний и т.д. При подозрении на заболевания позвоночника, пациента направляют на прием к врачу-неврологу. Для точной диагностики важен анамнез – история болезни поможет определить давность и степень недуга.

Диагностику начинают с физических тестов, которые определяют:
- диапазон движения;
- влияние компрессии позвоночника на походку;
- рефлексы и мышечную силу.
Для получения более точной клинической картины, врач может направить пациента на:
- рентгенографию (снимок покажет все аномалии позвоночника);
- компьютерную томографию (для более детального изображения);
- МРТ – для выявления области защемленных нервов;
- миелографию – введение трассирующего красителя в спинномозговой канал пациента для более четкого изображения на рентгене или томографе;
- электромиографию – измерение электрической активности в мышцах.
Определенный диагноз подразумевает начало терапевтических процедур. Чаще всего, это консервативное лечение. Оперативное вмешательство используют только в исключительных случаях – при серьезных осложнениях, негативно влияющих на образ жизни (подвижность) пациента.
Также операция необходима для освобождения места спинному мозгу и нервным корешкам:
- удаление грыжи;
- удаление части позвонка;
- вживление трансплантата.
Общая клиническая картина
Классификация заболевания производится на основании степени тяжести. Первая стадия – бессимптомная или со смазанной симптоматикой. Изредка проявляются дискомфортные ощущения в спине, но их мало кто воспринимает всерьез.

Далее следует истончение хрящевых тканей, снижается подвижность хрящевых позвонков. При запущенных формах недуга их движение может быть заблокировано полностью. Избежать дальнейших процессов развития патологии можно применением консервативных способов лечения и выполнением специальных упражнений.
Развитие опасных осложнений начинается при 2 степени деформирующего спондилеза. При этой форме заболевания одной гимнастикой и массажами исцелиться невозможно. Для устранения симптоматики используют блокады.
Цели и методы лечения
Основная методика лечения патологий позвоночника – консервативная. Ее задача – купировать болезненные признаки и повысить подвижность пораженного участка.
Хирургическое вмешательство используют реже. Его применяют после того, как медикаментозная терапия и лечебная физкультура не дали ожидаемого положительного эффекта. Или при сложной и запущенной стадии заболевания.
Для снижения болевого синдрома и воспаления при спондилезе и спондилоартрозе используют анальгетики и нестероидные противовоспалительные препараты.
Из безрецептурных болеутоляющих можно использовать:
- Ибупрофен.
- Напроксен натрия.
- Ацетаминофен.
При сильных болях врач может прописать кортикостероиды и мышечные релаксанты.
В ходе медицинских исследований было установлено, что болевой синдром отлично снимают некоторые антидепрессанты и препараты против судорог.

Специально разработанные физические упражнения облегчают боль, стабилизируют тонус мышц и способствуют возвращению подвижности. Но лечебная физкультура работает только в комплексе с лекарственной терапией и другими процедурами.
Особенность гимнастики в том, что ее необходимо выполнять в перерывах между приступами, начиная с простых упражнений, и постепенно усложняя их.
При выполнении лечебно-физкультурного комплекса следует избегать резких и быстрых движений, при первом ощущении боли во время занятий, их нужно прервать. Правильно выполненные физические упражнения укрепляют поясничный отдел, способствует поддержанию позвоночника.
Также применяют:
- электрофорез;
- ванны с минеральной водой;
- контрастный душ.
Массаж при патологиях позвоночника, особенно в период обострения, должен быть легким и щадящим с применением противовоспалительных средств или натурального меда.
Массаж шейного отдела снимает спазмы, поясничного и грудного – способствует укреплению мышечного корсета. Проводить курсами по 10 процедур, согласно назначению врача.
Один из альтернативных методов, при котором на позвоночник оказывают воздействие руками. Эффект возможен в сочетании с другими физиотерапевтическими процедурами.
Лечение позвоночника в домашних условиях проводят при помощи мазей из натуральных компонентов.

Популярный рецепт:
- 1/4 стакана меда;
- 1/3 стакана тертой редьки;
- 1/3 стакана водки;
- 2 ч. л. морской соли.
Держать в холодильнике, перед применением нагревать.
В дополнение к массажу с применением мази, можно прикладывать к пораженному участку компрессы из шишек хмеля и масла пихты.
При неэффективности всех вышеописанных процедур врач может назначить хирургическое лечение.
Основные способы оперативного вмешательства:
- блокада – хирург разрушает нервные окончания сустава, снимая этим боль;
- трансплантация искусственного сустава.
Прогноз
При своевременном диагностировании и грамотной терапии развитие заболевания можно остановить еще на его первом этапе. Сложность заключается лишь в пренебрежительном отношении большинства людей к остеохондрозу или незнании о серьезности осложнений этой патологии.
Сидячий образ жизни, поднятие тяжестей, сильные физические нагрузки (чрезмерное увлечение спортзалом, к примеру), резкое изменение пассивного образа жизни активным – все это факторы риска появления и осложнения остеохондроза.
Усиливает развитие патологий позвоночника нарушение обмена веществ, плохое кровообращение, нехватка жидкости в организме. Эти факторы провоцируют расплющивание фиброзного кольца и истончение позвоночного диска. И тогда организм включает защиту и начинает наращивать костную ткань, чтобы распределить усилившуюся нагрузку на позвоночник.
Профилактические меры
При склонности к заболеваниям опорно-двигательного аппарата, или при подозрении на патологию, необходимо модифицировать стиль жизни:
- сбросить лишний вес;
- начать активно заниматься физкультурой (или просто больше гулять пешком);
- скорректировать рацион в пользу полезных продуктов.

Спешить после работы в офисе домой, чтобы весь вечер снова сидеть в соцсетях – плохая привычка. Такая же нехорошая – не отлипать от телевизора, при этом усиленно питаясь фастфудом. Также негативно влияет на состояние позвоночника длительное пребывание в неудобной позе.
Подобные привычки необходимо искоренять. Даже при сидячей работе можно уделить несколько минут профилактическим мерам:
Для успокоения мышц спины необходимо соблюдать комфортный температурный режим в помещении.
Алгоритм поддержания позвоночника в хорошем состоянии такой:
- Повысить физическую активность.
- Не переоценивать свои силы и не поднимать тяжести.
- Не переедать и следить за весом.
- Не допускать дефицита жидкости в организме (пить эти пресловутые 1,5 литра воды в день).
- Регулярно заниматься профилактической физкультурой.
Развития спондилеза и спондилоартроза возможно избежать при условии своевременного диагностирования и лечения остеохондроза. Но поскольку большинство пациентов неврологии этого не делает, им необходимо внимательно прислушиваться к сигналам организма на первой стадии развития патологии. Ее еще можно остановить медикаментозной терапией и лечебным массажем.
Не допустить серьезных осложнений и второго и последующих этапов заболевания помогут согревающие средства местного применения, прием витаминно-минеральных комплексов, введение в рацион молочных продуктов и блюд из рыбы жирных сортов.
Читайте также:


