Эндоскопическая дискэктомия по поводу межпозвонковых грыж

Межпозвоночная грыжа – это патология, при которой происходит выпячивание пульпозного ядра межпозвоночного диска через трещинки в его фиброзном кольце. Выпячивание происходит, как правило, в заднюю и боковые стороны, что приводит к сдавливанию нервных корешков или спинного мозга с развитием стойких неврологических симптомов: болей, нарушения движений, чувствительности, проблемы с функцией дефекации и мочеиспускания.
Межпозвоночная грыжа встречается в подавляющем большинстве случаев в поясничном отделе позвоночника, реже – в шейном и крайне редко – в грудном.
Межпозвоночные грыжи – явление довольно частое, зачастую протекающее вообще бессимптомно. Существует также множество методик безоперационного лечения грыж дисков (которое, конечно, не избавляет от грыжи, но довольно эффективно и надолго снимает симптомы).

Считается, что только в 10% случаев межпозвоночных грыж предлагается операция. Операции на позвоночнике – это всегда большой риск и мало гарантий. Позвоночник – сложная структура, каждый морфологический компонент в ней очень важен, и удаление диска естественно нарушает биомеханику и основные функции позвоночника.
Поэтому в случае данной патологии операция предлагается только тогда, когда никакими другими методами не удается устранить симптомы, мучающие пациента. Причем единого мнения среди врачей относительно показаний для такой операции до сих пор нет.
В каких случаях предлагается межпозвоночную грыжу удалять хирургическим путем?
В настоящее время считается, что размеры грыжи не влияют на выбор метода лечения, это лишь дополнительный фактор в принятии решения об операции (чем больше размеры грыжи при наличии симптомов, тем более хирурги склоняются к оперативному лечению).
Основные показания для удаления позвоночной грыжи – это выраженность клинических симптомов.
Операция предлагается:
![]()
В случае нарушения функции органов малого таза (недержание или задержка мочи и кала). Это симптомы сдавления конского хвоста спинного мозга, операция в данном случае проводится экстренно.- Выраженный болевой синдром, не поддающийся купированию в течение 1,5-2 месяцев, иногда требующий применения наркотических аналгетиков.
- Болевой синдром, нарастающий по интенсивности, несмотря на консервативное лечение.
- Мышечная слабость, нарушение движений в одной или обеих ногах.
- Секвестрированная грыжа диска (то есть полное выпадение фрагмента диска или пульпозного ядра). В данном случае операция предлагается даже при не очень выраженных симптомах.
Виды операций при позвоночных грыжах
- Дискэктомия.
- Микродискэктомия.
- Эндоскопическая дискэктомия.
- Перкутанная дискэктомия (нуклеопластика).
Открытая классическая дискэктомия проводится под общим наркозом. Разрез кожи над пораженным сегментом позвоночного столба – не менее 7-9 см. Широко отодвигаются мышцы, рассекается желтая связка, покрывающая позвоночник снаружи. Для лучшего доступа производится ламинэктомия – удаление части дуги позвонка.

Кроме удаления диска производится частичное иссечение отростков позвонков. На месте удаленного диска развивается неподвижное соединительнотканное соединение позвонков.
Иногда для стабилизации позвонков на место удаленного диска устанавливается имплантат (искусственный титановый или костный, взятый из гребня подвздошной кости пациента). С этой же целью при нестабильности участка позвоночника возможно соединение нескольких позвонков металлическими пластинами.
Открытая дискэктомия длится около 2-х часов, затем пациент в течение суток вынужден лежать на спине. Сидеть не разрешается в течение 3-х недель.
Открытая дискэктомия – довольно травматичная операция, требующая длительного периода восстановления и реабилитации. В настоящее время применяется редко.
Однако в некоторых случаях это единственный метод лечения (в случаях грыж больших размеров, секвестирования диска, сужения канала спинного мозга и некоторых других осложнениях). Также считается, что открытая дискэктомия является самым надежным методом и дает наименьшее количество рецидивов. Кроме того, этот метод не требует дорогостоящего оборудования и может быть выполнен в любом нейрохирургическом отделении.

При этом методе операции почти все межпозвоночные суставы, мышцы и связки остаются интактными, поэтому биомеханика позвонков практически не нарушается.
Эндоскопическая дискэктомия. Все этапы и принципы операции те же. Отличие в том, что проводится операция через еще меньший разрез (1,5-2 см) с помощью специального эндоскопического прибора. Все манипуляции хирург проводит под визуальным контролем монитора.
Малоинвазивные дискэктомии имеют много преимуществ:
- Операция может проводиться под эпидуральной или даже местной анестезией.
- Не требуется длительный постельный режим и долгая реабилитация.
- Сроки стационарного лечения – 3-5 дней. В некоторых клиниках операция проводится амбулаторно.
- Трудоспособность восстанавливается через 2 недели.
Перкутанная дискэктомия (нуклеопластка) проводится при небольших грыжах без разрыва фиброзного кольца (в 10-15% всех грыж). Проводится в амбулаторных условиях под местной анестезией. Под рентгенологическим контролем в центр диска вводится специальная канюля, через нее к ядру подводится электрод с лазерным излучением или холодной плазмой. Они разрушают часть пульпозного ядра, уменьшая размеры грыжи и снижая давление внутри диска.
Подготовка к операции по удалению межпозвоночной грыжи
Для установления диагноза межпозвоночной грыжи, определения ее точных размеров и локализации используется метод МРТ позвоночника.
Непосредственно перед операцией пациент проходит обследование:
- Общий анализ крови.
- Общий анализ мочи
- Коагулограмма.
- Биохимический анализ.
- Рентгенография легких.
- Исследование на маркеры инфекционных заболеваний.
- Осмотр терапевта.
Противопоказана операция при:
- Острых инфекционных заболеваниях.
- Декомпенсированных хронических заболеваниях.
- Беременности.
- Нарушении свертывающей системы крови.
За 8 часов до операции запрещается есть и пить.
Послеоперационный период
После открытой дискэктомии назначается строгий постельный режим не менее чем на сутки. Через сутки удаляется дренаж. При необходимости назначаются обезболивающие препараты и антибиотики.

В течение 3-х недель не разрешается сидеть, наклоняться, поднимать тяжести. Ходить рекомендуется в специальном поясничном корсете.
После микрохирургических операций вставать можно уже через несколько часов, через несколько дней пациент возвращается к обычным физическим нагрузкам. Однако подъемы тяжестей и сгибания позвоночника все же рекомендовано ограничить в течение 4-6 недель. На этот же срок рекомендовано сделать перерыв в вождении автомобиля. Женщинам не рекомендуется беременеть в течение полугода после операции.
Возможные осложнения после операции:
- Кровотечение.
- Инфицирование раны и спинномозговых оболочек.
- Повреждение спинномозговых оболочек, с истечением цереброспинальной жидкости.
- Повреждение нервного корешка или спинного мозга.
- Рецидив грыжи межпозвоночного диска.
К сожалению, по статистике, операция эффективна только в 80-85% случаев. Причины рецидива болевого синдрома после операции могут быть самыми разными:
- Неполное удаление грыжи при микрохирургической технике.
- Возникновение грыжи в другом диске из-за усиления нагрузки на него после удаления соседнего.
- Причина болей изначально была не в грыже диска.
Делать или не делать операцию при грыже диска?
При возникновении острой картины сдавления нервных корешков или спинного мозга такой вопрос, как правило, не стоит. В этом случае операция должна быть проведена как можно раньше, чтобы избежать необратимых изменений.
Сомнения могут возникнуть у пациента при длительном болевом синдроме. Конечно, операция – это риск и крайняя мера. Подавляющее число больных боятся операции и стараются ее оттянуть как можно дольше.
Если же проведено несколько курсов лечения, прошло 1,5-2 месяца, а боли не уходят – предлагается операция.
Наиболее хорошие отзывы об малоинвазивных методах: микродискэктомии, эндоскопической дискэктомии или лазерном удалении грыжи. Такая операция на позвоночнике оказывается малоболезненной и не такой страшной процедурой, как казалась. Боли уходят в течение нескольких дней, не надо соблюдать постельный режим, требуются только некоторые ограничения в нагрузках на позвоночник.
Инвалидность после дискэктомии
Существует мнение, что после операции на позвоночнике человек становится инвалидом. Это не так. Ведь операция по удалению грыжи диска в большинстве случаев выполняет свою цель – вылечить человека и вернуть его к выполнению обычной нагрузки.
Больничный лист после удаления грыжи продлевается до 1,5-2 месяцев. При благоприятном течении пациент возвращается к работе.
Если же работа связана с тяжелым физическим трудом (поднятие тяжестей, работа с лопатой, монотонные сгибания-разгибания спины), таким пациентам лист нетрудоспособности может быть продлен до 4-х месяцев или же через комиссию ВК выдается справка на легкий труд.
На комиссию для назначения инвалидности пациент направляется только в случае отсутствия эффекта от операции: при сохраняющемся болевом синдроме, неврологических нарушениях функций.
Стоимость операции
Дискэктомию могут сделать бесплатно по полису ОМС в любом нейрохирургическом отделении. При желании можно прооперироваться в частной клинике, выбрав врача, согласовав метод операции. Стоимость операций по удалению грыжи диска в разных клиниках колеблется от 30 до 120 тыс рублей.
Видео: хирургическое лечение грыж межпозвонкового диска
Эндоскопическая дискэктомия – малоинвазивный метод чрескожного лечения м/п грыжи, ставший эталонным, благодаря эффективности и безопасности. Эта "деликатная" процедура помогает устранить многие патологии м/п дисков, избавить пациента от хронической боли в спине. Методика эффективна и при стенозе позвоночного канала. Для диагностики перед ее применением используется МРТ или нуклеография.
С помощью этой техники удается без повреждения связок и мышечного волокна устранить выпячивание почти для всех межпозвоночных дисков поясничного отдела. Вместо вскрытия позвоночника классическим открытым способом, узкий эндоскоп (7 мм. в диаметре) пропускается через естественные промежутки в позвонках.
Изначально, поврежденный м/п диск сдавливает нервное волокно и вызывает неврологическую симптоматику. При операции к диску подводится эндоскоп и излишки материала м/п диска удаляются специальными микрохирургическими инструментами. В результате, нервные окончания освобождаются и боль исчезает.
Особенности
Существуют различные виды, точнее способы реализации, эндоскопической дискэктомии. Рассмотрим особенности реализации, которые влияют на эффективность операции.
Первое отличие состоит в способе подведения эндоскопа: довольно распространен метод, когда он подводится сзади, при этом приходится сместить нервные корешки и частично затронуть ткань, обвалакивающую позвоночный канал. При таком подведении возрастает риск повреждения нервного волокна и оп-ция требует общей анестезии.
При другом способе эндоскоп подводится сбоку, а не сзади, он минует нервные окончания и оболочку позвоночного канала. Можно ограничиться местной анестезией, что значительно смягчает восстановление после процедуры. Также такой способ позволяет проводить повторные операции, т.к. не затрагиваются ткани, на которых остался шрам от предыдущего вмешательства.
Ход операции

Во время эндоскопической хирургии позвоночника пациент лежит на боку. После дезинфекции кожи и расчета хирургического доступа, в область, где будет происходить операция, вводится игла. Использование рентгена позволяет контролировать процесс. Игла выполняет роль направляющей для эндоскопа, по ней он подводится к нужному месту, после чего она удаляется. Далее через эндоскоп подводятся специальные хирургические инструменты для удаления излишек м/п диска. В некоторых случаях, вместо механического удаления, используется лазерная декомпрессия, однако на результат операции это оказывает не столь существенное влияние как выбор способа подведения эндоскопа.
Ход процедуры визуализируется на мониторе посредством микрокамеры, установленной в эндоскопе. После удаления избытков, вещество м/ п диска подвергается усадке с помощью специального лазера, при этом оно заполняет свободное пространство м/п диска, образовавшееся на предыдущем этапе. В некоторых случаях для сжатия ярда межпозвоночного диска (пульпозное ядро) дополнительно используется химически-активный фермент, что позволяет произвести декомпрессию и стимулировать заживление диска. Таже для ускорения этого процесса в плоскости, по которой м/п диск соприкасается с позвонками проделываются небольшие отверстия, что создает приток стволовых клеток для воссоздания тканей.

Так как эндоскопическая дискэктомия проводится без обширного открытого вмешательства, метод относится к безопасным. Осложнения, боль и шрамы остаются крайне редко. В большинстве случаев, пациент может покинуть клинику уже на следующий день.
Преимущества
Как правило, боль проходит сразу после лечения, встать на ноги можно уже через два часа. Пациентов обычно отпускают в этот же день, либо на следующий после операции. Возможно быстрое возвращение к профессиональной деятельности или к спорту.
После операции проводится осмотр пациента и консультация при участии физиотерапевта. Как правило, восстановительная физиотерапия начинается спустя неделю после операции. Первое время рекомендуется ношение специального карсета, поддерживающего спину. Езда на велосипеде и плавание возможны спустя 2 недели. Возвращение к активным занятиям спортом – после 4-6 недель.
Согласно статистике за 2009-2010гг. , при проведении эндоскопической дискэктомии в Германии, доля успешных операций превысила 95%.
б) Относительные противопоказания чрескожной эндоскопической дискэктомии:
- Синдром конского хвоста.
- Коагулопатия.
- Нестабильность позвоночника.
в) Оснащение для чрескожной эндоскопической дискэктомии:
Эндоскоп имеет эллиптическое поперечное сечение, что в пределах круглой рабочей канюли оставляет пространство для свободного оттока жидкости, которая используется для ирригации операционного поля. Недавно эти эндоскопы подверглись модификации, которая позволила использовать их с рабочими канюлями большого диаметра вместе с относительно большими зажимами, долотами и эндоскопическими борами.
2. Инструментарий, используемый на этапе доступа:
- Спинальная игла/игла для доступа, 20G длиной 250 мм.
- Направляющая спица диаметром 1,8 мм.
- Обтуратор/дилятор с тупым или конусовидным концом для смещения нервных образований и предотвращения их повреждения.
- Рабочая шахта/канюля: полая цилиндрическая трубка с внешним диаметром 7/8 мм и длиной рабочей части 165 мм (при трансфораминальном доступе) или 145 мм (при интерляминарном доступе); конец канюли может быть скошенным (для вмешательств на внутриканальных грыжах) или круглым (экстрафораминальные или мигрировавшие грыжи).
Механический инструментарий:
- Зажимы для дискэктомии 2,5 или 3,5 мм.
- Артикулирующие зажимы.
- Зонд.
- Диссектор.
- Инструменты для увеличения доступа (для фораминопластики и костной резекции).
- Костные трепаны и римеры.
- Эндоскопические сверла и боры.
Электрохирургический инструментарий:
- Гибкий радиочастотный биполярный зонд (Elliquence, Oceanside, NY) — низкотемпературный электрокоагулятор с возможностью использования в качестве навигационного зонда, вызывающий минимальное повреждение окружающих тканей и используемый для гемостаза, мобилизации тканей и аннулопластики.
- Лазеры: предпочтительно использование гольмиевого иттрий-алюминий-гранатового (Ho-YAG) лазера — пульсирующего лазера с минимальной степенью рассеяния тепла. Также предпочтительно использование световода с 90° рабочей частью, позволяющего достаточно точно выполнять обработку тканей в пределах 360° вокруг рабочей части.

Набор инструментов для трансфораминальной эндоскопической хирургии позвоночника включает зажимы,
эндоскопы, спинальные иглы, рабочие канюли, набор диляторов разного диаметра, римеры и направляющие спицы.
г) Укладка пациента и подготовка операционного зала для чрескожной эндоскопической дискэктомии. Для чрескожной эндоскопической дискэктомии (ЧЭПД) используется рентгенпрозрачный операционный стол (стол Джексона), при трансфораминальной чрескожной эндоскопической дискэктомии (ЧЭПД) пациента укладывают в положение на животе, при использовании интерляминарного доступа пациента укладывают на бок так, чтобы сторона поражения находилась вверху. В последнем случае мы отдаем предпочтение положению на боку потому, что в этом положении проще удерживать эндоскоп, а дуральный мешок смещается в противоположную сторону уже под действием одной только силы тяжести.
Кровотечение из эпидуральных вен также выражено в меньшей степени за счет уменьшения внутрибрюшного давления. Операционное поле отграничивается стерильным бельем так, чтобы нижняя часть голеней и стоп оставались не укрытыми, и хирург мог постоянно наблюдать за их движениями. С-дуга настраивается и фиксируется в положении, дающем возможность выполнения рентгенографии в прямой и боковой проекциях. Что касается рентгенографии в прямой проекции, то предпочтительна проекция Фергюсона, когда обе замыкательные пластинки смежных позвонков на интересующем уровне параллельны друг другу. Ассистент или операционный техник перед операцией маркируют на коже костные ориентиры, используемые для выполнения доступа.
Операционное поле обрабатывают, отграничивают стерильным бельем и вокруг операционного стола устанавливают все необходимое в ходе операции оборудование. Хирург должен иметь беспрепятственный доступ к мониторам С-дуги и эндоскопа.
д) Анестезия для чрескожной эндоскопической дискэктомии (ЧЭПД). Для снижения вероятности ятрогенного повреждения нервных образований мы предпочитаем оперировать в условиях местной анестезии с внутривенной седацией. В таких условиях сохраняется постоянная и в режиме реального времени обратная связь с пациентом, который может дать понять хирургу о своих ощущениях, возникших, например, вследствие ирритации корешков спинного мозга за счет давления на них инструментом или их ретракции, хирург же в подобной ситуации сможет предотвратить нежелательные эффекты или переустановить тот или иной инструмент.
В сомнительных ситуациях пациента можно попросить подвигать пальцами и стопами, что также позволит убедиться в точности расположения инструмента и предотвратить повреждение корешка. Местная анестезия, кроме того, может быть предпочтительна у пациентов пожилого возраста, наличие у которых сопутствующей патолотии может сделать нежелательным выполнение операции в условиях общей анестезии.
Единственными источниками выраженных болевых ощущений по ходу доступа являются кожа и фиброзное кольцо диска. Кожа, траектория введения иглы и фиброзное кольцо инфильтрируются 1% раствором лидокаина. Использование именно такой концентрации является предпочтительным, поскольку она характеризуется быстрым наступлением эффекта, селективным блокированием только чувствительных волокон и отсутствием влияния на проведение моторных импульсов.
При трансфораминальном доступе предпочтительно выполнение трансфораминальной блокады. При интерляминарной ЧЭПД мы отдаем предпочтение крестцовой эпидуральной блокаде, поскольку таким образом у нас остается достаточно времени для того, чтобы анестетик возымел свой эффект.
Для седации пациента без выключения сознания применяются седатирующие препараты в комбинации с опиоидными анальгетиками, предпочтение отдается постоянной инфузии раствора и использованию препаратов короткого действия. Седация начинается с назначения 3 мг (0,05 мг/кг) мидазолама внутримышечно за час до операции. Если пациент при этом не отмечает появления сонливости, половина названной дозы повторяется уже в операционной. В качестве опиоидного анальгетика отдают предпочтение ремифентанилу, благодаря его короткому периоду действия (3-4 минуты); введение препарата начинают в виде постоянной инфузии в дозе 0,1 мкг/кг в минуту, дозу снижают наполовину, после того как хирург пройдет инструментом через фиброзное кольцо, т.е. по завершении наиболее болезненного этапа операции.
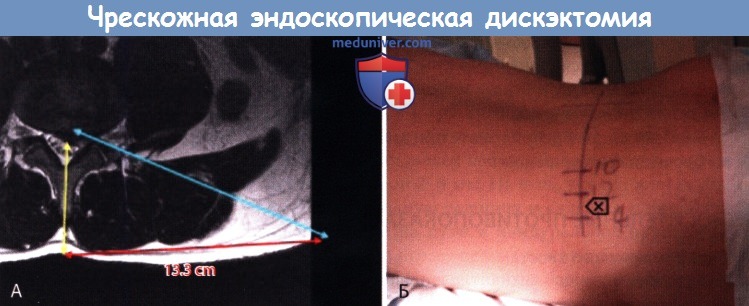
А. Маркировка траектории доступа по предоперационному МР-скану (голубая стрелка).
Расстояние до точки доступа на коже (красная стрелка) измеряется от срединной линии (желтая стрелка).
Б. Измеренное расстояние маркируется на коже пациента—так определяется точка доступа к диску для чрескожной эндоскопической поясничной дискэктомии (ЧЭПД). 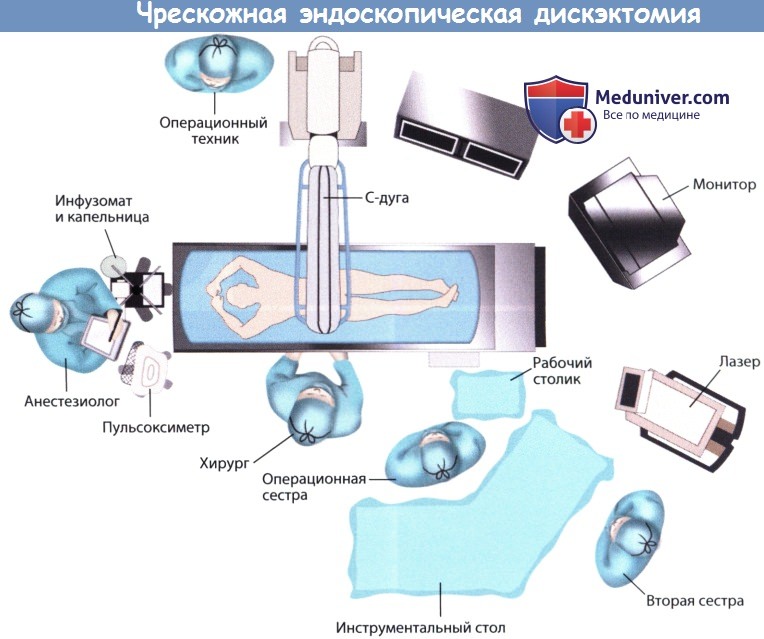
Расположение оборудования и персонала операционной.
Мониторы эндоскопа и С-дуги устанавливаются напротив хирурга так, чтобы хирург беспрепятственно мог видеть оба экрана. 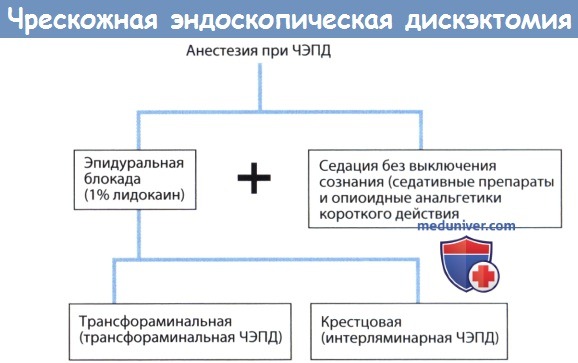
Анестезия при чрескожной эндоскопический поясничной дискэктомии (ЧЭПД).
е) Техника операции чрескожной эндоскопической дискэктомии (ЧЭПД):
1. Трансфораминальное удаление грыжи чрескожной эндоскопической дискэктомии (ЧЭПД) при немигрировавшей грыже диска:
Этап 1. Введение иглы. После укладки пациента и анестезии следующим важным этапом операции является введение иглы. Точка ввода иглы на коже определяется по аксиальным томограммам. На этих изображениях траекторию введения иглы маркируют таким образом, чтобы избежать попадания иглой в брюшную полость и в то же время так, чтобы конец ее достиг своей цели (грыжи диска). По этим изображениям измеряется расстояние от срединной линии до собственно точки ввода иглы, после чего соответствующая точка маркируется на коже пациента.
После определения положения точки введения иглы соответствующий участок кожи и подкожная клетчатка инфильтрируются 1% раствором лидокаина. В выбранной точке в переднемедиальном направлении обычно под углом 25° к горизонтальной (фронтальной) плоскости вводится игла 18G. По мере продвижения иглы ткани по ходу доступа также инфильтрируются 1% раствором лидокаина. Хирург постоянно должен контролировать положение иглы в прямой и боковой проекциях до тех пор, пока конец ее не достигнет цели — задней поверхности фиброзного кольца диска: рентгенологически эта точка в прямой проекции соответствует срединной педикулярной линии, а в боковой — задней поверхности тел позвонков.
Перед тем как выполнить пункцию фиброзного кольца, ткани вокруг него инфильтрируются 2-3 мл 1% раствора лидокаина, что обеспечивает последующее безболезненное проведение через кольцо обтуратора.
Этап 2. Хромодискография. Игла продвигается в глубь диска и выполняется хромодискография, для чего в диск вводят 2-3 мл смеси рентгенконтрастного препарата (Омнипак), индигокармина и физиологического раствора в соотношении 2:1:2. Индигокармин — это краситель, обладающий свойствами основания, который селективно прокрашивает дегенеративно измененное и обладающее кислой реакцией пульпозное ядро, что упрощает идентификацию фрагментов грыжи диска на последующих этапах вмешательства. Краситель проникает из диска через дефекты фиброзного кольца в эпидуральное пространство в том же направлении, что и фрагменты грыжи диска.
Как уже сказано, зона разрыва фиброзного кольца расширяется, выпавший фрагмент диска захватывается зажимом, подтягивается в рабочую полость и удаляется. Обычно работа начинается в медиальных отделах, рабочая канюля постепенно подтягивается до тех пор, пока конец ее не окажется на уровне срединной педикулярной линии. Таким образом становится видно эпидуральное пространство. Если на данном этапе становятся видны свободные фрагменты грыжи диска, то они могут быть удалены. Восстановление свободной флотации дурального мешка обычно является показателем адекватно выполненной декомпрессии.
Чрескожная эндоскопическая поясничная дискэктомия (ЧЭПД) при мигрировавших грыжах межпозвонкового диска. Еще до операции хирург должен оценить характер имеющейся грыжи диска, для чего используют сагиттальные МР-сканы в режиме Т2. Вне зависимости от локализации дефекта фиброзного кольца, грыжи, располагающиеся выше или ниже уровня замыкательных пластинок позвонков, называются мигрировавшими. Эффективность чрескожной эндоскопической поясничной дискэктомии (ЧЭПД) в значительной степени зависит от точности расположения рабочей канюли, траектория введения которой позволит увидеть и выполнить необходимое вмешательство непосредственно на мигрировавшем фрагменте диска.
Хирург должен ревизовать эпидуральное пространство на предмет наличия таких мигрировавших фрагментов, при этом обычно используется круглая канюля, которая сначала может также вводиться в полость межпозвонкового диска с последующим перемещением в эпидуральное пространство, либо сразу устанавливаться в эпидуральное пространство. Иногда при высоких грыжах или значительной миграции свободного фрагмента адекватное вмешательство с использованной описанной методики выполнено быть не может, в таких случаях может понадобиться фораминопластика или даже открытое вмешательство. Эти вопросы мы обсудим ниже.
ж) Техника интерляминарной чрескожной эндоскопической поясничной дискэктомии (ЧЭПД):
Этап 1. Хромодискография. Для хромодискографии применяется стандартный заднебоковой доступ к диску, выполняемый в положении пациента на животе (как при аксиллярных грыжах диска). После этого пациента вновь поворачивают в положение на боку (по причинам, описанным выше, мы отдаем предпочтение положению на боку). На коже маркируются границы L5 и S1 позвонков, в частности маркируются верхний край дуги S1 позвонка и нижний край дуги L5 позвонка, а также медиальная педикулярная линия S1 позвонка на интересующем нас уровне.
Этап 2. Введение иглы. Как уже говорилось, выделяют два типа внутриканальных грыж диска L5-S1 — аксиллярные (наиболее часто встречающиеся) и плечевые. Еще до операции хирург должен определиться, с каким типом грыжи он имеет дело. Следующим важным моментом, о котором нельзя забывать, является выбор направления введения иглы—юно должно быть противоположным направлению грыжи диска (например, при миграции грыжи вниз точку следует располагать выше, и наоборот).
Аксиллярные грыжи. Точка введения иглы на коже располагается на середине расстояния между срединной линией и медиальной педикулярной линией и ближе к верхнему краю дуги S1. В боковой проекции игла вводится в направлении к условной точке, расположенной сразу ниже верхней замыкательной пластинки S1.
Плечевые грыжи. Точку введения иглы здесь располагают над наиболее латеральной частью междужкового промежутка. Кожа в зоне предполагаемого введения иглы и подлежащие ткани инфильтрируют 1% раствором лидокаина. При постоянном флюороскопическом контроле игла проводится в эпидуральное пространство, при этом момент попадания иглы туда ощущается как исчезновение сопротивления тканей продвижению иглы. Правильность положения иглы подтверждают проведением эпидурографии с использованием рентгенконтрастного препарата, после чего выполняется эпидуральная блокада 10 мл 1% раствора лидокаина. При плечевых грыжах игла вводится непосредственно в межпозвонковый диск и проводится хромодискография.
Этап 3. Введение инструментов. После удаления из иглы стилета через нее проводится направляющая спица. В точке введения спицы выполняется разрез кожи длиной 0,7 см, после чего с помощью серии диляторов по спице формируется рабочий канал. Введение диляторов необходимо контролировать флюороскопически — они должны достигать желтой связки. Следующим этапом по диляторам устанавливается рабочая канюля и вслед за ней эндоскоп, который вводят при постоянном орошении операционного поля физиологическим раствором. На дне рабочей канюли должны быть видны волокна желтой связки — бледно-желтые волокна, расположенные в кранио-каудальном направлении. Для доступа в эпидуральное пространство в желтой связке с помощью зонда или электрокоагулятора формируется окошко.
Если эндоскоп уже находится в эпидуральном пространстве, то хирург увидит эпидуральную клетчатку, которая выглядит как блестящая желтая дольчатая ткань, пронизанная мелкими кровеносными сосудами.
Этап 4. Фрагментэктомия. Эпидуральная клетчатка удаляется с помощью радиочастотного зонда, после чего нам становятся видны нервные образования и прокрашенная красителем ткань межпозвонкового диска или задняя продольная связка. Если на этом этапе мы можем локализовать грыжу межпозвонкового диска и сформировать необходимое для ее удаления рабочее пространство, то можно приступить к удалению грыжи. Иногда грыжа будет располагаться кпереди от корешка спинного мозга и имеющееся у нас в распоряжении рабочее пространство слишком мало, чтобы можно было поместить в него рабочую канюлю без риска повреждения корешка.
В подобной ситуации через эндоскоп над фрагментом на заднюю поверхность тела S1 необходимо вновь установить направляющую спицу, по которой с помощью нескольких диляторов формируется новое рабочее пространство между нервными образованиями. В это вновь сформированное пространство вводится рабочая канюля и эндоскоп. Также в качестве ретрактора для корешка можно воспользоваться рабочей канюлей со скошенным концом — в таком случае срез канюли разворачивается в противоположную от корешка сторону. На этом этапе мы можем видеть прокрашенную красителем ткань грыжи диска — она удаляется.
з) Техника расширения доступа при грыжах межпозвонковых дисков:
1. Экстрафораминальная грыжа диска. Точка доступа на коже в таких случаях выбирается относительно медиальней, а угол введения инструментов приближается к прямому. Это дает возможность хирургу при фораминальных грыжах избежать возможного контакта с расположенным в межпозвонковом отверстии корешком.
2. Значительное мигрировавшие грыжи. Эффективность ЧЭПД напрямую зависит от возможности выполнения безопасного доступа к грыже межпозвонкового диска. При расположении грыжи в зоне 4 этот доступ естественным образом ограничивается имеющимися костными препятствиями, например, верхним суставным отростком. В таких случаях выполняется фо-раминопластика, заключающаяся в резекции вентральной (внесуставной) части верхнего суставного отростка. Для фораминопластики применяют костные трепаны, работать которыми нужно под контролем флюороскопа, или эндоскопические боры.
Читайте также:



