Дополнительный полупозвонок в поясничном отделе у плода
Патологии позвоночника у плода встречаются в 1 случае на 1000 беременностей. Часто нарушения касаются не только самого позвоночного столба, но и спинного мозга. В основном плод с аномалией позвоночника гибнет внутриутробно или сразу после рождения, поэтому очень важно установить проблему как можно раньше, чтобы женщина обдуманно приняла решение о прерывании беременности.
патологии позвоночника у плода
Причины возникновения внутриутробных аномалий позвоночника
В большинстве случаев аномалия возникает в поясничном отделе, реже — в шейном, и совсем нечасто — в области крестца и грудном отделе.
Причины столь сложной патологии до сих пор не ясны. Но среди факторов, провоцирующих нарушение формирования спинного мозга, совершенно определенно можно выделить:
- TORCH-инфекцию;
- токсическое воздействие лекарств;
- сложные условия работы;
- употребление наркотиков и алкоголя;
- многолетний стаж курения.
Когда можно обнаружить патологии позвоночника у плода
Расщепление нервной трубки происходит в период с 19 по 30 день гестации (дня последней менструации у беременной). Аномалию позвоночника можно выявить уже на первом скрининге, который проводится на 11-й неделе беременности. Второй скрининг обычно подтверждает результаты 1-го скрининга и выявляет новые нарушения.
Миеломенингоцеле
75% всех случаев аномалий позвоночника у плода занимает миеломенингоцеле (spina bifida cystica). Патология выражается в выпячивании спинного мозга за пределы позвоночной дужки. Иногда мозговая ткань защищена кожей, но чаще выходит наружу вместе с нервными отростками. В последнем случае плод рождается с параличом нижних конечностей, проблемами с кишечником и мочевым пузырём. В 90% случаев у плода диагностируется гидроцефалия (водянка головного мозга).
Характерные признаки миеломенингоцеле на УЗИ:
- на задней поверхности позвоночника визуализируется жидкость;
- через позвоночную щели видно образование с жидкостью внутри;
- черепная ямка имеет меньшие размеры;
- ткани мозжечка смещены;
- выражено искривление позвоночника;
- размеры плода меньше нормы;
- диагностируется гидроцефалия из-за низкого расположения спинного мозга и блокировки спинномозговой жидкости.
При подозрении на патологию женщина сдаёт кровь на специфические ферменты. У неё повышен уровень альфа-фетопротеина, как и при других аномалиях плода. Затем беременную отправляют на 4D сканирование, во время которого можно увидеть объёмное изображение плода. Однако это становится возможным только с 20-й недели беременности.
Миеломенингоцеле — тяжёлая форма расщепления позвоночника, поэтому при подтверждении диагноза на УЗИ женщине рекомендуют сделать аборт. Даже если малыш родится живым, он не сможет ходить, у него будут проблемы с внутренними органами.
Операция по перемещению вышедшего за пределы позвоночного столба спинного мозга со спинномозговыми нервами проводится в течение 48 часов с момента рождения. Выпячивающаяся капсула помещается обратно в позвоночный канал, сверху нашиваются мышцы и кожа.
Такие дети нуждаются в особом лечении, которое существенно не улучшит их качество жизни. Очень низкий процент детей в будущем смогут ходить, но большинство будет нуждаться в инвалидной коляске, потому что нервные окончания повреждаются и не позволяют спинному мозгу нормально функционировать.
Синдром Клиппеля-Фейля
Синдром Клиппеля-Фейля встречается очень редко, в 1 случае из 120 000 беременностей, и имеет особенность передаваться по наследству.
Патология заключается в аномальном строении шейного отдела позвоночника, при котором позвонки сращиваются между собой. Шея практически отсутствует и, в зависимости от разновидности синдрома, патология имеет и другие нарушения. Наиболее опасна разновидность KFS3, при которой сращены не только шейные позвонки, но и грудные, а также поясничные. Из-за незаращения дужек позвоночника образуются дополнительные рёбра.
Помимо этого у плода визуализируются лишние пальцы, их недоразвитие или сращивание, гипоплазия почек, заращение мочеиспускательного канала, заболевания сердечно-сосудистой системы, отсутствует лёгкое, сбои в работе ЦНС. При любой форме синдрома у плода формируется искривление позвоночника (сколиоз).
Причина патологии — мутация гена GDF6. Выявляется аномалия не раньше 20-й недели беременности. При ультразвуковом исследовании на экране УЗИ заметно следующее:
- укорочение шеи;
- плод не поворачивает голову;
- низкая линия роста волос на затылке;
- асимметрия лица;
- отсутствие одного лёгкого;
- гипоплазия почки;
- срастание или недоразвитие пальцев на руке;
- лишние количество пальцев;
- сращение позвонков в различных отделах позвоночника.
Первые две разновидности синдрома Клиппеля-Фейля поддаются коррекции. Ребёнку проводят операцию, затем он проходит сложную восстановительную терапию. На сегодняшний день полностью восстановить позвоночник не удастся, однако человек сможет жить обычной жизнью, потому что умственные способности не затрагиваются.
При третьей форме патологии женщине предложат прерывать беременность, потому что при срастании позвонков ущемляются нервные корешки, из-за чего развиваются различные заболевания внутренних органов. Дети с формой KFS3 требуют особый уход за собой и всё-равно умирают в раннем возрасте.
Spina bifida
Spina bifida или неполное закрытие позвоночного канала, возникающее на ранних сроках беременности в связи с неправильным формированием нервной рубки. Помимо проблем с позвоночником, при Spina bifida имеется недоразвитие спинного мозга. 95% детей с такой патологией рождается у совершено здоровых молодых родителей.
Самой лёгкой формой патологии является Spina bifida occulta — небольшая щель в позвоночном столбе, не сопровождающаяся выпячиванием наружу спинного мозга и повреждением нервных корешков. Дефект внешне практически не заметен, и со стороны сложно сказать, что есть какая-то проблема.
Иногда у новорождённого наблюдаются проблемы с кишечником и мочевым пузырём, имеется сколиоз и слабый тонус ног. Единственным способом диагностики патологии является рентгенография. На скрининговом УЗИ она практически не видна, только при 4D УЗИ можно увидеть неполное сращение дужек позвоночного столба на поздних сроках беременности. Аномалия не требует коррекции, и прерывать беременность женщине не надо.
Кистозная гигрома шеи
Гигрома на шее у плода (лимфангиома) — это доброкачественная опухоль, которая образуется в результате нарушения формирования лимфасистемы в области шейных позвонков в период эмбрионального развития. Если нарушается лимфаток в месте соединения яремного мешка с яремной веной, образуется киста или несколько кист, заполненных фиброзно-серозной жидкостью. Опухоль локализуется возле шейных позвонков, влияя на развитии плода.
Патологию на УЗИ можно увидеть уже на 1-м скрининге на срок 11-12 недель. Главным показателем будет увеличение толщины воротникового пространства. Гигрома шеи у плода возникает как в результате хромосомных нарушений, так и под влиянием внешних причин — механической внутриутробной травмы, курение и употребление алкоголя матерью, перенесённые во время беременности инфекции.
На 2-м скрининге гигрома визуализируется как ассиметричное новообразование с плотной оболочкой, иногда имеющее перегородки внутри, расположенное в проекции шейного отдела позвоночника. Сама по себе опухоль не представляет угрозы для жизни плода.
На ранних сроках делается биопсия хориона с целью выявления хромосомных нарушений. Если они подтвердятся, женщине предложат прервать беременность. В случае отсутствия генетических отклонений врачи придерживаются выжидательной позиции. очень часто к 18-20 неделе беременности гигрома рассасывается сама собой.
Если этого не произойдёт, то у малыша после рождения вероятно наличие следующих отклонений:
- парез лицевого нерва — обездвиживание мускулатуры лица по причине длительного сдавливания гигромой нервного волокна;
- деформация позвоночника (чаще всего встречается кривошея — искривление шейного отдела из-за воспалительного процесса в шейных мышцах вследствие перенапряжения постоянного давления опухоли);
- деформация затылочной кости и челюсти;
- нарушение глотательной функции;
- обструкция дыхательных путей (непроходимость дыхательного канала из-за перекрытия трахеи гигромой).
Лечится гигрома консервативно после рождения ребёнка. Если причиной патологии не являются хромосомные нарушения, прогноз для малыша благоприятен.
Выводы
Чтобы исключить любые патологии позвоночника у плода, нужно уже на ранних сроках проходить скрининг с помощью хорошего УЗИ-аппарата. Аномалии позвоночника видны даже при первом обследовании, что позволяет, в случае тяжелых нарушений, своевременно прервать беременность.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter

Spina bifida - дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
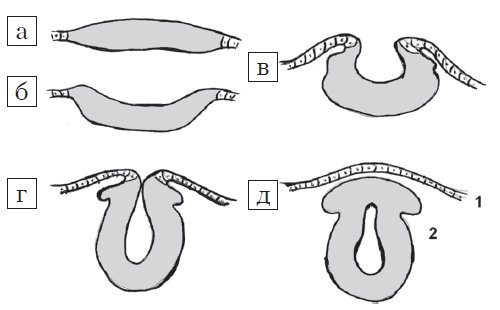
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 - роговой листок (эпидермис); 2 - нейральные гребни.
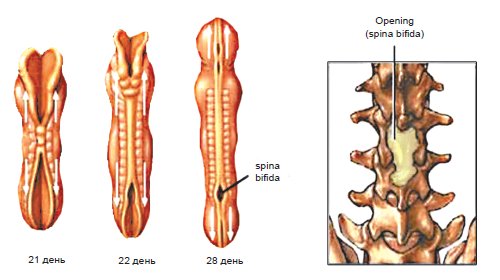
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% - в грудном отделе и в 9% - прочей локализации [1].
Выделяют три варианта spina bifida
- Spina bifida occulta. Этот вариант еще называют "скрытым", так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной "находкой" при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются "маркеры" или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка - мозговые оболочки и ликвор, форма его - обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто - около 75% всех форм 5. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда - Киари II. Таким образом, обнаружение признаков аномалии Арнольда - Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
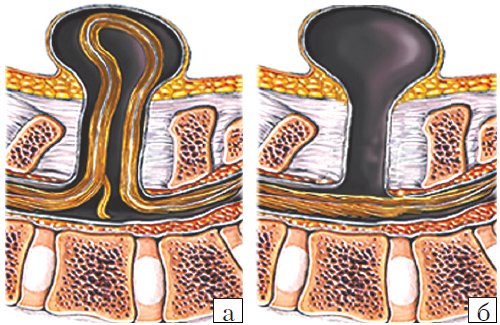
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
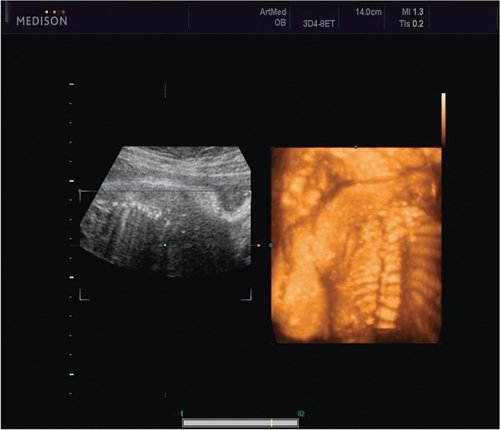
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
Патологии позвоночника у плода в числе всех нарушений развития выявляются на скрининговом исследовании в подавляющем большинстве случаев. Чаще всего патологии позвоночника локализуются в поясничной зоне, несколько реже – в зоне шеи, нечасто – в грудном отделе и в области крестца.
Популяционная частота дефектов позвоночника и спинного мозга плода – 1 случай на 1000.
Диагностика дефектов позвоночника и спинного мозга плода – сроки и виды исследований
Поскольку параллельно с нарушениями развития позвоночного столба чаще всего обнаруживаются и изменения со стороны спинного мозга, что приводит к очень тяжелым последствиям – гибели плода внутриутробно на поздних сроках, смерти ребенка сразу после рождения или в раннем возрасте, или же глубокой инвалидности при выживании, трудно переоценить важность своевременного и качественного скрининга беременных женщин.
Скрининговое исследование позволяет диагностировать аномалии развития внутриутробно и принимать решение о целесообразности дальнейшего ведения беременности, рассмотреть возможности коррекции обнаруженных дефектов, прогнозировать исход болезни по объективным показателям диагностики.

Патология шейного отдела позвоночника, отсутствие шеи и полное недоразвитие переднего мозгового пузыря. Продольное сканирование
Скрининговый контроль беременности базируется на ультразвуковом исследовании, как самом доступном и эффективном методе.
Чаще всего диагностика ограничивается УЗИ-исследованием, как самым достоверным в любом триместре беременности.
-
Первое скрининговое УЗИ-исследование проводится после 11-й недели беременности. Уже на этом сроке можно выявить деформации формирующегося позвоночника по контуру мягких тканей над ним, и с большой долей вероятности диагностировать его расщепление, а также миелоцеле, менингоцеле или менингомиелоцеле. Если на УЗИ заметно нарушение мягких тканей и кожи плода в зоне деформации позвоночника, то диагноз не подлежит сомнению.

Дефект позвоночника на 3D УЗИ — спинномозговая грыжа
Второе скрининговое исследование проводится на 16-18 неделе, которое может подтвердить вышеназванные диагнозы, потому что позвоночник к этому времени более отчетливо дифференцирован на снимках УЗИ. Второй скрининг также позволяет выявить дефекты нервной трубки плода, что выражается в анэнцефалии и амиелии (отсутствии головного и спинного мозга) – эти патологии часто сопровождают рахишизис (расщелина позвоночника). На первом-втором скрининге можно выявить также дополнительные образования в зоне позвоночника или наличие добавочных позвонков.
При подозрении на дефекты позвоночника или другие патологии плода после первого скринингового исследования беременной назначается индивидуальная диагностическая программа с дополнительными исследованиями и консультированием специалистов.
Дефекты позвоночника и спинного мозга, которые могут быть выявлены внутриутробно
Костные структуры позвоночника плода хорошо визуализируются с 15 недели беременности – именно с этого срока можно с высокой долей вероятности диагностировать дефекты позвонков на УЗИ.
Ткани позвоночника плода от 15 недели имеют центры окостенения, которые в норме на поперечном срезе заметны параллельными линейными структурами. При дефектах позвоночника на УЗИ будет заметно их расхождение.
Продольными срезами на исследовании можно выявить наличие и размеры грыжевого образования.
Необходимо отметить, что расщепление позвоночника может быть разной степени выраженности, и не все дефекты будут заметны на УЗИ.
На визуализации УЗИ видно образование с жидкостью на задней поверхности позвоночника плода.
Стоит иметь в виду, что открытая щель позвоночника не имеет образования с жидкостью над дефектом. Если спинной мозг с оболочками не выбухает в зияющий просвет, то определить патологию на УЗИ довольно сложно, и во многих случаях она остается недиагностированной до родов.
Это – генетически обусловленная патология, которая проявляется значительным укорочением шеи из-за врожденного сращения шейных и верхнегрудных позвонков. Патологию у плода можно заметить уже в первом триместре беременности при внимательном рассмотрении визуализации шейного отдела – он представляется единым образованием, без отдельных сегментов.
При подозрении на данную патологию назначаются дополнительные диагностические исследования.
Дети с данным заболеванием вполне жизнеспособны, умственное развитие не страдает. Но заболевание неизлечимо, и дефекты не могут быть скорректированы впоследствии.
На визуализации МРТ-исследования плода на последних сроках беременности иногда возможно заметить следующие патологии развития позвоночного столба и спинного мозга:
Просветы в структуре спинного мозга (единичный или множественные) или полости с жидкостью.
Внутриутробно или в раннем детстве диагностируется очень редко.
Эта патология характеризуется недоразвитием дужек позвонка с одной стороны или с обеих сторон. В результате дефекта смежные позвонки становятся более подвижными относительно друг друга, и один из них соскальзывает вперед. Позвоночный канал в месте дефекта сужается, возникает угроза сдавления спинного мозга и корешков.
Внутриутробно данная патология диагностируется крайне редко, хотя возникает дефект на стадии формирования структур позвоночника, в первые месяцы внутриутробного развития.
Данные дефекты формируют неправильное строение позвоночного столба ещё внутриутробно, что проявляется врожденным сколиозом у ребенка сразу при появлении на свет.
Дефекты строения позвонков и добавочные позвонки и полупозвонки иногда могут быть замечены на визуализации УЗИ или МРТ плода.
Дефект встречается у 0,5% новорожденных.
Патология характеризуется наличием фиброзных отростков на шейных позвонках (чаще – на 7-м, реже на 6-м). Может быть односторонним и двусторонним, эти ребра могут быть полными и неполными, истинными, напоминающими настоящие ребра и соединяющиеся с грудной клеткой, или ложными.
Внутриутробно шейные ребра могут быть замечены на УЗИ или картинке МРТ, если они достаточно развиты и формируются, как костные ткани настоящих ребер.
Совсем маленькие по размерам рудименты могут оставаться незамеченными и при рождении ребенка, и в более позднем возрасте.
30 декабря 2016
Последние новости
Совсем недавно стартовала уникальная программа Союзного государства помощи детям с патологиями и деформацией позвоночника, разработанная ведущими специалистами в области вертебрологии из России и Беларуси.
Сегодня эти планы воплотились на практике, подарив первым маленьким пациентам здоровое будущее, без болей и ограничений.
В выпуске новостей телеканала Диёр 24 вышел репортаж из Наманганской области республики Узбекистан о визите в областную больницу врачей-травматологов из НИИ Травматологии и ортопедии, г. Ташкент, и профессора С.В. Виссарионова из НИИ детской ортопедии, г. Санкт-Петербург.
28 февраля 2018 Подробнее
Ане Егуповой нужна срочная операция
 |
| Врачи твердо сказали: злополучный полупозвонок необходимо удалить, а на позвоночник установить постоянную конструкцию. Только это может вернуть Ане здоровье |
Аня родилась в срок, никаких патологий врачи не обнаружили. Развивалась по возрасту, хорошо ела, спала, была подвижной, веселой.
– Когда ей был год, – рассказывает Елена, мама девочки, – я заметила, что Аня сидит, сгорбив спину. Пригляделась и увидела на спине бугорок. такую вот выпяченную мышцу. Сразу же обратились к врачам в нашу детскую больницу.
Сначала заподозрили детский церебральный паралич, но рентгеновские снимки показали: в поясничном отделе позвоночника Ани есть дополнительный клиновидный полупозвонок.
– Тут же поехали в Волгоград. Ортопед диагностировала врожденный сколиоз, аномалии развития позвонков, назначила массаж, лечебную физкультуру, бассейн, физиотерапию. Папа установил шведскую стенку, повесил гимнастические кольца, веревочную лестницу. Аня стала носить корсет.

До трех с половиной лет сколиоз не проявлялся. В декабре 2007 года очередное обследование показало, что деформация позвоночника резко усилилась. Стало ясно: консервативное лечение не поможет, необходимо хирургическое вмешательство.
– С трудом нашли в Волгограде доктора, который решился сделать операцию, – вспоминает Елена. – Многие не соглашались: Аня ведь совсем маленькой была…
Девочке установили металлоконструкцию – эндокорректор. Деформацию удалось исправить, позвоночник зафиксировали в правильном положении. Но главного сделать не получилось: удалить злосчастный полупозвонок помешало сильное кровотечение…
– Вскоре после операции Анюте оформили инвалидность. Это был для всех нас удар, приговор, – говорит Дмитрий, Анин отец. – Продолжили физиотерапию, но уже было понятно, что впереди новые операции.
С 2012 года Аню наблюдают в Новосибирском НИИ травматологии и ортопедии (НИИТО).
От Михайловки до Новосибирска три тысячи километров, поэтому сначала общение было заочным – Егуповы регулярно отправляли в институт снимки, врачи делали заключения.

– Весной 2014-го нас пригласили приехать, – продолжает Елена. – Сердце упало. Значит, пришло время операции.
Удаление эндокорректора пришлось оплатить. Егуповы подавали документы на квоту, но в минздраве Волгоградской области сказали, что ждать придется полгода.
Состояние Ани ухудшалось, корректор уже вредил, мешал ей. Поэтому деньги собирали по родственникам, друзьям, соседям…
Новый эндокорректор пока решили не устанавливать – это тяжелая и травмоопасная операция, а Ане еще расти, рано или поздно корректор стал бы ей мал. В будущем все равно придется снова его менять.
В этом году после очередной консультации новосибирские врачи твердо сказали: дополнительный полупозвонок необходимо удалить. Требуется установить на позвоночник постоянную конструкцию. Операция сложная, но только она может вернуть Ане здоровье.
Сейчас девочка на домашнем обучении. Рвется в школу, и иногда родители возят ее на занятия. Но выдержать даже один урок за партой ей сложно.

Полтора года назад у Ани родилась сестра Вера.
– Теперь Аня помогает мне за Верой ухаживать, – рассказывает Елена, – читает вслух и учит-учит. И по хозяйству тоже помощница – моет посуду, срывает огурцы в огороде. Они у нас вверх растут, как ракеты, наклоняться не надо. Вообще трудолюбивая девочка. – Елена замолкает. – В меру сил, конечно. Быстро уставать стала, ходить тяжело, стоять, даже сидеть…
Дмитрий – бывший милиционер, работает сторожем. Мама – старшая медсестра в детском саду, сейчас в отпуске по уходу за Верой. Егуповы живут в скромном домике с огородом. Вокруг такие же домики и огороды – Михайловка, несмотря на статус города, скорее большое село. Родные, друзья и соседи Ане уже помогли, их ресурсы исчерпаны. Вся надежда у Егуповых на нас с вами.
Роман Сенчин,
Волгоградская область
Фото Надежды Храмовой
Дорогие друзья! Если вы решили спасти Аню Егупову, пусть вас не смущает цена спасения. Любое ваше пожертвование будет с благодарностью принято. Деньги можно перечислить в Русфонд или на банковский счет Аниной мамы – Елены Александровны Егуповой. Все необходимые реквизиты есть в Русфонде.
Можно воспользоваться и нашей системой электронных платежей, сделав пожертвование с банковской карты или электронной наличностью, в том числе и из-за рубежа. А владельцы айфонов и андроидов могут отправить пожертвование через мобильное приложение. Скачать его можно здесь.
Дополнительный полупозвонок правостороннийгрудо-поясничный сколиоз 4 степени. операция после 20 лет.
sunrize: Дочке 20 лет. Грудо-поясничный сколиоз 4 степени. Рекомендована операция после остановки роста, т.е. 3 года назад. До сих пор колеблемся. Боли пока не беспокоят. Страх перед операцией. Дочка не сдает даже кровь из пальца- падает в обморок( по линии отца у нас все этим страдают.. После укола откачивать приходится. и отец, и брат. ). В детстве во время создания корсета лежала в одной палате с девочкой, которой делали повторную операцию по сколиозу(гайка, что ли выпала. ),- поэтому знает об операции не по наслышке. У меня страх перед последствиями. Пожалуйста, кто перенес операцию с полупозвонком во взрослом возрасте, отзовитесь! Какие последствия, рецидивы, как себя чувствуете сейчас, возвращается ли угол. Где рекомендуете делать операцию, с каими конструкциями? Буду очень признательна всем, кто откликнется. Мама .
Юлианна: sunrize, приветствуем на форуме! sunrize пишет: Где рекомендуете делать операцию А вы готовы рассматривать варианты за пределами РБ?
sunrize: Расчитываем пока на операцию у Тесакова. Девочки! Кто делал операцию на полупозвонок в Минске, ОТЗОВИТЕСЬ!
sunrize: Диагноз был поставлен в 1.3 года БелНИИЭксперизы. Дополнительный полупозвонок, грудопоясничный правосторонний сколиоз 1 ст. 13град. 13 лет. Диагноз ГУ Бел НИИТО, Минск, 2006. Врожденная аномалия развития нижнегрудного отдела позвоночника с нарушением сегментации и формы (клиновидный полупозвонок Тр12 справа. Правостороняя грудопоясничная деформация позвоночника 4 степени тяжести (основная дуга Th11-L2 - 45 градусов). Прогрессирующая форма, нестабильная субкомпенсированная форма. L2 -62 градуса. Внешне крепкая, спортивная девочка, ПОКА ничего не тревожило. Боли, которые были одно время (учились 2 года в спец.школе по сколиозу в Молодечно),-прошли через год-полтора после школы(ЛФК, окунания в источнике. ). Корсет Шено носили с13 лет, когда избавились от болей, в течение полутора лет. Потом два года в муз училище она была без корсета. Сейчас чувствует себя хорошо, хотя ЛФК занимается мало. 18 лет. 89 град. Нужна операция. Уважаемые доктора! Девочки. Кто " в теме", кто сделал операцию, или собирается, или НЕ делал и НЕ собирается с таким Диагнозом или похожим, откликнитесь, КАК лучше. Может быть, если сколиоз не прогрессирует ПОКА, то можно задержаться с операцией?. Ведь со временем качество операций и материалов в операциях улучшается. -Если зоны роста закрыты, сразу нужно делать операцию, или, может быть, лучше подождать, может быть, чтобы организм укрепился(чтобы, опять же, поработать над собой, укрепиться физически)? Ведь сделаного не воротишь! Но сейчас у нее спинка не болит! А после операции, -говорила с девочками, которые перенесли эту операцию, - болит. И еще как. . Не знаю. Может быть, сможете высказать свой взгляд на такую ситуацию?? Буду благодарна за любой ответ. С уважением, мама.
Оlgin: sunrize пишет: 18 лет. 89 град. Нужна операция При таких градусах показания к ОП есть конечно.Насколько это нужно вам-решать самим придется.На форуме после Оп в Беларуси были участники,но вроде бы без полупозвонков.
sunrize: Уважаемые форумчане. Может, кто делал операцию по удалению полупозвонка после 18 лет..Какие результаты?. Если не делали и есть мнение: что лучше-делать или нет,- поделитесь.обходятся ли люди без операции в этом случае или, все-равно, приходится делать ее в позднем возрасте.
FRI: Сегодня получила ответ от Мушкина, по поводу удаления полупозвонка и выпрямления позвоночнка. В свем письме от сообщает, что риск от таких операций может достигать 15% - это много или мало?
Шкварка: Это значит что 15 человек из 100 прооперированных получает осложнения. Фактически каждый 6й. Много это или мало? Что он имеет ввиду под рисками и что такое "может достигать? А может и не достигать? От чего это зависит? Насколько я помню со слов Бакланова серьезные осложнения во время и после операции составляют 3%.
FRI: Он имел ввиду об операциях при полупозвонках у взрослого. Также пишет, что 15% РИСКА НЕ повод отменяют операцию.
Читайте также:


