Диагностика дисфункций в поясничном отделе позвоночника
Диагностика остеохондроза – это комплекс методов обследования, в результате которых удается установить состояние хрящевой ткани межпозвоночных дисков и исключить другие возможные заболевания со схожей клинической картиной.
Начинается диагностика остеохондроза позвоночника с посещения врача. Это может быть вертебролог или невролог. Как правило, участковый терапевт в городской поликлинике не обладает достаточной компетенцией и профессиональным опытом для того, чтобы дифференцировать это заболевание от других возможных патологий опорно-двигательного аппарата человека. Он так же не может разработать эффективный и безопасный индивидуальный курс лечения, поскольку руководствуется в своей работе в первую очередь медико-экономическими стандартами.
Диагностика остеохондроза позвоночника включает в себя несколько этапов:
- осмотр специалистом в области вертебрологии и проведение функциональных диагностических тестов;
- рентгенографическое исследование позвоночного столба в нескольких проекциях;
- КТ или МРТ обследование;
- УЗИ внутренних органов и окружающих позвоночный столб мягких тканей;
- УЗДГ назначается при шейном и поясничном остеохондрозе.
После проведения всех необходимых обследований врач устанавливает точный диагноз. У остеохондроза существует несколько стадий и очень важно в процессе обследования провести не только дифференциальную диагностику с другими потенциальными патологиями, но и установить степень разрушения хрящевой ткани межпозвоночных дисков.
Предлагаем узнать о том, что такое остеохондроз, как он развивается и через какие стадии проходит. Итак, это заболевание представляет собой дегенеративное дистрофическое разрушение хрящевой ткани межпозвоночных дисков. Каждый из них состоит из плотной фиброзной оболочки (кольца) и внутреннего студенистого тела (пульпозного ядра). У этих структур нет собственной кровеносной и лимфатической сети. Поэтому поступление жидкости и питательных веществ в хрящевые ткани возможно только при диффузном обмене.
Он осуществляется с окружающими позвоночный столб паравертебральными мышцами и замыкательными пластинками, которые отделяют тела позвонков от дисков. При сжатии эти структуры выделяют жидкость, обогащенную кислородом и питательными веществами. Хрящевая ткань фиброзного кольца эту жидкость усваивает и передает пульпозному ядру.
При нарушении диффузного обмена происходит следующее:
- фиброзное кольцо обезвоживается, покрывается сеточкой трещин и отложением солей кальция, что влечет за собой невозможность полноценно усваивать жидкость при диффузном обмене с окружающими мышцами;
- увеличивается амортизационная и механическая нагрузка на замыкательные пластинки, в них запускается процесс склерозирования капиллярного кровеносного русла, они также утрачивают способность осуществлять диффузное питание хрящевых тканей диска;
- фиброзное кольцо начинает забирать жидкость из тканей пульпозного ядра, оно теряет свой объем и уже не способность обеспечивать достаточную высоту межпозвоночного диска и равномерное распределение амортизационной нагрузки (стадия протрузии);
- в дальнейшем происходит разрыв фиброзной оболочки, если не произошло выпадение части пульпозного ядра, то это стадия экструзии, если произошло – то межпозвоночной грыжи;
- последняя стадия остеохондроза – секвестрование грыжи (отделение части и полностью всего пульпозного ядра от фиброзного кольца, требует немедленного хирургического вмешательства).
На каждой стадии остеохондроза возможно применение тех или иных методов лечения. Поэтому в процессе проведения диагностики очень важно установить степень разрушения диска и присутствие осложнений.
Особенности диагностики остеохондроза поясничного отдела позвоночника
Диагностика остеохондроза поясничного отдела имеет свои отличительные особенности. Здесь важно исключить вероятность выпадения межпозвоночной грыжи диска L5-S1. Это условный центр тяжести человеческого тела. На него приходится максимальная физическая нагрузка во время совершения любого движения тела. Поэтому даже в молодом возрасте может произойти разрыв фиброзного кольца данного диска и выпадет межпозвонковая грыжа.
В процессе первичной консультации опытный врач собирает данные анамнеза – они позволяют точно установить причину развития остеохондроза. Так, поясничный остеохондроз часто развивается под влиянием следующих факторов риска:
- ведение малоподвижного сидячего образа жизни без регулярных и адекватных физических нагрузок на мышечный каркас спины и поясницы;
- избыточная масса тела, при которой каждый лишний килограмм создает значительное увеличение уровня давления на межпозвоночные диски;
- тяжелый физический труд сопряженный с подъемом и переноской тяжестей, длительным нахождением в статичной позе;
- нарушение правил эргономики при организации рабочего и спального места;
- ношение неправильно подобранной обуви;
- неправильная постановка стопы в виде плоскостопия и косолапости;
- искривление нижних конечностей и позвоночного столба;
- нарушение обмена веществ и замедление метаболизма.
Диагностика остеохондроза поясничного отдела позвоночника после сбора анамнеза может включать в себя и ряд дополнительных обследований. Например, если у пациента выявлен избыточный вес, то ему будет рекомендована консультация эндокринолога и диетолога, показана сдача биохимического анализа крови с определением уровня холестерина и глюкозы.
Основные методы диагностики остеохондроза позвоночника
Современные методы диагностики остеохондроза включают в себя пальпацию, рентгенографический снимок, КТ м МРТ обследование. Есть и другие виды лабораторных клинических исследований. Поговорим о них боле детально.
Начнем с визуального осмотра и пальпации. В ходе осмотра пациента помимо сбора анамнеза, врач:
- оценивает внешний вид пациента, необходимость занимать им вынужденное положение, состояние кожных покровов, подкожной жировой клетчатки;
- проводит пальпацию остистых отростков и оценивает степень натяжения паравертебральных мышц;
- проверяет симптом Пастернацкого с целью исключения почечной патологии;
- может пальпировать переднюю стенку живота с целью исключения патологии внутренних органов, дающей болевой синдром в области поясницы;
- проводит ряд функциональных диагностических текстов, позволяющих локализовать патологические изменения в позвоночном столбе;
- проверяет кожную чувствительность и сухожильные рефлексы и т.д.
По результатам осмотра врач может поставить лишь предварительный диагноз. Затем будут проведены обследования, которые позволят дифференцировать остеохондроз от других заболеваний и установить точный диагноз.
Рентгенографический снимок при диагностике поясничного остеохондроза имеет важнейшее значение. С его помощью можно исключить деформацию тел позвонков, образование на их поверхностях остеофитов (костных наростов), возникновение трещин и компрессионных перелом. На рентгенографическом снимке видны косвенные признаки развития остеохондроза – снижение высоты межпозвоночных промежутков. Также это обследование позволяет увидеть смещение тел позвонков по типу ретролистеза и антелистеза, искривление позвоночного столба и разрушение межпозвоночных суставов.
Новые методы диагностики остеохондроза позвоночника, такие как магнитно-резонансная томограмма (МРТ) позволяют визуализировать в режиме реального времени состояние хрящевых тканей межпозвоночных дисков. Это позволяет установить точную локализацию протрузии или грыжи диска, их размеры.
При шейном остеохондрозе дополнительно может проводиться УЗДГ. Это сканирование сосудов шеи и головы позволяет исключить вероятность развития такого серьезного осложнения как синдром задней вертебральной артерии. При поясничном остеохондрозе УЗДГ показано в случае, если есть подозрение на тромбоз вен и развитие нарушения гемодинамики в полости малого таза.
УЗИ внутренних органов брюшной полости и малого таза показано в том случае, если у врача есть подозрение на патологии печени, желчного пузыря, поджелудочной железы. Их поражение часто дает острый болевой синдром в области поясницы, имитируя остеохондроз.
Дифференциальная диагностика остеохондроза поясничного отдела
Дифференциальная диагностика при остеохондрозе в первую очередь проводится с почечной патологией. Отличительные признаки заболеваний почек и мочевыделительной системы:
- общая интоксикация и слабость;
- повышение температуры тела при инфекционном воспалительном процессе;
- задержки мочевыделения и болезненность в его процессе;
- положительный симптом Пастернацкого;
- отеки на лице или ногах.
При постановке диагноза поясничный остеохондроз дифференциальная диагностика также проводится с остеоартрозом пояснично-крестцовых сочленений. Эти суставы обеспечивают прикрепление нижних конечностей к позвоночному столбу. На них оказывается огромное амортизационное воздействие. Поэтому даже в возрасте 30 – 40 лет у пациента может развиваться деформирующий артроза подвздошно-крестцового сустава. Дифференцировать это состояние очень сложно. Врач невролог для этих целей может провести диагностическую блокаду суставной полости.
Помимо этого дифференциальная диагностика остеохондроза поясничного отдела проводится с плекситом, невритом, синдромом грушевидной мышцы и конского хвоста, искривлением позвоночника, смещением тела позвонка, болезнью Бехтерева, системной красной волчанкой и т.д.
Как видите, с подобными симптомами может развиваться большое количество разных заболеваний. Поэтому настоятельно рекомендуем вам не заниматься самостоятельной диагностикой и лечением. Подыщите хорошую клинику мануальной терапии по месту жительства и обратитесь за помощью туда.
Имеются противопоказания, необходима консультация специалиста.
Экология здоровья: Боли в пояснице, в грудном отделе позвоночника, радикулит, корешковые синдромы, а то ещё остеохондроз могут быть рассмотрены через концепцию дисфункций по Фрайетту. В статье дана упрощённая схема остеопатической диагностики основных дисфункций поясничного и грудного отделов позвоночника.
Боли в пояснице, в грудном отделе позвоночника, радикулит, корешковые синдромы, а то ещё остеохондроз могут быть рассмотрены через концепцию дисфункций по Фрайетту. В статье дана упрощённая схема остеопатической диагностики основных дисфункций поясничного и грудного отделов позвоночника.
Среди концепций нарушений функций подвижности позвоночника особое место занимает концепция Фрайетта (Harrison H.Fryette). Она подкупает своей простотой, показательностью диагностических тестов, эффективностью терапевтических воздействий, наглядностью ретеста, быстрым эффектом — какой бы способ воздействия не применялся: хоть мышечно-энергетическая техника, хоть траст.
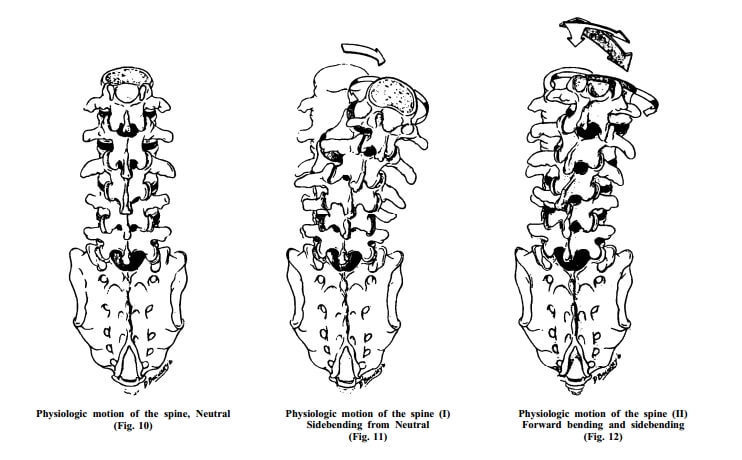
(The principles of palpatory diagnosis and manipulative technique. Myron C. Beal D.O.)
Дисфункции рассматриваются с позиций биомеханики позвоночного сегмента на уровне дугоотросчатых (фасеточных) суставов. При движениях в этих суставах происходит скользящее движение вверх и вниз. При разгибании позвоночника отростки верхнего позвонка скользят вниз и покрывают отростки нижнего, при сгибании — скользят вверх и открывают отростки нижнего. При боковом наклоне со стороны сгибания отросток верхнего скользит по отростку нижнего вниз, со стороны разгибания отросток верхнего скользит вверх по отростку нижнего.
Согласно концепции Фрайетта возможно 3 варианта дисфункции позвоночника:
NSR – дисфункция в нейтрали
FRS – дисфункция во флексии
ERS – дисфункция в экстензии
Где
N – нейтральное положение,
S – латерофлексия (side bending).
Исследовать положение позвонка можно пальпаторно по поперечным отросткам – с одной стороны будет вытарчивать поперечный отросток, с другой – западать, а так же по отклонению остистого отростка в сторону ротации позвонка.
NSR
В NSR в нейтральном положении с одной стороны будут вытарчивать поперечные отростки нескольких позвонков, а дуга, образованная остистыми отростками будет противонаправлена. В положении флексии и положении экстензии картина будет меняться в норму.
FRS
В FRS в нейтральном положении или норма, или торчит поперечный отросток с противоположной от проблемы стороны и немного может смещаться остистый отросток в сторону ротации, в положении экстензии явно торчит поперечный отросток ротированного позвонка с противоположной от проблемы стороны, и смещается остистый отросток в сторону ротации.
Причинная, заблокированная, залипшая фасетка с другой стороны – это произошло во время флексии и когда сегмент переходит в экстензию в противоположной фасетке происходит движение и верхний позвонок оборачивается вокруг этой заблокированной фасетки. Со стороны проблемы дугоотросчатые суставы остаются в положении флексии позвонков, а с противоположной переходят в положении экстензии позвонков.
В положении флексии картина будет меняться опять в норму – в этом положении возникла дисфункция; обе фасетки приводятся в одинаковое положение и поперечные отростки позвонков становятся так же в нормальное положение.
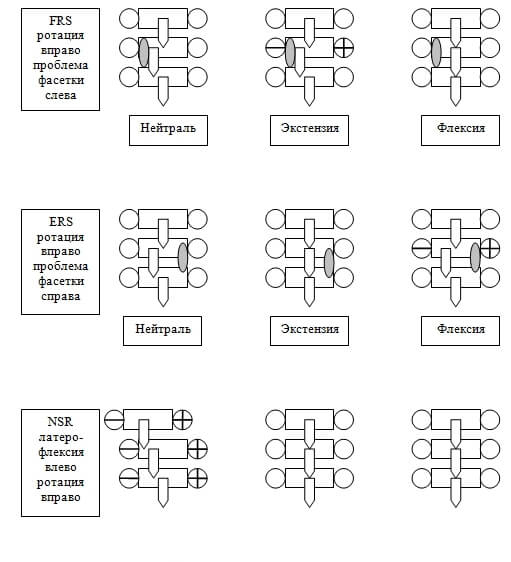
ERS
В ERS в нейтральном положении или норма, или торчит поперечный отросток ротированного позвонка со стороны дисфункции и немного может смещаться остистый отросток в сторону ротации, в положении флексии явно торчит поперечный отросток ротированного позвонка и смещается остистый отросток в сторону ротации.
Это Вам будет интересно:
Причинная, заблокированная, залипшая фасетка с этой стороны; позвонок оборачивается вокруг этой заблокированной фасетки во время перехода сегмента из экстензии во флексию. В положении экстензии картина будет меняться обратно в норму – в этом положении возникла дисфункция; обе фасетки приводятся в одинаковое положение — поперечные отростки позвонков так же становятся в нормальное положение. опубликовано econet.ru
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
Статическая диагностика
Положение пациента вентральное. Врач, выполняя пальпацию остистых отростков позвонков, располагает пальцы латерально. Пальпацию производят одновременно шестью пальцами обеих рук для выявления латерально расположенного остистого отростка.
Обнаружив выстоящий латерально отросток, врач предлагает пациенту сделать вдох, чтобы выявить латеральное смещение отростка. Известно, что при вдохе поясничный отдел позвоночника выполняет флексию (грудной — экстензию). Если при вдохе произошла латеральная девиация остистого отростка, имеет место дисфункция Е, если же произошла коррекция — F. Латеропозиция остистого отростка вправо означает левую ротацию позвонка и постеральность левого поперечного отростка — ROTs, влево — правую ротацию и постеральность правого поперечного отростка ROTd. Следовательно, при коррекции (медиальном смещении) остистого отростка на вдохе из положения ее правой ротации определяется нарушение — FRSd, при усилении латеропозиции остистого отростка при ее правой ротации — ERSd.
Динамическая диагностика
Врач находится за спиной пациента. Предложив ему перенести массу тела с одной ноги на другую, огибая одновременно контралатеральный коленный сустав, а затем выполнить идентичное задание с другой конечностью, исследователь визуально оценивает симметричность девиации медиальной линии поясничного отдела и симметричность расположения кутанных складок в области поясницы. Акцентированная девиация медиальной линии и появление кутанной складки, расположенной ниже складки на другой стороне, свидетельствуют о повреждении 1-го типа (NSR), при котором будет наблюдаться латерофлексия позвонков в ту же сторону и ротация в обратную.
Пациент сидит спиной к врачу. Врач располагает пальцы паравертебрально, опираясь на верхушки поперечных отростков. Перед исследованием выполняют предварительную пальпацию для оценки симметричности остистых и поперечных отростков и выявления возможной ротации сегментов. Предложив больному прогнуться в пояснице вперед (Е), а затем назад (F), оценивают изменение положения поперечных отростков. Если при экстензии сегмент выполняет левую ротацию (остальные позвонки двигаются симметрично), а при флексии происходит самокоррекция, то в данном случае речь идет о нарушении 2-го типа (FRSs). Если при экстензии ротированный влево сегмент самокорректируется, следует говорить о ERSs. Тест идентичен для F-ERSd. В случае отсутствия самокоррекции при экстензии и флексии, скорее всего, имеется “чистая” ротация сегмента.
Расположив пальцы на верхушках поперечных отростков, врач производит латерофлексию на пальпируемом уровне сначала в одну, затем в другую сторону. Ротация позвонка влево в случае самокоррекции при выполнении левой латерофлексии означает дисфункцию FRSs. В случае аггравации (при выполнении левой латерофлексии) имеет место ERSd. Тест идентичен для F-ERSd. Если аггравация или коррекция не наступают, можно предположить блокирование сегмента в “чистой” ротации.
Важным диагностическим тестом является проба Ласега: болевые ощущения при напряжении седалищного нерва или его ветвей. При поднятии прямой нижней конечности до 60° нервные корешки вытягиваются из межпозвонковых отверстий приблизительно на 12 мм.
В результате раздражения нерва в межпозвоночном отверстии или его компрессии вследствие протрузии диска в момент поднятия ноги корешок должен проделать больший путь, из-за чего происходит его избыточное растяжение с иррадиацией боли в соответствующую зону. Данный тест не является специфичным. Появление боли может быть обусловлено и другими факторами спазмом или ригидностью тазопоясничных или ишиокруральных мышц, дисфункцией крестцово-подвздошного сустава. Для уточнения причины можно выполнить следующий прием: в момент появления болевых ощущений при поднятии выпрямленной ноги врач опускает нижнюю конечность на несколько градусов и предлагает пациенту произвести тыльное сгибание стопы. В данном случае напряжения крестцово-подвздошного сустава не происходит, и поднятие ноги вызывает только натяжение корешков. Усиление боли при тыльном сгибании стопы свидетельствует о положительном симптоме Ласега. Если при тыльном сгибании стопы боль не появляется, имеет место дисфункция крестцово-подвздошного сустава.
Возможен вариант теста: добавление аддукции конечности к достигнутому положению. Появление боли при этом движении дает основание говорить о синдроме грушевидной мышцы.
Боль в пояснице знакома практически каждому человеку и нередко приводит к временной нетрудоспособности. Наиболее распространенной является боль в пояснице, вызванная изменениями пояснично-крестцового отдела позвоночника. Классические проявления заболеваний поясничного отдела позвоночника общеизвестны: при боли в пояснице, иррадиирующей в ягодицы и по задней поверхности ног, диагноз ставится быстро. Трудности возникают, когда боль иррадиирует в промежность, мошонку или по передней поверхности ног. В этом случае ошибочно подозревают паховую грыжу или грыжу запирательного отверстия со сдавлением нервов. Сложности возникают и в диагностике спондилоартропатий, распространенность которых в настоящее время гораздо шире, чем принято считать. Во избежание ошибок в подобных случаях всегда нужно исключить болезнь позвоночника.
Вследствие большой нагрузки и отсутствия реберной защиты, поясничный отдел поражается наиболее часто. Боль и сопутствующие ей симптомы чаще всего вызваны повреждением межпозвонковых дисков, при этом чаще поражаются L4/5, L5/S1 диски.
Основной симптом остеоартроза – выраженное ограничение движений. В большинстве случаев больные какое-то время справляются с этим неудобством, но по мере прогрессирования остеоартроза происходят подвывихи суставных отростков позвонков, что ведет к сужению межпозвоночных отверстий, а сопутствующий остеохондроз приводит к стенозу позвоночного канала. Перечисленные изменения приводят к сдавлению спинномозговых нервов и деформации дурального мешка, являясь причиной радикуло- и миелопатий.
Грыжи межпозвоночных дисков и остеофиты могут вызывать воспалительный процесс в эпидуральном пространстве и на наружной поверхности твёрдой мозговой оболочки спинного мозга (эпидурит).
Остеохондроз, деформирующий спондилоз. Стеноз позвоночного канала; компрессия дурального мешка. Экстрадуральное объемное образование на уровне L3-L4 (susp. эпидурит)

Грыжа диска L5/S1
Грыжа диска L4/5 с каудальной миграцией
Остеохондроз. Грыжи L4-S1; грыжевой секвестр L5/S1 с краниальной миграцией на педикулярный уровень

Боль при этом возникает по причине натяжения связок позвоночника или раздражении спинномозговых корешков.


Неврологическая симптоматика появляется, когда опухоль сдавливает или прорастает спинномозговые корешки или спинной мозг. Симптомы весьма разнообразны, характерно их неуклонное прогрессирование.
Самые частые из злокачественных новообразований – миеломная болезнь и метастазы в позвоночник.
Патологическая инфильтрация (метастазы или первично-множественная опухоль) крестца

Интрадуральное объемное образование на уровне L5 позвонка
Объемное образование крестца (патологическая инфильтрация, деструкция, паравертебральный компонент) диф диагноз с метастазом

Очаговые изменения тела L3 позвонка (гемангиома). Хондроз

Объемное образование крестца (патологическая инфильтрация); верифицировано- миеломная болезнь


Встречаются как травматические, так и патологические компрессионные переломы, вызванные разрушением позвонков вследствие миеломной болезни, метастатического поражения или остеопороза.
Патологический перелом L4 позвонка; остеопоротический перелом L2 позвонка; ретролистез L2.
Остеопороз. Остеопоротические переломы L2-L5 позвонков
Остеопороз. Остеопоротические переломы Th11, Th12 позвонков, остеопоротические деформации тел L1-L3, L5 позвонков
Компрессионный перелом L1 позвонка (хронический период)

Перелом L4 позвонка (горизонтальный)

Компрессионно-оскольчатый перелом L1 позвонка (хр период)



Спондилит L4-S1; эпидурит; абсцедирование в передних отделах позвоночного канала

Спондилит; контактная деструкция. Стеноз позвоночного канала (врожденно узкий позвоночный канал)

Спондилит Th12-L1, L5-S1 подострый период

Эта группа заболеваний характеризуется поражением крестцово-подвздошных суставов и позвоночника, олигоартритом и энтезопатиями. Перечисленные выше симптомы возникают в покое (особенно утром, после сна) и уменьшаются после физической нагрузки.
Двусторонний сакроилиит 4 ст (частичное синостозирование), вне стадии обострения; деформирующий спондилоз на уровне Th12-S1 сегментов (б-нь Бехтерева)

Левосторонний сакроилеит; хондроз, протрузия L4/5

Анкилозирующий спондилоартрит (болезнь Бехтерева).

Сосудистая мальформация позвоночного канала; миелопатия


Мальформации – синостоз L4-L5

Конкресценция тел L3-L4; остеопоротическая деформация тела Th12

По мнению некоторых специалистов, боль в нижней части спины – своеобразная расплата человечества за прямохождение, когда наибольшая нагрузка ложится на поясничный отдел позвоночника, несущий основное бремя массы человеческого тела. Пагубное влияние оказывают также гиподинамия, неправильное питание, ожирение, стрессы. Боль в пояснице может возникнуть только однажды и исчезнуть без следа, а может возвращаться снова и снова, причиняя немалые страдания. Боли в пояснице - неспецифический симптом, который может быть вызван множеством причин. Достоверно поставить топический диагноз и своевременно начать лечение клиницисту помогают множество разнообразных методов обследования, среди которых в настоящее время главенствующую роль занимает современный метод – МРТ поясницы.

Остеохондроз поясничного отдела – это хроническое дегенеративно-дистрофическое заболевание поясничного отдела позвоночника, поражающее структуры межпозвоночных дисков и рядом расположенных поясничных позвонков. Поражает людей преимущественно трудоспособного возраста. Проявляет себя различными симптомами, основными из которых являются боль в пояснице и ногах, ограничение движений в пояснице. Для диагностики используются такие методы исследования, как рентгенография, компьютерная томография или магнитно-резонансная томография поясничного отдела позвоночника. В этой статье Вы сможете поподробнее познакомиться с причинами, симптомами и методами диагностики остеохондроза поясничного отдела позвоночника.
Остеохондроз является результатом старения организма. Те или иные признаки этого заболевания можно обнаружить почти у каждого человека (!), начиная с 25 лет. Но вот выраженность этих изменений, скорость их прогрессирования, степень клинических проявлений зависит от множества причин, в первую очередь от того, насколько здоровый образ жизни ведет конкретный человек. Умеренные физические нагрузки, обязательная утренняя гимнастика, правильная поза тела при выполнении ряда работ (огород, строительство, банальная уборка дома и так далее), ортопедический матрас – это те моменты, которые препятствуют развитию остеохондроза поясничного отдела позвоночника.
По данным статистики, остеохондроз позвоночника в 80% случаев является причиной боли в спине.
Как же развивается остеохондроз?
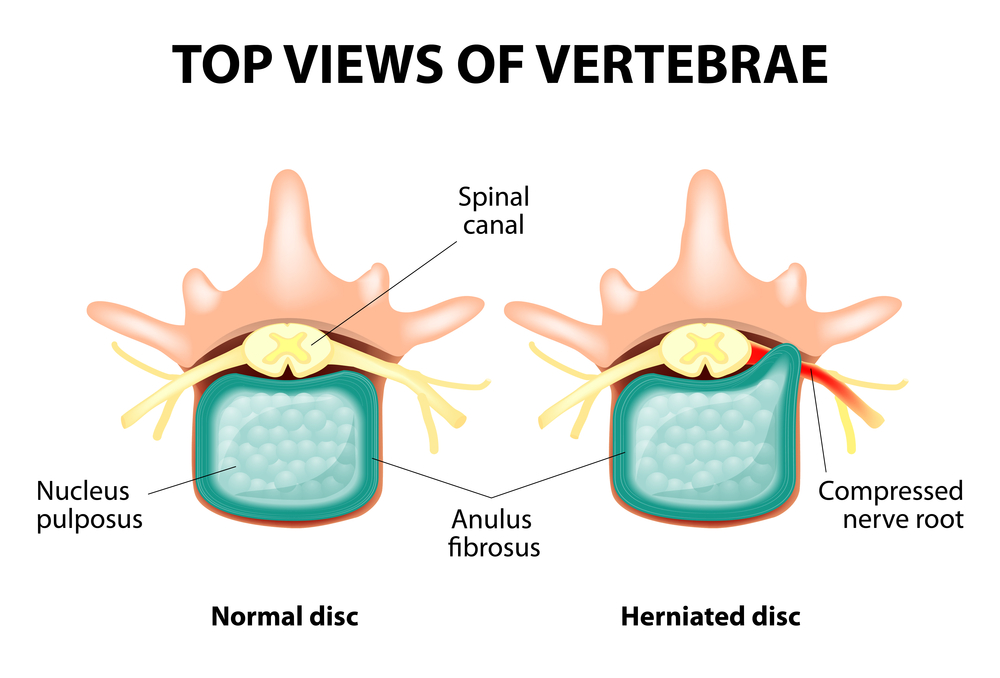
Весь позвоночник состоит из отдельных позвонков, между телами которых располагаются межпозвоночные диски. То есть между двумя позвонками располагается один диск. Диск состоит из студенистого (пульпозного) ядра и фиброзного кольца. Ядро содержит много воды и обеспечивает амортизацию и гибкость позвоночника. Фиброзное кольцо располагается по периферии студенистого ядра, как бы удерживая его внутри себя.
При длительной повышенной нагрузке на студенистое ядро оно меняет свои физиологические свойства, утрачивает воду и усыхает, а со временем секвестрируется: диск уплощается, а тела позвонков приближаются друг к другу. Наряду с такими процессами, в студенистом ядре фиброзное кольцо теряет свою упругость и под влиянием механических нагрузок начинает выпячиваться. Это называется протрузией. Потом фиброзное кольцо трескается, и через образовавшиеся щели выпадает студенистое ядро: возникает грыжа диска. Участок из двух смежных позвонков и расположенного между ними диска, именуемый позвоночным сегментом, приобретает избыточную подвижность, тем самым увеличивая нагрузку на рядом расположенные сегменты. Перегрузка соседних сегментов запускает аналогичный патологический процесс и в них. Вот эти изменения и называются остеохондрозом.
Чтобы хоть как-то обеспечить стабильность позвоночника, по краям тел позвонков формируются костные разрастания, увеличивая площадь опоры. Это явление называют спондилезом. Изменения в суставах между позвонками называют спондилоартрозом. Обычно все три патологии – остеохондроз, спондилез, спондилоартроз – шагают рядом.
Причины
Из-за чего же возникает остеохондроз? На сегодняшний день существует несколько теорий возникновения:
- механическая теория: пожалуй, главной причиной следует считать регулярную повышенную нагрузку на позвоночник. Именно поэтому остеохондроз – это почти обязательный удел грузчиков, шахтеров, строителей и людей подобных профессий. Возникновение остеохондроза поясничного отдела связано преимущественно с наклонами и подъемом тяжести, вынужденной неудобной рабочей позой;
- еще одним фактором развития может служить неправильная осанка, сидение в неправильной позе, что особенно актуально для работников умственного труда;
- иногда роль играют наследственные особенности строения позвоночника и питания его отдельных структур;
- травматическая теория: любая травма позвоночника (даже самая незначительная) способна запускать дегенеративный процесс;
- гормональные нарушения обмена веществ и эндокринные заболевания способны неблагоприятно влиять на метаболизм в тканях позвоночного столба и способствовать развитию остеохондроза;
- возрастная теория подразумевает естественное изнашивание дисков в процессе жизни.
В возникновении остеохондроза поясничного отдела позвоночника немаловажную роль играет избыточный вес, поскольку он сам по себе является перегрузкой для позвоночного столба. Чем выше индекс массы тела (степень ожирения), тем более выраженными обычно оказываются изменения позвоночника. Среди других причин, провоцирующих появление остеохондроза, можно отметить:
- сидячий образ жизни;
- неправильное питание (фаст фуд, избыток сладкого, полуфабрикаты: все это приводит к дисбалансу микроэлементов) и недостаток жидкости;
- аномалии строения позвоночника (например, наличие дополнительного поясничного позвонка);
- постоянное ношение обуви на высоких каблуках;
- беременность (ввиду избыточной нагрузки на поясничный отдел позвоночника);
- внезапное прекращение тренировок у лиц, профессионально занимающихся спортом;
- курение и злоупотребление алкоголем: в качестве факторов, ускоряющих процесс старения в организме.
Симптомы
Основным проявлением остеохондроза поясничного отдела позвоночника является боль. Характер боли, место возникновения и направление распространения зависят от того, какие рецепторы получают раздражение, то есть насколько грубые изменения в диске и окружающих тканях, имеется протрузия или уже грыжа, в какую сторону сформировалось выпячивание и так далее.
Выделяют рефлекторные и компрессионные синдромы при остеохондрозе поясничного отдела позвоночника.
Рефлекторные синдромы развиваются в тех случаях, когда раздражаются рецепторы фиброзного кольца пораженного диска, связок и капсул суставов, расположенных рядом. Рефлекторными они называются потому, что помимо болей сопровождаются мышечно-тоническими, вегетативно-сосудистыми или нейродистрофическими рефлекторными изменениями, то есть раздражение с помощью рефлексов передается на другие структуры, вызывая симптомы в основном со стороны мягких тканей.
Компрессионные синдромы возникают в результате сдавления (компрессии) нервных корешков, сосудов или спинного мозга образующимися при остеохондрозе изменениями.
Люмбалгия – еще один рефлекторный синдром поясничного уровня. Под этим термином подразумевают также наличие боли в поясничной области. Но, в отличие от люмбаго, при этом боль возникает не остро, а постепенно, в течение нескольких часов и даже дней. Боль носит ноющий тупой характер, умеренной интенсивности, усиливается при движениях, в положении сидя или стоя, при переходе из одного положения в другое. Небольшое облегчение приносит положение лежа ни спине с валиком под поясницей, но пассивный подъем выпрямленной ноги в этом положении вызывает усиление боли в пояснице (симптом Лассега). Пальпация поясничного отдела позвоночника болезненна, однако рефлекторное напряжение мышц менее выражено, чем при люмбаго, а иногда и отсутствует вовсе. Движения в поясничном отделе позвоночника ограничены, но возможны. Это означает, что больной может наклониться вниз и в стороны до определенного уровня (а дальше боль усиливается).

Клиническая характеристика зависит от того, какая структура подвергается сдавлению.
Между позвонками в каждом межпозвоночном отверстии располагаются нервные корешки (спинномозговые нервы): левый и правый. Если патологические образования при остеохондрозе поясничного отдела позвоночника (в основном, грыжи дисков) сдавливают корешки, то развивается радикулопатия, симптомы которой отличаются для каждого корешка. Общим для всех радикулопатий поясничного отдела является усиление боли при чихании, кашле, движениях в пояснице (особенно наклонах вперед), наличие мышечного напряжения в области поясницы, ограничение движений в поясничном отделе позвоночника. Наиболее часто встречаются следующие виды радикулопатий поясничного отдела позвоночника:
- радикулопатия L1, L2, L3: боли возникают в пояснице, отдают в передневнутренний отдел бедра. В этой же области возможно возникновение парестезий (чувства ползания мурашек, онемения), нарушается поверхностная чувствительность (не отличается острое прикосновение от обычного, утрачивается ощущение холодного и горячего). Снижается коленный рефлекс, выявляется слабость четырехглавой мышцы бедра;
- радикулопатия L4: боль из поясницы отдает в передненижнюю часть бедра, внутреннюю поверхность коленного сустава и чуть ниже по внутренней поверхности голени. В этих же зонах ощущаются парестезии, и утрачивается (снижается) поверхностная чувствительность. Также развивается слабость в четырехглавой мышце бедра, снижается коленный рефлекс;
- радикулопатия L5: одна из частых локализаций. Боль отдает в ягодицу, по наружному краю бедра, по передненаружной поверхности голени до внутреннего края стопы и большого пальца. Здесь же ощущаются парестезии, нарушается поверхностная чувствительность, сюда отдает боль при чихании и кашле. Кроме того, возникает затруднение разгибания большого пальца стопы, так как мышца, осуществляющая это действие, иннервируется корешком L5. Иногда трудно стоять на пятке с разогнутой стопой;
- радикулопатия S1: также часто встречается при остеохондрозе поясничного отдела позвоночника. Боль отдает в ягодицу, по наружнозаднему краю бедра, по наружному краю голени до наружного края стопы и 5-го пальца, пятки. Для этих зон характерно ощущение парестезий, снижение поверхностной чувствительности. Снижается ахиллов рефлекс. При поражении этого корешка развивается слабость мышц голени и сгибателей стопы, поэтому затруднено стояние и ходьба на носках.
Возможно одновременное развитие радикулопатий нескольких корешков, особенно это характерно для L5, S1. Бывает, что одна грыжа сдавливает несколько корешков.
Если грыжа диска выпячивается назад, то она может сдавливать спинной мозг. Это возможно только при локализации грыжи в верхнепоясничном отделе, так как ниже II поясничного позвонка спинного мозга нет (там сдавлению подвергаются корешки спинного мозга, и развивается синдром конского хвоста).
Методы диагностики

Диагностика остеохондроза поясничного отдела позвоночника основывается на клинических данных и
данных дополнительных методов исследования. Ключевая роль принадлежит таким методам, как:
- рентгенография поясничного отдела позвоночника;
- компьютерная томография поясничного отдела позвоночника;
- магнитно-резонансная томография поясничного отдела позвоночника.
Рентгенографию поясничного позвоночника обязательно выполняют в 2-х взаимно перпендикулярных проекциях – прямой задней и боковой. Такие снимки позволяют увидеть форму, контуры и структуру тел позвонков, высоту и форму межпозвоночных дисков, аномалии строения позвоночника, естественные изгибы. Для отображения межпозвоночных суставов и межпозвоночных отверстий производят рентгенограммы в косых проекциях. Для выявления патологической подвижности отдельных поясничных сегментов (что является признаком остеохондроза) рентгенографию выполняют в условиях функциональных проб, то есть в положении сгибания и разгибания позвоночника. В норме хорошо видно изменение высоты межпозвоночных дисков в передних или задних отделах в соответствии с направлением наклоном тела, при остеохондрозе из-за функционального блока одного из сегментов высота диска не меняется ни при сгибании, ни при разгибании. При патологической подвижности определяется смещение позвонков вперед или назад. К основным рентгенологическим признакам остеохондроза относят сужение межпозвоночной щели, патологическую подвижность и смещение тел позвонков, отложение солей в ткани диска (обызвествление), образование краевых разрастаний тел позвонков, уплотнение позвонка на границе с пораженным диском (субхондральный склероз). Рентгенография поясничного отдела позвоночника является рутинным методом исследования, который постепенно утрачивает свою значимость на фоне активного внедрения новых и более информативных методов исследования (КТ и МРТ). Рентгенографию поясничного отдела сегодня используют в качестве скринингового метода диагностики.
КТ поясничного отдела позвоночника проводится также с использованием рентгеновского излучения, но лучевая нагрузка на организм значительно меньше, чем при рентгенографии. Исследование проводится лежа на столе специального прибора – компьютерного томографа, оно абсолютно безболезненное. Полученные снимки обрабатываются с помощью компьютера и позволяют увидеть значительно больше структур, чем при рентгенографии позвоночника.
МРТ — метод, при котором для создания изображений используется электромагнитное излучение. Исследование также проводится в положении лежа на столе, который заезжает в камеру томографа. МРТ безвредно и безболезненно.
КТ или МРТ поясничного отдела позвоночника позволяют увидеть все структуры позвоночника, тщательно рассмотреть межпозвоночные диски (причем и студенистое ядро, и фиброзное кольцо) и межпозвоночные отверстия, содержимое позвоночного канала. Даже незначительное выпячивание межпозвоночного диска не останется незамеченным. Эти методы (особенно МРТ) позволяют определить направление грыжи диска при ее наличии, степень сдавления нервных корешков, спинного мозга. Таким образом, эти методы исследования значительно более информативны в диагностике остеохондроза поясничного отдела позвоночника, чем рентгенография. К тому же они позволяют диагностировать не только остеохондроз, но и другие заболевания (опухоли, нарушения кровообращения в спинном мозге, абсцессы, врожденные дефекты строения позвоночника и спинного мозга), что важно при проведении дифференциальной диагностики причин боли в спине.
Остеохондроз поясничного отдела позвоночника – заболевание, которое наиболее часто становится причиной болей в спине. Представляет собой, по сути, разрушение межпозвоночных дисков. Из-за остеохондроза поясничного отдела позвоночника человек часто утрачивает трудоспособность, поскольку, кроме болей, болезнь может приводить к нарушению подвижности позвоночника, невозможности сидеть, стоять и ходить. Симптомы этого заболевания неспецифичны и требуют проведения дополнительных методов исследования для точного подтверждения диагноза. Наиболее информативным и безопасным из современных методов диагностики остеохондроза является МРТ позвоночника.
Читайте также:


