Что взять на операцию на позвоночник
Все нижеперечисленные рекомендации были проверены на практике автором этих строк.
И так, что нужно знать и уметь до и после операции:
Приготовить следующие вещи:
1. Радиоприёмник с наушниками
2. Мобильник с сетевым адаптером
3. Удобные тёплые тапки
4. Махровый халат
5. Предметы личной гигиены.
6. Корсет на липучках по размеру
7. Мелкие рубли нянькам
утки не стесняемся - иначе катетер в член воткнут
домой едем на заднем сидении машины - аккуратненько на карачках залазим, обувь родственники снимут, если холодно - одеть дополнительно носочки шерстянные - дверцы холодные. под голову подушку и на бочек.
первые пять дней колят антибиотики трижды в день - больно, но с ледокаином терпимо.
может повторюсь - поворачиваться только через живот.
насчет курения - я настроился - вообще не курил до выхода из больницы, и не тянуло.
для родственников - отгулы\отпуска лучше брать на операцию\больницу а не реабилитацию. впрочем ко мне жена редко заезжала - в москве на НГ ужасные пробки - нормально все.



После операции несколько дней надо лежать. Я лежала четыре дня, хотя по моим ощущениям достаточно было и трех, просто врача в тот день не было. За это время вестибулярный аппарат отвыкает от вертикального положения. Пациентка из соседней палаты рассказывала, что при первой попытке встать упала в обморок, и ее оставили лежать ещё на день. Лежать лишний день не очень приятно -- бока затекают, да и психологически хочется быстрее пойти. Поэтому рекомендую подготовить свой вестибулярный аппарат. Я делала это так -- несколько раз в день вставала на четвереньки, вначале опираясь на локти, потом уже на прямые руки. Можно ещё и головой покрутить в разные стороны. Несмотря на то, что рана на животе, сделать это совсем не трудно, надо просто быть аккуратным. В результате в обморок я не грохнулась, хотя к головокружениям у меня большая сконность. Но все равно, при первой попытке встать голова закружилась очень сильно и пот прошиб. Пришлось передохнуть и встать со второй попытки.



И еще очень удобно после операции пользоваться детскими влажными салфетками, которые в плоских полиэтиленовых упаковках (а не в круглых пластмассовых вертикальных).
В упаковке их много, они похожи на тряпочки и очень нежные. Прекрасно служат делу гигиены первые несколько послеоперационных дней. Особенно у кого температура и сильно потеют.
После операции также очень удобно - пока нет аппетита, а в целом потому, что не можещь встать к холодильнику и залезть в тумбочку, кушать детские фруктовые пюре в баночках. Заранее можно поставить в зоне доступа. Не забудьте рядом положить чайную ложку.









Напишу общие рекомендации для мужчин и женщин, т.к. еще три недели назад тоже была интересна эта тема - вдруг кому-то еще понадобится:
1. бутылочка с водой с клапаном (такие продаются обычно для детей, либо спортсменов). вставать первые 2-3 дня будет проблематично, а из кружки и обычной бутылки лежа пить не удобно). также для этих целей может быть приспособлен детский поильник, но мне хватило простой воды. рекомендуется пить морс из клюквы или брусники, но я оставила это на период после выписки.
2. влажные салфетки или влажная туалетная бумага. смотря какие условия в больнице, но мне в отсутствии горячей воды очень пригодилась и для туалета и для гигиены. ну а обычная туалетная бумага это само-собой.
3. гигиеническую помаду (после операции очень сохли губы). возможно реакция организма на общий наркоз.
4. удобную одежду. для мужчин тут выбора нет, а вот женщинам можно удобную ночную рубашку или халатик, будет значительно проще, чем в штанах (наклоняться снимать-одевать будет проблематично).
5. конечно же корсет, чтобы вставать после операции. тут тоже есть выбор - надеть его сверху одежды, либо во внутрь, но предусмотреть майку и надевать на нее, чтобы не было трения о шов. в больнице все надевают сверху и это нормально.
6. тапочки. лучше всего моющиеся резиновые, так как операции в больницах поставлены на поток, то почти каждый вечер происходит обработка пациентов (клизмы) и в туалете может быть влажно и грязно.
7. пакетики под мусор. раз вставать будет проблема, то образующийся после еды мусор нужно куда-то складывать. у нас его убирали санитарки при уборке палаты.
8. для облегчения стула я брала с собой свежие абрикосы и сливы.
9. ну про зубную щетку, пасту и др. предметы личной гигиены говорить не будем.
10. гепариновая мазь. 3 раза в день после операции кололи антибиотики, после которых оставались большие шишки. плюсом к ним может быть добавлен укол обезболивающего. уколов получается много - очень выручила эта мазь.
11. снять с себя все золото ( в операционную не пропускают).
12. сухие полотенца (вытереть руки, что-то вытереть и т.п.).
13. соки на первое время лучше с трубочками. не переедать, чтобы не было проблем со стулом.
14. компрессионные чулки (одеваю в день операции не вставая с постели).
15. пакет под одежду. в операционную заходят в своей одежде, там переодеваются и складывают в мешок. отдают в пакете медсестре и она уносит в палату.
Вроде все! Всем удачной операции и здоровья.
![]()
Перечитала и ещё раз поблагодарила Небеса за то, как мне повезло - многие моменты были комфортнее и многого не потребовалось.
Для питья после операции использовала обычную коктейльную трубочку (операция утром, ужинала в 18-00).
На следующее утро встала - потребность в поильнике не возникала.
Гигиеническая помада просто была с собой.
Но тоже не пригодилась - губы даже не обметало.
Влажные салфетки - НЕЗАМЕНИМЫ!
Корсет надевала ПОД одежду.
Сначала корсет, затем встаю и одеваюсь для выхода "в люди")))
Катюффка пишет об отсутствии горячей воды в больнице.
У меня был персональный душ и прочие блага.
Всё было очень удобно.
Европейские стандарты.
В специальном помещении, где делают клизму перед операцией, было чисто, как на кухне!
Пакетики для мусора и прочих нужд брала.
Особой необходимости в них не возникло.
Для облегчения стула было приобретено киви)))
Ела только то, что приносили всем больным в индивидуальных термоконтейнерах - питание было трёхразовым, но настолько сбалансированным и сытным, что больше ничего и не хотелось.
Дополнением к больничному меню были только мандарины и киви)))
Просто я их люблю.
Золото и личные ценные вещи можно было запереть в сейф (им оборудован палатный больничный шкаф) или сдать старшей медсестре под расписку.
Переодевали меня в одноразовый стерильный халат перед операцией в палате.
Сразу надели компрессионный трикотаж.
Везли в операционную на каталке, затем через стерильный коридор - непосредственно на операционный стол.
Улыбка анестезиолога, пара вдохов "чистейшего горного воздуха" (шутка доктора) - и в нирвану.
Страха не было.
Отрицательных эмоций не было.
Даже успокоительное не пила)))
Самое главное: собираясь на операцию, перерыла инет - нужны ли памперсы?
Воображение рисовало бессильное длительно лежащее существо.
По прибытию в отделение мне сразу сказали, что памперсы не нужны!
Так и вышло.
Не пригодились)))

Напишу общие рекомендации для мужчин и женщин, т.к. еще три недели назад тоже была интересна эта тема - вдруг кому-то еще понадобится:
1. бутылочка с водой с клапаном (такие продаются обычно для детей, либо спортсменов). вставать первые 2-3 дня будет проблематично, а из кружки и обычной бутылки лежа пить не удобно). также для этих целей может быть приспособлен детский поильник, но мне хватило простой воды. рекомендуется пить морс из клюквы или брусники, но я оставила это на период после выписки.
2. влажные салфетки или влажная туалетная бумага. смотря какие условия в больнице, но мне в отсутствии горячей воды очень пригодилась и для туалета и для гигиены. ну а обычная туалетная бумага это само-собой.
3. гигиеническую помаду (после операции очень сохли губы). возможно реакция организма на общий наркоз.
4. удобную одежду. для мужчин тут выбора нет, а вот женщинам можно удобную ночную рубашку или халатик, будет значительно проще, чем в штанах (наклоняться снимать-одевать будет проблематично).
5. конечно же корсет, чтобы вставать после операции. тут тоже есть выбор - надеть его сверху одежды, либо во внутрь, но предусмотреть майку и надевать на нее, чтобы не было трения о шов. в больнице все надевают сверху и это нормально.
6. тапочки. лучше всего моющиеся резиновые, так как операции в больницах поставлены на поток, то почти каждый вечер происходит обработка пациентов (клизмы) и в туалете может быть влажно и грязно.
7. пакетики под мусор. раз вставать будет проблема, то образующийся после еды мусор нужно куда-то складывать. у нас его убирали санитарки при уборке палаты.
8. для облегчения стула я брала с собой свежие абрикосы и сливы.
9. ну про зубную щетку, пасту и др. предметы личной гигиены говорить не будем.
10. гепариновая мазь. 3 раза в день после операции кололи антибиотики, после которых оставались большие шишки. плюсом к ним может быть добавлен укол обезболивающего. уколов получается много - очень выручила эта мазь.
11. снять с себя все золото ( в операционную не пропускают).
12. сухие полотенца (вытереть руки, что-то вытереть и т.п.).
13. соки на первое время лучше с трубочками. не переедать, чтобы не было проблем со стулом.
14. компрессионные чулки (одеваю в день операции не вставая с постели).
15. пакет под одежду. в операционную заходят в своей одежде, там переодеваются и складывают в мешок. отдают в пакете медсестре и она уносит в палату.
Вроде все! Всем удачной операции и здоровья.
Патологии позвоночного столба в последние годы наблюдаются у людей различного возраста и пола. Это связано со снижением физической активности, экологией, нарушением питания и наличием основных заболеваний. Не всегда удается решить проблему консервативным методом, иногда именно операции на позвоночнике возвращают человеку подвижность, снимают боль, возвращают его к активному образу жизни.
Раньше такое вмешательство грозило развитием осложнений после операции на позвоночнике вплоть до инвалидности. Но с каждым годом наука движется вперед и применение новых технологий позволяют безопасно решить проблему.

В последнее время практикуются малоинвазивные методы хирургического вмешательства, что сводит к минимуму риск развития осложнений и инвалидность после операции на позвоночнике.
Основные виды операций на позвоночнике
Выделяют основные виды хирургического вмешательства:
- дискэктомия;
- ламинэктомия;
- артродез;
- вертебропластика;
- имплантация.
Раньше операции проводились путем открытого доступа к пораженной зоне. Но благодаря новым технологиям в последние годы при выполнении хирургических операций применяют менее травматичные методы, проводят операции через минимальный разрез . Это способствует скорейшему выздоровлению больного, легче протекает послеоперационный период, поскольку окружающие поврежденную область ткани, подвергаются минимальной травматизации.
Спинальные операции выполняются для лечения патологии позвоночного столба и спинного мозга. Эндоскопический метод выгодно отличается от обычной открытой операции, поскольку является малоинвазивным. Преимуществами такого способа стали:
- минимальная раневая поверхность;
- короткий реабилитационный период;
- непродолжительная госпитализация (3-4 дня);
- минимальное обезболивание и, как следствие, низкий риск развития осложнений после наркоза;
- низкая вероятность осложнений после хирургического вмешательства.

Операция проводится при помощи эндоскопа. Больному делают три прокола в области поврежденного позвонка, через которые вводится эндоскоп и хирургический инструментарий. Операция проводится под контролем изображения на экране. Это способствует высокой точности выполнения, удаляются только поврежденные сегменты, а здоровые ткани затрагиваются минимально. Такой вид операций используют для удаления межпозвоночных грыж, протрузий, структурных изменений хрящей.
Если у больного повреждена обширная зона позвоночника, то проводят замену позвонков протезом. Такая методика является альтернативой спондилодезу, при котором проводили соединение поврежденных позвонков посредством металлической пластинки или скобки. Это нарушало подвижность позвоночника, ограничивало движения больного. Замена поврежденного диска имплантом дает возможность сохранить функциональную подвижность позвоночного столба. Планируется в скором будущем замещать синтетический диск биопротезом, выращенным из хрящевых клеток пациента в лабораторных условиях.
Такой вид хирургического вмешательства относится к мало травматичным. Выполняется операция посредством введения иглы в тело поврежденного диска. Через нее подается пучок лазерного излучения. Лазер выпаривает часть жидкого содержимого, при этом диск втягивается, перестает выпирать и раздражать нервные окончания. Операция проводится под местной анестезией, а контроль за выполнением манипуляции осуществляется с помощью выведения изображения на экран. Это дает возможность провести процедуру с высокой точностью, не затрагивая здоровые ткани.
Показания
К операции на позвоночнике прибегают в крайнем случае, когда пользы от консервативной терапии не наблюдается, состояние больного не улучшается или наоборот, он чувствует себя хуже. Поводом для операции становится:
- сколиоз (искривление более 40%);
- существенная деформация позвоночника (горб);
- эпидуральный абсцесс, гематома, сдавливающие спинной мозг;
![]()
межпозвонковая грыжа, грозящая перфорацией или воспалением нервов;- компрессия нервных окончаний, вызывающих постоянную боль;
- прогрессирующие дистрофические изменения;
- травмы, перелом, ушиб, требующие неотложной помощи.
Операцию проводят только после проведения комплексной диагностики, полного обследования больного с обязательным выполнением КТ или МРТ. По результатам диагностик врач определяется с выбором метода проведения хирургического вмешательства.
Противопоказания
Операции на позвоночнике не проводятся при состояниях, когда угроза от операции выше, чем позитивный исход. Есть случаи, когда хирургический метод является единственным способом вернуть больному подвижность, уберечь его от паралича и полной обездвиженности. В таком случае пациенты самостоятельно принимают решение: рисковать или нет. Абсолютными противопоказаниями к оперативному вмешательству стали:
- онкология;
- сужение спинномозгового канала;
- период после инсульта;
- тяжелая степень сердечной недостаточности;
- энцефалопатия;
- нервные расстройства (тяжелая степень);
- аллергия на препараты для анестезии;
- инфекционный процесс в позвоночнике.
Операции на позвоночнике не проводят и при других тяжелых состояниях, несущих угрозу жизни больного.
Показания и виды операций в зависимости от отдела позвоночника
При наличии показаний, проводят операции в разных отделах позвоночника.
Показанием к хирургическому вмешательству являются:
![]()
дегенеративные изменения межпозвонкового диска;- стеноз канала спинного мозга;
- грыжа, находящаяся между позвонков.
Проводят операции по замещению разрушенных дисков имплантами, удаляют диски и соединяют шейные позвонки между собой посредством стальных скобок.
Аналогичные показания являются поводом для проведения хирургической манипуляции в грудном отделе. Кроме этого операция проводится на позвоночнике, когда сколиоз имеет 40% искривление. Выполняется она при смещении 3-4 степени, когда такое искривление спины приносит человеку боль при изменении позы. Делают операцию и в случае сильной компрессии нервного окончания выпавшим диском, а также, если вследствие значительной деформации позвоночного столба нарушается дыхательная и сердечная функция.
Операция достаточно сложная, поскольку выполняется выпрямление позвоночника, и незначительное смещение позвонков приводит к передавливанию нерва и инвалидности. Вначале выставляют позвонки ровно, а потом фиксируют их с помощью штифтов. В молодом возрасте, когда позвоночник еще будет расти, используют подвижные конструкции. В более зрелом возрасте применяют неподвижные металлические системы. После операции у больного временно нарушается иннервация и циркуляция крови во внутренних органах, что приносит дискомфорт. Это состояние лечится медикаментами и проходит после курса терапии.
Главной причиной, по которой проводят хирургическое лечение при патологиях в поясничном отделе, это наличие боли, которая не снимается медикаментами и другими методами консервативной терапии. Компрессия нервных окончаний при смещении позвонков поясницы приводит к нарушению работы внутренних органов, снижает иннервацию нижних конечностей. Это приводит к болевому синдрому, нарушению подвижности ноги, парезу или даже параличу.
Смещение позвонков поясничного отдела вызывает компрессию нервов, и операция по ее устранению называется микродискэктомия. Суть ее заключается в усечении части позвонка, которая приводит к сжатию нервного окончания. Сразу после операции пациент ощущает снижение болей в ногах. Полное восстановление двигательной функции нижних конечностей происходит на протяжении 3-4 недель.
Данное оперативное вмешательство проводится с целью устранения дефекта позвоночного столба, появившегося вследствие травмы, нестабильности позвонков, предупреждения сильного искривления в дальнейшем. Показаниями к операции являются:
![]()
перелом со сдавливанием спинного мозга;- полное перекрытие спинномозгового канала;
- нестабильное положение позвонков;
- неэффективность консервативного лечения.
Если после перелома в позвоночнике диагностируют трещины в теле позвонка, его надлом, то операция является единственным способом сохранить анатомическую форму позвонка, уменьшить срок реабилитации.
Подготовка пациента к операции позвоночника
Любая операция требует тщательной подготовки. Хирургическое лечение позвоночника относится к категории сложных манипуляций, которые должен выполнять опытный нейрохирург. Если операция проводится ургентно (аварии, травмы с повреждением спинного мозга), то подготовить больного должным образом нет времени, поскольку промедление грозит пациенту параличом. При плановом проведении хирургического вмешательства, больной проходит соответствующую подготовку:
- лабораторное исследование крови;
- МРТ позвоночника;
- пролечить воспалительные или инфекционные болезни (при наличии);
- консультация с анестезиологом.
Доктор выясняет, не принимал ли больной препараты, влияющие на свертываемость крови (лекарства групп НПВС, антикоагулянты). Также врач спрашивает о наличии хронических патологий, аллергических реакций на препараты, поскольку эти сведения очень важны при проведении операции и в дальнейшем периоде реабилитации. Перед процедурой больному запрещается принимать пищу накануне вечером. Если в ходе операции будут использоваться импланты, то пациенту вводят антибиотик.
Процесс проведения процедуры
О технике выполнения операций в шейном и поясничном отделах позвоночника, описано выше. При переломе позвоночного столба выполняется вертебро- и кифопластика. В первом случае в поврежденный позвонок через иглу вводится костный цемент, затвердевающий в течении 15 минут. Таким образом, предотвращается дальнейшее разрушение сегмента позвоночника.

Кифопластика выполняется путем введения в пораженный позвонок спущенного баллона, который надувается в полости позвонка и обеспечивает ему физиологическую высоту. Фиксация проводится при помощи костного цемента. Этот вид операции выгодно отличается от вертебропластики, поскольку удается не только создать нужную высоту позвонка, исправить искривление на определенном участке позвоночника, но и выровнять его по всей длине.
Реабилитационный период
Этот период служит для:
- снижения болевого синдрома после операции;
- восстановления двигательной функции;
- предупреждение осложнений;
- ускорения периода выздоровления.
Как именно вести себя больному советует врач. Эти рекомендации сугубо индивидуальны, зависят от тяжести и вида оперативного вмешательства, состояния пациента. К методам реабилитации относят:
- лфк;
- физиотерапию;
- занятия в тренажерном зале;
- массаж;
- эрготерапия (способ адаптации после операции во внешнем мире);
- сеансы психотерапии.
Комплекс лечебной физкультуры разрабатывает врач ЛФК и его нужно выполнять ежедневно. Упражнения делаются плавно, без усилий. Если наблюдается усиление боли, то снизить физические нагрузки. Также врач рекомендует больному пройти санаторно-курортное лечение.
Осложнения
Современные методы проведения операций на позвоночнике снижают до минимума риск развития осложнений. Тем не менее, он существует и проявляется в виде повреждения:
![]()
кровеносных сосудов;- нервных окончаний;
- трахеи и пищевода (при операции в шейном или грудном отделах);
- спинного мозга.
Кроме этого может произойти попадание инфекционного агента в спинной мозг, тромбоз, а также несрастание соединенных сегментов позвоночника.
Цены и клиники
При выборе клиники, где планируется проведение операции на позвоночнике, нужно отдавать предпочтение известным амбулаториям со стабильно положительной репутацией. В таких клиниках высокий уровень обслуживания, работают квалифицированные специалисты, используется новейшее оборудование. Операции на позвоночнике различной сложности в Москве проводятся в:
- СМ клиника;
- открытая клиника;
- клиника семейная;
- ЦЭЛТ;
- Европейский МЦ.
В данном случае – это проведение операции на позвоночнике за счет государства. Такую возможность имеет ограниченное количество больных. Чтобы узнать, есть ли у пациента такое право, ему нужно обратиться в квотный центр за информацией о количестве мест и пакете нужных документов. Там он может записаться на очередь. Если больному нужна ургентная операция, то он выполняет ее в плановом порядке, а потом собирает документы для возврата потраченных средств, которые предоставляет в департамент здравоохранения.
Лечение позвоночника без операции
Если нет абсолютных показаний к оперативному вмешательству, то проводят консервативное лечение. Оно направленно на снятие болевого синдрома, воспаления, восстановление подвижности. В этом случае врач назначает лекарственные препараты, способные снять боль, восстановить поврежденную хрящевую ткань.
Кроме этого назначаются физпроцедуры, направленные на укрепление мышц спины и шеи, рекомендуется снизить физические нагрузки на позвоночник. Диетолог советует таким больным употреблять в пищу продукты, богатые витаминами и микроэлементами, необходимыми для восстановления костной и хрящевой ткани.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
ТОП3 мифов про больную спину, которые мешают людям раз и навсегда решить свою проблему:
- Операции на позвоночнике рискованны, грозят инвалидностью и параличом.
- Хирурги готовы искромсать всех подряд, даже не предлагая пациенту альтернатив.
- Хороший массажист вылечит любую проблему со спиной.
Но российские пациенты и, хуже того, врачи — стараются до последнего избегать операций на позвоночнике. Это до сих пор повсеместно считается опасным. А за безопасной нейрохирургией принято ехать разве что в Германию и платить в районе 30 000 евро. Не готовые к таким расходам пациенты, вынуждены снимать симптомы грыж и стенозов медикаментами и физиотерапией. Но эти меры не убирают проблему, а лишь дают возможность жить с ней, испытывая постоянные неудобства, ограничивая себя в движениях, выборе увлечений, работы и даже позы для сна.
Мы ежедневно выписываем людей, которые после операции на позвоночнике уходят от нас на следующий день на своих ногах, возвращаются к жизни без противовоспалительных мазей и обезболивающих уколов.
Так что сегодня расскажем, как делают современные операции на позвоночнике, действительно ли велики риски, и как жить, чтобы не попасть на стол к хирургу.

Отчего болит спина и почему нельзя терпеть
Почти каждый человек старше 20 хотя бы однажды испытывал боль в спине. В чем причина?
Опорно-двигательный аппарат Homo sapiens хорошо приспособлен для прямохождения, а кое-где даже хранит ностальгические воспоминания о древолазании (например, широчайшие мышцы спины, нужные теперь разве что альпинистам и бодибилдерам).

А вот комфортная цивилизованная жизнь наступила, по историческим меркам, буквально вчера, и к такому жизнь нас не готовила. Не предусмотрено человеческой биомеханикой, что тело будет по 3 часа в день неподвижно сидеть в автомобиле и по 8-10 часов — за компьютером. А стоит при этом отклонить позвоночник от вертикали или изменить его естественный прогиб (например, ссутулиться) — давление на межпозвонковые диски растет в разы.
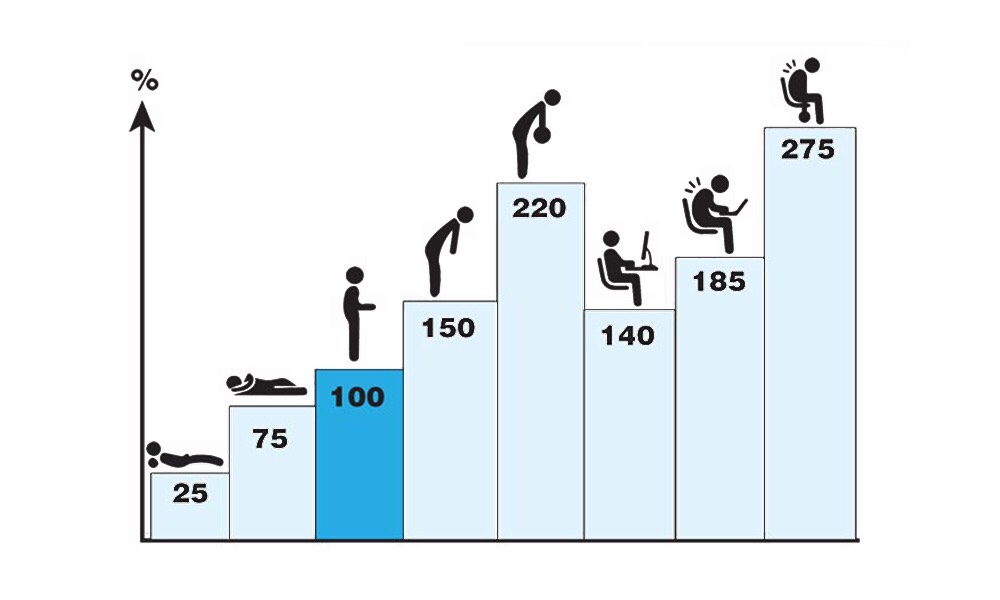
Не рассчитывала природа и на то, что станет модным три раза в неделю таскать тяжести в спортзале ради красоты.
Общий вывод — позвоночник страдает по разным причинам почти у всех современных городских жителей. У вас самих или у ваших знакомых почти наверняка бывает боль в пояснице или шее, дискомфорт и онемение в конечностях, острые головные боли, шум в ушах и мушки в глазах.
Но люди настолько привыкли к этим симптомам в повседневной жизни, что просто приспосабливаются к ним: подкладывают подушки, переворачиваются на другой бок или мажут спину мазью из рекламы на ТВ.
Почти 90% наших пациентов, прежде, чем прийти с жалобами в клинику, занимались самолечением. Многие только усугубили этим проблему. Пока человек живет с болью, в его костной, хрящевой, нервной ткани происходят изменения, часто необратимые.
Вовремя сходить к врачу и сделать МРТ — это небольшое усилие может сохранить вам годы свободного движения и предупредить действительно серьезные проблемы, вплоть до паралича.
Грыжа, протрузия, стеноз и прочие неприятности
Самая частая причина острой боли в спине, нарушения движений и работы конечностей у пациентов относительно молодого возраста (до 50 лет) — грыжа межпозвонкового диска.
Вот здоровые позвонки и диск между ними.
Диск состоит из плотного волокнистого фиброзного кольца, внутри которого находится гелеобразная структура — пульпозное ядро. Сверху и снизу диск прикрыт хрящевой тканью.
Межпозвонковые диски выполняют работу амортизаторов, когда мы двигаемся, подолгу сидим или стоим. Они предотвращают соприкосновение и истирание позвонков. Если межпозвонковый диск подвергается сильному давлению слишком долго и регулярно, в нем возникают дегенеративно-дистрофические изменения.
Она может не повлечь серьезных проблем. Если принять меры предосторожности, с протрузией можно спокойно прожить всю жизнь. Но опасно, что проблемы уже есть, а без симптомов человек о них не знает и не считает нужным беречь позвоночник.
Тогда со временем протрузия увеличивается. А где фиброзное кольцо тонко, там и рвется. Пульпозное ядро выдавливается наружу. Так образуется грыжа.
Если она выходит в сторону позвоночного канала, то сдавливает проходящий там спинной мозг или нервные корешки, причиняя сильную боль и нарушая нервную проводимость.
Грыжа может случиться и в 20, и в 70 лет, но в пожилом возрасте (после 50 лет) причиной проблем со спиной и конечностями часто является не острый, как в случае с грыжей, а постепенный хронический процесс. Стеноз — сужение позвоночного канала.
Все это приводит к болевым синдромам, к нейрогенной хромоте, и т.д.
Как это лечат без операции
Если стеноз, протрузия или грыжа есть, но нет сдавления корешков, нарушения рефлексов, движений и чувствительности, а есть только боль в поясничной области, назначается консервативное лечение. Оно включает в себя три блока — физиотерапия, лечебная физкультура (ЛФК) и медикаментозное лечение.
Добавляются занятия с инструктором ЛФК. Он помогает пациенту убрать мышечно-тонический синдром (длительные спазмы, повреждающие мышечные волокна), учит правильным движениям и упражнениям, следит за верной техникой выполнения и адекватностью нагрузки, объясняет, что нельзя делать при данном диагнозе.
Лекарственная терапия — третий блок. Это противовоспалительные и обезболивающие препараты, снимающие мышечно-тонический синдром; витаминотерапия (мильгамма, комплекс витаминов группы B); препараты, восстанавливающие проводимость нервных волокон. Это и таблетки, и инъекции, и мази для местного нанесения. Медикаментозное лечение преследует основные цели: снять спазм, убрать боль, уменьшить отек и улучшить кровообращение.
Длиться физиотерапия может годами. Пациенту становится легче на время. Затем возвращается обострение, снова нужно проходить курс терапии. Консервативное лечение требует в среднем 1-2 раза в год вкладывать в спину от 30 000 до 120 000 руб. за медкаменты и физиотерапию, чтобы не пришлось терпеть боль и не получить ухудшения.
Но консервативное лечение исторически считается менее рискованным, чем оперативное вмешательство, направленное на устранение главной проблемы. Около 70% случаев протрузий, грыж и стенозов ограничиваются в показаниях консервативным лечением и сегодня. Так что ужастики о злых хирургах, которые никогда не соглашаются отправить пациента в аптеку и на массаж, а исключительно тащат в операционную — это ни что иное, как фольклорное преувеличение.
Операция на позвоночнике: опасность или необходимость?
Однако, проблема возникает тогда, когда показания для операции есть, но пациенты тратят ресурсы на неэффективное лечение, а на операцию не идут — потому что ни они сами, ни, к сожалению, их врач просто не знают о том, что операции могут быть безопасными.
В недавнем прошлом единственным способом добраться до позвоночника была открытая операция. Такие вмешательства действительно сопряжены с серьезными осложнениями.
Как проводят открытые операции
Делается разрез на уровне грыжи, не меньше 3-4 см (до 8) в длину, рассекается кожа, отделяются мышцы, освобождается доступ к позвоночнику. Дальше открывается желтая связка: для этого кусачками удаляют дужки нижележащего и вышележащего позвонка, чтобы можно было увидеть структуры в позвоночном канале. Специальным крючком отводится в сторону нервный корешок, вырезается грыжа.
Если операцию проводят по поводу стеноза — все проходит похожим образом, но удаляется часть связок и костной ткани позвонка, достаточная для достижения декомпрессии ущемленных нервных корешков — проще говоря, чтобы дать им дополнительное пространство.
Полное восстановление после открытой операции занимает 4-6 месяцев, пациент долго не может сидеть и с трудом передвигается, нуждается в реабилитации с помощью физиотерапии, массажа, препаратов.
Рассмотрим возможные осложнения в ходе открытой операции.
- Необратимое повреждение нервных корешков. Чтобы вскрыть желтую связку или резектировать часть вышележащего/нижележащего позвонка, нужно с усилием надавить на кусачки. И даже опытный хирург не даст 100% гарантии, что в этот момент инструмент или костный осколок не повредят нерв.
- Дуротомия. Повреждение твердой мозговой оболочки вокруг спинного мозга. Не такое уж редкое событие при манипуляциях на позвоночнике, которое может привести к повреждению нервной ткани и истечению спинномозговой жидкости — ликворее. А это снова сдавление корешков и спинного мозга, боль и нарушение движения, риск развития менингита.
- Образование рубцов и спаек. Контакт нервных корешков с воздухом провоцирует излишнее рубцеобразование. И даже если операция прошла успешно, замещение нервной ткани в корешке соединительной тканью рубца нивелирует результаты операции и приведет к повторному ухудшению состояния больного.
Несмотря на сложность и риски открытых операций, их до сих пор регулярно делают по всему миру. Основная причина такой приверженности традициям — открытые операции нетребовательны к технологическому оснащению больницы. Для них не нужно покупать дорогое оборудование и повышать квалификацию хирургов и медперсонала.
Эндоскопические же операции требуют приобретения новой техники, обучения врачей — а это серьезные расходы.
Опытный нейрохирург разберется в технологии проведения эндоскопических вмешательств за неделю, но для этого ему нужно попасть на обучение к немецким или американским коллегам, а потом самому провести не менее 30 операций на Joimax или аналогичном оборудовании. В России такую технику практически невозможно найти: она стоит 20 000 000 рублей — адекватная цена за сложные наукоемкие технологи, но нереально огромные деньги для отечественных больниц.
Как оперируют позвоночник без разрезов?
Многие современные операции становятся закрытыми, эндоскопическими: через проколы в коже вводятся специальные тонкие трубки-манипуляторы с микроинструментами и видеокамерами на концах — врач видит все, что делает, не рискуя нанести повреждений костным структурам, нервным тканям или мышцам. Для нейрохирургии с ее высокими рисками это особенно полезно, и здесь малоинвазивный эндоскопический доступ становится стандартом качества.
Правда, для этого нужно сложное современное оборудование. Его производит всего несколько компаний, преимущественно немецких, и даже они не одинаково хороши. Нейрохирурги нашей клиники, пока ездили учиться в Германию, попробовали все доступные варианты технологий, и остановились на Joimax — это оборудование позволяет работать на всех отделах позвоночника и решать все задачи.
Главное достоинство эндоскопических операций — минимальная травматизация. Доступ к пораженной области происходит через естественные анатомические окна между костными структурами позвоночного столба: интраламинарно (между дужками позвонков) или трансфораминально (через межпозвонковое отверстие). При этом врач не нарушает биомеханику позвоночника, не вскрывает позвоночный канал, не удаляет часть позвонка, чтобы добраться до места сдавления нерва.
Перед операцией пациенту делают МРТ/КТ. Иногда назначаются функциональные снимки, чтобы посмотреть, нет ли листеза (смещения тел позвонков друг относительно друга) но, как правило, МРТ и КТ достаточно информативны. К моменту операции врач точно понимает, что и как будет происходить.
В точно установленном месте производится микроразрез. В него вводятся специальные трубки, постепенно бережно расширяющие отверстие и служащие направляющими для эндоскопических инструментов. Точность введения на этом этапе постоянно контролируется рентгеном. Рабочая трубка остается в пациенте до конца операции.
А дальше в трубку вводится эндоскоп: специальный инструмент, который, по сути, тоже является полой трубкой. На конце эндоскопа — видеокамера и источник света, а сквозь него проходит канал для всех остальных инструментов. Эндоскоп также вводят один раз в начале операции, а прочие инструменты доставляют к месту действия сквозь него по мере необходимости.
К эндоскопу подключают кабель, по которому изображение с камеры эндоскопа транслируется на мониторы в операционной. Нейрохирург видит все капилляры, сосуды, нервы, связки, кости с увеличением больше чем в 50 раз (сравн.: обычный операционный микроскоп увеличивает в 20-30 раз).
Вся операция занимает в среднем час. Самый длительный случай в практике нашей клиники — 4 часа, удаление сложного стеноза в поясничном отделе. Большое количество разрастаний потребовало времени, чтобы аккуратно их удалить: стачивание костной ткани алмазной фрезой — деликатный и постепенный процесс.
Но главное, разумеется, не то, что работать по технологиям Joimax удобнее, быстрее и проще самому нейрохирургу. Преимущества — у пациентов. Лечение стеноза или грыжи с помощью малоинвазивной эндоскопической хирургии лишено осложнений, рисков и просто неудобств, присущих открытым операциям.
Может, массировать, а не оперировать?
Логично, что люди все равно опасаются хирургии, даже малоинвазивной, но иногда самостоятельно выбирают взамен куда более опасные методы лечения, ошибочно полагая их мягкой альтернативой.
Часто они экономят время на диагностике. Всем предлагают одно и то же, независимо от диагнозов, уровня и характера болевых синдромов. Плохие мануальные терапевты лечат пациентов без МРТ или хотя бы рентгена.
Резюме
Еще 50 лет назад люди боялись стоматологов и их можно было понять, а сейчас лечение зуба не вызывает боли и занимает минимальное время в любой поликлинике. С операциями на позвоночнике такая же ситуация.
Часто опасность нейрохирургии по технологии Joimax меньше, чем от лечения массажем и препаратами. Да, мы пока единственные в стране, но есть уверенность, что со временем такая хирургия станет стандартом для всей отечественной медицины — прогресс продвигает сам себя.
Мы надеемся, что этот материал был полезен и дал некоторое представление о том, какие у современной медицины есть способы помочь. Теперь вы в курсе, что боль в спине — это не нормально, не навсегда и не обязательно, даже если вам 80. Хватит это терпеть.
Читайте также:










