Что такое воспаление клетчатки шеи
Поверхностную инфекцию, поражающую кожу и ее производные, следует дифференцировать от инфекции глубоких тканей и висцеральных органов. Поверхностная инфекция обычно представляет собой первичное поражение кожи и ее производных, вызываемое стафилококками. Воспаление глубоких клетчаточных пространств шеи обычно развивается вследствие некроза или воспаления регионарных лимфатических узлов с возможным их абсцедированием или распространения инфекции с висцеральных органов шеи, например трахеи или пищевода.
При микробиологическом исследовании выявляют смешанную микрофлору: стафилококки, стрептококки, грамотрицательные бактерии или туберкулезную палочку.
а) Поверхностная инфекция области шеи. Фурункулы и карбункулы шеи чаще образуются у мужчин и обычно локализуются в затылочной области. Существенными предрасполагающими факторами являются сахарный диабет и алкоголизм. Лечение фурункулов хирургическое и состоит в удалении некротического стержня, при карбункуле приходится выполнять параллельные разрезы кожи с подкожной жировой клетчаткой и разрушение перемычек между гнойными карманами с последующим дренированием раны и одновременным назначением антибиотиков.
Нагноившаяся атерома и подкожная дермоидная киста могут симулировать абсцесс шеи. Их полностью иссекают после подавления инфекции с помощью антибиотикотерапии.
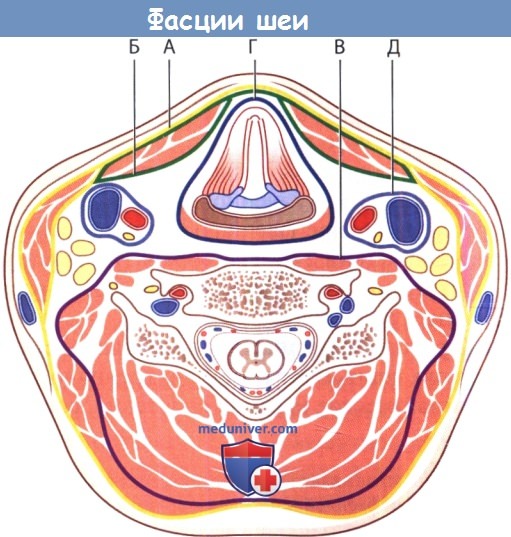
Фасции шеи. Поперечный разрез на уровне позвонка C5. Фасции, покрывающие мышцы, включают:
А - поверхностную шейную фасцию; Б - претрахеальную пластинку, или среднюю шейную фасцию;
В - предпозвоночную (превертебральную) фасцию, или глубокую фасцию шеи;
Г - висцеральную фасцию шеи; Д - сонный фасциальный футляр.
б) Абсцессы шеи. Клиническая картина. Клинические проявления абсцесса шеи определяются его локализацией. Наиболее часто абсцесс образуется в окологлоточном и поднижнечелюстном пространстве. Глубина залегания абсцесса часто делает невозможной его пальпацию. Воспаление окружающих мягких тканей нарушает их функцию, вызывает отек и связанную с ним боль, нарушение глотания, тризм и мышечную ригидность.
В анализах крови отмечаются характерные для септического воспаления изменения. При осложнении абсцесса тромбофлебитом шейных вен или септицемией появляются озноб, признаки обструкции дыхательных путей или медиастинита.
Причины и механизмы развития. Причиной образования абсцесса бывает инфекция мягких тканей головы или шеи, первичный или вторичный шейный лимфаденит, гнойный тиреоидит и нагноение кисты. Нисходящая специфическая отогенная инфекция (мастоидит Бецольда) в настоящее время встречается редко.
Диагностика. Диагноз ставят на основании анамнеза, клинической картины, результатов исследования методами визуализации и микробиологического исследования.
Лечение абсцесса шеи. В тяжелых случаях следует незамедлительно назначить антибиотики, не дожидаясь результатов посева и определения чувствительности микрофлоры к антибиотикам. Локализацию абсцесса уточняют с помощью диагностической пункции. Аспирация содержимого абсцесса и антибиотикотерапия не могут заменить вскрытия абсцесса и полноценного его дренирования.
В дальнейшем (второй этап) выполняют дополнительные вмешательства, связанные с распространением инфекции на артерии, вены, нервы, окружающие мягкотканные образования.
в) Медиастинит как осложнение абсцесса и флегмоны шеи. Клиническая картина. Клинические проявления медиастинита включают выраженное недомогание, слабость, лихорадку, боль за грудиной или в межлопаточной области, подкожную эмфизему (образование газа) и венозный застой.
Причины и механизмы развития. Висцеральное фасциальное пространство шеи не изолировано от верхнего средостения, поэтому поспалительный процесс может из области шеи распространиться в грудную полость. Частой причиной развития инфекции по такому сценарию бывает перфорация гортаноглотки или пищевода на уровне входа в него во время диагностической эндоскопии, удаления инородного тела или операции на глоточном кармане.
Диагностика. Диагноз ставят на основании анамнеза, клинической картины, результатов рентгенографии грудной клетки, при необходимости с контрастированием водорастворимым контрастным веществом для выявления перфорации, и КТ.
Лечение. Дренируют задневерхний отдел средостения. Разрез выполняют вдоль переднего края грудино-ключично-сосцевидной мышцы и, тупо разделяя ткани, достигают пищевода. Грудино-ключично-сосцевидную мышцу и щитовидную железу отводят с помощью ретракторов и, направляя палец вдоль пищевода, проникают в задневерхний отдел средостения. Эвакуировав содержимое абсцесса, вводят дренажную трубку.
Переднее средостение дренируют из горизонтального разреза над яремной ямкой. Переднюю стенку трахеи обнажают, как при выполнении нижней трахеотомии, и пальцем проникают в переднее средостение, после чего его дренируют через трубку.
Актиномикоз представляет собой хроническое заболевание, протекающее с образованием свищей. Оно характеризуется образованием обычно безболезненных инфильтратов, главным образом в области шеи, но иногда также в области щек и дна полости рта. Кожа в области воспалительного процесса приобретает синюшный оттенок. Актиномикоз поддается лечению пенициллином.
- Вернуться в оглавление раздела "отоларингология"
Панникулит является прогрессирующим процессом воспаления подкожной клетчатки, что разрушает жировые клетки, они замещаются соединительной тканью, образуются узлы, инфильтраты и бляшки. При висцеральном типе болезни поражаются жировые клетки почек, печени, поджелудочной железы, жировая клетчатка сальника или области за брюшиной. Примерно в 50 % случаев патология принимает идиопатическую форму, которая преимущественно наблюдается у женщин 20-50 лет. Другие 50 % - вторичный панникулит, развивающийся на фоне системных и кожных болезней, иммунологических расстройств, влияния разного рода провоцирующих факторов (холод, некоторые лекарства). В основе формирования панникулита – дефект перекисного липидного окисления.

Причины появления
Такое воспаление подкожной клетчатки может быть вызвано разными бактериями (преимущественно стафилококками и стрептококками). В большинстве случаев развитие его происходит на нижних конечностях. Заболевание может появиться после грибкового поражения, травмы, дерматита, формирования язвы. Самые уязвимые участки кожи – те, которые имеют избыток жидкости (к примеру, при отеке). Также панникулит может появиться в зоне рубцов после операций.
На фото воспаление подкожной клетчатки сложно заметить.
Симптоматика панникулита
Главное проявление спонтанного панникулита – это узловые формирования, расположенные на различной глубине в подкожно-жировой клетчатке. Они обычно появляются на ногах и руках, редко – на животе, груди и лице.
После узлового разрушения остаются атрофированные очаги жировой клетчатки, имеющие форму круглых областей западения кожи. Узловой вариант отличается появлением типичных узлов в клетчатке под кожей размером от трех миллиметров до пяти сантиметров.
Покровы кожи над узлами могут окрашиваться в обычный цвет или быть ярко-розовыми. При бляшечном типе воспаления подкожной жировой клетчатки появляются отдельные узловые скопления, которые срастаются и формируют бугристые конгломераты.
Над такими образованиями кожа может быть бордово-синюшной, бордовой или розовой. В некоторых случаях узловые скопления распространяются полностью на клетчатку плеча, голени или бедра, сдавливая сосудистые и нервные пучки. Из-за этого появляется явная болезненность, развивается лимфостаз, конечности отекают.
Инфильтративный тип болезни проходит с расплавлением узлов и их конгломератов. В области узла или бляшки кожа ярко-красного или бордового цвета. Затем возникает флюктуация, которая свойственна абсцессам и флегмонам, однако при вскрытии узлов выделяется желтая маслянистая масса, а не гной. На месте раскрывшегося узла будет оставаться долго не заживающая язва.
При смешанном типе панникулита узловая форма переходит в бляшечную, затем – в инфильтративную. Такой вариант отмечается в редких случаях. В начале болезни могут быть повышение температуры, мышечные и суставные боли, тошнота, головные боли, общая слабость. При висцеральном типе заболевания происходит системное воспаление жировой клетчатки во всем организме человека с образованием специфических узлов в клетчатке за брюшиной и сальнике, панкреатита, гепатита и нефрита. Панникулит может продолжаться от двух-трех недель вплоть до нескольких лет.
Способы диагностики
Воспаление подкожной клетчатки, или панникулит, диагностируется на совместном осмотре дерматолога и нефролога, ревматолога, гастроэнтеролога. Применяются анализы мочи и крови, исследование ферментов панкреатина, проба Реберга, печеночные пробы. Определение узлов при панникулите висцерального типа происходит благодаря ультразвуковому исследованию брюшных органов и почек. Кровяной посев на стерильность способствует исключению септической направленности заболевания. Точный диагноз ставится после получения биопсии образования с гистологическим анализом.
Классификация
Существует первичная, спонтанная и вторичная формы воспаления подкожной клетчатки. Вторичным панникулитом являются:
- иммунологический панникулит – возникает часто при системных васкулитах;
- люпус-панникулит (волчаночный) – при глубоком поражении системной красной волчанкой;
- панникулит ферментативный – связан с влиянием панкреатических ферментов;
- панникулит пролиферативно-клеточный – при лимфоме, гистиоцитозе, лейкемии и т. д.;
- холодовой панникулит – местная форма, которая развивается как реакция на воздействие холодом;
- панникулит стероидный – появляется у детей после завершения кортикостероидного лечения;
- искусственный панникулит – вызван введением лекарственных средств;
- кристаллический панникулит – появляется при почечной недостаточности, подагре из-за отложения в клетчатке кальцификатов, уратов;
- наследственный панникулит, который обусловлен недостатком α1-антитрипсина.
По форме узлов выделяются узловой, бляшечный и инфильтративный типы болезни.

Действия пациента
Если появились первые признаки панникулита, нужно обратиться к врачу. Помимо прочего, следует при обнаружении новых симптомов прибегать к медицинской помощи (постоянный жар, сонливость, высокая усталость, образование волдырей и расширение области покраснения).
Особенности лечения
От панникулита профилактической мерой является своевременная диагностика и терапия первичных патологий – бактериальной и грибковой инфекции, недостатка витамина Е.
Как проявляется воспаление подкожной клетчатки на ногах?
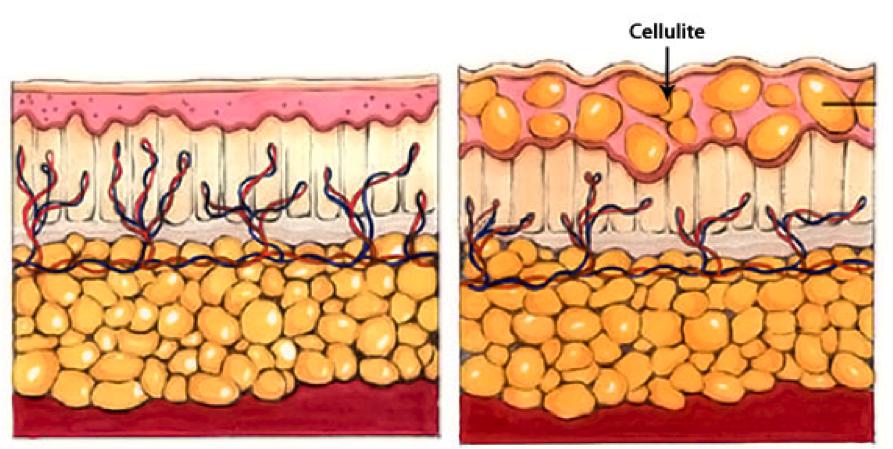
Целлюлит
Целлюлит, или гиноидная липодистрофия, обусловлен структурными изменениями жировой ткани, приводящими часто к сильному ухудшению кровяной микроциркуляции и застою лимфы. Не все специалисты считают заболеванием целлюлит, но настаивают на том, чтобы его можно было назвать косметическим дефектом.
Такое воспаление подкожной жировой клетчатки на фото представлено.

Преимущественно целлюлит возникает у женщин в итоге гормональных сбоев, которые периодически происходят: подростковый период, беременность. В некоторых случаях его появление способен спровоцировать прием контрацептивов гормонального типа. Большое значение принадлежит фактору наследственности и специфике рациона.
Как избавиться?
Липодистрофия ткани под кожей лечится обязательно комплексно. Для достижения успеха нужно питаться правильно, пить поливитамины, антиоксиданты. Очень важная часть лечения – спортивные занятия и активное дыхание.
Врачи советуют курс процедур для улучшения циркуляции крови и лимфы – биорезонансная стимуляция, массаж, прессо- и магнитотерапия. Жировые клетки становятся меньше после мезотерапии, ультразвука, электролиолиза и ультрафонофореза. Используют особые кремы против целлюлита.

Общие сведения
Что такое флегмона? Флегмона (phlegmona) представляет собой острый гнойно-некротический разлитой процесс, развивающийся в подкожной, межфасциальной, межмышечной, периваскулярной/периневральной жировой клетчатке со склонностью к его распространению. Код флегмоны по МКБ 10: L03. Характерной особенностью флегмоны, отличающей ее от абсцесса является отсутствие четких границ (отсутствие пиогенной оболочки из слоя фиброзных волокон/грануляционной ткани), что способствует быстрому/обширному распространению гнойного процесса по клетчаточным пространствам с переходом на сухожилия, мышцы, кости и другие структуры.
Флегмона и абсцесс может развиваться как осложнение других гнойных процессов (карбункула, абсцесса, сепсиса), так и являться самостоятельным заболеванием. Как правило флегмоны локализуются в тех зонах, где имеются достаточные клетчаточные пространства, заполненные жировой тканью. В целом флегмоны делятся на поверхностные (подкожные/эпифасциальные) и глубокие (субфасциальные), однако ряд авторов среди субфасциальных флегмон отдельно выделяют флегмоны различных клетчаточных пространств, которые носят специальные названия, например паранефрит (флегмона околопочечной клетчатки), медиастинит (флегмона клетчатки средостенья), парапроктит (флегмона околопрямокишечной клетчатки) и др. Флегмоны могут быть самостоятельными заболеваниями или осложнениями других гнойных процессов.
Патогенез
Патогенез флегмон определяется видом возбудителя, местом его проникновения в организм и реакцией макроорганизма на его проникновение. Развитие и течение флегмон зависит от концентрации микрофлоры во входных воротах, анатомо-топографическими особенностями тканей, состояния органов и систем организма, а также общих/местных специфических неспецифических защитных факторов, которые и определяют характер воспалительной реакции.
Проникновение и размножение возбудителя вызывает реакцию тканей в виде экссудативного воспаления, то есть развивается серозная инфильтрация, однако экссудат очень быстро приобретает гнойный характер. Различают следующие переходящие одна в другую стадии патологического процесса: отек, инфильтрация тканей, гнойное расплавление, некроз. В случаях флегмоны не происходит ограничения гнойного очага с образованием грануляционного вала.
Классификация
Классификация флегмон базируется на нескольких признаках, согласно которым выделяют следующие виды флегмон.
- По течению: острую и хроническую флегмону.
- По расположению: поверхностные (патологический процесс поражает ткани до мышечного слоя) и глубокие (патологический процесс поражает ткани глубже мышечного слоя, жировой клетчатки).
- По характеру экссудата: серозно-гнойные флегмоны, гнойные, гнойно-геморрагические флегмоны и гнилостные.
- По локализации: подкожная, межмышечная, субфасциальная, межорганная, органная, забрюшинная, тазовая, флегмона кисти и стопы, флегмона шеи, флегмона челюстно-лицевой области, флегмоны подмышечной впадины и др.
- По происхождению: первичная (развивается при непосредственном попадании возбудителя в ткани организма) и вторичная (возникает при миграции патогенов из других гнойных участков).
Причины
Этиологическим фактором является преимущественно стафилококк, стрептококк, протей, кишечная палочка, анаэробная микрофлора. В случаях, когда флегмона развивается в виде осложнения какого-либо другого гнойного заболевания, то распространение инфекционного процесса происходит из непосредственно первичного очага через фасциальные влагалища и различные естественные отверстия или же лимфогенным/гематогенным путем.
Возникновению флегмоны и более тяжелому ее течению способствует снижение защитных функций организма, обусловленное иммунодефицитными состояниями, хроническими заболеваниями (туберкулез, сахарный диабет, болезни крови, истощение), хроническими интоксикациями (алкоголизм).
Симптомы
Общая симптоматика флегмон обусловлена явлениями интоксикации, а с учетом обширности процесса, симптомы интоксикации обычно сильно выражены и проявляются резкой слабостью, ознобом, жаждой, головной болью, быстрым повышением температуры до 39-40°С. При этом, для глубоких флегмон характерно более яркая выраженность и ранее появление общих симптомов. Состояние быстро ухудшается, возможно снижение артериального давления, одышка, частый слабый пульс, уменьшение мочеотделения, появляется желтушность кожных покровов и синюшность конечностей. При поверхностной флегмоне появляется краснота и отек в зоне поражения, отмечается увеличение регионарных лимфоузлов, а при флегмоне конечности, они увеличиваются в объеме.
При пальпации флегмоны отмечается неподвижное, резко болезненное, горячее на ощупь образование с лоснящейся кожей над ним, не имеющее четких границ. Движения болезненны, и боль усиливается при изменении положения тела. В дальнейшем в области воспаления происходит размягчение мягких тканей и формируется гнойная полость, гной из которой может как прорваться наружу с образованием свища, так и распространяться на прилегающие ткани, вызывая воспалительный процесс. Для острой флегмоны характерен быстрый прогресс, сопровождающийся вовлечением в патологический процесс новых участков жировой клетчатки и анатомических образований, расположенных рядом, что сопровождается тяжелой интоксикацией.
Каждая из форм флегмоны (в зависимости от характера эксудата) имеет свое специфическое течение:
- Серозная флегмона. Характерна для начального периода развития флегмоны, при котором преобладает серозное воспаление: в зоне локализации патологического процесса скапливается экссудат, при этом, лейкоциты инфильтрируют клетки жировой клетчатки. Соответственно клетчатка пропитывается мутной водянистой жидкостью приобретает студенистый вид, а граница (пиогенная оболочка) между здоровыми и больными тканями практически отсутствует. Серозная форма может трансформироваться в гнойную/гнилостную флегмону. Общее состояние страдает незначительно.
- Гнойная флегмона. Образуется в результате расплавления тканей с постепенным образованием гноя (гистолиз) с образованием беловато-желто-зеленого мутного экссудата. При этой форме флегмоны в результате расплавления тканей наблюдается частое образование свищей, язв и полостей, а также распространение гнойно-воспалительного процесса на прилегающие ткани и структуры. Для гнойных флегмон характерны острое начало, озноб, внезапное повышение температуры тела до высоких показателей, защитная (болевая) контрактура мышц.
- Гнилостная флегмона. Отмечается разрушение тканей в зоне локализации процесса с образованием газов, имеющих неприятный запах. При такой флегмоне ткани приобретают темно-зеленую/грязно-коричневую окраску, становятся рыхлыми и быстро разрушаются, трансформируясь в полужидкую массу. В результате интенсивного гнилостного распада тканей развивается тяжелая интоксикация: озноб, резкое нарастание температуры тела, снижение/падение артериального давления. Гнилостная инфекция распространяются значительно быстрее гнойной и сопровождается лимфангоитом/лимфаденитом.
- Некротическая флегмона. Проявляется образованием множества очагов некроза, которые либо расплавляются в последующем, либо отторгаются, формируя раневую поверхность. Страдает общее состояние, сопровождается ознобом и высокой температурой. В случаях благоприятного течения зона воспаления ограничивается лейкоцитарным валом и грануляционным барьером от здоровых окружающих флегмону тканей, то есть происходит локализация процесса с образованием абсцессов, которые в дальнейшем могут вскрываться самостоятельно или дренируются оперативным путем.
- Анаэробная флегмона. Вызывается не спорообразующими анаэробами. Характерен распространенный серозный воспалительный процесс с быстрым формированием обширных участков некроза тканей, сопровождаемых выделением из тканей пузырьков газа со зловонным запахом. При пальпации таких флегмон определяется мягкий хруст (крепитация), обусловленный наличием газа. Сопровождаются выраженной интоксикацией и тяжелым общим состоянием пациента.
Рассмотрим общие и местные проявления флегмоны в зависимости от ее локализации.
Наиболее часто на верхних конечностях встречаются флегмона кисти. Выделяют флегмону тенара (возвышение в основании большого пальца)/гипотенара; над- подапоневротическую флегмону срединного ладонного пространства; U-образную (перекрестную флегмону); комиссуральную флегмону (в дистальной части ладони); над- подапоневротическую флегмону тыла кисти.
Флегмона области тенара — пациенты жалуются на отек, боль и покраснение кожи в области тенара. При пальпации этой зоны резкая болезненность, также болезненны движения в первом пальце. Из общих проявлений — субфебрильная температура тела.
Флегмона гипотенара — проявляется болезненностью и напряжением тканей при пальпации, умеренно выраженным отеком, гиперемией. Боли усиливаются при движении V пальца. Явления выраженной интоксикации отсутствуют.
Комиссуральная флегмона — чаще развивается при появлении трещин омозоленной/грубой кожи ладони в области пястно-фаланговых сочленений. Воспалительный очаг локализуется в комиссуральных пространствах 2-5 пальцев. Характерны отек дистальной части двух поверхностей кисти и выраженные боли, пальцы, расположенные по соседству с гнойным очагом согнуты в межфаланговых суставах и несколько разведены, а их разгибание из-за натяжения воспаленного апоневроза ладони болезненно.
Флегмоны срединного пространства. Кожа центральной части ладони выбухает, напряжена, при пальпации резко болезненная. Особенно выражен отек со стороны тыла кисти. Значительное усиление боли вызывает попытка активного/пассивного разгибания 2-5 пальцев. При запоздалом лечении могут осложняться прорывом гнойного содержимого в щель тенара. Воспалительный процесс сопровождается головными болями, повышением температуры тела, изменениями со стороны периферической белой крови.
U-образная флегмона. Относится к наиболее тяжелой форме флегмоны кисти. Представляет совместное поражение локтевой/лучевой синовиальных сумок ладони. Пальцы незначительно приведены к ладони, активные/пассивные движения значительно усиливают боль. При пальпации выраженная болезненность в проксимальной части кисти и в зоне проекции сухожилий сгибателей 1 и 5 пальцев. Сопровождаются выраженной интоксикацией (общая слабость, головная боль, высокая температура тела). Представляет особую опасность из-за высокого риска распространения гнойно-воспалительного процесса на все клеточное и фасциальное пространство кисти.
Подкожная флегмона. Подкожная флегмона тыльной поверхности — наиболее легкая форма флегмоны кисти. Гиперемия и отек тканей носят разлитой характер и трудно установить границы гнойного очага. Общее состояние практически не страдает.
Подапоневротическая флегмона. При пальпации определяется разлитая болезненность более плотного инфильтрата, сопровождающегося гиперемией/отеком тыльной поверхности кисти. Могут присутствовать симптомы интоксикации.
Флегмона бедра — поверхностные флегмоны бедра с локализацией в бедренном треугольнике сопровождаются высоким риском распространения гнойного воспалительного процесса по глубоким межмышечным пространствам/по лимфатическим путям и через поверхностную фасцию с формированием глубоких флегмон бедра.
Флегмона голени. Локализуются преимущественно в переднем, заднем и наружном фасциальном ложе. Для глубокой флегмоны бедра и голени характерна общая симптоматика в виде озноба, вялости, потере аппетита, общей слабости, разлитой боли в месте локализации и повышение температуры тела до высоких цифр, увеличение и болезненность близлежащих лимфатических узлов. Начало острое, характерно быстрое развивитие. Местно: отёк и напряжение тканей (кожи.) В результате нарушения венозного оттока конечность существенно увеличивается в объёме. При поверхностной флегмоне можно отметить припухлость и гиперемию кожи, а также симптом флюктуации.
Флегмоны подколенной ямки. В большинстве случаев это аденофлегмона, поскольку их источником является воспаления подколенных лимфатических узлов с образованием гноя. Аденофлегмоны подколенной ямки как правило возникают в результате гноящихся ран в области ахиллова сухожилия/задненаружном отделе пяточной области. Пальпаторно — локальное повышение температуры, пальпируется очаг размягчения. Страдает функция сгибания ноги в коленном суставе, конечность принимает вынужденное положение и боли усиливаются при движениях.
Флегмона стопы. Наиболее часто флегмоны стопы возникают при проникающих через апоневроз повреждениях подошвы (глубокие подапоневротические флегмоны). При этом, в процесс часто вовлекаются пальцевые фаланги, плюсневые кости и суставы стопы с развитием гнойных артритов и остеомиелита костей стопы. Проявляется резкой болезненностью при наступлении на стопу, припухлостью, болезненностью при пальпации. Страдает общее состояние. Тыльные субфасциальные флегмоны стопы локализуются в клетчаточном пространстве между тыльной и собственной мышечной фасциями стоп. Проявляются припухлостью в месте локализации, гиперемией и болезненностью при надавливании.
Флегмона шеи. Флегмоны шеи относятся к тяжелым заболеваниям, требующих немедленной госпитализации. Ниже приведено фото флегмоны шеи.
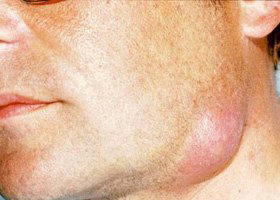
Поверхностные флегмоны шеи преимущественно локализуются над глубокой фасцией шеи в подчелюстной/подбородочной областях и вследствие их поверхностного расположения и легкой доступности для операционного вмешательства большой опасности не представляют.
Клинически они проявляются общим недомоганием, головными болями, повышением температуры тела до 38-40°С. В крови лейкоцитоз и сдвиг влево лейкоцитарной формулы. При отсутствии адекватного/своевременного лечения они могут распространяться на лицо.
Особую опасность представляют гнилостно-некротические флегмоны лица и шеи. Чаще инфекционный процесс распространяется из полости рта (фарингит, ларингит, кариесе зубов).
Глубокая флегмона шеи наиболее опасное заболевание, поскольку некротические процессы могут распространяться в клетчатку средостения с последующим развитием медиастинита. Из-за отсутствия четких диагностических признаков заболевания, поскольку очаг локализуется под глубокой фасцией шеи и диагностика глубокой флегмоны шеи часто вызывает затруднения.
Флегмоны челюстно-лицевой области условно можно разделить на две группы в зависимости от источника их возникновения: одонтогенные (основная причина заболевания пародонта, костной ткани твердых тканей зуба) и неодонтогенные (обусловленные инфицированием тканей в результате с механической травмы, тонзиллитом, ринитом, отитом). В зависимости от локализации флегмоны выделяются:
- Флегмоны с локализацией около верхней челюсти, при которых в патологический процесс вовлекаются структуры глаза (флегмона орбиты глазницы, флегмона, флегмоны височной, подвисочной, орбитальной области, флегмона слезного мешка или века, твердого/мягкого нёба).
- Флегмоны, локализующиеся около нижней челюсти (аденофлегмона подчелюстной области, подбородочной, подчелюстной области — окологлоточного, нижнечелюстного субмассетериального пространства, околоушной слюнной железы и др.)
- Флегмоны верхнего/нижнего отделов дна полости рта (флегмоны языка, подъязычной области, флегмона/абсцесс челюстно- язычного желобка, разлитая флегмона дна полости рта и др).
К общеклиническим проявлениям и флегмон челюстно-лицевой области относят явление выраженной интоксикации (потеря аппетита, общая слабость, ознобы, потливость, учащение дыхания/пульса), изменения в периферической крови, нарушение терморегуляции (повышение температуры до 39-40°С); явления токсического нефрита.
Местная воспалительная реакция проявляется в виде гиперемии, инфильтрата и отека в месте локализации флегмоны. Характерным является нарушение подвижности нижней челюсти в той или иной мере, вплоть до развития воспалительной контрактуры, нарушение слюноотделения, расстройство артикуляции, речи, реже — дыхания, резкая болезненность/нарушение акта жевания. Разнообразие клинической картины определяется локализацией флегмоны и ее распространённостью (в одном/двух-трех клетчаточных пространствах). Распространенные флегмоны характеризуются быстро прогрессирующим тяжелым течением, а эндогенная интоксикация нарастает по мере увеличения объема гнойного процесса.
Хроническая флегмона развивается при высокой сопротивляемости организма пациента на фоне микрофлоры с низкой вирулентностью и сопровождается формированием плотного, деревянистого инфильтрата.
Анализы и диагностика
Для диагностики флегмон из инструментальных методов используется УЗИ. Дифференциальная диагностика проводится с рожистым воспалением, тромбозом глубоких артериальных/венозных сосудов, остеомиелитом.
Лечение флегмоны
Как ее лечить флегмону? Независимо от локализации патологического процесса пациенту показан постельный режим. В стадии серозно-инфильтративной проводят консервативное лечение антибактериальными препаратами.
Местно: полуспиртовые компрессы с раствором Димексида, повязки на пораженную область с мазью Левомеколь. При выраженной интоксикации проводится дезинтоксикационная терапия. При необходимости назначают иммуномодулирующие препараты, витамины, общеукрепляющие средства и проводят симптоматическую терапию.
При локализации флегмоны на конечностях (флегмона стопы, кисти, бедра, голени и др.) показана иммобилизация конечности. При переходе процесса в гнойно-некротическую форму показано вскрытие флегмоны под общей анестезией и дренирование клетчаточных пространств.
Читайте также:


