Что такое пдс при остеохондрозе
Что такое остеохондроз пояснично-крестцового отдела позвоночника

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Остеохондроз – это форма поражения позвоночника, при которой наблюдается деформация межпозвоночных дисков: содержимое ядра межпозвоночного диска высыхает, позвонок теряет свои возможности амортизации нагрузок, и постепенно на фиброзном кольце позвоночного диска появляются трещины. Высота позвонков изменяется, они приобретают клювовидную форму, неправильно разрастаются. Остеохондроз чаще всего возникает не в шейном и грудном, а в поясничном и крестцовом отделах позвоночника. Это связано с тем, что на поясницу ложится наибольшая нагрузка при движении, занятиях спортом, перемещении тяжестей, долговременном нахождении человека в одной позе.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причины возникновения
Считается, что как таковую причину поясничного остеохондроза выделить нельзя. Развитие заболевания запускает совокупность факторов, среди которых выделяют:
- Малоподвижный образ жизни. Работа за компьютером, отсутствие физических упражнений, избегание пеших прогулок способствует тому, что мышцы спины слабеют, а нагрузка на позвоночник увеличивается.
- Нарушение метаболизма и заболевания эндокринной системы. Эти процессы ухудшают питание тканей позвоночного столба.
- Уже имеющиеся заболевания опорно-двигательного аппарата: плоскостопие, искривление позвоночника.
- Чрезмерные физические нагрузки, особенно, поднятие тяжестей. В зону риска входят спортсмены, занимающиеся тяжелой атлетикой, грузчики, рабочие профессии, связанные с транспортировкой грузов.
- Неправильное питание, лишний вес, недостаточное количество сна, стресс.
Причины появления проблемы
Хондроз поясницы возникает в следующих случаях:
- Нарушения осанки, приводящие к неравномерному распределению нагрузки на позвоночный столб.
- Тяжелый физический труд, нерегулярные нагрузки при общем малоподвижном образе жизни.
- Слабый мышечный корсет.
- Переохлаждение поясничного отдела.
- Длительное нахождение в неподвижности, сидячий образ жизни, многочасовые поездки за рулем.
- Болезни сердечно-сосудистой, эндокринной системы.
- Проблемы с обменом веществ.
- Врожденные или появившиеся недавно патологии опорно-двигательной системы.
- Профессиональная спортивная деятельность, связанная с поднятием большого веса.
Читайте также: симптомы и лечение остеохондроза поясничного отдела.
Хондроз поясничного отдела позвоночника, симптомы которого появляются не сразу и требуют начать лечение как можно скорее, чаще появляется у лиц от 50 лет и старше, людей, страдающих гиподинамией, стресса, излишков веса. Постоянное нарушение осанки провоцирует дистрофию межпозвоночных дисков, нехватка полезных веществ и витаминов в рационе ослабляет опорно-двигательный аппарат. Еще одной проблемой, способной повысить риск, является ношение обуви на чрезмерно высоком каблуке или платформе: эта причина нередко вызывает хондроз у представительниц прекрасного пола.
- Советуем прочитать: диагностика остеохондроза.
Рентгенологические исследования
В общеклинической практике рентгенодиагностике остеохондроза основывается на изучении рентгенограмм (РГМ), выполненных в двух взаимно перпендикулярных проекциях, а также в двух косых (под углом 45 градусов) проекциях.
Рентгенологические симптомы
Статические изменения (выпрямление лордоза, локальный кифоз, гиперлордос)
Склероз замыкательных пластин
Скошенность углов тел позвонков
Снижение высоты диска
Краевые разрастания (остеофиты)
Клиновидная деформация тел позвонков
Деформация крючковидных отростков
Стандартная спондилография проводилась у всех больных в прямой и боковой проекциях в фиксированном положении шейного отдела позвоночника. Характер и частота рентгенологических признаков остеохондроза у обследованных больных представлены в таблице 3.1 и рис. 3.1-3.7.
Анализ таблицы 3.1 показывает что, наиболее характерными рентгенологическими признаками остеохондроза на стандартных спондилограммах были изменения физиологического лордоза (78,8%), склероз замыкательных пластинок (70,4%), снижение высоты диска (68,8%), субхондральный склероз (67,2%) и наличие остеофитов (64,6%).
Наиболее ранним признаком поражения диски I является выпрямление шейного лордоза позвоночника. Это свидетельствует об уменьшении подвижности сегментов позвоночника вследствие дегенеративно-дистрофических изменений в межпозвонковом диске.
В 96 (78,8±3,7%) наших наблюдениях симптом изменения физиологическом лордоза шейного отдела позвоночника был одним из первых рентгенологических признаков остеохондроза. Он характеризовался сглаживанием или выпрямлением физиологического лордоза, а в некоторых случаях и локальным кифозом с подвывихом позвонка.
При анализе рентгенограмм ШОП нами обращалось внимание и на состояние межпозвонковых отверстий. Они образованы нижней вырезкой в форме дуги вышележащего позвонка и верхней вырезкой корня дужки нижележащего позвонка, а также капсулой межпозвонкового сустава, задним краем тела позвонка и диском (рис. 3.8-3.9).
На передне-задних (фронтальных) рентгенограммах позвоночника зона расположения межпозвонковых отверстий определяется непосредственно латерально oт позвоночного канала. Так как задней границей каждого отверстия являются передние края суставных отростков, указанная зона отверстий находится между смежными ножками дуг соседних позвонков. В среднем и нижнем уровне ШОП внутренней стенкой МПО являются суставы Лужка.
На боковых снимках рентгеновские изображения межпозвонковых отверстий суммируются с обеих сторон и определяются на фоне позвоночного канала в виде четко очерченного просветления. Переднюю границу МПО на боковой РГМ образуют нижний отдел задней поверхности тела позвонка и задняя поверхность диски соответствующего позвонка.
Верхняя граница МПО образованна нижней вырезкой вышележащей ножки дуги, нижняя граница - верхней вырезкой нижележащей ножки дуги. Заднюю границу МПО можно определить по передним краям суставных отростков.
Наиболее точная характеристика межпозвонковых отверстий имеет место при рентгенографии шейного отдела позвоночника в косой проекции, при которой четко определяется причина сужения МПО.
По результатам нашего анализа, рентгенологическое исследование (РИ) является ведущим в выявлении характера и протяженности дегенеративно-дистрофического процесса.
Однако, в связи с развитием и внедрением новых технологий в лечении остеохондроза позвоночника, более жесткими требованиями к топической диагностике врачей вертеброневрологов информативность стандартной обзорной РГФ оказалась недостаточной.
На смену ей пришел метод функциональной рентгеноспондилографии (ФРСГ). Для того, чтобы объективно оценить результаты ФРСГ, нами применены рентгенопланиметрия и диагностические коэффициенты (индексы) (А.Н.Михайлов, 2000, 2002).
Комплексная оценка РГФ позвоночника и ФРСГ позволила четко дифференцировать два типа изменений, а именно: рентгено-функциональный и рентгено-структурный, что очень важно для определения тактики лечения и, особенно, мануальной терапии.
При остеохондрозе шейного отдела позвоночника с болевым и мышечно-тоническими синдромами на спондилограммах изменения выявлялись у 451 (90,2±1,3%) больных в сегментах С4-С5, нарушение физиологического шейного лордоза - у 438 (87,6±1,5%) и уменьшение амплитуды и гармонизации движения - у 467 (93,4±1,1%). При 1 типе изменения определялись преимущественного в сегменте С4-С5 и были функциональными, а при II типе в сегментах С5-С6.
Причем, угловая и линейная подвижность сегментов отмечалась реже и в 65,5±4,3% случаев имели место рентгеноморфологические изменения.
При изучении характера двигательных нарушений в НДС оказалось, что у пациентов с рентгено-функциональными признаками остеохондроза шейного отдела позвоночника имели место одинаково часто как гипомобильность, так и гипермобильность. Из них последняя встречалась несколько чаще.
У больных с ренгтено-структурными изменениями преобладала гипомобильность позвоночно-двигательных сегментов, а гипермобильность имела компенсаторный характер и наблюдалась только в смежных с гипомобильным ПДС.
Таким образом, при рентгенографии позвоночника у больных с НПОП выявляются следующие рентгенологические симптомы: статические изменения, уменьшение высоты МПД и его уплотнение, контурирование замыкающих пластин, реактивные экзостозы передней и задней продольных связок, унковертебральный артроз, спондилоартроз, деформация и склероз позвонков, сужение МПО.
При проведении функциональной спондилографии на начальных этапах развития остеохондроза диска может появляться нестабильность ПДС, выражающаяся в повышенной смещаемости при анте- и ретрофлексии позвонков. По мере нарастания дегеративных изменений диска и сопутствующих им репоративных процессов подвижность ПДС уменьшается до минимум.
Весьма частым спутником дегенеративного изменения диска является межпозвонковый артроз. Снижение амортизационных свойств диска, а также снижение вертикального размера его способствует перегрузке межпозвонковых суставов, в том числе и унковертебральных.
Унковертебральный артроз сопровождает дегенеративные изменения диска. Снижение высоты диска, вызывает перегрузку унковертебрального сустава с соответствующими компенсаторными изменениями суставных поверхностей, включая образование экзостозов, которые вызывают раздражение позвоночной артерии, суживая одноименный канал.
Одновременно задние экзостозы этой локализации могут вызвать частичную компрессию корешка межпозвонковом отверстии.
И.С. Абельская, О.А. Михайлов, В.Б. Смычек
В настоящее время согласно современным нейрофизиологическими и нейрорентгенологическими методиками исследований, а так же опыту нейрохирургов - остеохондроз позвоночника следует рассматривать как процесс перестройки структуры ПДС (позвоночного двигательного сегмента), прежде всего диска, направленный на увеличение функциональных возможностей позвоночного столба в целом.
В этом смысле этот тяжелый патологический процесс перестройки хрящевых и костных структур ПДС может быть условно сравнен с асептическим некрозом апофизов различных костей, сопровождающихся распадом нормально организованной кости и последующим замещением ее костной тканью другой структуры. В результате этой мучительной перестройки увеличивается опорная способность пораженной кости, т.е. возникает ортопедическая компенсация.
Наиболее иллюстративно компенсирующее значение остеохондроза диска при истинном спондилолистезе ПДС L5-S1. Подвижный здоровый диск этого сегмента при грубой несостоятельности суставно-связочного аппарата не способен удержать пораженный сегмент в нормальном положении. Только быстрая дегенерация диска с последующей оссификацией является необходимой мерой ортопедической компенсации неминуемых грозных неврологических осложнений при подвижности этого отдела. В данном случае, остеохондроз имеет оздоравливающее значение, направление его развития имеет компенсаторное назначение. Остеохондроз диска как полифакториальный процесс выключает из биомеханики позвоночника дефектный позвоночно-двигательный сегмент.
Остеохондроз - не хроническое бесконечное заболевание, не раннее старение, не изнашивание диска; это проводимый природой процесс выключения из движения сегмента позвоночника, это естественный спондилодез.
Поэтому обозначать остеохондроз как безусловно патологический и безусловно саногенетический процессы следует проводить с большой оговоркой.
В своем развитии остеохондроз диска имеет критические этапы, сопровождающиеся срывами компенсаторных возможностей. Клинические проявления их детально изучены, классифицированы, разработаны способы лечения и меры профилактики следующего обострения. Не следует понимать эту оговорку буквально: чаще остеохондроз как процесс саногенетический даже в критические этапы своего развития никаких беспокойств больному не доставляет или они минимальны.
Факторы способствующие развитию остеохондроза (в наиболее общем смысле это все патологические ситуации, возникающие в разных возрастных аспектах человека):
•Первая группа причин - дезонтогенетические причины : аномалии развития отдельных позвонков, их соединений, аномалии суставного тропизма, недоразвитие отдельных элементов позвонка, дуг, диска и др.
•Вторая группа причин - потеря диском эластических (рессорных) функций при перегрузках отдельных сегментов . Как правило, это диски наиболее напряженных отделов - нижнешейного и нижнепоясничного. Известно, что неблагоприятные статикодинамические условия функционирования отдельных позвоночно-двигательных сегментов приводят к деполимеризации мукополисахаридов коллагена и эластических волокон диска, тем самым уменьшается гидрофильность тканей и снижается их упругость.
•Третья группа причин - травматические поражения позвоночника : в этом отношении наиболее значимы поражения диска (грыжа Шморля), переломы дужек, истинный травматический спондилоз, переломы тел и др.
•Четвертая группа - дисметаболические поражения костной ткани , включающие достаточно большую группу заболеваний с разной этиологией (объединяет их механизм перестройки структуры костной ткани - формирование кости с измененной архитектоникой; к этой группе заболеваний можно отнести остеохондропатии (Шоерман-Мау, Кальве и др.), гормональные спондилопатии, мукополисахаридозы и пр). Остеохондроз в группе этих заболеваний выступает в качестве стабилизирующего фактора - способствует ограничению экскурсий в целом блоке ПДС.
Этапы функционально-структурной перестройки ПДС в ответ на воздействие указанных этиологических факторов можно представить в виде следующего алгоритма.
1. Гиперфункция ПДС - реализация мер защиты в ответ на изменение функции ПДС. Это включение физиологических мер защиты (по И.П.Павлову) или саногенетических реакций (по современной терминологии). Проявляется изменением физиологического состояния активных элементов локомоторной системы, частью которых, естественно, является ПДС.
Проявляется:
•гипертрофией мышц
•изменением возбудимости нейромоторной системы
•ограничением двигательной активности
•перестройкой и формированием нового паттерна движений в пораженной зоне (т.е. изменения некоторых слагаемых двигательного стереотипа) и другими реакциями, являющимися подвижными слагаемыми
Возможная перестройка костной ткани по типу реализации гипертрофических (гиперпластических) процессов без изменения нормальной структуры тоже является проявлением саногенетических реакций. Продолжительность этого этапа может быть значительной (несколько лет и десятилетий).
Если этих мер достаточно, то пациент в течение всей жизни особых проблем по поводу болей в позвоночнике вряд ли будет иметь. Понятно, что в проведении лечебных мероприятий, включая мануальную терапию, нет необходимости.
2. Дисфункция ПДС реализуется качественным изменением саногенетических реакций. Этот этап изменений наступает вследствие недостаточности саногенетических процессов при превышении активности патологических факторов, т.е. при узости диапазона саногенетических реакций. Этот этап условно патологический.
Проявляется:
•перегрузками сегментарной и регионарной мускулатуры
•формированием миогенных, фасциальных, связочных триггерных пунктов
В результате действия этих факторов меняется патологическим образом комплекс двигательных штампов, появляются несвойственные паттерны движений - формируется порочный двигательный стереотип.
Формирование функциональных блокад ПДС как меры неспецифической некачественной защиты является характерным. Продолжительность этого этапа несколько лет.
Следует иметь в виду, что:
•граница между первым и вторым этапами является условной
•что между ними имеется подвижное равновесие
•возможно обратное развития патологических накоплений второго этапа
3. Дистрофия ПДС - декомпенсация саногенетических реакций, т.е. этап патогенетических процессов. Развертывается он по механизму структурной перестройки элементов локомоторной системы при декомпенсации физиологических мер защиты.
Проявляется этот этап дегенеративными изменениями ПДС и позвоночного столба.
Наиболее распространенный процесс - остеохондроз диска, имеет две основные разновидности в своем течении: осложненную и неосложненную.
•Осложненная - разрушение диска с грыжеобразованием и формированием компрессионных и рефлекторных синдромов остеохондроза, сопровождающаяся массивной клинической симптоматикой. Продолжительность 0,5-1,5 года.
•Неосложненная - фиброз и оссификация диска без неврологических нарушений и без существенных клинических проявлений. Продолжительность - 3-5 лет.
Кроме остеохондроза позвоночника, дистрофическим процессом поражается сустав, связочный аппарат, костная ткань. В результате завершения этих процессов возникает новая структура, соответствующая патологической функциональной перестройке. Соответствующие клинические синдромы хорошо известны.
4. Консолидация ПДС : оссификация диска с выключением ПДС из движения. Полная ортопедическая компенсация функций пораженного сегмента с возложением их на соседний ПДС. Это означает, что соседний сегмент оказывается в условиях первого этапа перегрузок, что может быть причиной развития остальных этапов перестройки.
Таким образом можно проследить за развитием последовательных патологических процессов в различных звеньях позвоночного столба. Но жизнь намного сложнее всяких схем и патогенетические циклы могут измениться в зависимости от конкретных условий.
Соответственно выделенным этапам функционально-структурной перестройки ПДС лечебные мероприятия каждого этапа принципиально отличаются друг от друга.
•Первый этап в проведении лечебных мероприятий не нуждается.
•Проведение общих реабилитационных мероприятий будет профилактическим в отношении перехода первого этапа во второй.
•На втором этапе патогенетически обоснованы ЛФК, массаж, мануальная терапия, сенсомоторная активация.
•Третий этап включает комплекс лечебных приемов по патогенетическому принципу.
•Четвертый этап в лечении не нуждается, но неминуемая перегрузка соседнего сегмента требует особой деликатности врача в рекомендациях по физической активности пациента.
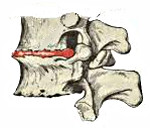
Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) - МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
МКБ-10

- Этиология и патогенез
- Симптомы остеохондроза позвоночника
- Осложнения остеохондроза позвоночника
- Диагностика остеохондроза позвоночника
- Лечение остеохондроза позвоночника
- Цены на лечение
Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела - медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно - резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.

Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов - карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Читайте также:



