Что такое лимфаденопатия шеи у ребенка как лечить
Увеличение лимфатических узлов – это тревожный симптом, указывающий на то, что в организме произошел какой-то сбой. Чаще всего это нарушение связывают с ослаблением иммунной защиты вследствие инфекционных патологий. Такое явление называется лимфаденопатией и требует внимания. Лимфаденопатия у детей может указывать на инфекционные процессы, но также выступает симптомом злокачественных новообразований. Разобраться в причинах патологии и подобрать оптимальную схему лечения может только врач.
Особенности нарушения

При снижении иммунной системы лимфатические узлы могут воспаляться
Увеличение лимфатических узлов – нормальная реакция организма на различные патологические процессы. Это объясняется тем, что лимфатические узлы являются важной частью иммунной системы. При снижении иммунитета они первыми реагируют на нарушения в работе организма.
Как правило, лимфаденопатию у детей связывают с инфекционными заболеваниями. Причем увеличение узлов в лимфатической системе не является самостоятельным заболеванием, а лишь специфической реакцией иммунитета на ухудшение работы всего организма.
В большинстве случаев лимфаденопатия не опасна, однако требует внимания. Избавиться от проблемы можно только после выявления причины и грамотного лечения основного заболевания, которое повлекло за собой лимфаденопатию.
В теле человека расположено около 500 лимфоузлов. Все они могут реагировать на патологический процесс, протекающий в организме. Как правило, увеличиваются те узлы, которые расположены ближе всего к патологическому очагу. Например, при хроническом тонзиллите у детей наблюдается шейная лимфаденопатия, характеризующаяся увеличением узлов на шее. При воспалении мочевого пузыря увеличиваются узлы в паху, при патологиях ЖКТ – в брюшной полости.
В некоторых случаях могут увеличиваться одновременно несколько групп лимфатических узлов. Такую патологию связывают с системными заболеваниями, тяжелыми инфекционными процессами, онкологией.
Симптомы лимфаденопатии
Точная симптоматика зависит от того, какие лимфатические узлы отреагировали на нарушение в работе организма. Общие симптомы:
- упадок сил и постоянная слабость;
- повышение температуры тела;
- головная боль;
- ночная потливость;
- ухудшение аппетита;
- потеря веса.
Если узлы расположены поверхностно, как, например, паховые или подмышечные, увеличенный узел будет прощупываться как шишка. При этом пальпация бывает достаточно болезненна.
Увеличение внутренних узлов, например, грудных или брюшных, можно диагностировать только путем аппаратного обследования – УЗИ или МРТ. Это объясняется тем, что они расположены глубоко и прощупать их самостоятельно невозможно.
На увеличение лимфатических узлов всегда реагирует печень и селезенка. Эти органы увеличиваются в размере, что связано с ослаблением барьерной функции лимфатической системы и повышением нагрузки на печень. В некоторых случаях это ощущается как чувство тяжести и давления в области печени, но чаще всего этот симптом не имеет клинических проявлений и определяется посредством УЗИ.
Виды нарушения

Если патологию вовремя не лечить, она может обрести хроническую форму
Увеличение лимфатических узлов у детей классифицируется по трем признакам:
- локализация патологического процесса;
- характер течения;
- количество увеличенных лимфоузлов.
Лимфатические узлы расположены по всему телу. Например, увеличение шейных узлов у детей называется лимфаденопатия шейных узлов. Патология может проявляться увеличением подмышечных, паховых, грудных, забрюшинных и других групп лимфатических узлов.
По характеру течения выделяют острую, хроническую и рецидивирующую формы патологии. Первично проявившееся увеличение лимфатических узлов на фоне инфекционных заболеваний – это острая лимфаденопатия. Если она не была вылечена, а причина не выявлена и не устранена, нарушение переходит в хроническую форму. При этом острые симптомы отсутствуют, но наблюдается постоянное увеличение узлов. Рецидивирующей называется лимфаденопатия, повторно поражающая те же лимфатические узлы спустя некоторое время после лечения.
По степени вовлеченности узлов лимфатической системы в патологический процесс различают локальную, регионарную и генерализованную лимфаденопатию. Локальным называется нарушение, при котором увеличивается один узел в определенной зоне. Регионарная лимфаденопатия диагностируется в том случае, если увеличены сразу несколько узлов в одной зоне. Так, односторонняя лимфаденопатия шеи является локальной, а двусторонняя – регионарной. Генерализованной формой считается нарушение, при котором увеличены узлы сразу в нескольких регионарных областях, например, на шее, в паху и подмышками. Полилимфоаденопатия у ребенка также относится к регионарной форме, если увеличены узлы одной области, или к генерализованной форме, если в патологический процесс вовлечены сразу несколько разных зон.
Причины увеличения лимфоузлов
У детей чаще всего встречается лимфаденопатия шейных узлов. Это нарушение является первым симптомом различных инфекционных заболеваний, включая ОРВИ и тонзиллит. Из-за слабости иммунной системы ребенка лимфоузлы практически всегда увеличиваются во время простудных заболеваний.
Причины можно разделить на несколько групп:
- вирусные инфекции;
- бактериальные инфекции;
- грибковые заболевания;
- опухолевые новообразования;
- вакцинация.
Отдельно выделяют ряд патологий, которые сопровождаются увеличением лимфатических узлов.
Вирусных причин патологии очень много – это детские инфекции (корь, краснуха), инфекционный мононуклеоз, вызванный вирусом Эпштейна-Барра, вирус простого герпеса.
Среди бактериальных причин на первом месте стоят зоонозные инфекции. Это группа заболеваний, передающихся через укус животного – собаки, крысы или кошки. Существует несколько заболеваний и нарушений, основным симптомом которых выступает увеличение узлов лимфатической системы. Знание признаков этих болезней поможет быстрее поставить диагноз и начать лечение.

Мононуклеоз – это острое вирусное инфекционное заболевание, которое сопровождается лихорадкой, поражением ротоглотки и лимфатических узлов
В МКБ-10 болезнь можно встретить под кодом В27.0. Это вирусная патология, возбудитель – вирус Эпштейна-Барра. Симптомы заболевания следующие:
- сильная слабость;
- бронхит и трахеит;
- цефалгия;
- головокружение;
- боль в горле.
Заболевание сопровождается значительным увеличением лимфатических узлов, достаточно часто они воспаляются. При пальпации увеличенных узлов чувствуется сильная боль. Также наблюдается увеличение селезенки и печени.
Эта болезнь не имеет специфической терапии, практикуется симптоматическое лечение и ограничение физических нагрузок.
В зависимости от особенностей течения болезнь обозначается кодами А15-А19. Это заразное заболевание, вызванное палочкой Коха. Туберкулез обычно поражает дыхательную систему, однако бактерия может проникать и в другие органы и системы. Особенность патологии – длительное бессимптомное течение. Достаточно часто на начальных этапах специфических признаков нет, и увеличение лимфатических узлов долгое время может быть единственным симптомом. Как правило, при этой болезни увеличиваются грудные лимфоузлы, однако может наблюдаться подмышечная, шейная и паховая лимфаденопатия.
Своевременное обнаружение туберкулеза до появления острых симптомов (кашель, слабость и т.д.) значительно упрощает терапию, поэтому важно своевременно обратиться к врачу при увеличении лимфоузлов.
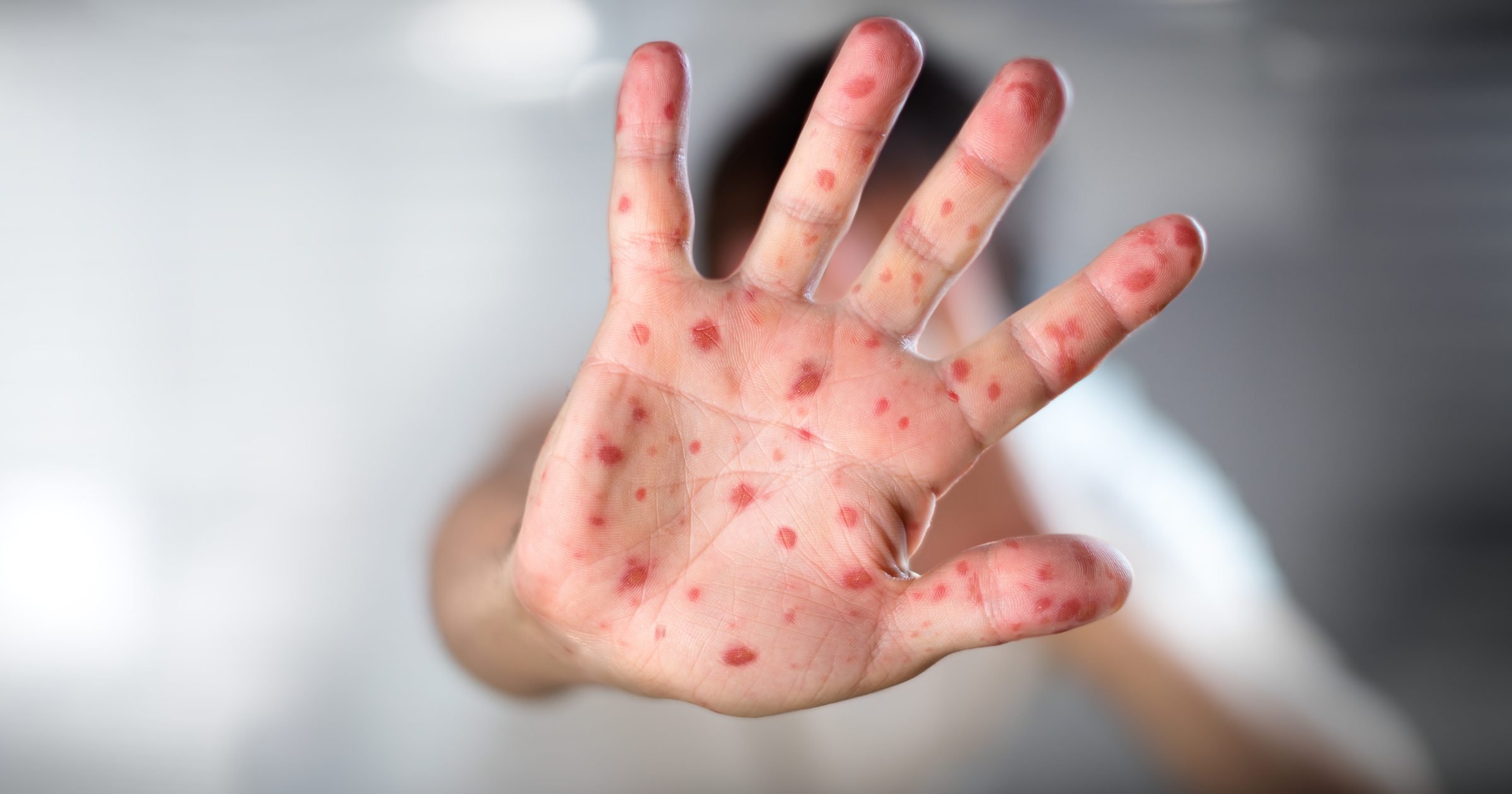
При поражении организма инфекциями, происходит воспаление лимфатических узлов
Эти три вирусных заболевания объединяет то, что они встречаются преимущественно в детском возрасте. Взрослые люди ими практически не болеют, так как после эпизода заражения организм вырабатывает пожизненный иммунитет к этим инфекциям.
Корь по МКБ-10 обозначается кодом В05. Характерные особенности: высокая степень заразности (почти 100%), значительное повышение температуры тела (до 40-41 градусов), образование пятнисто-папулезной сыпи, поражение горла и верхних дыхательных путей.
Краснуха обозначается кодом В06. Отличается мягким течением. Типичные симптомы: умеренное повышение температуры тела (до 38 градусов), головная боль, пятна на коже, лимфаденопатия и фарингит.
Ветрянка обозначается кодом В01. Она проявляется образованием пузырьковой сыпи по всему телу и на слизистых оболочках, повышением температуры тела, общей слабостью. Сыпь сильно зудит; если ее расчесывать, существует риск образования мелких рубцов.
Диагностика
Заметив увеличение узлов лимфатической системы у ребенка, следует отвести его на осмотр к педиатру. Врач проведет физикальное обследование, соберет анамнез и направит на дополнительные анализы. Обязательно сдается анализ крови, мочи и кала. Это позволяет выявить скрытые инфекции и исключить паразитарные инвазии, при которых также могут увеличиваться лимфатические узлы.
Дополнительно может быть назначено УЗИ увеличенных лимфатических узлов, МРТ или рентгенография.
Принципы лечения

Лечение лимфаденита у детей базируется на терапии антибиотиками
Схема терапии зависит от причины лимфаденопатии, так как само по себе это нарушение не лечится.
Как правило, в 70% случаев причиной патологии выступают ОРВИ. В этом случае назначают симптоматическую терапию – противовирусные и жаропонижающие средства, иммуномодуляторы.
При бактериальных поражениях организма (тонзиллит, пневмония, туберкулез и т.д.) назначают антибиотики. Препараты подбирают индивидуально в каждом конкретном случае.
Детские инфекционные заболевания, такие, как ветрянка, не лечатся. При тяжелом течении болезни врач может порекомендовать общеукрепляющие и противозудные средства, в остальном же организм справляется с болезнью своими силами.
При увеличении узлов у грудничков необходимо сначала исключить прорезывание зубов, прежде чем начать лечение, так как такой симптом не всегда указывает на патологию.
Лимфаденопатия шейных лимфоузлов – это такое состояние организма, при котором лимфатические узлы увеличиваются в размерах. В нормальном состоянии ни увидеть, ни прощупать лимфоузлы нельзя. У детей они в здоровом состоянии чуть видны из-за отсутствия жировой прослойки на шее. Вдобавок увеличение может спровоцировать не только начинающееся заболевание, а и другие факторы. Лимфаденопатия – не просто увеличение, это воспаление лимфатических узлов, которое расценивается как самостоятельный симптом и как запущенная форма лимфаденопатии. В медицине лимфаденопатия обозначается также термином аденопатия (обозначающий увеличение, припухлость и начало воспаления железистых либо лимфоидных тканей).
По Международной классификации болезней десятого пересмотра МКБ-10 лимфаденопатия имеет код – R59.
Лимфатический узел – образование из лимфоидной и соединительной тканей розово-серого цвета, расположеное по ходу крупных глубоких вен, иногда вдоль крупных нервов. Визуально лимфоузел напоминает фасоль. Нормальный размер лимфоузлов составляет до 1-1,1 см в диаметре. В организме лимфатические узлы располагаются, как правило, группами. Хирурги разделяют на шее шесть анатомических областей. В рамках конкретной области лимфоузлы расположены следующим образом:
- 1 область – лимфоузлы делятся на два типа: поднижнечелюстные (находятся в зоне, ограниченной нижней челюстью, шилоподъязычной мышцей и передним брюшком двубрюшной мышцы) и подбородочные (подъязычная кость, передние брюшки двубрюшных мышц).
- 2 область – верхние яремные лимфатические узлы. 2 группы – передние и задние. Разделяет их добавочный нерв.
- 3 область – средние яремные узлы. Уровень находится в границах между нижним краем подъязычной кости и нижним краем перстневидного хряща.
- 4 область – нижние яремные лимфоузлы. Находятся между нижним краем перстневидного хряща, ключицами, грудино-ключично-сосцевидной мышцы и латеральным краем грудино-щитовидной мышцы.
- 5 область – содержит лимфоузлы заднего треугольника шеи. Делится на два уровня, разделяет верхние и нижние узлы дуга перстневидного хряща.
- 6 область – передние шейные лимфатические узлы. Включают предтрахеальные, паратрахеальные и предгортанные (дельфийские). Находятся между яремной вырезкой грудины снизу, с латеральной стороны рядом с сонными артериями.
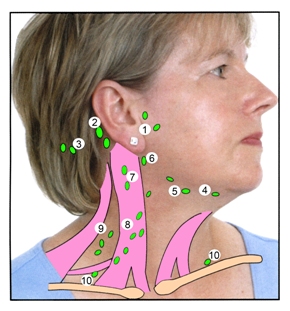
Причины появления лимфаденопатии шейных лимфоузлов
Шейные лимфатические узлы пропускают через себя лимфу от органов и их частей: нижняя губа, дно полости рта, верхушка языка, подсвязочный и связочный отдел гортани, верхушки грушевидных синусов, шейный отдел пищевода, носоглотка, волосистая часть кожи головы, ушных раковин, поверхность шеи.
Увеличение лимфоузлов не обязательно говорит о патологии. Лимфаденопатия, особенно у взрослых, возможна в указанных случаях:
- перегрузка нервной системы как следствие продолжительного и интенсивного стресса;
- сезонное ослабление иммунитета, весенний авитаминоз;
- нарушения обмена веществ;
- чрезмерное употребление алкоголя;
- резкий перепад температуры воздуха;
- аллергическая реакция;
- механическая травма лимфатического узла.
Если говорить о заболеваниях, сопровождающих увеличение узлов, причина порой кроется в следующем:

- Наличие инфекционного заболевания вирусной или бактериологической природы – ОРВИ, грипп, корь, гайморит, краснуха, ветряная оспа. Также туберкулёз, сифилис, гепатит, мононуклеоз, дифтерия.
- Заболевания, вызванные грибками – кандидоз, гистоплазмоз, актиномикоз.
- Болезни, вызванные паразитами – токсоплазмоз, лямблиоз.
- Аутоиммунные болезни – поражающие иммунную систему – подагра, ревматический артрит, волчанка. На фоне системной волчанки или ревматоидного артрита может развиться двусторонняя шейная лимфаденопатия. У детей такими же симптомами проявляется реактивный артрит.
- Гипертиреоз – болезнь щитовидной железы, сопровождается чрезмерным выделением гормонов.
- Онкологические болезни – доброкачественного и злокачественного происхождения – рак мозга, языка, горла щитовидной железы, нейробластома, лимфома, лейкемия. Как правило, это 5% случаев.
- Хронические воспалительные заболевания.
Одной из причин увеличения (гиперплазии) тканей лимфоузлов становится неспецифическая инфекция, вызванная микроорганизмами с условной патогенностью, которые постоянно находятся в организме человека. Если человек здоров, неудобств указанные микроорганизмы не причиняют.
Часто увеличение шейных лимфатических узлов связано с появлением инфекции в полости рта. Ребёнок грудного возраста может переживать лимфаденопатию, когда у него начинают резаться зубы. Сопровождается процесс повышенной температурой тела.
Увеличение шейных узлов у детей младшего и среднего школьного возраста возможно при детских инфекциях. Их иммунная система незрелая и реактивная – агрессивно реагирует на различные раздражители. Особенно этому подвержены дети, не прошедшие вакцинацию.
Симптомы лимфаденопатии
Лимфаденопатия не является самостоятельной патологией. Как правило, она указывает на другое заболевание. Различают три вида лимфаденопатии, в зависимости от распространённости:
- увеличивается один отдельный лимфоузел – это локальная лимфаденопатия;
- происходит увеличение нескольких лимфоузлов в пределах одной группы – это регионарная лимфаденопатия шейных узлов;
- увеличиваются узлы нескольких групп, переходят на другие части тела – это генерализованная лимфаденопатия.
Увеличение шейных лимфоузлов могут сопровождать следующие симптомы:
- Беспричинная слабость, утомляемость.
- Повышение температуры тела и конкретного кожного участка над узлом.
- Увеличение единичного узла или группы лимфоузлов в размерах, которые превышают нормальный 1,1 см. Узел можно заметить визуально, при пальпации он хорошо прощупывается на ощупь – они бугристые с отёком рядом расположенных мягких тканей.
- Степень сродства с окружающими тканями, подвижность лимфоузлов в поражённом участке – подвижность падает.
- Плотность и консистенция тканей в узле увеличивается.
- Нарушается сон.
- Частые головные боли.
- Повышенное выделение пота.
- Может сопровождаться потерей веса, сыпью, увеличением печени и селезёнки.
Если лимфаденопатия переходит в форму гнойного лимфаденита, появляется сильный болевой синдром. Он проявляется также в районе ответственности подчелюстных (боль уходит вверх) и подмышечных (боль уходит вниз) лимфоузлов. Если лимфаденопатия запущена, возможно разрушение лимфоидной ткани лимфоузла. В последнем случае он подлежит удалению, так как не сможет более выполнять свои функции даже тогда, когда болезнь окажется излечена.

При туберкулёзе узел сам становится источником инфекции, поэтому должен быть удалён.
Если увеличение шейных узлов является признаком онкологических заболеваний, подобные припухлости не дают болевой синдром. Могут содержать метастазы, приходящие не только от органов головы и шеи, но и от органов, которые находятся в грудине. Зафиксированы случаи, когда метастазы от рака молочной железы обнаружены в лимфоузлах шейного отдела.
Воспаление генерализированного типа, если оно передаётся на шейные узлы от группы надключичных узлов слева, там, где находится узел Вихрова, говорит о наличии рака желудка в 3-4 стадии.
Диагностика лимфаденопатии
Чтобы лечение стало эффективным, нужно правильно установить причину возникновения лимфаденопатии. Это под силу исключительно квалифицированному врачу. Чтобы установить всю клиническую картину заболевания, специалист проводит первичный осмотр, включающий пальпацию увеличенных лимфоузлов. Так возникает шанс определить их плотность, консистенцию тканей, степень сродства с соседними тканями, а также подвижность, температуру, количество жидкости в узле, наличие болевого синдрома. Если болевой синдром есть, изучается его степень и распространение. Далее врач даёт направление на клиническое обследование и анализы:
- Анализ биологических жидкостей организма:
- Общий анализ крови – определение уровня лейкоцитов, соотношение между группами лимфоцитов, соотношение общей массы лейкоцитов по отношению к другим клеткам крови.
- Анализ крови на аллергены.
- Исследования крови на онкологические маркеры.
- Общий анализ мочи может определить начало системной волчанки, подагры, наличие вирусных инфекций, грибков, бактерий типа кишечной палочки.
- Диагностическая пункция лимфоузла – через прокол шприцем забирается жидкость и помещается на предметное стекло. В норме в препарате будут находиться только макрофаги и лимфоциты. Если есть нейтрофилы, в организме идёт воспалительный процесс, если есть онкология – в препарате будут присутствовать атипичные клетки. Также исследуется жидкость из увеличенного узла на степень чувствительности к препаратам противомикробного назначения.
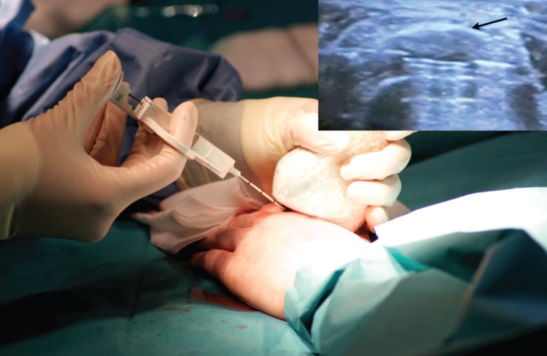
- Компьютерная или магнитно-резонансная томография назначается для того, чтобы исключить онкологические заболевания. А если такие имеются, с помощью исследования определяются границы очага поражения и наличие метастазов.
- Ультразвуковое исследование сосудов или ультрасонография – показывает консистенцию и наличие жидкости в лимфоузле, степень соединения узла с окружающими тканями, срастаются ли между собой лимфоузлы группы. Гнойные воспалительные увеличения шейных узлов покажут на ультразвуковом исследовании отсутствие кровотока в этих областях.
- Гистологическое исследование тканей лимфатических узлов или биопсия. Назначается для выявления злокачественных образований, метастазов или наличия деструктивных явлений в ткани, как при туберкулёзе.
- Флюорография назначается для исключения туберкулёза.
После получения результатов анализов лечащий врач может назначить лечение либо направить к специалисту узкого профиля: к пульмонологу, иммунологу, онкологу, гематологу. Такой врач скорректирует лечение, может назначить дополнительные исследования.
Лечение лимфаденопатии вирусного, бактериального и другого происхождения
Чтобы устранить лимфаденопатию, нужно ликвидировать причину, её вызвавшую. Чаще всего её вызывают воспалительные процессы в организме, в частности, заболевания, затрагивающие органы головы, шеи и верхней части грудной клетки.

- При вирусной природе заболевания назначают комплекс противовирусных препаратов и общее укрепление иммунитета.
- Если лимфаденопатия имеет бактериальное происхождение, назначают курс антибиотиков в равновесии с пробиотиками для последующего восстановления полезной микрофлоры кишечника.
- Противогрибковое лечение.
- Терапия, которая направлена на устранение воспаления и болевого синдрома.
- Применение антисептических препаратов локального воздействия – полоскание ротовой полости, горла, промывание носоглотки, пазух носа.
- Физиотерапия. Однако следует помнить, что резкие перепады температуры, особенно прогревания вредны для лимфоузлов в случае, если установлен воспалительный процесс или онкология. При нагревании инфекция начнет плодиться и распространяться дальше по организму.
- Укрепление иммунитета с помощью витаминных комплексов и специальных физических упражнений (методы лечебной физкультуры).
- При гнойном образовании в области дыхательных путей хирургическим путём удаляют нагноение, чистят рану или ставят дренаж, а потом проводят медикаментозное лечение. Удаление миндалин происходит только по медицинским показаниям, когда другие методы лечения не дают результатов.
Профилактика лимфаденопатии предполагает устранение причин, провоцирующих болезнь:
- нормализация режима дня в плане чередования отдыха и работы;
- отказ от алкоголя;
- укрепление иммунитета в межсезонье – переходные периоды между зимой и весной;
- закаливание организма;
- профилактика простудных болезней;
- в летнее время избегать помещений с кондиционерами.
Т.В. Шаманская, Д.Ю. Качанов, Московский областной онкологический диспансер (г. Балашиха), ФГУ Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии Росздрава (г. Москва)
Увеличение лимфатических узлов (ЛУ) может являться одним из симптомов многих заболеваний, различных как по клинической картине, так и по методам диагностики и лечения. В большинстве случаев причиной увеличения ЛУ являются процессы, не связанные с онкогематологическими и онкологическими заболеваниями. Это инфекционные (вирусные, бактериальные, грибковые, протозойные), иммунологические и другие состояния. Таким образом, взгляд на данную проблему представляет большой интерес как для педиатров, так и для узких специалистов.
В норме у здоровых детей пальпируются отдельные группы лимфатических узлов, обычно шейные, подмышечные и паховые. При этом с возрастом процент здоровых детей с пальпируемыми ЛУ возрастает. Так, у новорожденных пальпируемые ЛУ размером более 0,3 см можно выявить в 34% случаев, наиболее частой локализацией являются паховые ЛУ (24%). Однако уже у детей в возрасте 1-12 месяцев ЛУ пальпируются в 57% случаев, наиболее часто - шейные ЛУ (41%). Считается, что увеличенными являются ЛУ размером более 1 см для шейных и подмышечных ЛУ и 1,5 см для паховых ЛУ. Однако показано, что на протяжении всего периода детства шейные, подмышечные и паховые ЛУ размером менее 1,6 см являются частой находкой у здоровых детей. ЛУ увеличиваются за счет пролиферации лимфоцитов в ответ на инфекцию или в связи с развитием лимфопролиферативного заболевания. Кроме того, к увеличению ЛУ может приводить инфильтрация воспалительными или злокачественными клетками.
Локальная лимфаденопатия определяется как увеличение анатомически близко расположенных групп ЛУ. У больных с локализованной лимфаденопатией наиболее часто вовлекаются шейные ЛУ (85%), далее следуют подмышечные (6,7%) и надключичные (3,6%) ЛУ. Причинами, приводящими к локальной лимфаденопатии, чаще всего являются локальные инфекции.
Генерализованная лимфаденопатия - это увеличение ЛУ в анатомически несопряженных регионах. При этом может выявляться гепатоспленомегалия.
Генерализованная лимфаденопатия может вызываться системными инфекциями, аутоиммунными заболеваниями, болезнями накопления, приемом лекарственных препаратов, гистиоцитарными синдромами, злокачественными опухолями (табл. 1).
Таблица 1. Причины лимфаденопатии у детей [Твист С., Линк М., 2002]
| Инфекции | Бактериальные: Staphylococcus aureus, β-гемолитический стрептококк группы А, бруцеллез, туляремия, болезнь "кошачьей царапины" (Bartonella henselae) Вирусные: инфекционный мононуклеоз (Эпштейн-Барр вирус - ЭБВ), цитомегаловирус (ЦМВ), вирус иммунодефицита человека (ВИЧ), краснуха, корь Микобактерии: M. tuberculosis, атипичные микобактерии Протозойные: токсоплазма, малярия Грибковые: гистоплазмоз, кокцидиомикоз, аспергиллез |
| Аутоиммунные заболевания | ювенильный ревматоидный артрит, системная красная волчанка, сывороточная болезнь |
| Болезни накопления | болезнь Нимана-Пика, болезнь Гоше |
| Медикаментозные | противосудорожные препараты (фенитоин), аллопуринол, изониазид |
| Поствакцинальные | БЦЖ и др. |
| Злокачественные опухоли | лимфомы, лейкозы, метастазы солидных опухолей (нейробластома, рабдомиосаркома, опухоли щитовидной железы, назофарингеальный рак) |
| Гистиоцитозы | гистиоцитоз из клеток Лангерганса, гемофагоцитарные синдромы, синусовый гистиоцитоз с массивной лимфаденопатией (болезнь Розаи-Дорфмана) |
| Иммунодефицитные состояния | хроническая гранулематозная болезнь, дефицит адгезии лейкоцитов |
| Другие | Саркоидоз, болезнь Кавасаки, болезнь Кастлемана, болезнь Кикучи |
ОЦЕНКА БОЛЬНОГО С ЛИМФАДЕНОПАТИЕЙ
Детальный сбор анамнеза и физикальный осмотр являются начальным этапом оценки больного. В ряде случаев этого бывает достаточно для выяснения причины, приведшей к лимфаденопатии.
Поскольку инфекции являются наиболее частыми причинами, приводящими к лимфаденопатии, при сборе анамнеза необходимо обращать внимание на наличие у больного жалоб со стороны лор-органов, кожи, полости рта, а также выяснить наличие контакта с инфекционными больными. Кроме того, следует выяснить, предшествовали ли увеличению ЛУ укусы насекомых или повреждения кожи, нанесенные домашними животными, контакт с птицами. При сборе анамнеза обязательным является получение информации о поездках в другие регионы/страны и о приеме лекарственных препаратов. Важным является наличие или отсутствие у больного общих жалоб (утомляемость, похудание, ночные поты, повышение температуры тела, кожный зуд).
Во время физикального осмотра врач должен ответить на несколько вопросов: является ли пальпируемое образование ЛУ, является ли ЛУ увеличенным, каковы характеристики ЛУ и является ли увеличение ЛУ генерализованным.
Пальпируемое образование в области шеи - довольно частая находка при осмотре детей. Заболевания, способные проявляться наличием объемного образования в области шеи [Леун А., Робсон В. , 2004]:
При оценке ЛУ необходимо отметить их размеры, локализацию, количество увеличенных ЛУ, консистенцию, подвижность, болезненность, изменения кожи над ЛУ. При оценке размеров ЛУ недопустимо сравнение с зерном, горохом и т.д. Размеры ЛУ должны указываться только в сантиметрах.
Изменение в размерах шейных ЛУ чаще говорит об инфекционном характере заболевания, при этом, как правило, отмечается увеличение верхнешейных ЛУ. Увеличение надключичных ЛУ во всех случаях должно насторожить врача в отношении опухолевой природы патологического процесса. При этом увеличение надключичных ЛУ слева может являться результатом распространения опухоли, локализованной в брюшной полости, а увеличение надключичных ЛУ справа указывает на поражение органов грудной клетки [Самочатова Е.В., 2004]. У таких пациентов часто отмечается увеличение ЛУ средостения, обусловленное лимфопролифе-ративным заболеванием, туберкулезом или саркоидозом.
Наиболее частые причины, приводящие к увеличению отдельных групп ЛУ, перечислены в таблице 2.
Таблица 2. Причины увеличения отдельных групп ЛУ [Камитта Б., 2003]
| Внутрибрюшные: | злокачественные опухоли, мезентериальный аденит |
| Подмышечные: | болезнь "кошачьей царапины", инфекционные процессы в области верхних конечностей, грудной стенки, злокачественные опухоли |
| Шейные: | бактериальный лимфаденит, инфекции лор-органов, токсоплазмоз, инфекционный мононуклеоз, злокачественные опухоли, болезнь Розаи-Дорфмана, болезнь Кавасаки |
| Пахово-подвздошные: | инфекционные процессы в области нижней конечности, паховой области |
| Медиастенальные: | злокачественные опухоли, туберкулез, саркоидоз, гистоплазмоз, кокцидиомикоз |
| Затылочные: | краснуха, инфекционные процессы в области волосистой части головы |
| Околоушные: | болезнь "кошачьей царапины", инфекции в области глаз |
ЛУ при остром бактериальном лимфадените, как правило, увеличены с одной стороны, при пальпации ЛУ болезненный, может определяться флюктуация, кожа над ЛУ гиперемирована. Напротив, наличие плотного безболезненного ЛУ должно наводить на мысль о злокачественном заболевании.
Во время осмотра пациента необходимо обратить внимание на состояние кожных покровов (наличие следов укусов, кожно-геморрагического синдрома, воспалительных элементов, проявлений себореи и атопического дерматита). Важным является осмотр лор-органов с целью выявления очагов инфекции. Кроме того, необходимо определить размеры печени и селезенки для выявления гепатоспленомегалии.
ЛАБОРАТОРНЫЕ МЕТОДЫ
Объем обследования пациента с лимфаденопатией может быть как достаточно обширным, так и довольно ограниченным, что определяется характеристиками каждого конкретного случая. Однако его проведение необходимо для правильной постановки диагноза.
Рекомендуемый объем обследования пациента с лимфаденопатией [Нидл Л., Камат Д., 2004]:
Общий анализ крови с подсчетом лейкоцитарной формулы, исследование мазка периферической крови (а не только использование гематологических анализаторов), СОЭ, уровень лактатдегидрогеназы (ЛДГ), трансаминаз и мочевой кислоты в биохимическом анализе крови являются базисными параметрами для выявления системных заболеваний, таких как злокачественные опухоли и аутоиммунные заболевания. Повышение уровня лейкоцитов в общем анализе крови или, напротив, панцитопения могут являться проявлением инфекционного процесса. Наличие атипичных лимфоцитов при оценке мазка периферической крови может свидетельствовать о течении инфекционного мононуклеоза; вместе с тем, сочетание атипичных лимфоцитов с панцитопенией или повышенным уровнем лейкоцитов указывает на лейкоз. Ускорение СОЭ является неспецифическим маркером воспалительных и опухолевых процессов. Повышение уровня мочевой кислоты и ЛДГ характерно для лимфопролиферативных заболеваний, таких как лимфомы и лейкозы. Повышение уровня трансаминаз в биохимическом анализе крови свидетельствует о течении гепатита. Рентгенография органов грудной клетки показана больным с неустановленной причиной лимфаденопатии, поскольку даже при отсутствии симптомов возможно поражение внутригрудных ЛУ. Кроме того, рентгенография органов грудной клетки рекомендована всем пациентам с пальпируемыми надключичными ЛУ. При подозрении на микобактериальную этиологию лимфаденопатии необходима постановка кожных проб.
Пункция ЛУ с аспирацией содержимого может быть проведена при наличии признаков воспаления и флюктуации, при этом полученный материал необходимо отправить на бактериологическое исследование.
Если анамнестические данные и данные физикального осмотра пациента не позволяют выявить причину лимфаденопатии, таким пациентам может быть проведен курс антибактериальной терапии. Параллельно с антибактериальной терапией проводится лабораторное обследование. Препаратами выбора являются антибиотики воздействующие на наиболее частых возбудителей лимфаденитов (β-гемолитический стрептококк группы А и Staph. aureus), такие как аминопенициллины и цефалоспорины I поколения. Препаратами второго ряда являются макролиды. Алгоритм оценки пациента с лимфаденопатией отражен на рисунке 1.
Рисунок. Алгоритм оценки пациента с лимфаденопатией [Нилд Л. , Камат Д., 2004, с измен.]
При отсутствии эффекта от курса антибактериальной терапии и в случае, если полученные данные обследования пациента не позволили выявить специфическую причину увеличения ЛУ необходимо рассмотрение вопроса о проведении открытой биопсии ЛУ. Необходимо подчеркнуть, что тонкоигольная пункционная биопсия лимфоузла не позволяет получить достаточно материала для целенаправленного исследования и может задержать процесс диагностики [Самочатова Е.В., 2004].
Показанием к открытой биопсии ЛУ является:
Однако существует еще целый ряд тревожных признаков, которые по отдельности или в сочетании могут ускорить принятие решения врачом о проведении открытой биопсии ЛУ:
Перечисленные симптомы характерны для более серьезных заболеваний, приводящих к лимфаденопатии, в частности злокачественных опухолей.
К сожалению, не существует одного конкретного симптома, позволяющего предсказать гистологический диагноз после проведения открытой биопсии ЛУ. Следует отметить, что в группе пациентов, которым открытая биопсия была проведена, большинство гистологических диагнозов звучит как реактивная гиперплазия. У ряда больных даже проведение открытой биопсии не позволяет поставить окончательный диагноз, и в таких случаях требуется дальнейшее тщательное длительное наблюдение за пациентом и рассмотрение вопроса о необходимости повторной биопсии. При наличии подозрения на онкогематологическое заболевание может потребоваться проведение пункции костного мозга с дальнейшей оценкой миелограммы для исключения лейкоза.
Таким образом, проблема увеличения ЛУ у детей является не только актуальной, но и сложной для врачей различных специальностей. Большинство случаев увеличения ЛУ у детей обусловлено доброкачественными процессами. Знание причин, приводящих к лимфаденопатии, и алгоритма оценки пациента поможет врачу выделить подгруппу больных, имеющих высокую вероятность наличия опухоли, и вовремя направить их на консультацию к детскому онкологу.
Список использованной литературы находится в редакции.
Сведения об авторах:
Читайте также:


