Что такое аплазия крестца
Крестцом называется отдел позвоночника, расположенный между поясницей и копчиком. В отличие от остальных его частей, расположенных выше, полностью неподвижен, выглядит как массивная кость треугольной формы, образованная пятью сросшимися крупными позвонками. Строение крестца у женщин и мужчин имеет некоторые различия: женский крестец более широкий и менее изогнутый, чем мужской. На данный сегмент позвоночного столба ложится большая нагрузка при движении и в сидячем положении, поэтому при наличии каких-либо аномалий крестца, в этой зоне возникают боли. В некоторых случаях подобные дефекты не проявляются никакой внешней симптоматикой.
Врожденные аномалии
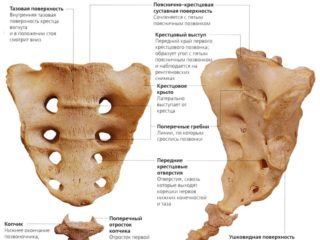
Крестцовые аномалии могут иметь врожденный и приобретенный характер. Причиной врожденных аномалий являются нарушения внутриутробного развития ребенка. Самой распространенной формой порока позвоночного столба у новорожденных является гипоплазия (недоразвитие) позвонков крестцового отдела позвоночника. Чаще всего встречается незаращение дужек пятого поясничного или первого крестцового позвонка — дужкой называется находящееся позади цилиндрического позвонкового тела полукольцо с отходящими от него отростками. В результате в позвоночном столбе возникает расщепление, которое может быть:
- Закрытым – наиболее часто встречающаяся разновидность, протекающая бессимптомно, либо сопровождающаяся умеренно выраженным болевым синдромом в области пояснично-крестцового отдела.
- Открытым – обнаруживается у одного из полутора тысяч младенцев. Имеет вид грыжевого мешка, не покрытого мышечной тканью и кожей. Содержимым такого мешка может быть только оболочка спинного мозга (менингоцеле), либо оболочка и содержимое спинномозгового канала (менингомиелоцеле). Тяжелые формы подобных спинномозговых грыж могут вызвать потерю чувствительности, нарушение двигательных и тазовых функций.
В международной классификации болезней – МКБ – этот вид аномалии крестца обозначен кодом Q05.
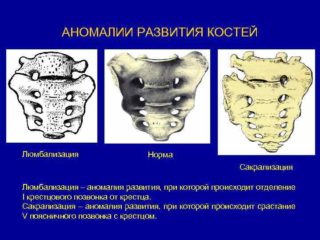
Существуют и другие виды врожденных пороков развития крестцового сегмента позвоночного столба:
- Люмбализация – отделение от крестцового массива верхнего позвонка, который путем сращения с поясничным отделом превращается в его дополнительный позвонок. При рентгеноскопии эта форма патологии имеет вид межпозвонковой щели в крестце с правой или левой стороны. В детстве и ранней юности она протекает бессимптомно. Первые внешние проявления становятся заметны к 30 годам: боли в поясничном отделе, иррадиирующие в правую или левую ногу.
- Сакрализация, или синостоз – прямая противоположность люмбализации. Происходит сращивание крестца с последним поясничным позвонком. Может быть односторонней и двухсторонней. В основном протекает бессимптомно – болевой синдром при такой патологии является редкостью.
Еще одна разновидность сакрализации – синостоз l5 поперечного отростка поясничного отдела с крестцом. Сращение может быть:
- полным;
- односторонним;
- истинным;
- ложным: в некоторых случаях локализация l5 поперечного отростка приходится на крестцовый отдел, что является индивидуальной особенностью строения позвоночного столба.
Спондилолистез – смещение тел позвонков относительно друг друга – также считается распространенной формой патологии крестцового отдела, которая может иметь врожденный характер. Международная классификация обозначает этот вид аномалии крестца кодом Q76.2.
Приобретенные аномалии

Основной причиной такого рода аномалий являются травмы – ушибы и переломы. Женщины чаще мужчин страдают от искривления позвоночника в крестцово-копчиковой зоне. В норме копчик должен быть направлен вниз и вперед, но в результате травматизации его кончик может отогнуться назад и приобрести горизонтальную направленность. Подобная деформация приводит к тому, что оконечность копчика начинает сильно выступать над остальными позвонками, становясь похожим на хвостовой отросток или выпуклую шишку. Это причиняет психологический дискомфорт и создает помехи при сидении и лежании на спине.
Из-за деформированного копчика у женщины может возникнуть проблема при беременности и родах, поскольку на пояснично-крестцовый отдел ложится основная нагрузка, которая возрастает при деформации одной из его частей.
Спондилолистезный синостоз также может стать причиной выпуклого крестца: смещение позвонков приводит к тому, что он начинает заметно выпирать из позвоночного столба. Чаще всего приобретенный спондилолистез возникает в результате компрессионного перелома позвонков крестцового отдела. Из-за этого крестец у женщин и мужчин начинает сильно выпирать.
Диагностика и лечение
Врожденные патологии крестца у младенцев определяются вскоре после их рождения врачами роддома. Диагностикой и лечением аномалий развития крестца у взрослых занимается вертебролог – врач, специализирующийся на различных формах патологий позвоночного столба. Диагностирование начинается с внешнего осмотра и пальпации пораженной зоны. Специалист-мануал высокого уровня способен поставить предварительный диагноз после первого прима пациента, но для полной уверенности врачу необходимо подтверждение методами инструментальной диагностики:
- Рентгеноскопия – на снимке четко видны все признаки любой из форм патологии.
- Магнитно-резонансная томография (МРТ) позволяет увидеть состояние крестца и близлежащих тканей в трехмерной проекции.
- Компьютерная томография (КТ) также дает врачу обширный материал для диагностики.
Проводятся лабораторные анализы крови и мочи с целью окончательной дифференциации от патологий, имеющих сходную симптоматику. После установления диагноза принимается решение о том, какие методы терапии допустимо использовать. Это могут быть инъекции анальгезирующих препаратов, механическое вытяжение позвоночного столба, массаж и лечебная гимнастика.
В особо сложных случаях, когда консервативная терапия не дает результата и возможны серьезные осложнения, врачам приходится исправлять деформации крестца путем хирургического вмешательства. Операции на позвоночнике проводятся только в специализированных профильных клиниках. Восстановление после таких процедур занимает около года.
Профилактика
Профилактика аномалий крестца у новорожденных предполагает тщательный медицинский контроль за беременными с использованием лабораторных и ультразвуковых методик исследования. Ранняя диагностика патологий во многих случаях дает хорошие шансы на устранение выявленных пороков развития.
Взрослых от развития заболеваний и их последствий может спасти укрепление костно-мышечного аппарата путем постоянных упражнений, но без фанатизма – перегрузки не только не помогут, но повредят здоровью. Необходимо нормализовать режим труда и отдыха, стараясь проводить как можно меньше времени в статичных позах, связанных с нагрузкой на позвоночник. Не стоит перегружать спину подъемом чрезмерных тяжестей. Нужно помнить о том, что любую болезнь легче предупредить, чем вылечить.
Синдром хвостовой регрессии является термином, которым описывают широкий и редкий комплекс расстройств, характеризующихся аномальным развитием нижней (хвостовой) концевой части позвоночника. Позвоночник состоит из множества мелких костей (позвонков), в совокупности образующих позвоночный столб. Позвоночник разделен на три сегмента: шейный отдел позвоночника (он состоит из позвонков чуть ниже черепа), грудной отдел позвоночника (он состоит из позвонков в области груди) и поясничный отдел позвоночника (он состоит из позвонков в нижней части спины). Костная структура треугольной формы, называемая крестцом, присоединена к поясничной части позвоночника. Крестец состоит из пяти слившихся позвонков. В конце крестца расположен копчик.
У детей с синдромом хвостовой регрессии могут наблюдаться аномалии широкого диапазона, включая агенезию крестца / копчика и нарушения в поясничном отделе позвоночника. У некоторых детей могут быть более тяжелые пороки развития. Аномалии нижней части позвоночника могут вызвать различные дополнительные осложнения, включая контрактуры суставов и недержание мочи. Дополнительные аномалии желудочно-кишечного тракта, почек, сердца, дыхательной системы, верхних конечностей и верхних частей позвоночника также могут быть у некоторых пациентов. Точная причина развития синдрома хвостовой регрессии неизвестна.
Синдром хвостовой регрессии. Эпидемиология
Синдром хвостовой регрессии развивается у лиц обоих полов с равным соотношением. По оценкам, этот синдром развивается у 1-5 из 100 000 живорожденных.
Синдром хвостовой регрессии. Причины

Синдром хвостовой регрессии
Точные причины развития синдрома хвостовой регрессии неизвестны. Исследователи полагают, что как экологические так и генетические факторы могут играть определенную роль в развитии этого нарушения. В большинстве случаев, по всей видимости, этот синдром развивается случайным образом и без всякой видимой причины. Скорее всего, синдром хвостовой регрессии является многофакторным нарушением, это означает то, что несколько различных факторов могут играть причинную роль.
Одним из факторов повышенного риска развития синдрома хвостовой регрессии является материнский диабет. Действительно, синдром хвостовой регрессии происходит с большей частотой у тех детей, чьи матери имеют сахарный диабет (около 16% от всех случаев). Экологические факторы, которые могут играть роль в развитии синдрома хвостовой регрессии, неизвестны. Хотя исследователями были предложены различные потенциальные факторы: алкоголь, ретиноевые кислоты, недостаток кислорода (гипоксия), дисбаланс аминокислот и др.
Некоторые младенцы могут иметь генетическую предрасположенность к развитию этого нарушения. В некоторых случаях, синдром хвостовой регрессии был связан с мутациями в гене VANGL1, расположенном на коротком плече (р) хромосомы 1 (1p13). Точная роль этой мутации в развитии синдрома неизвестна.
Исследователи считают, что экологические или генетические факторы, связанные с хвостовой регрессией, имеют тератогенное влияние на развивающийся плод. Тератогенным является любое вещество, которое может нарушить развитие эмбриона или плода. В теории, эти факторы могут ухудшить или полностью заблокировать поступление крови к хвостовой части развивающегося плода.
Синдром хвостовой регрессии. Похожие расстройства
- Сиреномелия (синдром русалки) – редкое врожденное расстройство, оно характеризуется аномалиями нижней части позвоночника и нижних конечностей (частичное либо полное слияние ног). Дополнительные пороки включают: аномалии мочеполовой системы, желудочно-кишечные нарушения, аномалии позвоночника и таза, отсутствие или недоразвитие одной или обеих почек. Копчик, как правило, отсутствует.
- VACTERL ассоциация – неслучайная ассоциация врожденных дефектов нескольких систем органов. Термин VACTERL является аббревиатурой каждая буква которого представляет собой первую букву одного из наиболее распространенных пороков: (V) = аномалии позвонков, (A) = анальная атрезия, (С) = сердечные дефекты, (Т) = аномалии трахеи, (Е) = атрезия пищевода, (R) = аномалии почек и пороки развития радиуса и (L) = аномалии конечностей.
- Синдром Куррарино – чрезвычайно редкое расстройство. Оно характеризуется частичным недоразвитием или отсутствием крестца и пороками развития заднего прохода и / или прямой кишки.
Синдром хвостовой регрессии. Симптомы и проявления
У одних детей может быть недоразвитие крестца, в то время как у других, крестец вообще может отсутствовать. Агенезия крестца часто ассоциируется с сужением бедер, слаборазвитостью мышц ягодиц, с кожными аномалиями в нижней части спины и с уплощением ягодиц.
Важно отметить то, что аномальное развитие хвостового отдела позвоночника может привести к появлению нарушений, влияющих на спинной мозг и на нижние конечности. В некоторых случаях, нарушения или повреждения нижней части спинного мозга могут привести к развитию большого спектра различных неврологических отклонений, включая плохой контроль мочевого пузыря и кишечника, увеличение частоты мочеиспускания и некоторые другие отклонения. Урологические аномалии, потенциально связанные с синдромом хвостовой регрессии, могут иметь весьма значительные последствия для ребенка.
Младенцы с синдромом хвостовой регрессии могут иметь широкий спектр дополнительных физических отклонений, включая аномалии почек, аномалии верхних позвонков, лицевые аномалии (заячья губа, волчья пасть, анальная атрезия). Почечные аномалии, у лиц с синдромом хвостовой регрессии, могут включать в себя отсутствие одной почки (почечная агенезия), почечные эктопии и слитые мочеточники. Такие нарушения могут привести к обструкции мочевыводящих путей, мочевого пузыря или к ненормальному рефлюксу мочи из мочевого пузыря обратно в мочеточники, а возможно и в почки.
Некоторые пациенты могут иметь менингомиелоцеле, это такое состояние, при котором мембраны, а иногда и сам спинной мозг, будут выступать со спины через дефектное отверстие в спинномозговом канале. Врожденные пороки сердца и дыхательные осложнения также могут быть связаны с синдромом хвостовой регрессии.
Синдром хвостовой регрессии. Диагностика
Диагноз синдрома хвостовой регрессии ставится (часто, но не всегда) еще до рождения (пренатально) по результатам проведения УЗИ плода, в остальных случаях он ставится почти сразу после рождения. После того, как будет выполнено УЗИ и нарушение будет подтверждено, новорожденных часто направляют на прохождение магнитно-резонансной томографии (МРТ), по ходу которой, можно будет оценить степень и особенности аномалий.
Синдром хвостовой регрессии. Лечение
Стратегии лечения детей с синдромом хвостовой регрессии будут варьироваться от одного ребенка к другому (на основе различных факторов). Поскольку синдром хвостовой регрессии характеризуется широким спектром тяжести, прогноз для детей будет существенно отличаться от одного пациента к другому. Большинству детей требуется проведение сложных хирургических операций. Причем, хирурги могут настоять на проведении серии операций, которыми можно будет устранить различные урологические, сердечные, костные аномалии, анальную атрезию и другие пороки развития. Другие методы лечения только симптоматические и поддерживающие.
АНОМАЛИИ РАЗВИТИЯ ПОЯСНИЧНО-КРЕСТЦОВОГО ПЕРЕХОДА
САКРАЛИЗАЦИЯ И ЛЮМБАЛИЗАЦИЯ ПОЗВОНКОВ
(переходный люмбосакральный позвонок)
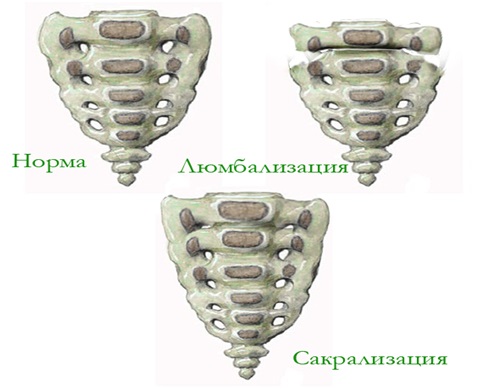
Сакрализацией называют переход V поясничного позвонка в крестцовый, вследствие чего количество поясничных позвонков уменьшается, количество же крестцовых на один позвонок увеличивается. При люмбализации, наоборот, I крестцовый позвонок, отделяясь от крестца, превращается в поясничный (VI). По рентгенограмме сакрализация и люмбализация имеют один и тот же вид, и вопрос о том, является ли в данном случае аномалия сакрализацией или люмбализацией, решается путем сосчитывания крестцовых или, лучше, поясничных позвонков. Формы указанной аномалии могут быть различны: от увеличения поперечных отростков, которые принимают вид веера или крыла бабочки, до соприкосновения с крестцом, где образуется истинное сочленение или спаяние отростков с крестцом. Размеры переходного позвонка по вертикали уменьшены, промежуток между ним и крестцом сужен, а иногда отсутствует. Остистый отросток укорочен и упирается в гребешок крестцовой кости или сливается с последним, как и несущая его дужка. В зависимости от степени аномалии, пространства для выхода нервов оказываются или измененными; в своих размерах, или превращаются во вновь образованные отверстия, подобные отверстиям крестца.
Как сакрализация, так и люмбализация могут быть полными, когда все элементы переходного позвонка сливаются с крестцом или отделяются от него, или неполными, если превращение носит частичный характер. При образовании сочленений между поперечными, отростками и крестцом переходный позвонок сохраняет подвижность, при двустороннем или одностороннем спаянии отростков с крестцом он становится неподвижным.
Некоторые авторы считают сакрализацией глубокое расположение V поясничного позвонка между подвздошными костями. Мы не можем считать это истинной сакрализацией и относим такое положение позвонка к вариантам в развитии пояснично-крестцовой области, но должны признать, что этот вариант также может служить причиной появления болевого синдрома.
От истинной сакрализации необходимо отличать ложную, развивающуюся в результате патологических процессов в области V поясничного позвонка, которые ведут к оссификащии связок ilio-lumbale и sacro-iliaca. Эта оссификация связок сочетается иногда с истинным рахитическим изменением позвоночника. Полная псевдосакрализация наблюдается очень редко и обычно в преклонном возрасте, сопровождаясь нередко отложением остеофитов на теле позвонка.
На рентгенограмме псевдосакрализащия отличается от истинной: при первой межпозвоночный промежуток хотя и затушеван окостеневшими связками, но все же намечен, и тени связок протянуты от поперечных отростков к подвздошным костям. Переходный позвонок может явиться причиной вторичных изменений в позвонке вследствие образования сколиоза и связанного с ним перемещения центра тяжести, а также от повышенной и длительной нагрузки на позвоночник. Эти изменения заключаются в артрозе вновь образованного сочленения, дегенерации суставных отростков с отложением на них и на краях сочленения остеофитов, в остеохондрозе. Возникновение указанных изменений имеет место главным образом при асимметричном переходном и подвижном позвонке (И. Л. Тагер).
Переходный люмбосакральный позвонок встречается нечасто. По данным ряда авторов, он наблюдается у здоровых в 2—4%. По нашим наблюдениям, среди больных ишиасом сакрализация имела место у 5,7%, среди здоровых — у 2%. Люмбализацию мы нашли у больных в 2,3%, у здоровых же не обнаружили ни разу. Если причислять к переходному позвонку и относительное увеличение поперечных отростков позвонка (решить, имеется ли в таких случаях отклонение от нормы, не всегда легко), то процент этой аномалии придется значительно повысить. Во всяком случае такие вызывающие сомнения аномалии нужно весьма осторожно оценивать в отношении патогенеза возникающих у больного пояснично-седалищных болей.
Патогенез поясничных болей при переходном позвонке, повидимому, различен. В одних случаях причиной их могут явиться вторичные изменения впозвонке и суставах, но и в этих случаях роль аномалии в патогенезе болей надо рассматривать как основную, поскольку развитие вторичных изменений является следствием аномалии. Боли в подобных случаях локализуются преимущественно в поясничной области и лишь в редких случаях носят характер ишиалгического, синдрома. Возникают боли чаще в среднем и преклонном возрасте. В других случаях аномалия является непосредственной причиной пояснично-седалищных болей. Чтобы уяснить это, необходимо учесть местные анатомические соотношения. В норме длина поперечных отростков V поясничного позвонка колеблется от 2,5 до 3 см; от подвздошной кости их отделяет расстояние в 2 см; расстояние между нижним краем отростка и верхним краем крестца равно 1,5—2 см; проходящий под отростком нерв имеет в диаметре около 1 см. При увеличении отростка во всех направлениях расстояние для выхода нерва может оказаться настолько уменьшенным, что отросток будет касаться нерва и при определенных условиях сдавливать и ушибать его. При сочленении или срастании отростка с крестцом вновь образованное отверстие для выхода нерва может оказаться несоответствующим размерам нерва. Сужение этого отверстия может быть обусловлено также изменениями суставной сумки, окружающей вновь образованное сочленение. При неподвижном позвонке и соответствии выходного отверстия с диаметром нерва болевые явления могут никогда не возникнуть. Подвижность позвонка создает наиболее благоприятные условия для ушиба или ущемления нерва. Возникновению болей при переходном позвонке способствует также нагрузка на позвоночник и его неправильные перемещения при движениях туловища. И то, и другое может быть вызвано физической работой, чрезмерным физическим напряжением и другими причинами (прыжки, падение на ноги, боковой перегиб туловища и т. п.).
Переходный позвонок устанавливается в окончательном и истинном виде уже после срастания крестцовых позвонков, т. е. после 20 лет. В этом возрасте или несколько позднее обычно и наблюдается развитие синдрома; значительно реже он возникает в пожилом возрасте. У детей переходный позвонок рентгенографически обнаруживается так же часто, как и у взрослых, или даже чаще (люмбализация), болевой же синдром встречается как редкость.
В зависимости от локализации болей можно выделить две формы: поясничную и седалищную. Поясничная форма связана преимущественно со вторичными изменениями переходного позвонка и его суставов, По мнению некоторых авторов, поясничные боли могут возникать в результате давления поперечного отростка на крестец и сдавления межпозвоночного диска. Седалищная и смешанная формы являются следствием тех воздействий, которые может оказывать аномалия на нерв.
Развитие болей в основных чертах протекает так же, как и при spina bifida. Острое развитие болей наблюдается чаще и обычно связано с травмой (падение на ноги) или чрезмерной нагрузкой на позвоночник. Иногда появлению болей предшествуют парестезии в ноге в виде жжения, анемения. Характерно ослабление болей в горизонтальном положении больного и усиление их при вертикальном, а также возникновение их при спуске с лестницы, в то время как подъем на лестницу безболезнен. Патогномоничным считается появление или усиление болей при прыжке на месте со сдвинутыми ногами и опускании на пятки.
Движения позвоночника, главным образом боковые, в сторону пораженной конечности, болезненны. Нормальный лордоз сглажен; при асимметричном переходном позвонке обычно наблюдается сколиоз. Болевая точка локализуется сбоку от V поясничного позвонка. В острых случаях болезненны все точки Валла, причем особенно верхние.
Другие симптомы не так постоямны, как вышеописанные, и все укладываются в симптомокомплеке верхнего ишиаса. Поясничная форма, по Лери, чаще наблюдается при люмбализации. Переходный позвонок нередко комбинируется со скрытым расщеплением дужки его и соседних позвонков.
Аномалия, носящая название спондилолиза, представляет собой врожденное незаращение межсуставных частей дужки в результате неполного окостенения ее задних отделов. Дефект окостенения заполнен хрящом; возможно, что на месте дефекта образуются и ложные суставы. Незаращение может быть односторонним, но чаще оно бывает двусторонним. Наиболее часто спондилолиз встречается в V поясничном и I (люмбализованном) крестцовом позвонке, значительно реже — в IV поясничном. Иногда дефект обнаруживается в обоих поясничных позвонках. Спондилолиз может сочетаться со spina bifida occulta (отсутствие окостенения в средней части дужки).
По данным Чаусова, спондилолиз встречается у 5% взрослых людей.
Сам по себе спондилолиз не ведет к возникновению ни поясничных, ни седалищных болей. Однако при определенных условиях он нередко является причиной спондилолистеза.
Спондилолистезом называют постепенно или внезапно развивающееся вентральное смещение позвонка, обычно V поясничного или люмбализованного I крестцового, или обоих вместе. Описаны и мы сами наблюдали редкие случаи, где смещенными оказывались IV и V поясничные позвонки.
Различают три степени спондилолистеза:
а) выстояние над мысом крестца тела позвонка Lv с частичным обнажением основания крестца;
б) сильный наклон позвонка, сдвинутого кпереди;
в) опущение позвонка в малый таз и полное обнажение площадки крестца.
Одни авторы считают спондилолистез врожденной аномалией и в развитии нервных явлений приписывают ему не большее значение, чем другим аномалиям позвонка. Другие, наоборот, предполагают, что он обусловлен травмой или тяжелой физической нагрузкой на позвоночник. Наиболее вероятным надо считать предположение, что не спондилолистез — врожденный дефект, а врожденными являются условия, способствующие смещению позвонка; к таким условиям причисляют неправильности в развитии позвонка, его дужек и суставов и связочного аппарата. Многие авторы считают основным, если не единственным, условием для возникновения спондилолистеза описанную выше аномалию — спондилолиз (Г. И. Турнер, А. К. Шенк и др.). Другими компонентами, присоединяющимися к спондилолизу и способствующими возникновению спондилолиетеза, А. К. Шенк и И. Л. Тагер причисляют дегенеративные изменения диска (остеохондроз) и суставов (деформирующий артроз). Сочетание всех трех компонентов создает наиболее благоприятные условия для возникновения спондилолиетеза.
Повидимому, аномалии другого порядка, как, например, аплазия суставных отростков, могут служить причиной, способствующей спондилолистезу. Наконец, имеются наблюдения, когда опондилолистез возникал при отсутствия упомянутых аномалий. Лери связывает смещение I сакрального позвонка с его люмбализацией. Обычно неправильные форма и положение люмбализо-ванного позвонка способствуют его соскальзыванию под влиянием даже незначительных причин. Тяжелая травма может вызвать смещение позвонка и при отсутствии указанных аномалий. Чаще это имеет место у детей и лиц молодого возраста. Смещение позвонков наблюдается у людей всех возрастов, в том числе и у детей. У последних смещению может подвергнуться ряд позвонков (I—II крестцовые, IV—V поясничные).
В клинической картине спондилолиетеза отмечается или постепенное или острое начало заболевания. В первых случаях боли локализуются вначале в поясничной области, возникая или усиливаясь при физической работе, стоянии, ходьбе, спускании с лестницы. В дальнейшем, если трудовые условия, не изменяются, боли делаются интенсивнее, начинают иррадиировать в одну или обе ноги, и отмечается постепенное или скачкообразное развитие ишиалгического синдрома. В острых случаях (обычно после травмы — удар в поясницу, падение, подъем непосильной тяжести) этот синдром возникает сразу, «о и здесь боли в пояснице интенсивнее, чем в ноге.
Изредка — при остром начале болезни — развиваются парезы или параличи конечностей — одной или обеих — и расстройство сфинктеров. Так, в одном из наблюдавшихся нами случаев у 15-летней девочки после падения при катании на лыжах внезапно появились сильные боли в пояснице, и вскоре после этого развился вялый паралич ног с отсутствием ахилловых рефлексов, снижением чувствительности в области Liv — Sv корешков и явлениями легкой задержки мочи. Боли в пояснице и ногах были очень сильными; в постели характерное полусидячее положение. На рентгенограмме обнаружено вентральное смещение Lv — S1 позвонков.
Наконец, в отдельных случаях субъективные расстройства настолько незначительны, что больной остается трудоспособным, только не в состоянии выполнять физическую работу. Наиболее характерным в клинике спондилолиетеза надо считать изменение конфигурации туловища. Талия представляется укороченной, по бокам образуются складки. Поясничный лордоз удлинен как кверху, так и книзу; внизу круто обрывается над выступающим назад крестцом. Над крестцом заметно западение, причем выстоящую площадку крестца можно прощупать. Остистый отросток LI или DXII позвонка кифотически выступает (симптом Чиркина). При сгибании туловища вперед лордоз не переходит в кифоз и сглаживается незначительно; при огибании назад лордоз резко усиливается, причем ощущается боль в пояснице. Большинство движений позвоночника совершается лишь грудной частью. Ягодицы резко выступают, и верхняя их часть образует нечто вроде площадок. Иногда отмечается выпячивание живота.
При надавливании на пораженную область позвоночника можно отметить податливость позвонка. Со стороны живота (при дряблой мускулатуре) удается отметить Тело смещенного позвонка, что можно установить также при исследовании через прямую кишку и через влагалище. В острых случаях больной лежит в постели в характерной позе: колени согнуты, спина и шея подняты высоко на подушку; лежать на спине он не может из-за болей.
Ходьба при резких субъективных расстройствах затруднена, так же как и стояние, особенно на носках. При слабых субъективных симптомах или отсутствии последних походка сохранена, но она не очень плавна, несколько напоминает утиную. При наличии алгического синдрома отмечается ряд признаков, характерных для верхнего ишиаса: болевые точки, симптом Ласега, прямой и перекрестный, симптом Нери, изменение ахилловых рефлексов, мышечные атрофии и т. д.
Поражения локализуются обычно в области Liv-Lv-S1 корешков.
Распознавание болезни по указанным выше признакам и по разрешающим заболевание моментам (травма, подъем тяжести, тяжелая физическая работа) не представляет больших затруднений. Существенную помощь в диагностике оказывают рентгеновские снимки. На фасном снимке, вследствие возникающего при спондилолистезе гиперлордоза, дужка позвонка запрокинута кверху и тело V поясничного позвонка нроицируется яа крестец. На профильных снимках тело смещенного позвонка заходит в той или другой степени за линии, соединяющие поясничные и крестцовые позвонки, или же смещенный позвонок определяется у внутренней поверхности крестца на уровне его I—II позвонков. Спондилолиз лучше всего устанавливается на полубоковых снимках. В этой же проекции определяют состояние межпозвоночных суставов.
Помимо указанных здесь аномалий в развитии пояснично-крестцовой области позвоночника, значение которых в патогенезе поясничных и седалищных болей можно считать установленным, описан ряд других, которые рассматривались как абсолютная или относительная причина ишиаса. К таким аномалиям относятся асимметричное строение тела V поясничного позвонка, его неправильное положение, клиновидный позвонок, неправильная (крючковидная) форма поперечных отростков, наличие ребер этого позвонка; добавочный -рудиментарный поясничный позвонок, смещение V поясничного позвонка кзади; сращения суставов, неправильности в окостенении дужек (разрастание костного вещества на них). Наконец, один раз мы наблюдали люмбоишиалгию, при которой были обнаружены истинные суставы между остистыми отростками Li — Ly позвонков. Однако все упомянутые аномалии встречаются сравнительно редко, и значение их в патогенезе ишиаса хотя и вероятно, но твердо не установлено, почему они и не имеют пока практического значения.
Мы считаем нужным подчеркнуть здесь, что и в отношении тех аномалий, которые здесь описаны, нельзя безоговорочно и всегда приписывать им главную и единственную роль в развитии ишиаса. Нередко, несмотря на наличие той или другой аномалии, люди остаются свободными от болей в течение всей жизни. Следовательно, и у носителей аномалии ишиас может возникнуть от других причин. При этиологическом диагнозе ишиаса нельзя руководствоваться только тем, что при рентгенологическом исследовании обнаружена та или другая аномалия, как нельзя целиком основываться на степени выраженности аномалии. Может случиться, что при полной сакрализации боли не возникают, а при увеличении поперечного отростка проявляются очень ярко. Точно так же нельзя придавать исключительного значения форме и отчасти размерам дефекта при spina bifida occulta.
Для диагноза прежде всего необходимо установить топику поражения нерва. Раз установлена корешковая форма ишиаса, внимание врача должно быть направлено на исследование позвоночника, так как корешковый ишиас чаще является вторичным. Затем связь развития болезни с внешними моментами, возраст больного, течение болезни и клинические особенности каждого отдельного случая должны руководить врачом при установлении истинной природы заболевания. В ряде случаев причина ишиалгий устанавливается путем исключений; иногда приходится прибегать к длительному наблюдению над больным. Однако детальное знание клиники заболевания и накопленный опыт почти всегда помогают врачу разобраться в причинах и сущности болезненных явлений.
Читайте также:


