Что может быть шея ребенка узи при беременности
Первое УЗИ во время беременности позволяет выявить аномалии развития плода, при наличии которых ставят вопрос о прерывании вынашивания. Одна из возможных патологий – утолщение воротникового пространства.
Что такое воротниковое пространство у плода
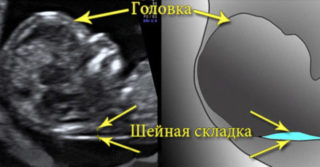
Воротниковая зона – это участок на задней поверхности шейного отдела, в котором скапливается подкожная жидкость. Ее хорошо видно на экране ультразвукового аппарата. Исследование на уровень содержания жидкости проводится в первые 12 недель развития плода, так как позже оно становится неинформативным.
В норме у плода должна присутствовать небольшая складка. Если имеются хромосомные нарушения, она увеличивается и значительно превышает возможные показатели.
Чем больше величина шейной складки, тем выше риск наличия патологий у плода. Однако даже большая толщина воротниковой зоны не является окончательным фактором для развития аномалий. Повышается лишь вероятность, и то не в каждом случае.
Скрининг проводят только с согласия беременной женщины. Стоит учесть, что пренебрегать таким исследованием не нужно – своевременно выявив риск негативных изменений у эмбриона, можно сразу принять соответствующие меры.
Какие патологии можно обнаружить

На ранних этапах ультразвуковое исследование воротникового отдела делают для выявления риска развития следующих аномалий:
- Синдрома Дауна. Заболевание обусловлено наличием у плода лишней хромосомы. Определить точную причину такого состояния порой невозможно. В группе риска – первороженицы в возрасте после 35 лет. Признаки синдрома у новорожденных: округление овала лица, раскосость глаз, укорочение пальцев.
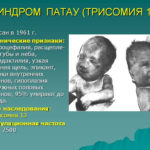
- Синдрома Патау. Патологическое состояние обусловлено копированием 13-ой хромосомы. Большинство детей умирают еще во внутриутробный период, остальные – в течение первого года после рождения. Симптомы патологии – порок сердца, микроцефалия или гидроцефалия, другие множественные пороки.
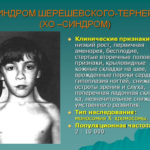
- Синдрома Тернера. Состояние характеризуется отсутствием одной Х-хромосомы. Характерные признаки заболевания у ребенка – половой инфантилизм, укорочение шеи, дистрофические процессы в суставах, порок сердца, олигофрения.
Если первый скрининг показывает тяжелые хромосомные патологии, единственное верное решение – искусственное прерывание беременности. Как правило, такой вердикт врач выносит, если аномалии несовместимы с жизнью.
Расширение воротникового пространства у девочек и мальчиков может быть обусловлено не связанными с хромосомами патологиями. Причинами выступают нарушения со стороны развития плода иной этиологии, а также изменения, происходящие в организме беременной женщины.
Источником увеличения толщины шейной складки может быть неправильное развитие костных и соединительных тканей. Они вызывают деформацию скелета, что можно просмотреть на снимке УЗИ-скрининга.
При попадании цитомегаловирусной инфекции в организм беременной женщины риск ее передачи плоду увеличивается в разы. Это способствует развитию различных отклонений у эмбриона. Возможна внутриутробная смерть, мертворождение, преждевременные роды. В первый год диагностируют пороки сердца, пневмонию, может появиться глухота.
Как проводится исследование
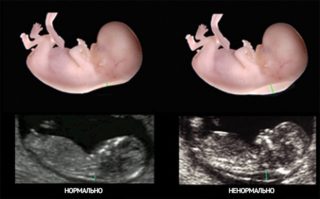
От того, насколько правильно проводится ультразвуковое исследование, зависит верная интерпретация полученных результатов.
Расположение плода должно быть в средней сагиттальной плоскости – позвоночный столб должен локализоваться в нижней части экрана аппарата. Иные структурные элементы туловища плода должны просматриваться строго в средне-сагиттальной позиции с двумя тонкими эхогенными линиями: кончиком носа и носовыми косточками.
После получения такой картины изображение на мониторе увеличивают, осматривая голову и верхний отдел грудной клетки. Погрешность измерения структур может достигать 1 мм.
Во время ультразвукового анализа шея не должна быть согнутой или разогнутой. Визуализация амниотической жидкости – в области между спиной и маткой. Измеряют только участок с просветлением по внутренним краям гиперэхогенной зоны. Размер утолщения определяют в самой широкой части пространства.
Перегородки в зоне просветления в большинстве случаев отсутствуют.
Нормальные показатели
При определении размера воротникового пространства смотрят на средние показатели. Наиболее информативным исследованием считается трансвагинальный метод с внутривлагалищным введением датчика. Наименьшей информативностью обладает трансабдоминальный анализ поверхности живота.
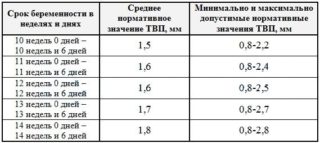
Нормальными недельными показателями считаются:
- 10 недель: 08-2,2;
- 11 недель: 0,8-2,4;
- 12 недель: 0,8-2,5;
- 13 недель: 0,8-2,7;
- 14 недель: 0,8-2,8.
Если норма толщины воротникового пространства в 12-13 недель или на другом сроке слегка превышена, это не значит, что нужно паниковать. Настораживающим признаком выступает двойное увеличение показателей.
От чего зависит результат
На определение длины и ширины воротникового пространства влияют следующие факторы.
- Занятие плодом неправильного положения во время ультразвукового исследования. Если ребенок в утробе запрокинул голову назад, ТВП будет увеличенной, при подтягивании к грудной клетке – уменьшенной. Поэтому наиболее подходящая поза эмбриона – с положением головы в профиль.
- Расположение пуповины близи воротникового пространства. Это искажает картину и выступает причиной неправильной интерпретации результатов.
- Устаревшее оборудование и отсутствие соответствующих навыков у специалиста, проводящего диагностику.
Риск наличия хромосомной аномалии у плода при толщине воротникового пространства в 6 мм и более равен 50%.
Дополнительные диагностические мероприятия
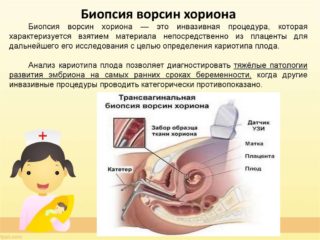
Так как хромосомные нарушения в организме человека считаются неизлечимыми, нужно осознанно подойти к обследованию плода на начальных стадиях беременности. Если ультразвуковой анализ показал отклонения от нормы, рекомендуется пройти дополнительные диагностические мероприятия.
В первую очередь это инвазивные обследования, например, биопсия хориона или плаценты, амниоцентез или кордоцентез. Такая диагностика считается более информативной, чем ультразвуковой анализ, однако в 0,5-1% случаев она провоцирует выкидыш.
Забирают биологический материал для генетической диагностики под местным обезболиванием, под контролем ультразвукового анализа. Используется тонкая игла, которой прокалывают стенку матки для взятия биоптата (частичек ворсин хориона, плаценты, амниотической жидкости, пуповинной крови).
Биологический материал подвергают анализу в лабораторных условиях. По результатам исследования с точностью в 99% можно выявить признаки, характерные для синдрома Дауна, синдрома Патау, синдрома Эвардса, синдрома Тернета и других хромосомных аномалий.
Иное информативное мероприятие – неинвазивный пренатальный тест. В таком случае не требуется забор биологического материала. Исследование проводится на взятой из вены крови беременной женщины. Анализируют фрагменты ДНК плода, которые проникают в кровоток матери после обновления клеточного состава.
Негативные последствия
Избыточная толщина воротниковой зоны плода не означает, что обязательно возникнут негативные последствия. Однако ответственность за дальнейшее протекание беременности ложится на плечи женщины: она может принять решение о прерывании вынашивания или сохранении, но со всеми вытекающими последствиями.
При увеличении толщины воротникового пространства, но отсутствии аномалий со стороны хромосом, риск осложнений сводится к минимуму. В остальных случаях присоединяются опасные последствия:
- затылочный отек у плода;
- кистозная гигрома шеи, обусловленная нарушениями со стороны лимфоидной жидкости, ее образования и оттока;
- преждевременные роды.
Если женщина приняла решение сохранить беременность при подтвержденных хромосомных аномалиях у плода, она должна понимать, что жизнь с таким ребенком будет непростой. Больные дети нуждаются в постоянном уходе и реабилитации, на которые уходит много времени и денег.
Профилактика аномалии

Чтобы снизить риск утолщения воротниковой зоны у плода и развития хромосомных нарушений, нужно позаботиться о профилактике уже на стадии планирования беременности.
- аномалии со стороны хромосом у одного из родителей;
- наследственное заболевание, обусловленное доминантным геном;
- у есть ребенок с хромосомными нарушениями;
- возраст на момент планирования малыша превышает 35 лет;
- множественные выкидыши в анамнезе.
На стадии планирования беременности соблюдать профилактику нужно и женщине, и мужчине:
- Повышать иммунитет. Чем выше защитная функция организма у каждого из будущих родителей, тем выше вероятность рождения здорового ребенка. Нужно закаляться, вести подвижный образ жизни, исключить вредные привычки.
- Принимать витаминные комплексы, которые включают фолиевую кислоту. Вещество в разы снижает риск врожденных аномалий развития плода: со стороны нервного аппарата, мочевыводящих путей и сердца.
- Исключить стрессовые ситуации на стадии планирования ребенка и после оплодотворения. Также не рекомендуется физическое переутомление.
- Избегать присоединения инфекционных заболеваний, токсического поражения организма (в том числе компонентами спиртных напитков и сильнодействующих лекарственных препаратов).
- Соблюдать сбалансированное питание. В рацион на стадиях планирования и вынашивания плода должны входить фрукты и овощи, рыба, мясо, кисломолочные, богатые кальцием. Рекомендуется ограничить употребление мучного, соленого, газировки, крепкого чая и кофе.
Беременность – прекрасный период в жизни каждой женщины. Однако в некоторых случаях все идет не так, как хотелось. Если узист выявил отклонения в развитии плода, нужно полностью довериться специалисту, соблюдая все назначения и рекомендации.
Итак, я наконец собралась с мыслями и решила написать этот пост.
Много букв, сразу предупреждаю, да и целевая аудитория у поста специфическая; название специально сделала таким, чтобы вылетало в гугле повыше.
Надо признаться, я человек достаточно социопатичный, посему мне пришлось довольно долго уговаривать себя на это. Однако когда я вспоминаю, как я, узнав диагноз ребёнка, в панике собирала по крупицам любую информацию из сети, я понимаю, что не имею права не поделиться своей историей и не дать, возможно, кому-то такому же, как и я, отчаявшемуся, надежду. Поэтому в моём рассказе я постараюсь поделиться не только своей историей, но и знаниями, которые я почерпнула из различных медицинских докторских и диссертаций, которые я читала на протяжении всей беременности, стараясь узнать побольше о том, что может быть с моим ребёнком.
Собственно, начну с самого начала. Беременность моя была не запланированным, но радостным событием. Мы с мужем, будучи уверенными, что с нами что-то не так и, чтобы думать о детях, надо предварительно полечиться (ибо до этого спали 4 года без предохранения), узнали, что я беременна уже вот как 5 недель. В шоке были оба, конечно же. Но в радостном. :) Я, офигевшая, сделала 8 тестов, которые показали ярчайшие 2 полоски, а после, ещё более офигевшая, побежала на УЗИ, где впервые услышала сердце своей дочери. Доктор сказала, что ребёнок развивается хорошо, и распечатала картинку, где было странное пятнышко, при взгляде на которое мне, всегда холодной и довольно циничной, вдруг захотелось просто улыбаться и плакать. Оно было похоже на ёжика. :)
И всё было замечательно до 12ой недели, когда я пошла на первый скрининг. Пошла сразу в платную клинику, чтобы быть уверенной и в квалицикации специалистов, и в качестве оказываемых услуг. Поскольку на УЗИ я до этого была уже раза три (я ипохондрик и люблю проверять, всё ли в порядке, хы), я не готовилась как-то по-особенному к этому визиту, предполагая, что это будет лишь очередной поход к врачу.
Доктор долго смотрела на изображение на экране. Слишком долго. Наконец я спросила, всё ли в порядке. В ответ она лишь указала мне на экран, ткнула в изображение кулачка ребёнка и сказала:
Я опешила. Что считать?
— Пальцы считай, — холодно добавила она.
Я пригляделась. От волнения не смогла сразу сообразить, что она хочет. Насчитала четыре, о чём и сообщила доктору.
— Вот, — довольно сказала она, будто убеждаясь в собственной правоте.
И тут откуда-то из темноты на нас выплывает ладошка — здоровая такая пятерня. Пять пальцев. :)
Однако идиотизм доктора был далеко не главной проблемой. У дочки нашли увеличенное ТВП: при норме до 3мм оно было 12мм. Доктор мрачно полистала учебник и сообщила, что, скорее всего, это хромосомное отклонение: 68% статистики указывают именно на это.
Сказать, что в этот момент меня будто уничтожили — ничего не сказать. Давайте я не буду долго рассказывать о том, как вышла из кабинета, как дошла до дома, как уснула, ибо те, кто переживал нечто подобное, поймут меня, а тем, кто не переживал — хочу лишь пожелать и дальше не знать этого чувства всепоглощающей пустоты внутри.
В полном шоке и ужасе я на следующий день побежала к другому доктору на УЗИ.
Вердикт тот же, только хуже.
Гигрома (а это уже была гигрома шеи, а не просто увеличенное ТВП) разрослась до почти 3 сантиметров. Сантиметров. При норме в три миллиметра.
Доктор, внимательно посмотрев ребёнка, сказал, что до 20 недели плод не доживёт, затем вздохнул и отправил ждать в коридор, пока он распечатает бумаги. Я прождала полчаса; наконец он вышел, отвёл меня в сторону и сказал, что почитал зарубежную литературу и узнал, что в некоторых случаях такие проблемы проходят. Сказал, чтобы я не отчаивалась.
Ха, это забавно, что все они говорят так. Как можно не отчаиваться?
Однако я старалась.
Я искала информацию в сети, я читала англоязычные докторские и диссертации. Однако везде я натыкалась на случаи, где ТВП было максимум 10 миллиметров; такого огромного, как у дочки, не описывал никто. Однако даже эти тексты давали мне надежду, ибо я понимала, что проблема с увеличенным ТВП пока недостаточно изучена докторами — о чём они совершенно откровенно пишут в научных работах, — поэтому и точных прогнозов в любом случае (ВАЖНО: при отсутствии сопутствующих проблем. Потому что ТВП часто идёт именно что с факторами, откровенно указывающими на серьёзные проблемы у плода; я за объективную картину) не могут ставить.
Опять же, сокращу. Не буду говорить, что я пережила, пока ждала результатов. Однако результат пришёл быстро: 46ХХ. Девочка. Здоровая. Ну, по хромосомам — точно :)
Собственно, шейная гигрома — точнее, гигромы; они удобненько так расположились, гады, по бокам шеи дочки, — рассосалась сама собой примерно к 24ой неделе. То есть потихоньку её размер уменьшался, а лимфатическая жидкость, скопившаяся там, уходила, и в итоге эта гадость исчезла совсем. После того, как всё пропало, дочку особенно внимательно наблюдали по УЗИ именно в зоне сердца. Поскольку хоть шейные гигромы пока вообще мало изучены (просто мало докторов об этом говорят в открытую; дело в том, что само ТВП начали измерять и вообще предполагать как некий фактор для определения здоровья плода, совсем недавно, а аппаратура, которая может измерить ТВП достоверно, появилась вообще в последние 8 лет) и доктора сами не особо знают о причинах их возникновения, однако, если говорить именно о каких-то медицинских маркерах, то на первом месте всегда идёт хромосомная патология, и за ней на втором месте — сердечная недостаточность, чаще всего выражающаяся в пороках сердца и различных стенозах. Кстати, все подозрения (а именно стеноз лёгочной артерии) поставили только на 30й неделе и сняли буквально на 35ой, до этого доктора говорили, что с сердцем всё отлично, однако необходимо наблюдать его постоянно, поскольку некоторые проблемы становятся видны только по мере роста ребёнка.
В общем, эти подозрения в итоге тоже сняли.
Что мы имеем сейчас. А сейчас Анька похрапывает в кроватке и видит, я надеюсь, какой-нибудь волшебный сон. Замечательный здоровый ребёнок. Единственная проблема — слабоватый плечевой пояс, который запросто исправляется курсом массажа. Вот сегодня научилась переворачиваться на пузо, выглядит невероятно забавно.
Кстати говоря, к кардиологу мы даже после рождения ходили. Всё нормально, слава Богу)
Верьте и знайте, что чудеса бывают. Даже если вам сейчас плохо, страшно, даже если вы сейчас ни во что не верите, помните: всё ещё может быть хорошо. Не опускайте руки.
Вот такие дела. Если вдруг вы захотите спросить меня о чём-то, пишите в комментарии или в ЛС, обязательно отвечу. Всем добра!
УЗИ плода на выявление генетических патологий — это выявление трисомий (дополнительной третьей хромосомы в генетическом наборе плода), приводящих к рождению малыша с серьёзными наследственными заболеваниями и физическими уродствами. Обнаружить пороки плода на УЗИ можно уже на первых этапах развития беременности.
Зачем нужно делать УЗИ для выявления пороков развития плода
На 1000 новорождённых приходится 5-7 младенцев с аномалиями половых (наследственных) или соматических (ненаследственных) клеток. Чаще всего эмбрион с хромосомным нарушением погибает на начальных сроках беременности, когда у женщины возникает выкидыш . С помощью УЗИ можно увидеть различные аномалии и патологии, поэтому ультразвуковое исследование на выявление пороков развития обязательно для каждой беременной женщины.
Когда и почему возникают генетические патологии плода: риски по возрастам
Аномалии развития плода закладываются уже в момент оплодотворения сперматозоидом яйцеклетки. Например, такая патология, как триплоидия (наличие трех хромосомом в ряду цепочки, а не двух, как положено), возникает в случае проникновения в яйцеклетку двух сперматозоидов, каждый из которых оставляет по одной хромосоме. Естественно, с таким набором живой организм не может выжить, поэтому на определённом этапе происходит выкидыш или замершая беременность .
Самопроизвольные выкидыши случаются в 50% аномальных оплодотворений. Так природа защищает человечество от полного вырождения.
В целом хромосомные патологии разделяются на 4 группы:
- Гаметопатия. Патология имеется ещё до зачатия в самом сперматозоиде или яйцеклетке, т.е. это генетическое заболевание — врожденная патология.
- Бластопатия . Аномалии возникают в первую неделю развития зиготы.
- Эмбриопатия . Повреждения эмбрион получает в период от 14 до 75 дней после зачатия.
- Фетопатия . Заключается в формировании патологии развития плода начиная с 75 дня после оплодотворения.
Никто не застрахован от рождения малыша с генетическими отклонениями. Если раньше к группе риска относили матерей старше 35 лет, диабетиков, женщин, имеющих хронические заболевания (почечная недостаточность, проблемы с щитовидкой), то в наши дни больные дети рождаются у молодых матерей в возрасте от 20 до 30 лет.
Данные статистики наводит на мрачные мысли. Так, риск рождения малыша с хромосомными аномалиями у 20-летних женщин составляет 1:1667, а у 35-летних уже 1:192. А на деле это означает, что в 99,5% случаев ребёнок у тридцатипятилетней матери родится здоровым.
Какие генетические заболевания плода можно увидеть на УЗИ, когда проходить
Нельзя говорить, что УЗИ показывает 100% всех отклонений, но с большой долей вероятности женщина будет знать о состоянии здоровья своего будущего малыша. За всю беременность женщина проходит минимум три УЗИ исследования: в 1, 2 и 3 семестрах. Их называют скрининговые УЗИ .
В 1 семестре на сроке от 10 до 14 недель (до 10 недели УЗИ неинформативно) беременная проходит исследование, именуемое скринингом. Он состоит из биохимического анализа крови и УЗИ исследования эмбриона. Результатом скрининга является выявление следующих патологий:
- синдром Дауна
- синдром Патау
- синдром Эдвардса
- синдром Шерешевского-Тернера
- синдром Карнелии де Ланге
- синдром Смита-Лемли-Опитца
- синдром Прадера-Вилли
- синдром Энжельмена
- синдром Лангера-Гидеона
- синдром Миллера-Диккера
- аномалия ДиДжорджи
- синдром Уильямса
- опухоль Вильмса
- триплоидия (когда хромосом не 46 по2 в каждой паре, а 69, т.е. по три, а не по две)
- дефект нервной трубки
На 20-24 неделе делается ещё одно УЗИ. Среди генетических заболеваний плода, видимых на ультразвуковом исследовании во 2 семестре, можно отметить:
- анэнцефалия (отсутствие головного мозга, точность диагностики 100%)
- патология брюшной стенки (86%)
- патология развития конечностей (90%)
- грыжа спинного мозга (87%)
- патология развития или отсутствие почек (85%)
- наличие отверстия в диафрагме, которая разделяет брюшную полость и грудную клетку (85%)
- гидроцефалияили водянка головного мозга (100%)
- аномалии сердца (48%)
На 3 семестре проводится допплерометрия — УЗИ исследование с определением сосудистой системы плода, плаценты и матери. Начиная с 23 недели беременности проверяются артерия пуповины, маточная артерия и средняя мозговая артерия. Исследуется систолический (при сокращении сердечной мышцы) и диастолический (при расслаблении сердечной мышцы) кровоток. У малыша с хромосомными нарушениями кровоток атипичен.
Также в 3 семестре обязательно делают фетометрию плода — измерение размеров с целью выявления аномалий развития.
пороки плода на УЗИ
Разновидности УЗИ исследований
Ультразвуковая диагностика представляет широкий спектр исследований. Существует несколько видов УЗИ, которые с предельной точностью определяют внутриутробные пороки развития малыша.
Стандартное УЗИ . Оно обычно совмещено с биохимическим анализом крови. Оно проводиться не раньше 10 недель беременности. В первую очередь у плода выявляют толщину воротниковой зоны, которая не должна превышать 3 мм, а также визуализацию носовой кости. У малыша с синдромом Дауна воротниковая зона толще нормы, а носовые кости не развиты. Также на увеличение толщины влияют следующие факторы:
- порок сердца
- застой крови в шейных венах
- нарушение лимфодренажа
- анемия
- внутриутробные инфекции
Как выглядит УЗИ общих патологий плода: фото и расшифровка результатов УЗИ
Генетические патологии бывают как специфические (синдром Дауна, опухоль Вильмса), так и общие, когда внутренний орган развивается неправильно. Для выявления общих аномалий существует анатомическое исследование плода. Оно проводится на 2 семестре начиная с 20 недели беременности. В этот период можно увидеть личико малыша и определить его пол.
При анатомическом УЗИ все органы плода выводятся на экран в разрезе, и на снимке кости будут иметь белый цвет, а мягкие ткани различные оттенки серого. Специалисту хорошо видно строение головного мозга, он также в состоянии увидеть аномалии в развитии. Становится заметной расщепление верхнего нёба, именуемая заячьей губой.
Продольная и поперечная проекция позвоночника подтверждает или опровергает правильное расположение костей, можно убедиться в целостности брюшной стенки. Отсутствие патологий сердца подтверждают одинаковые размеры предсердий и желудочков. О нормальной работе желудка говорит его наполненность околоплодными водами. Почки должны располагаться на своём месте, а моча из них свободно поступать в мочевой пузырь. Врач чётко видит конечности плода, кроме пальчиков ног.
Генетические патологии плода: как они выглядят на УЗИ и прогноз патологии
Патология
Как и когда выявляют
В чём суть патологии
Характерные черты
Психическое и интеллектуальное развитие
Проводится биопсия хориона, увеличенное воротниковое пространство у плода, недоразвитость костей носа, увеличенный
мочевой пузырь, тахикардия у плода
Хромосомы 21-й пары вместо положенных 2 представлены 3 в цепочке
Раскосый монголоидный разрез глаз независимо от расы ребёнка, неразвитая переносица, неглубоко посаженные глаза, полукруглое плоское ухо, укороченный череп, плоский затылок, укороченный нос
Задержка интеллектуального развития, маленький словарный запас, отсутствует абстрактное мышление, нет концентрации внимания, гиперактивность
Маленькая голова на 12 неделе на УЗИ, несимметричные полушарии, лишние пальцы
В 13-й хромосоме присутствует трисомия
Дети рождаются с микроцефалией (неразвитость головного мозга), низкий лоб, скошенные глазные щели, расщелины губы и нёба, помутнение роговицы, дефекты сердца, увеличены почки, аномальные половые органы
Глубокая умственная отсталость, отсутствие мышления и речи
Биопсия хориона, внутриутробное взятие крови из пуповины, на УЗИ видна микроцефалия
В 18-й хромосом есть трисомия
Рождаются в основном девочки (3/4), а плод мужского пола погибает ещё в утробе. Низкий скошенный лоб, маленький рот, недоразвитость глазного яблока, расщелины верхней губы и нёба, узкий слуховой проход, врождённые вывихи, косолапость, тяжёлые аномалии сердца и ЖКТ, недоразвитость мозга
Дети страдают олигофренией (органическим поражением головного мозга), умственной отсталостью, имбецильностью (средней умственной отсталостью), идиотией (отсутствием речи и умственной деятельности)
Рентген костных структур плода, МРТ миокарда
Аномалия, встречающаяся в Х-хромосоме
Встречается чаще у девочек. Укороченная шея со складками, отёчны кисти и ступни, тугоухость. Отвисшая нижняя губа, низкая линия роста волос, недоразвитая нижняя челюсть. Рост во взрослом возрасте не превышает 145 см. Дисплазия суставов. Аномальное развитие зубов. Половой инфантилизм (нет фолликул в яичниках), недоразвитость молочных желез
Страдает речь, внимание. Интеллектуальные способности не нарушены
Скрининг на 12 неделе беременности, биопсия хориона, анализ амниотической жидкости. Настораживает увеличение воротниковой зоны
Вместо двух Х-хромосом встречается три и более
Встречается у девочек и редко у мальчиков. Характерен половой инфантилизм (не развиваются вторичные половые признаки), высокий рост, искривление позвоночника, гиперпигментация кожи
Антисоциальное поведение, агрессия, умственная отсталость у мужчин.
Вместо ХY-хромосом есть лишняя Y-хромосома
Встречается у мальчиков. Вырастают высокого роста от 186 см, тяжёлая массивная нижняя челюсть, выпуклые надбровные дуги, узкие плечи, широкий таз, сутулость, жир на животе
Умственная отсталость, агрессия, эмоциональная неустойчивость
При анализе крови беременной женщины в сыворотке не обнаружено протеина-А плазмы (РАРР-А), которого обычно много
мутациями в гене NIPBL или SMC1A
Тонкие сросшиеся брови, укороченный череп, высокое нёбо, аномально прорезавшиеся зубы, недоразвитые конечности, мраморная кожа, врождённые пороки внутренних органов, отставание в росте
Глубокая умственная отсталость,
УЗИ показывает аномалии черепа у плода, не просматриваются рёберные кости
мутация в гене DHCR7, отвечающий за выработку холестерина
Узкий лоб, опущены веки, косоглазие, деформация черепа, короткий нос, низко расположенные уши, недоразвитые челюсти, аномалии половых органов, сращение пальцев
Повышенная возбудимость, агрессия, понижение мышечного тонуса, нарушения сна, отставание в умственном развитии, аутизм
Отмечается низкая подвижность плода, неправильное положение,
В 15-й хромосоме отсутствует отцовская часть хромосомы
Ожирение при низком росте, плохая координация, слабый мышечный тонус, косоглазие, густая слюна, плохие зубы, бесплодие
Задержка психического развития, речевое отставание, отсутствие навыков общения, слабая мелкая моторика. Половина больных имеет средний уровень интеллекта, умеют читать
При постоянных занятиях ребёнок может научиться читать, считать,запоминает людей. Следует вести борьбу с перееданием
Начиная с 12-й недели наблюдается отставание развития плода в росте и массе
Отсутствуют или мутирует ген UBE3A в 15-й хромосоме
Частый необоснованный смех, мелкий тремор, много ненужных движений, широкий рот, язык вываливается наружу, ходьба на абсолютно прямых ногах
На 4D УЗИ заметна челюстно-лицевая аномалия
трихоринофаланговый синдром, заключающийся в нарушении 8-й хромосомы
Длинный нос грушевидной формы, недоразвитость нижней челюсти, очень оттопыренные уши, неравномерность конечностей, искривление позвоночника
Задержка психического развития, умственная отсталость различной степени, отсутствие речи
На УЗИ заметно аномальное строение черепа, лицевые диспропорции
Патология в 17-й хромосоме, вызывающая разглаживание мозговых извилин. Вызывается интоксикацией плода альдегидами при злоупотреблении матерью алкоголя
Дизморфия (алкогольный синдром), пороки сердца, почек, судороги
Лиссэнцефалия (гладкость извилин больших полушарий), недоразвитость головного мозга, умственная отсталость
В некоторых случаях на УЗИ выявляются различные пороки органов у малыша, особенно сердца (тетрада Фалло)
Заболевание иммунной системы, нарушение участка 22-й хромосомы
Гипоплазия тимуса (недоразвитость органа, отвечающего за выработку иммунных клеток), деформация лица и черепа, порок сердца. Отсутствуют паращитовидные железы, отвечающие за обмен кальция и фосфора
Атрофия коры головного мозга и мозжечка, задержка умственного развития, сложности с моторикой и речью
Лечение иммуностимуляторами,пересадка тимус, кальциевосполняемая терапия. Дети редко доживают до 10 лет, умирают от последствий иммунодефицита
На УЗИ видны диспропорции в развитии скелета, эластичность суставов
Генетическое заболевание, вызванное отсутствием звена в 7-й хромосоме
Повышенная чувствительность к звуку, импульсивность, навязчивая общительность, эмоциональная неустойчивость, тревожность, экспрессивная речь
На УЗИ заметны аномально непропорциональные конечности, превышение массы тела, патология почек
Генетическое заболевание, вызванное отсутствием звена в 11-й хромосоме
Бурный рост в раннем возрасте, аномально большие внутренние органы, склонность к раковым опухолям. У ребёнка пупочная грыжа, аномально большой язык, микроцефалия (недоразвитость мозга).
Эмоциональное и психическое развитие в некоторых случаях не отстаёт от нормы. Иногда встречается выраженная умственная отсталость
На УЗИ видны ярко выраженная асимметрия черт лица
Генетическая мутация в 5-й хромосоме, вызывающая нарушение костных структур
У ребёнка практически нет лица, ярко выраженное физическое уродство
Абсолютно нормальное психо-эмоциональное развитие
Причины патологий плода: что влияет на рождение детей с генетическими отклонениями
К фактором, способствующим рождению детей с генетическими аномалиями, относятся:
Как предотвратить пороки плода и где сделать УЗИ плода в СПБ
Предотвратить большинство проблем с вынашиванием и патологиями плода, можно заранее планируя беременность. Проходя обследование при планировании оба партнера сдают анализы, четко показывающие вероятность генетических отклонений. Также проводится спектр тестов на инфекции, способные вызвать уродства у малыша ( ТОРЧ-комплекс ) и другие исследования.
Приглашаем пройти УЗИ на патологии плода в Санкт-Петербурге в клинике Диана. У нас установлен новейший УЗИ аппарат с доплером. Обследование проводится в 3-Д и 4-Д фоматах. На руки выдается диск с записью.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Читайте также:


