Чем можно заменить рентген позвоночника
Заболевания позвоночника составляют огромную долю среди всех болезней опорно-двигательного аппарата. Их разнообразие, стадийное течение и различия в осложнениях вызывают потребность в точной, детальной диагностике. Ведущими методами диагностирования патологий позвоночного столба являются МРТ и рентген. О порядке их выполнения, различиях и особенностях пойдет речь в статье.
Рентгенография и МРТ – основные принципы работы

Рассматривая вопрос, что лучше – МРТ или рентген, стоит учесть назначение каждой из методик. Рентгеновский снимок сейчас является самым доступным способом диагностики патологий позвоночника, он незаменим для:
- Обнаружения проблем позвонков, межпозвоночных дисков и остистых отростков
- Выявления повреждений позвоночника при травме
Получение снимка основано на прохождении через ткани высокочастотного рентгеновского излучения, которое задерживается на областях с высокой плотностью. Именно поэтому костная ткань на таком снимке будет отлично видна. В чем будет разница снимка, если сделать МРТ? Поскольку процедура МРТ использует магнитное поле, взаимодействующее с водородными атомами обследуемого органа, то снимок позволит отличить любую патологическую ткань от здоровой. Ионизирующего излучения магнитно-резонансный томограф не использует, поэтому считается безопаснее рентгена.
Зачем назначают рентгенографию позвоночника?
Раздумывая, рентген или МРТ позвоночника – что лучше, надо учитывать не свои желания, а рекомендации врача. Считая методики полностью взаимозаменяемыми, пациенты ошибаются: есть случаи, когда даже современная МРТ не может дать те сведения, которые обеспечит рентгенография.

Рентген точнее отразит состояние костной ткани, поэтому его однозначно рекомендуют при подозрении на:
- Травму позвоночника, в том числе перелом позвонка.
- Кровотечения и гематомы в области позвонков, скопление жидкости в самих позвонках.
- Опухоли костной ткани.
- Аномалии строения отдельных позвонков.
Также при помощи рентгена можно быстро и эффективно получить заключение о деформациях позвоночника, искривлении (сколиозе) и его степени. При отсутствии МРТ рентгенография может заменить метод диагностирования остеохондроза, особенно, без осложнений со стороны мягкий тканей, сосудов и нервов. Рентген заменит МРТ при выявлении инфекционного поражения позвоночника при туберкулезе, сифилисе.
Рентгенография шейного отдела позвоночника с функциональными пробами будет незаменима для обнаружения нестабильного варианта остеохондроза. Обычно для любого сегмента позвоночного столба выполняют снимок в двух проекциях – стоя прямо, стоя сбоку. Как правило, за один сеанс проводят обследование одного отдела – поясничного, грудного или шейного.
Каковы показания к МРТ?

Снимок МРТ идеально отражает все изменения в мягких тканях, позволяет получить трехмерное изображение межпозвоночных дисков, хрящей, опухолей, нервной и сосудистой ткани, а также спинного мозга. Именно с помощью МРТ лучше визуализируются межпозвоночные грыжи и протрузии, любые аномалии строения позвоночного столба. Показания к проведению процедуры будут следующими:
- Необходимость диагностирования остеохондроза и установления его точной степени.
- Поиск нарушений в строении и функционировании спинного мозга и канала (сжатие мозга, сужение спинномозгового канала и т.д.).
- Определение места воспалительного процесса в нервах или сдавленных мягких тканях, поиск опухолей и их дифференцирование.
- Врожденные аномалии позвоночной ткани, изменение структуры позвоночника и дисков.
- Оценка состояния позвоночника после операций.
МРТ почти всегда рекомендуют делать и перед операцией на позвоночнике, чтобы с наибольшей точностью распознать расположение патологии. Также положительно решается вопрос, можно ли делать МРТ после рентгена. В тот же день или позже выполняется МРТ, если причину болей в спине или других симптомов по рентгеновскому снимку установить не удалось. МРТ подойдет и для уточнения диагноза, поставленного при проведении рентгенографии.
Еще более точным методом диагностики является магнитно-резонансная томография с контрастированием. Для этого вводят в вену специальное вещество, которое окрашивает ткани и позволяет их лучше визуализировать. Обычно контраст используют для диагностики опухолей и их вида, для изучения состояния околопозвоночных сосудов.
Достоинства и недостатки рентгенографии
Преимущества выполнения рентгенографии таковы:
- Высокая скорость выявления патологий костей, позвонков, их смещения, разрастания и т.д.
- Возможность провести экстренную диагностику травм позвоночника.
- Простота процедуры, отсутствие необходимости в подготовке.
- Экономичность и доступность – рентгенография может быть сделана в любой поликлинике, травмпункте.
Недостатков у рентгенографии тоже много:
- Процедура однозначно вреднее МРТ, для ее проведения используется излучение. Лучевая нагрузка в современных аппаратах снижена, но все-таки присутствует.
- Нельзя выполнять рентгенографию часто.
- Рентген запрещено применять у беременных и кормящих женщин.
- Метод малоэффективен для диагностики болезней околопозвоночных тканей, не позволяет точно установить вид опухолей.
Достоинства и недостатки МРТ
Преимущества МРТ несомненны:
- Отсутствие вредного излучения.
- Возможность проведения у беременных, кормящих, детей с первых дней жизни.
- Отсутствие ограничений на повторное выполнение.
- Точная постановка диагноза по МРТ-снимку.
- Возможность поиска опухолей, метастазов, сдавления нервов, сосудов и т.д.
- Можно записать данные на диск.
Минусов у МРТ немного, но они есть. Возможно, будут трудности с проведением процедуры ребенку, ведь следует неподвижно лежать 15-30 минут. Не подходит МРТ для больных со стентами в сосудах, кардиостимуляторами, прочими металлическими предметами, при эпилепсии, аллергии на контраст. Также МРТ стоит на порядок дороже рентгена, оборудование отсутствует в большинстве поликлиник.
Заболевания, при которых назначают МРТ или рентген

МРТ необходимо для диагностики:
- Спондилеза
- Спондилолистеза
- Аномалий развития сосудов, позвонков, дисков
- Остеохондроза
- Межпозвоночной грыжи
- Опухолей
- Туберкулеза позвоночника
Рентген понадобится при:
- Любых травмах позвоночника
- Остеохондрозе
- Смещении позвонков
- Разрастании костной ткани
- Опухолях позвонков
- Кифозе, сколиозе
- Перед экстренной операцией
Рентгенография, несмотря на появление МРТ, не сдает позиций. Применять оба метода надо только по назначению врача, который и подберет необходимое исследование. Самостоятельное назначение обследования может привести к получению лишней лучевой нагрузки и к ненужной трате средств, поэтому не рекомендуется пациентам.
Рассматривая вопрос, что лучше – МРТ или рентген, стоит учесть назначение каждой из методик. Рентгеновский снимок сейчас является самым доступным способом диагностики патологий позвоночника.

Особенности проведения рентгенографии позвоночника
Рентген — один из наиболее давних методов обследования частей тела, внутренних органов и элементов опорно-двигательной системы. В основе его функционирования лежит излучение высокочастотных электромагнитных волн, которые в определенной степени вредят организму, несмотря на наличие современных программ в рентген-аппаратах, снижающих дозу облучения. Рентгенография позволяет сделать снимок исследуемой области и назначается в следующих случаях:
- при подозрении на наличие межпозвонковых грыж;
- при необходимости диагностики опухолей в области позвоночника;
- смещении или переломе позвонков;
- наличии инфекционных заболеваний, например, туберкулеза позвоночника;
- необходимости рассмотрения врожденных патологий в позвоночнике.
Использование рентгена в каждой ситуации дает возможность не только подтвердить предполагаемый диагноз, но и в подробностях рассмотреть особенности нарушения, чтобы определить оптимальные средства и методы лечения проблемы. При этом рентгенография позвоночника практические не требует подготовки, специалисты только рекомендуют проводить процедуру натощак, чтобы наполненный желудок не мешал рассмотрению костей и суставов.
Проведение рентгенографии осуществляется в положении стоя, при этом делается один или несколько снимков позвоночника в зависимости от того, что именно нужно получить в результате. Иногда специалист проводит функциональную пробу, то есть делает снимок в согнутом положении спины, чтобы определить все особенности растяжения и сгибания позвонков. При этом рентген не показывает состояние мягких тканей, поскольку электромагнитные волны отображают лишь плотные структуры костей и хрящей.

Принципы выбора метода
Несмотря на высокую информативность обоих диагностических методов, их механизм имеет существенные различия. Именно различия в способе получения необходимой информации, обусловливает применение того или иного способа обследования не только с целью постановки диагноза, но и для выполнения максимально точной дифференциации заболевания позвоночника, и возможно, связанного с ним поражением спинного мозга.
Такая необходимость важна в первую очередь потому, что оценка физиологического состояния самого позвоночника (в частности, его двигательных сегментов), спинного мозга и нервных окончаний, имеет существенные различия у мужчин и женщин разных возрастных групп, что усложняет своевременность постановки диагноза.
Нередко, для получения наибольшего объема информации о состоянии всех позвоночных структур, выполняют последовательно все виды исследования. Однако такой способ оправдан лишь в случаях, когда выявление причины болей одним из методов не позволило идентифицировать патологию или обнаруженные отклонения требуют уточнения.

Существует несколько основных направлений исследования, в каждом из которых целесообразно применение того или иного диагностического метода:
- Выявление больных из числа условно здоровых. Профилактическое обследование, выполняемое обычно, с помощью рентгена. Проводится среди лиц, имеющих потенциальную угрозу развития или начальную стадию заболевания (водители, программисты, шахтеры);
- Оценка обратимости повреждений. Преимущественно рентгенологическое обследование, целью которого является количественная и качественная оценка повреждений позвоночника, а также возможность восстановления;
- Оценка эффективности проводимого лечения. Поскольку чувствительность рентгена к незначительным изменениям в плотности костей и структуре мягких тканей довольно мала, наиболее информативно в этом случае использование МРТ, так как его способность детализировать полученные результаты значительно превосходят возможности рентгенографии;
- Выявление функциональных резервов. Основной целью исследования, является оценка двигательных резервов позвоночника, поведение мышц и состояние близлежащих органов, с учетом имеющихся повреждений. Выбор метода в этом случае зависит от характера повреждений, но максимальное количество информации можно получить при проведении магнитно-резонансной томографии.
Важно! Начальные стадии деструктивных процессов в позвоночнике, характеризуются недостаточно выраженной симптоматикой, в связи с чем на момент обращения к врачу с жалобой на сильные боли, нарушения, как правило, носят необратимый характер.
Основная цель ранней диагностики заболеваний позвоночника – замедлить прогрессирование патологии и сохранить максимальную подвижность.
Зачем назначают рентгенографию позвоночника?
Раздумывая, рентген или МРТ позвоночника – что лучше, надо учитывать не свои желания, а рекомендации врача. Считая методики полностью взаимозаменяемыми, пациенты ошибаются: есть случаи, когда даже современная МРТ не может дать те сведения, которые обеспечит рентгенография.
Рентген точнее отразит состояние костной ткани, поэтому его однозначно рекомендуют при подозрении на:
- Травму позвоночника, в том числе перелом позвонка.
- Кровотечения и гематомы в области позвонков, скопление жидкости в самих позвонках.
- Опухоли костной ткани.
- Аномалии строения отдельных позвонков.
Также при помощи рентгена можно быстро и эффективно получить заключение о деформациях позвоночника, искривлении (сколиозе) и его степени. При отсутствии МРТ рентгенография может заменить метод диагностирования остеохондроза, особенно, без осложнений со стороны мягкий тканей, сосудов и нервов. Рентген заменит МРТ при выявлении инфекционного поражения позвоночника при туберкулезе, сифилисе.
Рентгенография шейного отдела позвоночника с функциональными пробами будет незаменима для обнаружения нестабильного варианта остеохондроза. Обычно для любого сегмента позвоночного столба выполняют снимок в двух проекциях – стоя прямо, стоя сбоку. Как правило, за один сеанс проводят обследование одного отдела – поясничного, грудного или шейного.

Каковы показания к МРТ?
Снимок МРТ идеально отражает все изменения в мягких тканях, позволяет получить трехмерное изображение межпозвоночных дисков, хрящей, опухолей, нервной и сосудистой ткани, а также спинного мозга. Именно с помощью МРТ лучше визуализируются межпозвоночные грыжи и протрузии, любые аномалии строения позвоночного столба. Показания к проведению процедуры будут следующими:
- Необходимость диагностирования остеохондроза и установления его точной степени.
- Поиск нарушений в строении и функционировании спинного мозга и канала (сжатие мозга, сужение спинномозгового канала и т.д.).
- Определение места воспалительного процесса в нервах или сдавленных мягких тканях, поиск опухолей и их дифференцирование.
- Врожденные аномалии позвоночной ткани, изменение структуры позвоночника и дисков.
- Оценка состояния позвоночника после операций.
МРТ почти всегда рекомендуют делать и перед операцией на позвоночнике, чтобы с наибольшей точностью распознать расположение патологии. Также положительно решается вопрос, можно ли делать МРТ после рентгена. В тот же день или позже выполняется МРТ, если причину болей в спине или других симптомов по рентгеновскому снимку установить не удалось. МРТ подойдет и для уточнения диагноза, поставленного при проведении рентгенографии.
Еще более точным методом диагностики является магнитно-резонансная томография с контрастированием. Для этого вводят в вену специальное вещество, которое окрашивает ткани и позволяет их лучше визуализировать. Обычно контраст используют для диагностики опухолей и их вида, для изучения состояния околопозвоночных сосудов.

Какой метод обследования предпочтительнее
Пытаясь понять, что лучше — МРТ или рентген, — нужно учитывать, что эти методы обследования позвоночника не взаимозаменяемы, а применяются в разных случаях и ситуациях. Если врачу понятны причины патологии и требуется только подтверждение диагноза, рентгенографии достаточно, поскольку это быстрый и недорогой способ. Тогда как МРТ назначают при необходимости уточнения или детализации патологии, а также в случаях невыясненной проблемы.
Магниторезонансная томография дает возможность получать снимки любой части позвоночника и организма в целом, даже если патология не связана с нарушениями в скелете человека. Так, МРТ шейного отдела позвоночника назначают при постоянных головных болях, бессоннице, быстрой утомляемости и головокружениях. Возможно, причина таких нарушений связана с защемлением нервов в шее. Томограф позволяет рассмотреть конкретную область, не затрагивая других частей спины.
Часто пациенты обращаются к специалистам с жалобами, что болит поясница, но после того, как врач назначает рентген поясничного отдела позвоночника, он не выявляет патологий. В этом случае может быть назначено МРТ тонкого кишечника, выявление воспалительных процессов, отражающихся на самочувствии всех органов малого таза. Рентген здесь не даст ответов на интересующие врачей вопросы.
Магниторезонансный томограф позволяет делать снимки даже небольших участков опорно-двигательной системы человека, например, локтевых суставов, стопы, колена и других. Аппарат рентгенографии по своей функциональности уступает МРТ, с его помощью проблематично получить такие детальные результаты.

Таким образом, выбор предпочтительного метода обследования позвоночника или других частей человеческого организма зависит от особенностей проблемы и сведений, имеющихся у врача до назначения обследования.
Выводы
Несмотря на явное превосходство показателей МРТ при оценке состояния мягких тканей и околопозвоночных структур, функциональная спондилография способна существенно расширить диапазон возможностей при оценке резервов двигательной функции позвоночника, и соответственно, вероятность успешного восстановления. Порядок принятия решения о выборе метода обследования, зависит от состояния больного, предположительного диагноза и имеющихся результатов проведенного ранее лучевого обследования.

На вопрос можно ли одновременно делать МРТ и рентгенографию можно с уверенность дать утвердительный ответ, поскольку оба этих метода способны дать разностороннюю характеристику состояния позвоночника. В случае возникновения необходимости принятия срочного решения или затруднениях при постановке точного диагноза, то допустимо сочетать МРТ с неоднократным проведением рентгенологического обследования, например, спондилография и КТ.
Исследование позвоночника является труднодоступным и требует дополнительных методов аппаратной диагностики. Информативные результаты о состоянии позвоночного столба и наличии патологий получают при помощи рентгенографического исследования.
Рентген позвоночника помогает своевременно выявить патологии и начать лечение, но эта процедура имеет свои особенности.
- Принцип рентгеновского исследования
- О чём говорит рентген
- Рентген шейного отдела позвоночника: показания и особенности проведения
- Рентген грудного отдела: показания к проведению
- Рентгеновское исследование пояснично-крестцового отдела: показания и особенности
- Противопоказания к рентгеновскому исследованию
- Положительные и отрицательные стороны
- Подготовка к рентгену
- Как проходит процедура
- Где проводится исследование, какова стоимость и как часто делают рентген
- Выездной рентген на дому
- Видео
Принцип рентгеновского исследования
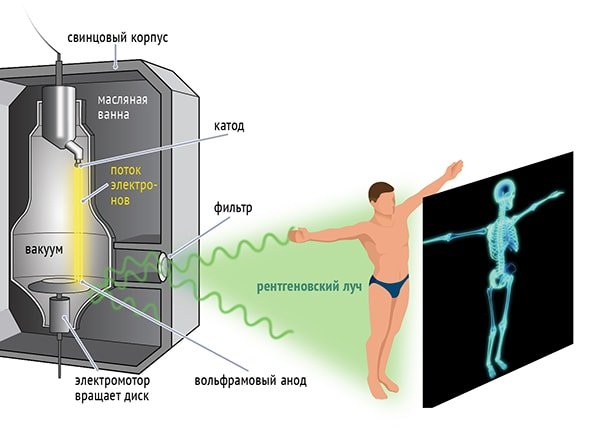
В медицинской практике рентгеновские аппараты используются довольно широко — их применяют как для исследования обширных областей тела, так и в стоматологии, чтобы рассмотреть проблемы с зубами. Диагностический аппарат помогает визуализировать не только костные формирования, но и внутренние органы.
Снимки спины получаются благодаря различной степени поглощения рентгеновских лучей тканями разной плотности. Отображаться картинка может на рентгеновской плёнке или на компьютере — цифровой рентген. Картинка представляет собой изображение из 256 оттенков чёрного и белого цвета. Это помогает точно визуализировать картинку и дать представление о состоянии внутренних органов, их норме и аномалии. Например, на снимке врач может отличить позвонок здорового позвоночника от позвонка с грыжей или остеофитами — это отлично видно на снимке.
Аппарат для проведения исследований устроен из нескольких функциональных узлов. Рентгеновская установка имеет свинцовый корпус, который защищает пациента и персонал от лишнего облучения.


Принцип исследования заключается в генерировании излучения и пропускании его сквозь тело человека. Лучи проходят через ткани различной плотности и отображаются на входном экране, который подсвечивается в результате их действия. Этот процесс сопровождается выбиванием электронов фотокатодами. Ускоренные под действием электрического поля, фотоэлектроны попадают на ПЗС-матрицу, после чего такое изображение переформатируется в световое. Костные образования отмечаются светлыми цветом.
Для минимизации облучения в современных аппаратах используются специальные электронно-оптические ускорители, помогающие снизить нагрузку до минимума при проведении исследования.
Популярность рентгеновского исследования и его необходимость при проведении различных скринингов, в том числе и опорно-двигательного аппарата, дали импульс для изобретения рентгеновских установок различного вида:
- передвижные — используются в клинике, в операционных блоках, отделении реанимации, палатах для ургентной диагностики повреждений;
- стационарные — используются в специализированных рентгенологических кабинетах;
- портативные — переносные установки для проведения исследования на дому (используются при ургентной диагностике вне медицинского учреждения, а также в домашних условиях, если пациента трудно транспортировать в клинику).
О чём говорит рентген
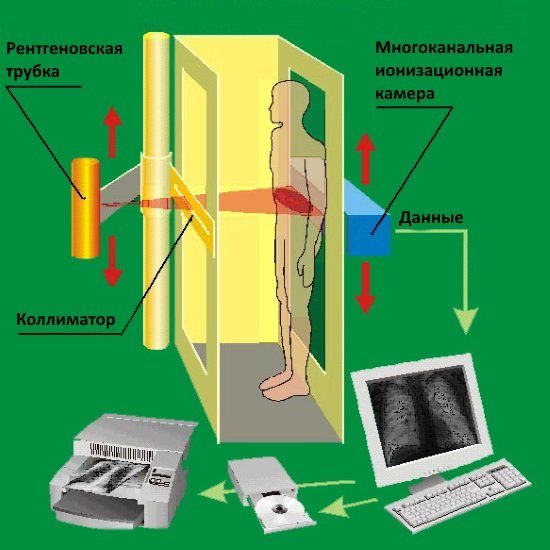
Рентгеновское исследование даёт врачам возможность увидеть и диагностировать патологии опорно-двигательного аппарата. Важно, чтобы снимок был выполнен правильно — в этом случае картинка получается максимально точной. Исследование можно проводить как для всего позвоночника, так и делать прицельные снимки, т. е. в конкретной зоне.
Рентгеновское исследование даёт возможность изучить не только форму позвоночного столба, но и физиологическую кривизну — грудной лордоз и пояснично-крестцовый кифоз. Рентгеновский снимок даёт возможность посмотреть позвонки по отдельности, оценить целостность, дуги, отростки и симметричность друг относительно друга.
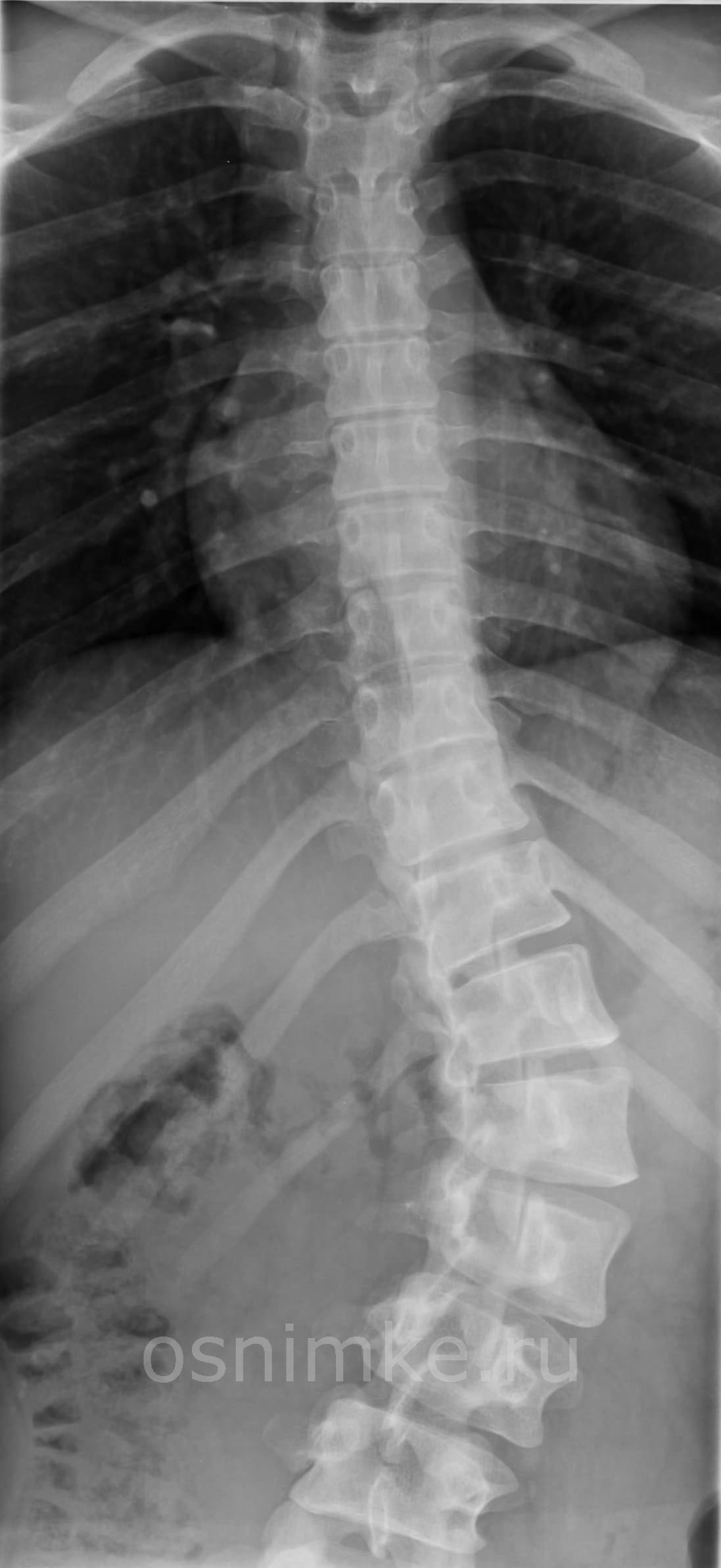
Снимок покажет, что можно увидеть в костной ткани — особенности структуры позвонков, плотность, высоту коркового слоя. При наличии признаков остеопороза это также заметно на рентгене. Проявятся на снимке патологии суставных поверхностей, опухолевые новообразования злокачественного или доброкачественного характера.
При проведении рентгеновского исследования диагностируют следующие патологии:
- переломы и деформации позвонков;
- компрессию позвоночника;
- онкологические процессы;
- физиологическую и патологическую кривизну позвоночного столба;
- повреждение поверхности хрящей;
- патологии суставных сочленений;
- наличие жидкости в суставной полости;
- признаки остеохондроза;
- врождённые аномалии позвоночника;
- остеоартроз и остеопороз;
- межпозвоночные грыжи;
- инфекционные болезни, поразившие позвоночник.
Рентген шейного отдела позвоночника: показания и особенности проведения
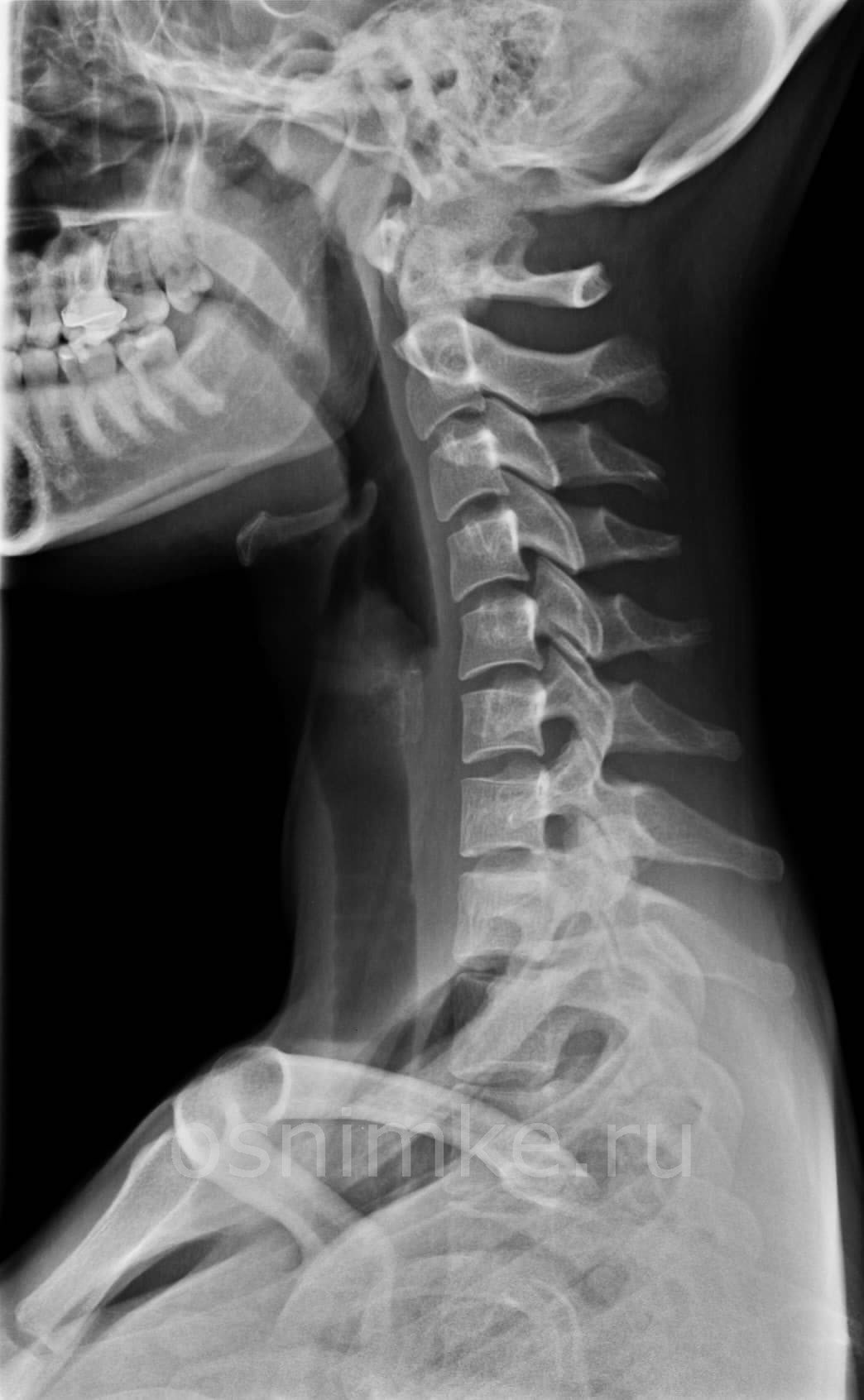
Шейный отдел позвоночного столба является сложной для визуализации структурой, поскольку здесь находятся сосуды, мышцы, связки, кости, сухожилия, межпозвоночные диски. Чрезвычайно важным является отдел и потому, что в толще позвонков залегает спинной мозг, передающий импульсы в различные отделы человеческого тела. Здесь же расположены и крупные кровеносные сосуды, питающие головной мозг. Даже незначительная травма способна отразиться на работе органов кровоснабжения и центральной нервной системе.
Рентгенография шейного отдела позвоночника показана при таких заболеваниях:
- остеохондроз;
- травмы у детей, полученные в результате родовой деятельности;
- кифоз;
- спондилез;
- врождённые аномалии в шейном отделе;
- шейный лордоз;
- артрит;
- деформации межпозвоночных дисков;
- шейный радикулит;
- онемение конечностей;
- хруст при повороте головы;
- опухоли или их метастазы;
- головная боль невыясненного происхождения.
Чаще всего в результате рентгенологического исследования обнаруживается остеохондроз и межпозвоночные грыжи.
Рентген грудного отдела: показания к проведению
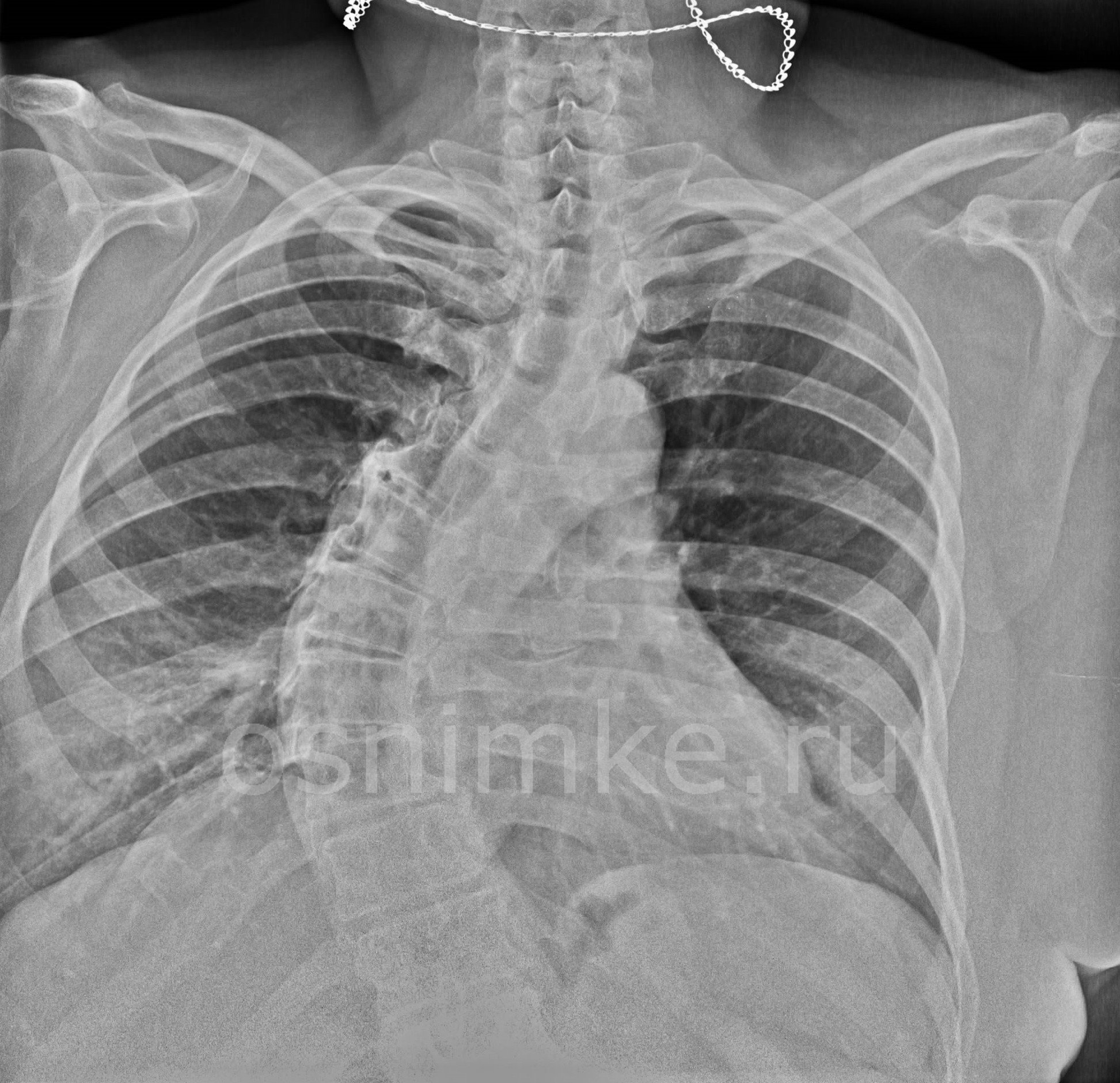
Рентгеновское исследование грудного отдела позвоночника делают в следующих случаях:
- при врождённых аномалиях позвоночного столба, например, расщепление или сращение позвонков;
- при перенесённых травмах позвоночного столба и спинного мозга, например, полученных в результате падения с высоты, при ДТП;
- в результате приобретённых деформаций;
- при прогрессировании дистрофических изменений позвоночного столба;
- если есть подозрение на наличие опухоли;
- при воспалительных процессах.
Рентгенографии грудного отдела позвоночника достаточно, чтобы увидеть патологию и поставить диагноз. При необходимости прицельного исследования медики назначают исследование с контрастным веществом, а иногда прибегают к магнитно-резонансной томографии.
Например, деформации позвоночного столба может визуализировать стандартная процедура рентгена, проведённая классическим плёночным или цифровым способом. А вот чтобы диагностировать опухолевое новообразование понадобится компьютерная или магнитно-резонансная томография.


Рентген назначают людям старше сорока лет, когда грудной отдел позвоночника становится подверженным возрастным изменениям. Но в исключительных случаях исследование проводится и молодым пациентам. Врачи дадут направление на рентген грудного отдела при таких жалобах:
- боли в спине, тяжесть;
- болезненность в верхних конечностях;
- получение механической травмы;
- онемение пальцев рук;
- боль в груди в области лопаток, усиливающаяся при глубоком вдохе;
- болезненность в рёбрах, которая отмечается при повороте тела, наклонах;
- при деформации позвоночного столба, которая видна невооружённым глазом;
- с целью послеоперационного мониторинга грудного отдела позвоночника.
Рентгеновское исследование пояснично-крестцового отдела: показания и особенности
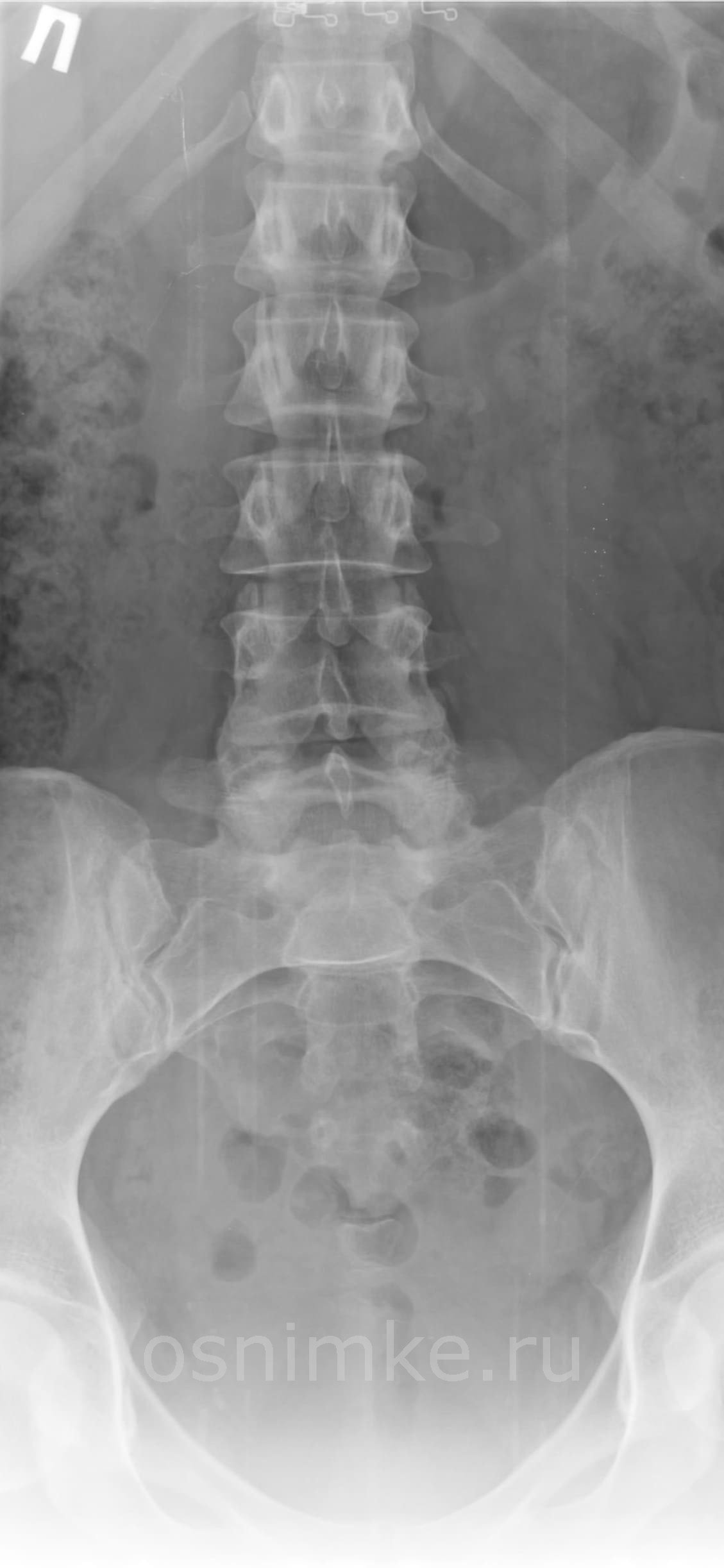
Исследование пояснично-крестцовой области позвоночного столба проводят по следующим показаниям:
- при наличии боли в пояснице, в области копчика;
- при чувстве онемения нижних конечностей;
- при искривлении позвоночника в области поясницы;
- если есть подозрение на протрузию позвоночника;
- при постоянной слабости;
- если появились осложнения после травмы;
- в качестве предоперационной или послеоперационной диагностики;
- при врождённых патологиях этого отдела позвоночного столба.
Недостаток проведения рентгенограммы заключается в том, что нет возможности детально обследовать связки и мышцы. Часто причина боли в пояснице — это мышечные патологии и при нормальном рентгеновском снимке боль все равно не исчезает. Это и указывает на то, что причину искать нужно в другой сфере.
Противопоказания к рентгеновскому исследованию

Рентгеновское исследование не является вредным для человеческого организма, но его не рекомендуют следующим категориям пациентов:
- женщинам во время беременности;
- при невозможности больного находиться в недвижимом положении;
- при высокой степени ожирения, ведь рентгеновские лучи могут нечётко отражаться и давать некачественные снимки.
В остальных случаях рентгеновское исследование проводят, причём делают это исключительно по показаниям. Ценной будет диагностика переломов и патологических изменений позвонков.
Положительные и отрицательные стороны
Рентген имеет сильные и слабые стороны. К однозначным плюсам рентгеновского исследования относят следующие особенности:
- рентген намного дешевле, нежели КТ или МРТ;
- процедура выполняется быстро и не требует специальной подготовки;
- рентген доступен в любом поликлиническом учреждении, больнице;
- снимки позвоночника позволяют отлично визуализировать возникшие патологии, деформации;
- есть возможность исследования позвоночника в двух проекциях для точной диагностики.
Недостатки заключаются в следующем:
- низкая разрешающая способность, пропускает мелкие дефекты;
- невозможность проведения у беременных;
- проблемы с визуализацией мягких тканей.
Учитывая эти особенности, врачи могут назначить альтернативное исследование, которое будет более информативным. Например, КТ или МРТ показывают грыжу межпозвоночных дисков на ранней стадии, а рентген даёт лишь косвенные признаки наличия грыжевого выпирания — обезыствление фиброзного кольца, уменьшение расстояния между позвонками и т. д.
Плюсом рентгена по сравнению с МРТ является то, что его делают пациентам с кардиостимуляторами. КТ обеспечивает большую лучевую нагрузку, нежели рентген, что тоже нужно учитывать при проведении исследования.
Подготовка к рентгену
Рентген спины проводится без особой подготовки — пациенту необходимо снять с себя металлические предметы и выполнять дальнейшие указание персонала.
Перед тем как пройти рентген, медики посоветуют отказаться от продуктов, вызывающих газообразование, а женщинам с подозрением на беременность — сделать тест.
Как проходит процедура
Рентгеновское исследование спины проходит без длительной предварительной подготовки. Пациенту требуется прийти в назначенное время в диагностический центр с направлением на исследование, где указано, какая зона требует диагностики.
Пациента кладут на специальный стол либо к экрану, в зависимости от устройства аппарата. Процедура занимает несколько секунд — в течение времени требуется задержать дыхание и не двигаться, чтобы снимок получился качественный. После команды лаборанта можно одеваться.
Результаты, после того как сделают рентген, передают либо пациенту, либо лечащему врачу.
Где проводится исследование, какова стоимость и как часто делают рентген
Рентген позвоночника делают либо в поликлинике, либо в диагностическом центре. Гораздо важнее, чтобы снимок был правильно расшифрован, поэтому даже после полученного заключения от специалиста центра не лишним будет проконсультироваться с лечащим врачом или местным рентгенологом клиники, направившей на исследование.










Стоимость рентгена варьируется. В Москве исследование можно сделать в диагностических центрах от 1500 до 6000 рублей, в зависимости от аппарата, дозы облучения и требуемых зон исследования. Не сильно отличаются цены и в других регионах России.
Делать рентген можно по необходимости, но не превышая рекомендуемую годовую дозу облучения 5 мЗВ.
Выездной рентген на дому
Мало кто слышал о том, что рентгеновское исследование делают на дому. Тем не менее, если пациент не может быть доставлен в клинику, есть возможность воспользоваться портативным аппаратом и сделать рентген дома.
Переносные аппараты ранее не имели достаточной мощности, поэтому появился миф о том, что показывает рентген в домашних условиях плохо и обязательно нужно делать его в клинике.
Сегодня аппараты способны даже конкурировать с громоздкими установками — они ничуть не хуже стандартных больничных аппаратов. Вес такой установки минимален — около 15 килограмм, работает от сети в 220 В и доставляется к кровати больного.
Рентгеновское исследование позвоночного столба — эффективная процедура для визуализации патологий. Установить диагноз своевременно чрезвычайно важно, поскольку консервативная терапия наилучшие результаты даёт только в начальной стадии развития патологии.
Операции на позвоночнике проводить опасно — они не всегда приносят желаемый результат, имеют длительный период восстановления и являются дорогими видами хирургического вмешательства. Избежать хирургии поможет только своевременная диагностика рентгеновским способом.
Видео
Читайте также:


